М.І. Пирогова «затверджено» на методичній нараді кафедри внутрішньої медицини медичного фак-ту №2 Завідувач кафедри проф. Жебель В. М. 200 р. Методичні рекомендації
| Вид материала | Методичні рекомендації |
- М.І. Пирогова «затверджено» на методичній нараді кафедри внутрішньої медицини №1 Завідувач, 1218.04kb.
- М.І. Пирогова «Затверджено» на методичній нараді кафедри внутрішньої медицини №3 Завідувач, 744.18kb.
- М.І. Пирогова «затверджено» на методичній нараді кафедри внутрішньої медицини №3 Завідувач, 767.44kb.
- М.І. Пирогова «затверджено» на методичній нараді кафедри Завідувач кафедри 200 р. Методичні, 280.36kb.
- Н.І. Пирогова «затверджено» на методичній нараді кафедри внутрішньої медицини медичного, 3564.3kb.
- М.І. Пирогова «затверджено» на методичній нараді кафедри Завідувач кафедри 200 р. Методичні, 265.61kb.
- М.І. Пирогова "Затверджено" на методичній нараді внутрішньої медицини №3 Завідувач, 449.35kb.
- М.І. Пирогова затверджено на методичній нараді кафедри Завідувач кафедри 20 р. Методичні, 1518.28kb.
- М.І. Пирогова «затверджено» на методичній нараді кафедри Завідувач кафедри 200 р. Методичні, 415.01kb.
- М.І. Пирогова «затверджено» на методичній нараді кафедри Завідувач кафедри Жебель, 566kb.
Перший момент. Встановлення рук лікаря: лівою рукою обхоплюють відділ правої половини грудної клітки, щоб обмежити її рухомість.
Праву руку кладуть плашмя на ділянку правого підребір’я, перпендикулярно до досліджуваного краю печінки між правої пригру динною та передньою пахвовою лініями, Середній палець дещо зігнутий та знаходиться приблизно на правій середньо-ключичній лініі. Пальці встановлені на 1-2 см нижче нижньої межі печінки, знайденої перкуторно.(мал..1а).
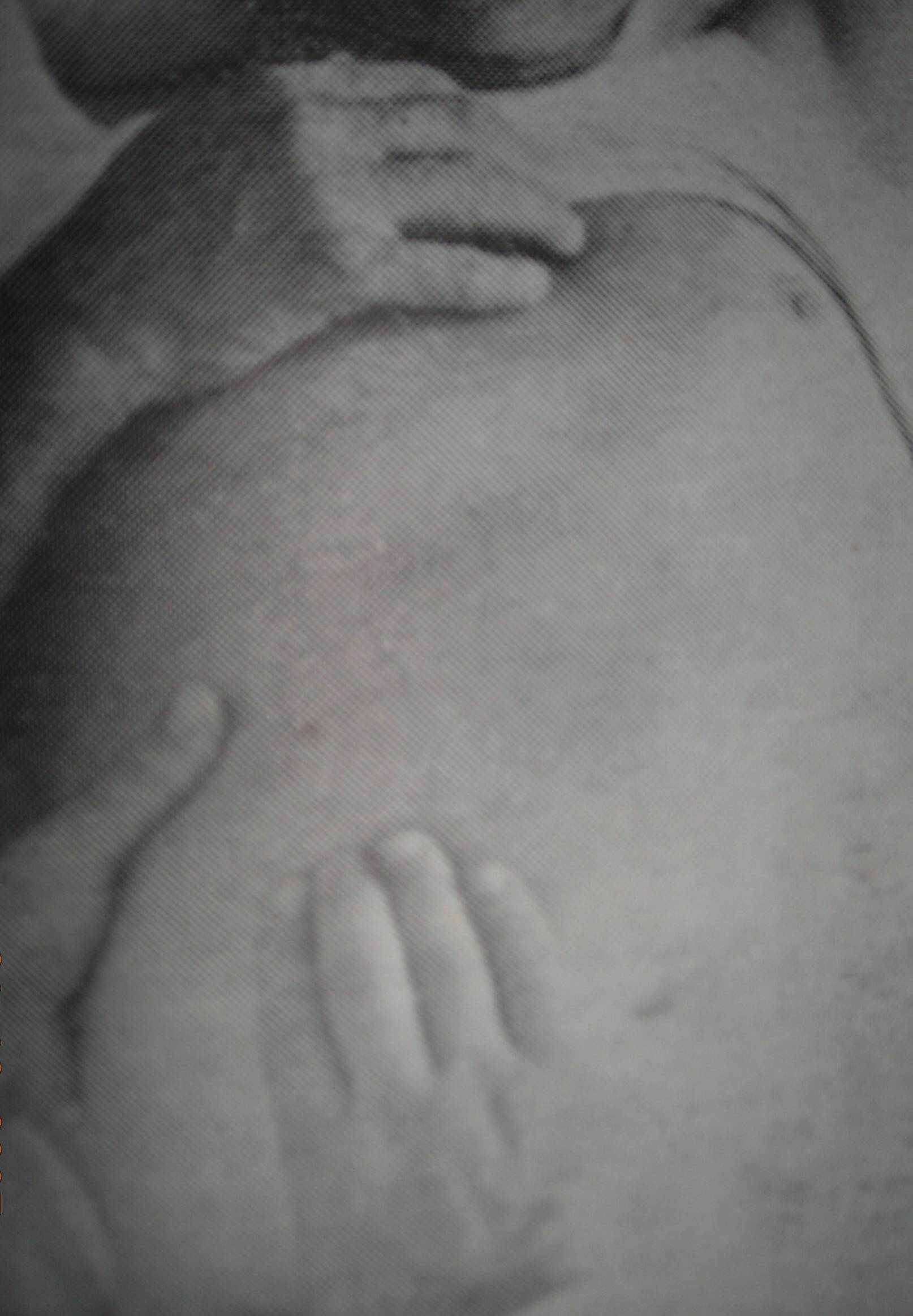
Мал.1а
Другий момент. Кінчики пальців правої руки на видосі злегка натискають на черевну стінку ( не глибше, ніж на 2-3 см) (мал.1б)
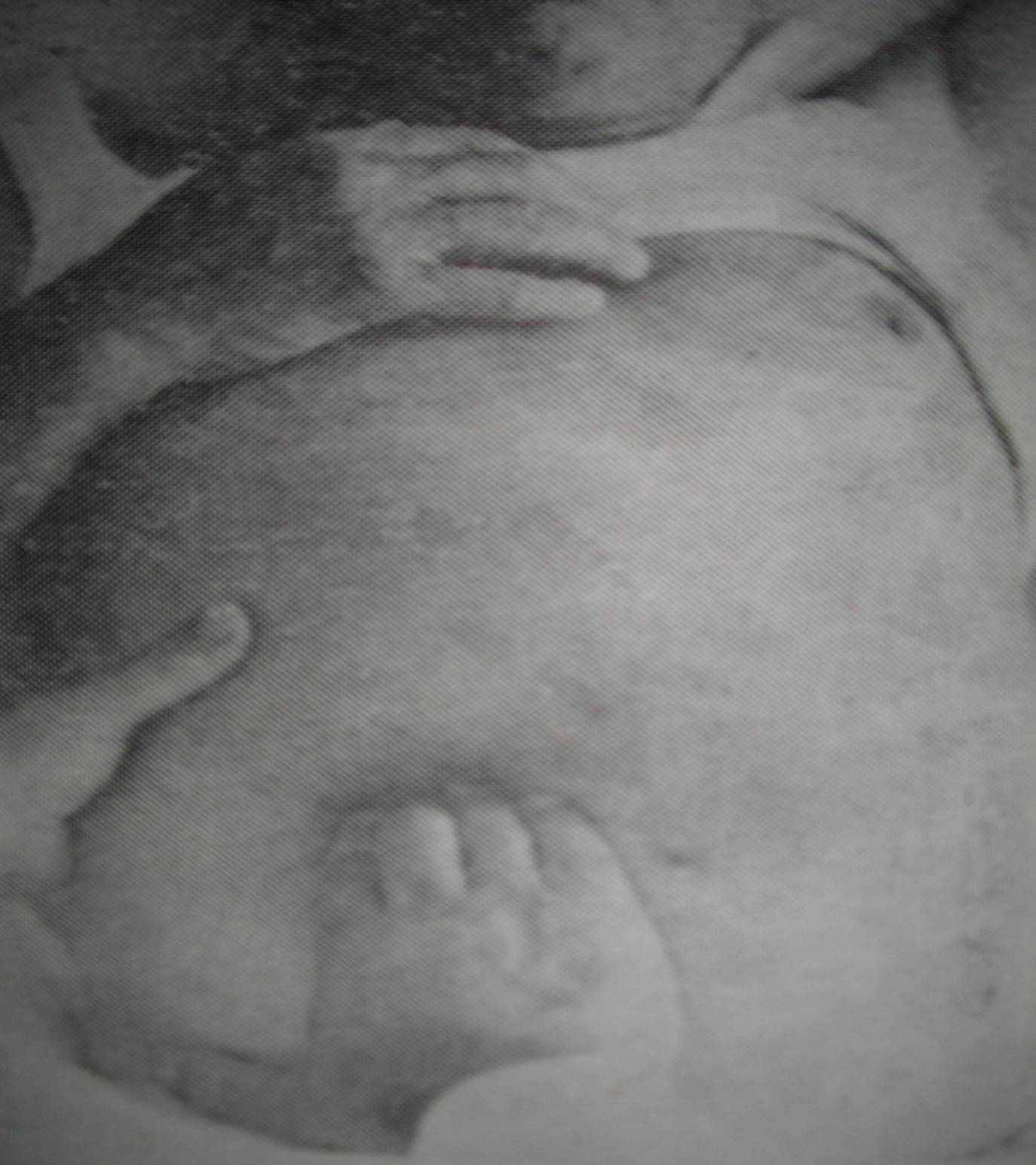
Мал.. 1б
Третій момент. Пальпація краю печінки. Лікар просить хворого зробити глибокий вдих. При цьому нижній край печінки, зміщується вниз і попадає в штучну кишеню, утворену тиском черевної стінки, пальцями лікаря, та з’являється попереду нігтьових поверхонь фаланг. Під впливом подальшого скорочення діафрагми нижній край печінки обходить пальці та вислизає з-під них, опускаючись далі донизу ( мал..1в). В цей момент лікар отримує тактильне відчуття, на підставі якого складає характеристику властивостей нижнього краю печінки. Рука дослідника весь час залишається нерухомою, прийом повторюють декілька раз. При промацуванні нижнього краю печінки слід звернути увагу на:
- Його локалізацію
- Форму (гострий, заокруглений)
- Консистенцію.
- характер ((гладкий, горбистий).
- Наявність в ньому вирізок.
- Чутливість при пальпації.
Пальпація поверхні печінки: чотири пальця правої руки кладуть плашмя на ділянку правого підребір’я. Ковзаючи ми рухами промацують всю доступну поверхню органа, яка може бути м’якою чи щільною, гладенькою чи горбистою.
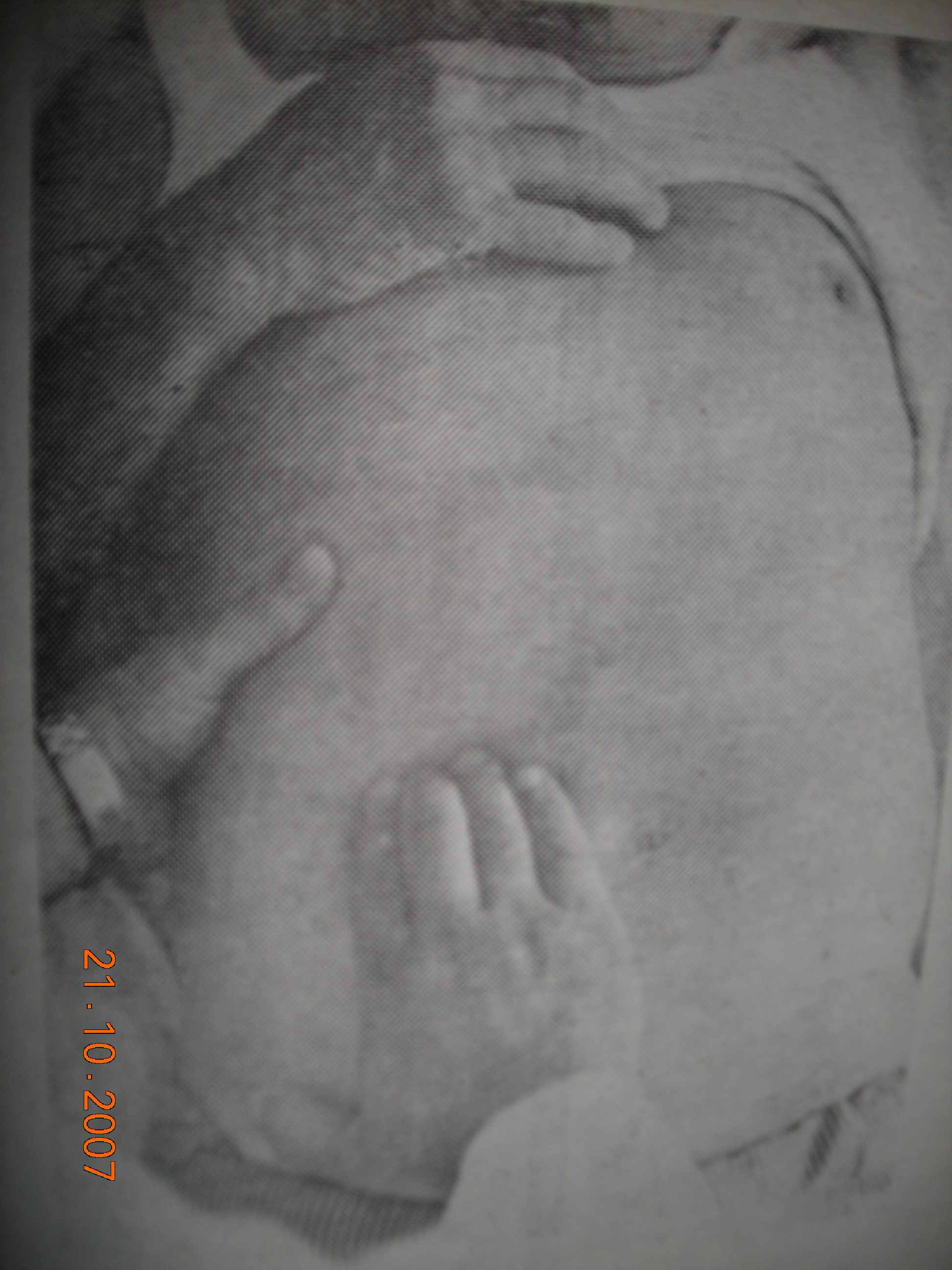
Мал.. 1в
Пальпація селезінки.
Перед тим як провести пальпацію селезінки, необхідно також, як і при пальпації печінки, перкуторно визначити її межі.. Хворий при цьому також може знаходитись у вертикальному чи в горизонтальному положенні, лежачи на правому боці. Використовується тиха перкусія.
Для визначення верхньої межі селезінки палець-плесиметр розташовують по середній пахвовій лінії в 6 чи 7 міжребір’ях та перкутують вниз по міжребір’ям до притуплення. Відмітка межі проводиться з боку ясного звуку.
Для встановлення нижньої межі селезінки палець-плесиметр кладуть також по середній пахвовій лінії, паралельно до межі, нижче реберної дуги та перкутують знизу догори від тимпанічного до притупленого звуку.. Відмітка межі проводиться з боку тимпанічного звуку.
Для визначення передньої межі селезінки палець-плесиметр розташовують на передній черевній стінці, ліворуч від пупка, паралельно межі ( на рівні 10 міжребір’я) та перкутують до поперечнка селезінкової тупості до появи притуплення. В нормі передня межа селезінки знаходиться на 1-2 см лівіше передньої пахвової лінії.
Для знаходження задньої межі - палець-плесиметр встановлюють перпендикулярпо 10 ребру між задньою пахвовою та лопатковою лініями та перкутують ззаду наперед до появи притупленого звуку.
Потім вимірюють відстань між верхньою та нижньою межами селезінки, тобто її поперечний розмір, який в нормі розташовується між 9 та 11 ребрами та складає 4-6 см. Далі вимірюють відстань між передньою та задньою границями селезінки, тобто її повздовжній розмір, який в нормі складає 6-8 см.
Однак, головним фізичним методом дослідження селезінки є пальпація. Вона проводиться зазвичай в горизонтальному положенні хворого на спині чи правому боці. Лікар кладе ліву руку плашмя на ліву половину грудної клітки в ділянці 7-10 ребра та злегка натискує на неї. Цим досягається деяка фіксація грудної клітки та збільшується дихальна екскурсія лівого куполу діафрагми. Права рука зі злегка зігнутими в останньому фаланговому суглобі пальцями кладеться плашмя та перпендикулярно реберному краю в ділянці 10 ребра. Потім кінчиками пальців правої руки на видосі злегка натискають на черевну стінку ( не глибше ніж на 2-3 см) (мал.. 2а). та просять хворого зробити глибокий вдих. Ніяких рухів руки назустріч селезінці, що опускається на висі при пальпації робити не потрібно. Нижньопередній край селезінки попадає в утворену тиском пальців на передню черевну стінку , кишеню та з подальшим опусканням при висі вислизає з неї, огинаючи кінчики пальців досліджувача (мал.2б). В нормі селезінка не пальпується. Якщо нижній край селезінки знаходиться біля краю реберної дуги, то вона вважається збільшеною в 1,5 рази.
Пальпаторне дослідження поверхні селезінки виконують чотирма пальцями правої руки, покладеними плашмя. Ковзаючи рухи ральців спрямовані зверху донизу. Поверхня селезінки зазвичай гладенька., але може бути і нерівною.
Пальпація нирок.
Промацування нирок проводиться в двох положеннях хворого: в горизонтальному ( лежачи) та в положенні стоячи. Методика пальпації нирок в положенні лежачи застосовується для визначення форми, розміру, консистенції, конфігурації та ступеня рухомості нирок. Пальпація повинна супроводжуватись перевіркою симптома Пастернацького.
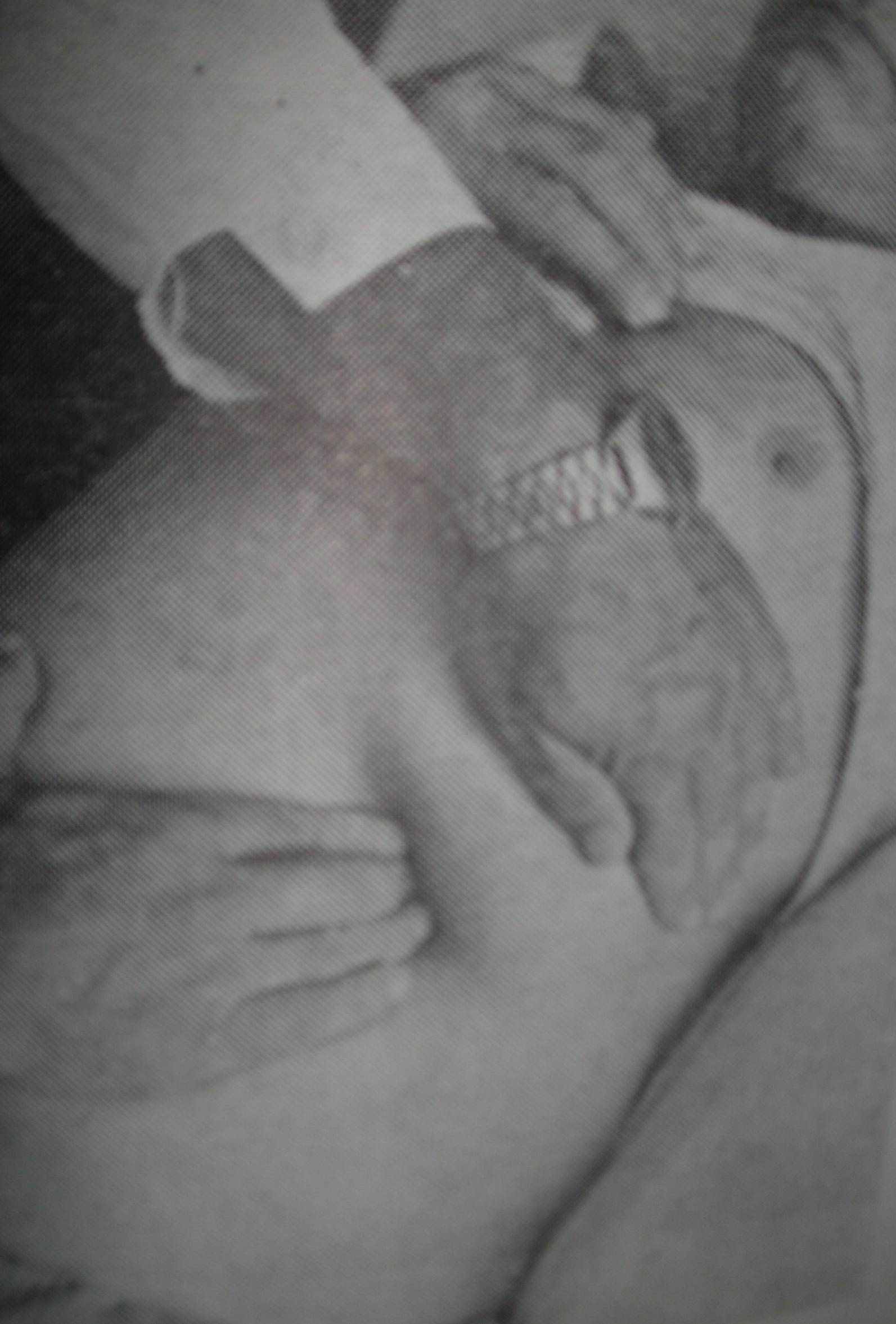
Мал.. 2а.
Під час обстеження хворий лежить в горизонтальному положенні на спині з витягнутими ногами. Лікар сидить праворуч хворого, обличчям до нього.
Пальпація зводиться до трьох моментів.
Перший момент – встановлення рук лікаря. Ліву підводять ззаду під поперек хворого, нижче рівня 12 ребра, при цьому пальці складені разом.
При пальпації правої нирки ліва рука лежить праворуч від хребта, а при пальпації лівої нирки ліву руку просувають далі, доки кінчики пальців не досягнуть лівої бокової поверхні тулуба.
В залежності від задачі обстеження праву руку кладуть на ділянку правого або лівого фланка дозовні від прямого м’яза живота так, щоб кінці злгка зігнутих пальців знаходились біля краю реберної дуги. Напрямок правої руки повинен бути паралельним хребту хворого та перпендикулярно до лівої руки досліджувача. При виконанні бімануальної пальпації обидві руки є активними ( мал.. 3а,б).
Другий момент - наближення рук. Під час кожного видиху лікар поступово просуває пальці правої руки в глиб черевної порожнини до задньої стінки до відчуття доторкання з пальцями лівої руки. одночасно ліва рука підіймає поперек вперед та, відповідно, наближає нирку, що лежить на поперекових м’язах, до пальців правої руки.
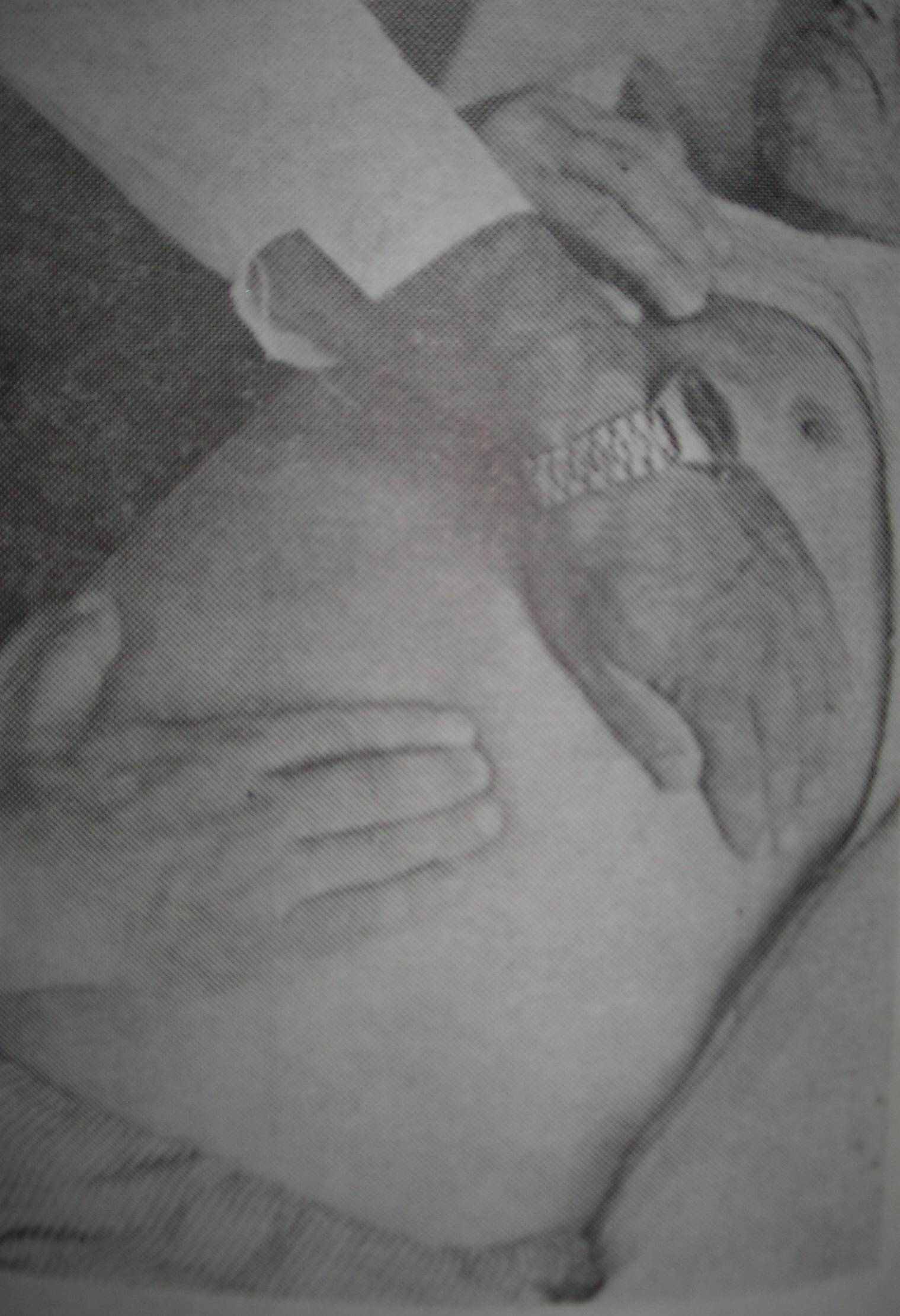
Мал.. 2б.
Третій момент – власне пальпація нирок. В той момент, коли пальці рук наблизились, хворому пропонують зробити глибокий вдих. У випадку, якщо нирка виявиться доступною для пальпації, то на висоті вдиху нижній край опуститься та підійде під пальці правої руки, які його захоплюють.
Щоб скласти уявлення про стан нижнього полюса, потрібно, не ослаблюючи тиску обома руками, ковзати пальцями правої руки донизу. Нирка, яка все-таки фіксована в своєму ложі, при спробі правої руки відтягнути її донизу вислизає з-під неї. При цьому можна отримати уявлення про форму, розмір, консистенцію, болючість та характер передньої поверхні нирки. В нормі нирки не пальпуються.
При пальпації нирок у вертикальному положенні хворий стоїть обличчям до лікаря, який сидить безпосередньо перед хворим. Положення рук лікаря та методика пальпації така ж як і при обстеженні лежачи. Стоячи краще пальпується опущена та рухома нирка.
Метод постукування в ділянці нирок застосовується з метою визначення болю в цих органах ( симптом Пастернацького). Метод обстеження наближений до безпосередньої перкусії.
В залежності від задачі обстеження ліву руку кладуть плашмя на праву та ліву
сторони попереку. Після цього правою рукою в сагітальній площині постукують по
тильній поверхні лівої руки. Симптом Пастернацького э позитивним; якщо при постукуванні хворий відчуває біль.
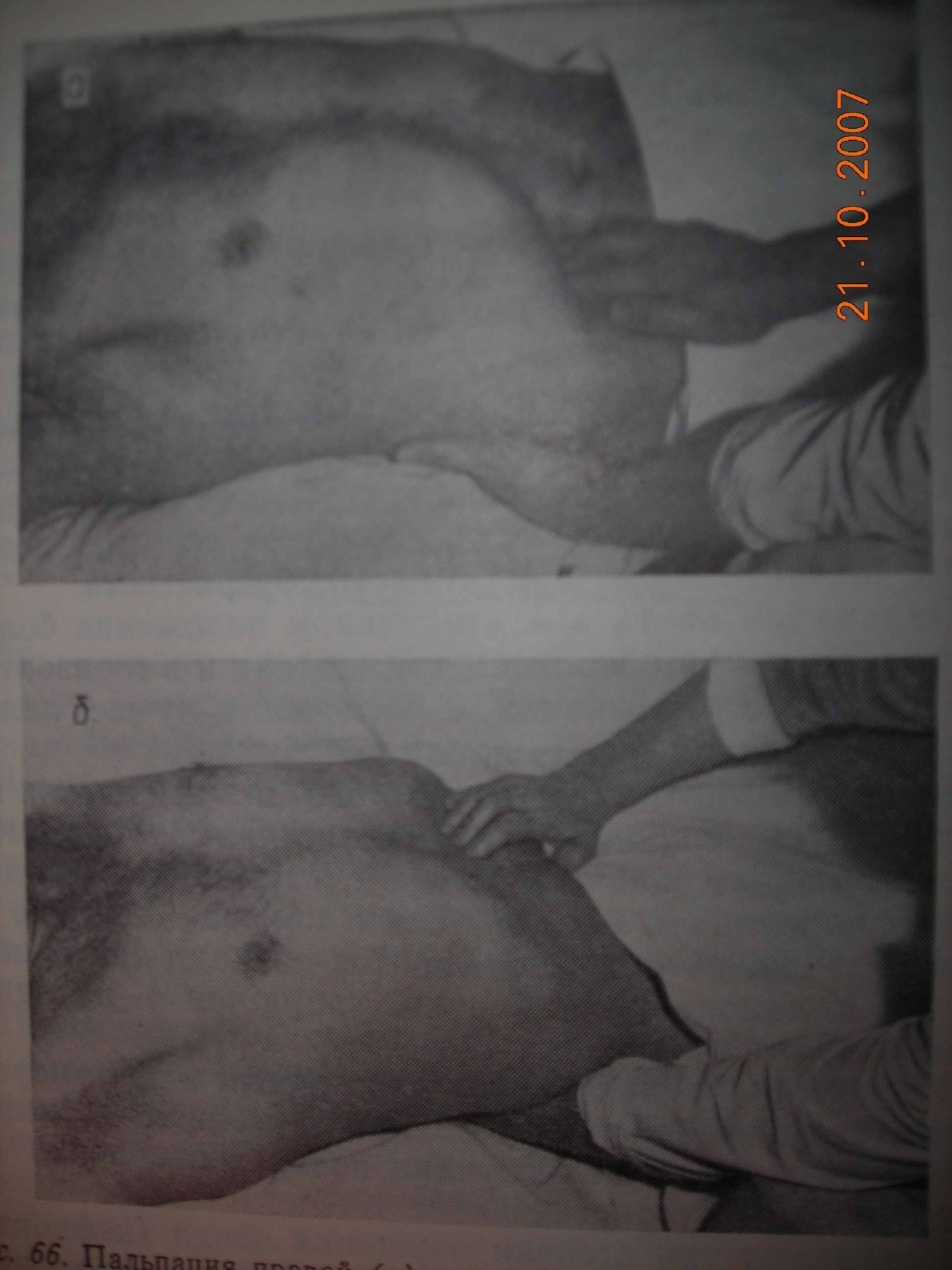
Мал. 3 а,б.
Матеріали для самоконтролю:
- Тестові завдання,
- ситуаційні задачі
- контрольні питання
- практичні завдання (тести та ситуаційні задачі додаються)
Література:
Основна:
-Пропедевтика внутрішніх хвороб з доглядом за терапевтичними хворими з загальним доглядом за редакцією А.В.Єпішина .-Тернопіль.”Укрмедкнига”, - 2001 с.767.
-Пропедевтика внутрішніх хвороб за редакцією Ю.І.Децика. – Київ. „Здоров”я” – 1998., с.502.
-Диагностика внутренних болезней под общей редакцмей Б.С.Шкляра. – К. „Вища школа”. – 1972.,с. 377-381, 409-415.
-Пелещук А.П, Передерій В.Г., Рейдер ман М.І. – Фізичні методи дослідження в клініці внутрішніх хвороб. – К. „Здоров”я”. – 1993., с.60-79.
-Яворський О.Г., Ющик Л.В., Пропедевтика внутрішніх хвороб у запитаннях і відповідях. - К. „Здоров”я”. – 2003 р.
Додаткова:
- Губергриц А.Я. Непосредственное исследование больного. – М.: Медицина., 1972.
- Передерий В.Г., Нетяженко В.З., Семина А.Г. Методика обследования в клинике внутренних болезней. – К: Б.М., 1994.
- В.З.Нетяженко,А.Г.Семина,М.С. Присяжнюк. Практические занятия по методам обследования больных в клинике внутренних болезней. К., 1995. с. 140 – 146.
Доцент Кульчевич Л.В.
Міністерство охорони здоров’я України
Вінницький національний медичний університет ім. М.І.Пирогова
«Затверджено»
на методичній нараді кафедри
терапії медичного факультету №2
Завідувач кафедри
_________д.м.н., проф. Жебель В.М.
«____» ________________ 200___ р.
Методичні рекомендації
Для самостійної роботи студентів
при підготовці до практичного заняття
| Навчальна дисципліна | Пропедевтика внутрішньої медицини |
| Модуль № | 2 |
| Змістовий модуль № | |
| Тема заняття | Інструментальні та лабораторні методи дослідження стану шлунково-кишкового тракту та видільної системи |
| Курс | 3 |
| Факультет | Медичний №2 |
Вінниця - 2008
1. Актуальність теми:
Студентом повинно бути чітке усвідомлення актуальності даної теми. Студенти повинні розуміти, що завдяки застосуванню лабораторних та інструментальних методів дослідження можна поставити остаточний діагноз, почати своєчасне та патогенетичне лікування, профілактувати ускладнення хвороби.
2. Конкретні цілі:
Студент повинен знати:
- які лабораторні дослідження проводять, вивчаючи функціональний стан органів травлення (аналіз крові, сечі, аналіз випорожнень, вивчення стану шлункової секреції, гістологічні дослідження і т.д.;
- які інструментальні методи дослідження проводять, вивчаючи функціональний стан органів травлення (фіброгастродуоденоскопія, фіброколоноскопія, лапароскопія, дуоденальне зондування, рентгенологічні, ультразвукові дослідження, ректороманоскопія, комп’ютерна томографія і т.д.);
- знання основних синдромів, які спостерігаються при захворюванні органів травлення (синдром ентериту, синдром коліту, синдром подразненого кишечника, синдром диспепсії, синдром ентеропатії, синдром портальної гіпертензії.
Студент повинен вміти:
- аналізувати, розуміти і практично застосувати результати лабораторних та інструментальних методів дослідження для постановки кінцевого діагнозу, або проведення диференційного діагнозу;
- вміти правильно оцінити зміни в ротовій порожнині, які відбуваються за хвороб органів травлення.
3. Базовий рівень підготовки
| Назва попередньої дисципліни | Отримані навики |
| Рентгенологія | Діагностуються патологічні зміни та функціональний стан органів травлення |
| Лабораторна справа | Діагностуються патологічні зміни та функціональний стан органів травлення |
| Патологічна анатомія | Діагностуються патологічні зміни та функціональний стан органів травлення |
4. Організація змісту навчального матеріалу
Додаткові методи досліджень (лабораторні та інструментальні) дають змогу встановити остаточний діагноз, вирішити питання диференційного діагнозу, терміново допомогти хворому, не втрачаючи час, запобігти ускладненню захворювання.
Деякі з них будуть представлені більш детально, як, наприклад:
4.1 Фракційний метод збирання і дослідження шлункового вмісту. За результатами дослідження можна охарактеризувати його секреторну, рухову і евакуаторну функції.
У даний час для його проведення використовують тонкий зонд (еластична гумова трубка із зовнішнім діаметром 4-5 мм і внутрішнім - 2 мм). Сліпий кінець, який вводять у шлунок, має 2 бокових отвори. При введенні хворий повинен його поступово ковтати. При вираженому блювотному рефлексі зонд можна ввести через носові ходи. Потрібно слідкувати за тим, щоб він не потрапив у дихальні шляхи (посиніння, сильний кашель). У шлунку він може знаходитися 2-3 год. До протилежного кінця зонда приєднують шприц, за допомогою якого відсмоктують вміст шлунка.
Перед дослідженням заборонено їсти, пити, курити, приймати медикаменти тощо. Дослідження розпочинають із відсмоктування шлункового соку натще.
Це називається базальною секрецією. В цій фазі дослідження важко сказати, яка кількість шлункового соку була в шлунку, а яка виділилась у відповідь на подразник (зонд). Сік відсмоктують протягом 30 або 60 хв через кожних 15 хв. Кількість шлункового соку натще в нормі становить до 50 мл. Його кількість збільшується при виразковій хворобі, гастриті.
Після закінчення дослідження базальної секреції (60 хв) хворому вводять через зонд стимулятор секреції (пробний сніданок) – теплу рідину в об'ємі 300 мл. До ентеральних стимуляторів належать 5% розчин спирту, розчин кофеїну (0,2 г на 300 мл води), 7 % відвар сухої капусти тощо. їх рекомендують застосовувати при наявності протипоказань до введення гістаміну, який є парентеральним стимулятором. Крім того, з парентеральних стимуляторів використовують гастрин, пентагастрин, інсулін. Найбільш ефективними є пентагастрин і гістамін. Протипоказаннями до введення гістаміну є органічні захворювання серцево-судинної системи, алергія, високий артеріальний тиск, феохромоцитома, шлункові кровотечі, крововилив у мозок тощо. Вводять фосфорно-кислий гістамін у дозі 0,01 мг на 1 кг маси тіла (субмаксимальна стимуляція). Введення 0,04 мг фосфорно-кислого гістаміну на 1 кг маси тіла називається максимальною стимуляцією (збільшення її не викликає підвищення секреції). Перед її проведенням хворим призначають антигістамінні засоби. Шлунковий сік збирають протягом 1 год через кожних 15 хв.
З ентеральних методів дослідження шлункової секреції поширеним є спосіб М.І.Лепорського. Після дослідження базальної секреції вводять 300 мл капустяного відвару (кислотність якого 20 титраційних одиниць). Через 10 хв відсмоктують 10 мл, а ще через 15 хв – весь вміст шлунка. Далі відсмоктування проводять протягом 1 год, через кожних 15 хв. Ці чотири порції містять чистий шлунковий сік, який виділяється у відповідь на введення стимулятора. Варто пам'ятати, що кожна порція збирається в окрему пробірку. Сік, зібраний у відповідь на ентеральний чи парентеральний подразник протягом 1 год, становить годинний об'єм шлункового соку (годинне напруження секреції). В нормі при переривчастій аспірації (сік беруть один раз на 15 хв протягом 1 год) - 50-60 мл, при безперервній (сік відсмоктують постійно і через аспірації шлунковий сік не встигає попадати у дванадцятипалу кишку, чим пояснюється значне збільшення його кількості. Годинний об'єм шлункового соку, отриманий у відповідь на субмаксимальну гістамінову стимуляцію, коливається в межах 100-140 мл; на максимальну стимуляцію – 180-200 мл. За об'ємом шлункового соку через 25 хв після пробного сніданку можна спостерігати за швидкістю евакуації його з шлунка (моторна функція). В нормі цей об'єм у середньому дорівнює 75 мл. При швидкому випорожненні шлунка чи при зниженій секреції кількість шлункового соку зменшується.
При огляді отриманих порцій шлункового соку звертають увагу на колір, консистенцію, наявність домішок, запах.
Колір. Шлунковий сік майже безбарвний. При наявності домішок жовчі – жовтий (вміст дванадцятипалої кишки закидається в шлунок), вільної соляної кислоти - зелений, крові - від червоного до коричневого кольору.
Слиз у шлунковому вмісті в нормі є у невеликій кількості. Якщо він плаває на поверхні у вигляді грудок, то це вказує на його походження з порожнини рота, носоглотки. Велика кількість слизу в шлунковому соку буває при гастритах, виразковій хворобі та інших ураженнях шлунка.
Хімічне дослідження. У кожній порції шлункового соку визначають вільну соляну кислоту, загальну кислотність, зв'язану соляну кислоту, в порції з максимальною кислотністю - кількість пепсину.
Кислотність шлункового соку є одним із найважливіших показників функціонального стану шлунка. її визначають шляхом титрування його 0,1 ммоль/л розчином натрію при наявності індикаторів (відображає концентрацію кислоти в секреті). Ця величина є лімітованою. Хлористоводнева кислота виробляється обкладковими клітинами шлунка в постійній концентрації 160 ммоль/л, і кислотність шлункового соку не може перевищувати цей рівень. Виражають кислотність кількістю мілілітрів NaOH, потрібних для нейтралізації 100 мл соку. Кількість соляної кислоти позначають у міліграмах або в мікроеквімолях. Титрування проводять таким чином: беруть 5 або 10 мл соку і додають по дві краплі 0,5% спиртового розчину диметиламіно-азобензолу і 1% спиртовий розчин фенолфталеїну (або фенолу червоного). Диметиламіноазобензол змінює колір на червоний під впливом соляної кислоти. NaOH набирають у піпетку до певного рівня. Далі краплями його додають у пробірку із соком. Поява рожево-оранжевого кольору свідчить про нейтралізацію вільної соляної кислоти. Відмітивши рівень NaOH, проводимо титрування далі. Рідина в пробірці стає жовтою, а далі червоніє. Червоний колір зумовлений фенолфталеїном після нейтралізації усієї кислоти. Відмічаємо показання піпетки. Після цього множимо кількість мілілітрів NaOH, витрачених під час першого титрування, на 20. Отримуємо величину вільної соляної кислоти. Кількість NaOH, витраченого на все титрування (від червоного кольору до червоного), теж множимо на 20. Отримуємо величину загальної кислотності. Загальну кислотність становлять вільна і зв'язана соляні кислоти, органічні кислоти, кислі, фосфорнокислі солі. Зв'язана соли на кислота – недисоційована НСl білково солянокислих молекул шлункового соку. її визначають шляхом титрування окремих порцій шлункового соку (5 мл) при наявності алізаринсульфоновокислого натрію (жовтий колір). При наявності в соку будь-яких вільних кислот колір змінюється на фіолетовий – відбувається їх нейтралізація. Віднявши від загальної кислотності кількість мілілітрів NaOH, затрачених на титрування з алізарином (помножене на 20), отримуємо зв'язану соляну кислоту. Усі показники загальної кислотності нижче 20 повинні розглядатися як ознака гіпоацидності, вище 100 – гіперацидності (табл. 4.1.1).
Таблиця 4.1.1 Кислотність шлункового соку в нормі
| Показник | Базальна секреція | Гістамінова стимуляція | |
| субмаксимальна | максимальна | ||
| Загальна кислотність (ммоль/л) | 40-60 | 80-100 | 100-200 |
| Вільна соляна кислота (ммоль/л) | 20-40 | 65-85 | 90-100 |
| Зв'язана НС1 (ммоль/л) | 10-15 | 12-15 | 14-16 |
| Кислотний залишок (ммоль/л) | 2-8 | 3-12 | - |
| Дебіт-година НС1 (ммоль/л) | 1,5-5 | 8-14 | 18-26 |
| Дебіт-година вільної НС1 (ммоль/л) | 1-4 | 6,5-12,0 | 16-24 |
Гіпоацидний стан. Часткова відсутність соляної кислоти в шлунковому вмісті може бути ознакою гастриту зі зниженою секреторною функцією. Повну відсутність (ахлоргідрія) можуть спостерігати при хронічному анацидному гастриті, пухлинах шлунка, деяких інтоксикаціях.
Гіперацидний стан – підвищення вмісту соляної кислоти в шлунковому соку. Трапляється при хронічних гастритах з підвищеною секреторною функцією, виразковій хворобі шлунка і дванадцятипалої кишки.
Ахілія - відсутність соляної кислоти і пепсину в шлунковому соку. Трапляється при атрофічних гастритах, злоякісних пухлинах, В)2-, фолієводефіцитних анеміях, цукровому діабеті, гіпоавітамінозах, інтоксикаціях.
Показники кислотності не дають повної характеристики кислотоутворюючої функції шлунка. Потрібно ще розрахувати дебіт-годину соляної кислоти (продукція хлористоводневої кислоти шлунком за 1 год). Дебіт-годину, або кислотну продукцію (КП), розраховують за такою формулою:
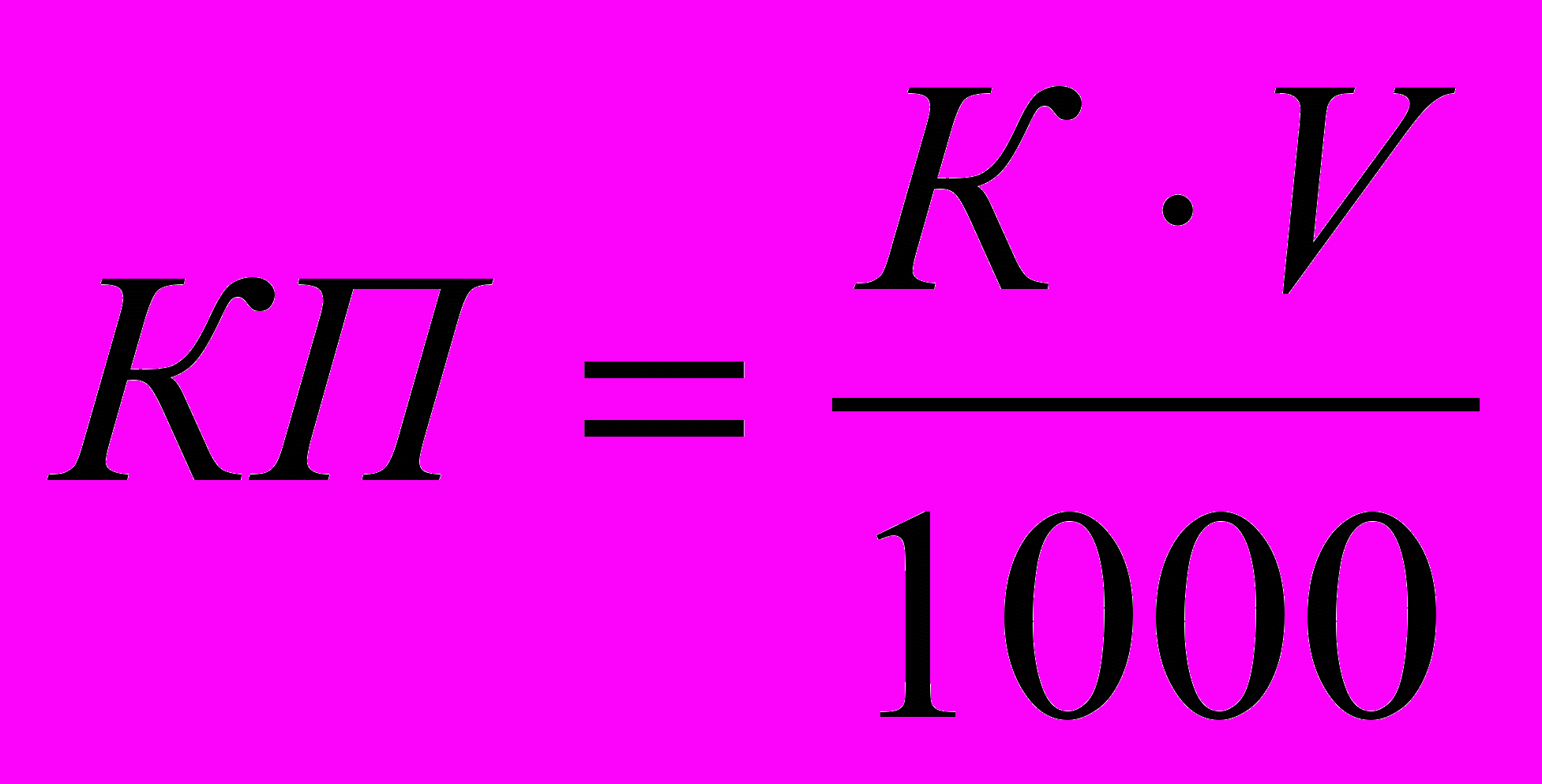
де К - загальна кислотність (ммоль),
V - об'єм шлункового секрету (мл) за даний відрізок часу.
Як зазначає Н.Г. Плєтньов (1995), розрахувати продукцію хлористоводневої кислоти можна у різні періоди шлункової секреції: БКП - продукція в період базальної секреції; СКП – після субмаксимальної стимуляції гістаміном, МКП - продукція після максимальної стимуляції гістаміном (табл. 4.1.2).
Таблиця 4.1.2 Нормальні величини кислотної продукції
| Період секреції | Стать | Кислотна продукція, ммоль/год | |
| межа коливань | середня величина | ||
| БКП | ч | 0-5,0 | 3,5 |
| ж | 0-4,0 | 2,5 | |
| СКП | ч | 6,0-16,0 | 11,5 |
| ж | 5,0-13,0 | 9,0 | |
| МКП | ч | 18,0-26,0 | 22,0 |
| ж | 12,0-18,0 | 15,0 | |
БКП характеризує переважно стан нейрогуморальної регуляції і у меншій мірі структуру залоз слизової оболонки шлунка; СКП і МКП в основному залежать від морфологічних властивостей слизової шлунка (від маси обкладових клітин). За двома останніми показниками можна судити про атрофію, ступінь збереження або гіперплазії слизової оболонки шлунка. Співвідношення середніх значень БКП з СКП і МКП дає уяву про перевагу функціональних або органічних чинників у патологічному процесі. У нормі співвідношення БКП і СКП - 1:3, а БКП і МКП - 1:6. Показники СКП і МКП відображають масу обкладових клітин. Зниження їх секреції свідчить про атрофію, а підвищення – про гіперплазію залоз слизової оболонки шлунка.
Молочна кислота в шлунковому вмісті в нормі не виявляється. Вона утворюється в застійному шлунковому вмісті при молочнокислому бродінні, а також як продукт метаболізму ракової пухлини.
Традиційний титраційний метод дослідження шлункового соку через низьку чутливість індикаторів дозволяє виявляти вільну хлористоводневу кислоту тільки тоді, коли рН шлункового соку є нижчою за 2,5. В інтервалі рН 2,5-6,9 при обстеженні ним методом вільну кислоту виявити не вдається. Тому такі стани секреції при визначенні її титраційним методом трактуються як анацидні.
Визначення кислотності при рН вище за 2,5 є головною перевагою рН-метрії. При рН, рівному 3,0, концентрація вільної кислоти становить 1,0, а при рН 3,5 - всього 0,3 титраційної одиниці. Згідно з цим вважають, якщо рН є вищим за 3,0 або 3,5, то це вказує на ахлоргідрію. При виявленні ахлоргідрії клініцисту важливо знати: чи є вона істинною, зумовленою атрофічним процесом, чи несправжня (обумовлена гальмуванням кислотоутворення). Це можна встановити лише за допомогою шлункової рН-метрії або атропінового тесту. Комплексне застосування рН-метрії та ендоскопії із біопсією дають можливість вивчати морфологію слизової оболонки шлунка в різних його відділах.
У пацієнтів із підвищеною кислотністю в умовах базальної секреції (відбувається подразнення тільки механорецепторів) варто застосовувати атропіновий тест. Після реєстрації показників рН-метрії протягом 1 год базальної секреції хворому вводять підшкірно 1 мл 0,1% розчину атропіну сульфпту і протягом наступної години продовжують визначати рН шлунка. Результат тесту оцінюють за ступенем збільшення рН після ін'єкції атропіну: підвищення рН на 2,0 розцінюють як сильний ефект, а на 0,5-1,0 - як слабкий.
Тест не є високоспецифічним, може використовуватися лише для вирішення питання проведення чи закінчення атропінізації організму.
Таким чином, рН-метрія повністю замінити зондове дослідження шлункової секреції не може. Отримати надійні дані про кількісні показники секреції можна тільки методом фракційного шлункового зондування; рН-метрія доповнює дані, отримані титраційним методом.
Беззондові методи дослідження шлункової секреції. їх застосовують при відмові хворого проводити зондове обстеження, а також при деяких патологічних станах (звуженнях стравоходу, вираженому блювотному рефлексі, психічних хворобах, шлунковій кровотечі, аневризмі аорти тощо).
Ацидотест. Після повного випорожнення сечового міхура хворому дають 1-2 таблетки кофеїну бензоату натрію. Через 1 год беруть першу пробу сечі і дають випити ще три драже. Через 1-1,5 год беруть другу пробу сечі. їх розводять до об'єму 200 мл, підкислюють соляною кислотою і проводять колориметричне визначення за допомогою кольорової шкали. Перша проба є контрольною і не забарвлюється. За кольором другої проби судять про кислотоутворюючу функцію шлунка. Потрібно пам'ятати, що обстеження проводять зранку на голодний шлунок. При потребі дослідження може бути проведено повторно через дві доби.
Салі-тест. Хворий ковтає маленький мішечок з тонкої гуми із 0,1 г метиленового синього, зав'язаного кетгутом. Далі обстежуваний вживає їжу. При наявності соляної кислоти кетгут перетравлюється і метиленовий синій розчиняється. Сеча отримує синє забарвлення.
У даний час є багато інших подібних методів дослідження. Вони є досить надійними, але дають можливість лише з'ясувати наявність або відсутність соляної кислоти в шлунку. Застосовувати їх можна тільки при нормальній функції нирок.
Визначити в шлунку молочну кислоту можна за допомогою реакції Уфельмана. 2/3 пробірки заповнюють 1-2% розчином фенолу, далі додають 2-3 краплі 10% хлорного заліза. Колір розчину стає темно фіолетовим. Далі пробірку нахиляють і на стінки наносять 2-3 краплі шлункового соку. При наявності молочної кислоти краплі стають жовтими.
Мікроскопічне дослідження шлункового соку. Осад отримують методом центрифугування або відстоювання. Далі готують нативні препарати. У здорових людей знаходять клітини з порожнини рота (плоский епітелій і лейкоцити), при порушеннях евакуаторної функції – м'язові волокна, жири, жирні кислоти, клітковину. Якщо застійний сік є кислим, то в ньому виявляють сарції; якщо кислотність відсутня – палички молочнокислого бродіння. При наявності великої кількості еритроцитів можна говорити про виразку, ерозивний гастрит, пухлину.
4.2 Ультразвукове дослідження шлунка. Проводять на апараті, який працює в режимі "реального часу". Досліджують натще, вранці. Спочатку знаходять воротар (проводять поздовжнє світіння в епігастральній ділянці правіше серединної лінії). За чи під нижнім краєм печінки його видно в поперечному розрізі (діаметр – 2,0-2,5 см, товщина стінки - 0,5 см). Перемістивши ехозонд лівіше, можна побачити антральний відділ і тіло шлунка у вигляді овалу чи трикутника. В 70-80% випадків видно складки з інтервалом 0,5 см. Під час дослідження можна змінювати положення хворого (горизонтальне, вертикальне, на боці, сидяче). Визначають проекцію шлунка на передню черевну стінку. Після цього виявляють місце найбільшої болючості під контролем зображення. Для спостереження за тонусом шлунка і його перистальтикою хворому дають випити 200-300 мл теплої води. Евакуаторну здатність оцінюють за ритмічними скороченнями воротаря та зміною об'єму заповненого рідиною шлунка.
4.3 Гастроскопія. Гастроскопія – спосіб огляду внутрішньої поверхні і шлунка за допомогою оптичного приладу – гастроскопа. Цей метод дослідження є одним з основних.
Показаннями для проведення є: 1) потреба встановлення чи уточнення діагнозу будь-якого первинного захворювання шлунка (гастрити, виразкова хвороба, пухлини тощо); 2) визначення характеру змін у шлунку, обумовлених змінами захворювань сусідніх органів (печінки, жовчного міхура, підшлункової залози); 3) виявлення сторонніх тіл тощо.
Протипоказаннями для проведення є: 1) хвороби стравоходу (рубцеві і пухлинні звуження, дивертикуліти) і оточуючих його органів (загруднинне воло, аневризма аорти, пухлина стравоходу, значні викривлення хребта); 2) виражені серцево-судинна та легенева недостатності; 3) розширення вен стравоходу.
Дослідження виконують за допомогою фіброгастроскопа (гнучкий гастроскоп). Він складається з голівки прилада, де знаходиться окуляр, важелі управління дистальним кінцем прилада, кнопки подачі в шлунок і нідсмоктування з нього повітря, рідини; входів у канали із клапанами, по яких у шлунок можна вводити різні інструменти (біопсійні щипці, катетери, мініатюрні ножиці, петлі для поліпектомії та видалення чужорідних тіл, електроди для коагуляції тощо); робочої частини гастроскопа, яку вводять у шлунок (гнучка трубка діаметром 8-12 мм, довжиною 860-1200 мм) і з'єднувального світловода.
Медична сестра повинна добре знати способи дезінфекції усіх робочих частин гастроскопа. Перед дослідженням трубку протирають серветкою, змоченою 33 % спиртом. Після обстеження канал ендоскопа промивають теплою мильною водою, далі, щоб осушити, продувають повітрям і від'єднують апарат від освітлювача. Трубку миють у мильному розчині і промивають під проточною теплою водою, витирають насухо і дезінфікують 33% розчином спирту. Після обстеження і обробки гастроскопи зберігають у вертикальному положенні. Біопсійні щипці, ін'єкційні голки, катетери замочують у 1% розчині діоциду на 10 хв, потім витирають насухо і зберігають у стерилізаторі (перед використанням їх промивають у будь-якому стерильному розчині).
Планові гастроскопії проводять вранці натще, екстрені – в будь-який час. За 15-20 хв до обстеження підшкірно вводять 0,5-1 мл 0,1% розчину атропіну. Анестезують глотку і початкові відділи стравоходу 3% розчином дикаїну. Хворого кладуть на лівий бік – тулуб випрямлений, плечі розведені, м'язи розслаблені. В рот вставляють стерильний загубник і вводять зонд.
Після обстеження хворий протягом 1-2,5 год не повинен пити, їсти, курити, а якщо проводилась біопсія, то не можна вживати в цей день гарячу їжу.
У нормі складчатість слизової оболонки шлунка більше виражена на малій і великій кривизні. Слизова оболонка - від блідо-рожевого до червоного кольору. При нагнітанні повітря в порожнину шлунка складки розгладжуються. Воротар набуває форми розетки і при значному роздуванні шлунка досягає в діаметрі 1,5 см.
Перед гастроскопією потрібно провести рентгенологічне обстеження хворого, щоб виключити протипоказання - звуження стравоходу, дивертикули стравоходу, розширення вен стравоходу тощо.
Ускладнення – перфорація стравоходу і шлунка, кровотеча після біопсії, порушення з боку серцево-судинної і дихальної систем тощо. Дотримання правил проведення гастроскопії із врахуванням показань і протипоказань та правильна підготовка хворих дозволяє проводити дане обстеження цілком безпечно і запобігати виникненню ускладнень.
4.4 Рентгенологічне дослідження. За його допомогою визначають форму, величину, положення, рухливість, рельєф слизової шлунка та його функціональний стан, виявляють локалізацію виразки й пухлини.
Показаннями для проведення цього обстеження є: 1) дисфагія; 2) скарги на печію, відригування, зниження апетиту, здуття живота, біль у животі, нудота, блювання; 3) підсилені кишкові шуми; 4) підтвердження для встановлення діагнозу хронічного гастриту, виразки, пухлини шлунка тощо; 5) немотивоване зменшення маси тіла; 6) наявність ущільнень у животі при пальпації; 7) збільшення печінки чи селезінки; 8) асцит; 9) анемія нез’ясованої етіології; 10) наявність у калі прихованої крові.
4.5 Дослідження функціонального стану підшлункової залози. Погане перетравлення їжі може бути обумовлене як ураженням самої підшлункової залози, так і іншими причинами. Для точного встановлення діагнозу проводять дослідження складу панкреатичного соку або кількісного вмісту її ферментів у крові та сечі.
Для отримання дуоденального вмісту використовують тонкий дуоденальний або подвійний зонд (краще), один з отворів якого знаходиться в шлунку, а другий в – дванадцятипалій кишці. Він дає можливість одночасно відсмоктувати шлунковий і дуоденальний вміст (відмежувати шлунковий сік від дуоденального.
| Час дослідження | Дебіт секрету, мл/хв. |
| натще | 0,75±0,07 |
| Після стимуляції | |
| 15-а хв. | 0,98±0,07 |
| 30-а хв. | 0,68±0,06 |
| 45-а хв. | 0,83±0,02 |
| 60-а хв. | 0,92±0,08 |
4.6 Дуоденальне зондування. В основі методу лежить рефлекторна і гормональна стимуляція жовчовиділення, при якому скорочується жовчний міхур, що забезпечує перехід жовчі з жовчовивідних шляхів у дванадцятипалу кишку. Дуоденальне зондування проводять як з діагностичною, так і лікувальною метою (дренаж жовчних шляхів).
Методика дуоденального зондування. Дуоденальний зонд - це гумова трубка довжиною 1,5 м і діаметром 3-5 мм, на кінці якої прикріплена овальна металічна або пластмасова олива з отворами, які з'єднані з просвітом трубки. На відстані 45, 70 і 80 см від оливи є мітки. Стерилізують зонд шляхом кип'ятіння у воді протягом 5-10 хв, потім охолоджують.
Хворому натще в сидячому положенні оливу зонда (останній повинен бути вологим) кладуть на корінь язика і просять робити ковтальні рухи. Введення зонда до першої мітки свідчить про знаходження оливи в шлунку (можна переконатися в цьому, відсмоктуючи шприцом через зонд вміст шлунка - мутнувату рідину кислої реакції). Після цього хворого кладуть на правий бік для того, щоб олива під власною вагою рухалась у напрямку воротаря, і підкладають під поперек м'який валик. Пацієнт повільно заковтує зонд до другої (вхід до воротаря), а потім - до третьої мітки (дванадцятипала кишка). Відсмоктують спочатку прозорий вміст об'ємом 20-30 мл (рідина золотисто-жовтого забарвлення, слаболужної реакції), яку класифікують як порцію А (дуоденальна жовч). Отримання такої рідини свідчить про те, що олива знаходиться в дванадцятипалій кишці. Місце розташування оливи можна визначити ще й таким способом: якщо у вільний кінець зонда шприцом вдувати повітря, то у разі розміщення оливи у шлунку повітря вдувається легко, без перешкод, а якщо олива досягла дванадцятипалої кишки, повітря проходить з певним утрудненням. Точніше визначити місце розташування оливи дає змогу рентгеноскопія.
Якщо протягом кількох годин олива не потрапила у дванадцятипалу кишку, а залишається у шлунку, слід подумати про наявність спазму воротаря (хвилювання, підвищення кислотності шлункового соку). В такому разі для нейтралізації кислого шлункового соку дають хворому випити ½ скланки 2 % розчину натрію гідрокарбонату або підшкірно вводять 1 мл 0,1 % розчину атропіну сульфату.
Переконавшись, що олива знаходиться у дванадцятипалій кишці, хворому вводять подразник (через зонд 20 мл теплого 33 % розчину сульфату магнію або парентерально 2 мл холецистокініну), який викликає скорочення жовчного міхура, й отримують порцію В (міхурова жовч) - густу, темно-жовтого кольору рідину. Порція В змінюється порцією С - прозорою, світлою, золотисто-жовтого кольору рідиною, що міститься у внутрішньопечінкових ходах.
Кількість рідини у порціях А і С залежить від тривалості зондування. Надмірна кількість рідини у порції В (понад 70 мл) може свідчити про застійні процеси у жовчному міхурі.
Фракційне (багатомоментне) дуоденальне зондування має ряд переваг перед класичним трифазним. За допомогою цього методу реєструють ритм надходження жовчі у дванадцятипалу кишку. Для цього визначають точну кількість жовчі; яка виділяється через кожні 5-10 хв, і відображають це графічно.
I фаза - холедохус-фаза (з моменту введення зонда у дванадцятипалу кишку до введення холецистокінетичного засобу).
II фаза - від введення подразника до появи першої порції жовчі. Тривалість цієї фази - 4-6 хв. Збільшується вона при спазмі сфінктера Одді, а зменшується при його гіпотонії.
ІІІ фаза - від розкриття сфінктера Одді до появи темної міхурової жовчі. Тривалість фази - 3-4 хв, виділяється 3-4 мл світлої жовчі з міхурової і загальної жовчних проток.
IV фаза - виділення міхурової жовчі (порція В). Тривалість - 20-30 хв, виділяється 25-45 мл темної жовчі; при гіпотонії жовчного міхура тривалість цієї фази збільшується, а при гіпертонії - зменшується.
V фаза - виділення жовчі з печінкових проток (порція С).
Хроматичне дуоденальне зондування. Для індикації міхурової жовчі
використовують метиленовий синій, який редукується в печінці з утворенням лейкобази і в такому вигляді виділяється з печінки в жовч. У жовчному міхурі лейкобаза метиленового синього знову окислюється, утворюючи хромоген, який забарвлює міхурову жовч в синьо-зелений колір.
Методика. Метиленовий синій у желатиновій капсулі в дозі 0,15 г приймають всередину за 12 год до зондування. Фіксують латентний період (час від введення подразника до появи порції В), час відходження порції В (період спорожнення), об'єм.
Хроматичне дуоденальне зондування дає можливість виявити походження окремих порцій жовчі, стан евакуаторної функції жовчного міхура і його концентраційну здатність. При оцінюванні інтенсивності забарвлення порції В метиленовим синім розрізняють слабке, середньої інтенсивності й виражене забарвлення. За нормальне забарвлення порції В метиленовим синім приймають забарвлення середньої інтенсивності і виражене.
Слабке забарвлення порції В свідчить про зниження концентраційної функції жовчного міхура.
Фізико-хімічні властивості. Реакція. Дуоденальний вміст нейтральний або слаболужний. Кисла реакція вказує на домішки шлункового соку. Визначення реакції проводять за допомогою лакмусового паперу.
Колір. У нормі жовч порції А золотисто-жовтого кольору, порції В - темно-жовтого, оливкового (залежить від концентрації прямого білірубіну і білівердину), порції С - дещо світліша від жовчі порції А. Зеленуватий відтінок залежить від домішки в жовчі соляної кислоти (перехід білірубіну в білівердин).
Прозорість. Усі три порції жовчі в нормі прозорі. При запальних процесах в жовчних шляхах у жовчі можуть з'являтися грудки слизу. Помутніння жовчі, як правило, залежить від домішок шлункового соку.
Консистенція. Жовч порцій А і С дещо в'язка, порції В - в'язкої консистенції.
Щільність (питома маса) нормальної жовчі порції А коливається від 1,007 до 1,012, порції В - від 1,016 до 1,032, порції С - від 1,007 до 1,010.
Мікроскопічне дослідження. Мікроскопію проводять під малим і великим збільшенням відразу після отримання жовчі. Це пов'язано із здатністю жовчних кислот швидко руйнувати лейкоцити. Крім лейкоцитів, у жовчі можна виявити інші клітинні елементи (епітелій), кристалічні утвори (холестерин, білірубін, "жовчний пісок", мікроліти, кристали жирних кислот), паразити (лямблії, яйця печінкової, котячої двоусток, аскариди).
У нормальних умовах усі порції жовчі містять невелику кількість формених елементів. При запальних процесах у жовчних шляхах, жовчному міхурі в жовчі виявляють в тій чи іншій кількості слиз, лейкоцити, епітелій, білірубін, холестерин. Певне діагностичне значення має виявлення в жовчі клітин пухлин, кристалів холестерину і білірубінату кальцію (велика кількість останніх характерна для холелітіазу), паразитів або їх яєць.
З хімічних компонентів жовчі визначають вміст білірубіну, холестерину, жовчних кислот, білка. За вмістом холестерину в порції В можна характеризувати концентраційну здатність жовчного міхура, особливо при зіставленні вмісту холестерину в різних порціях. Зменшення концентрації холестерину в жовчному міхурі може залежати від розведення жовчі запальним ексудатом.
Бактеріологічне дослідження жовчі має відносне значення, тому що встановити походження виділеної флори важко. Проте, виявивши мікроорганізми при повторних дослідженнях жовчі, можна зробити висновок, що вони виділені з жовчних шляхів.
