Н. К. Санжаровская редкие казуистические случаи и врачебные ошибки
| Вид материала | Документы |
- Схема оказания скорой медицинской помощи населению республики беларусь, 6.69kb.
- Сочинение «выбор профессии», 10.88kb.
- Правила и ошибки встречающиеся в доказательстве и опровержении Правила и ошибки, относящиеся, 136.42kb.
- Василия Аксенова, в этом мы хотим познакомить вас с романом «Редкие земли», 311.29kb.
- Категория возрастная: взрослые, 135.61kb.
- Василия Аксенова "Редкие земли", 78.46kb.
- Мы теряем сказку, 136.96kb.
- Типичные ошибки при выборе профессии, 37.31kb.
- Тема Предмет и значение логики, 326.73kb.
- Случаи из жизни лицеистов, 35.68kb.
Большая остеома решетчатого лабиринта, лобной и верхнечелюстной пазух
Больной 63 лет, плотник, поступил на лечение в ЛОР отделение областной больницы в 1991 году с жалобами на деформацию лица, боли в левой половине лба.
Считает себя больным в течение 10 лет, когда стал замечать асимметрию лица. В области медиального угла левой орбиты стало расти опухолевидное образование, плотное на ощупь.
Много лет назад была травма в область левой половины лица, удар тупым предметом. Плотником работает в течение 10 лет.
При наружном осмотре больного имелась выраженная асимметрия лица за счет наличия опухолевидного образования в области медиальной стенки орбиты и левой лобной пазухи. Глазное яблоко смещено кнаружи, зрение не нарушено. Движение глазного яблока в полном объеме. При осмотре глазного дна патологических изменений не выявлено.
На рентгенограмме околоносовых пазух хорошо обозримы контуры опухолевидного образования, которое занимало решетчатый лабиринт, лобную пазуху, медиальную стенку орбиты и верхнемедиальную часть верхнечелюстной пазухи (рис.5).
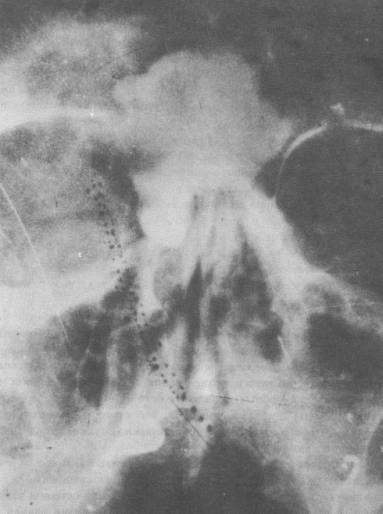
Рис. 5. Рентгенограмма околоносовых пазух. Остеома занимает решетчатый лабиринт, медиальную стенку орбиты, лобную пазуху и верхнечелюстную пазуху.
После обследования больному предложена операция по поводу удаления остеомы. Под эндотрахеальным наркозом произведена операция расширенная фронтотомия, наружная ринотомия автором этих строк. Произведен разрез кожи по надбровной дуге слева с переходом на боковую стенку носа. Отсепарованы мягкие ткани. Широко обнажена передняя стенка лобной пазухи, боковая стенка носа, медиальная стенка орбиты. Удалена кость, истонченная над опухолью. Костная стенка удалена до таких пределов, что стало возможным осмотреть имеющуюся опухоль - остеому. Распатором осторожно опухоль отделена от стенок и удалена единым блоком.
Удаленная, остеома была больших размеров - 7x6x6 см. Вес - 40 г. Остеома занимала решетчатый лабиринт, лобную пазуху, опускалась вниз и занимала верхне-медиальную часть верхнечелюстной пазухи. Ножка остеомы исходила из области клеток решетчатого лабиринта. Произведена ревизия задней костной стенки лобной пазухи, целость ее была не нарушена.
Образовавшаяся полость после удаления остеомы широко сообщалась с полостью носа, носоглоткой. Через носовой проход введены 2 дренажные трубки в лобную пазуху, для формирования широкого соустья.
Рана послойно ушита. Послеоперационный период протекал без осложнений. Заживление раны первичным натяжением. Дренажные трубки удалены через две недели.
При осмотре больного через год - состояние удовлетворительное, жалоб нет, лицо симметрично, косметический эффект хороший. Западения тканей в области послеоперационного рубца нет.
Слепота с двух сторон во время пункции пазух и клиновидной кости
Больная 37 лет, врач по профессии, находилась на лечении в ЛОР отделении областной больницы по поводу обострения хронического гнойно-полипозного гаймороэтмоидита и гнойного сфеноидита. На протяжении многих лет страдала часто рецидивирующим гнойно-полипозным гаймороэтмоидитом, многократно производились оперативные вмешательства (удалялись многократно полипы из носа, была двусторонняя гайморотомия). Кроме того, больная страдала тяжелой формой бронхиальной астмы, была гормонозависимой.
В очередной раз поступила на лечение в ЛОР отделение с жалобами на гнойные выделения из носа, головные боли, отдающие в затылок.
При мезафарингоскопии четко определялось стекание гнойного отделяемого по задней стенке глотки.
На рентгенограмме околоносовых пазух в 2-х проекциях имелось интенсивное затемнение в проекции пазухи клиновидной кости, кроме того, было интенсивное затемнение в верхнечелюстных пазухах с обеих сторон.
Решено было в комплексе лечебных мероприятий включить и пункцию пазухи клиновидной кости.
Опытным врачом уже ранее дважды производилась пункция клиновидной пазухи этой больной и всегда вымывался гной. Данную манипуляцию больная переносила удовлетворительно. При выполнении в третий раз пункции клиновидной пазухи и при промывании ее раствором фурацилина 1:5000 больная почувствовала внезапно ухудшение зрения, а через несколько секунд наступила слепота обоих глаз. Манипуляция была сразу прекращена.
Сразу больную осмотрел окулист, отметил изменения сосудов на глазном дне. Решено срочно перевести ее в реанимационное отделение для назначения интенсивной терапии. Под контролем реаниматолога, невропатолога, офтальмолога, терапевта и оториноларинголога больной проводилась интенсивная терапия: противовоспалительная, дегидратационная, антигистаминная, кортико-стероидная и др.
Зрение постепенно стало восстанавливаться и к 10 дню, после случившегося, полностью восстановилось.
ЗАКЛЮЧЕНИЕ: во время манипуляции промывания пазухи клиновидной кости раствором фурациллина, раствор в небольшом количестве, очевидно, попал в полость черепа, что вызвало отек в области хиазмы, в результате чего больная ослепла.
Своевременное назначенное реанимационное лечение предупредило дальнейшее развитие осложнения и привело к восстановлению зрения в полном объеме.
Тяжелейшее осложнение при пункции гайморовой пазухи
Пункция верхнечелюстной (гайморовой) пазухи является врачебной манипуляцией, которая широко осуществляется в ЛОР стационарах и в ЛОР кабинетах поликлиник.
Редкое, тяжелое осложнение пункции гайморовой пазухи наблюдалось в ЛОР отделении городской больницы.
Больная 52 лет пришла на прием к ЛОР врачу в стационар городской больницы, так как она работала медицинской сестрой этой больницы. Жаловалась на гнойные выделения из левой половины носа, головные боли. Со слов больной в течение недели были гнойные выделения из носа, принимала самостоятельно сосудосужающие капли в нос.
Осмотрев больную, врач увидел гнойные выделения под средней носовой раковиной и рекомендовал сделать рентгенографию околоносовых пазух в двух проекциях. На рентгенограммах имелось интенсивное затемнение в левой гайморовой пазухе.
Поставлен диагноз: острый гнойный левосторонний гайморит. Больной тут же было предложено сделать пункцию гайморовой пазухи и промыть ее раствором фурациллина. На манипуляцию больная согласилась.
Пункцию производил опытный врач оториноларинголог в манипуляционном кабинете ЛОР отделения. Инструментарий и раствор для промывания, естественно, были стерильные. Традиционно врач произвел обработку слизистой носа раствором адреналина, затем 3% раствором дикаина для анемизации слизистой оболочки носа и иглой Куликовского через нижний носовой ход произвел пункцию левой гайморовой пазухи и промывание раствором фурациллина в разведении 1:5000.
Сразу во время начала введения раствора фурациллина в пазуху больная почувствовала резкую боль, отдающую в левый глаз. Быстро стал нарастать отек окологлазничной клетчатки и щеки слева. Боль в глазу усилилась. Врач сразу же прекратил манипуляцию, удалил иглу Куликовского из гайморовой пазухи. Срочно приглашен на консультацию окулист, который увидел резкий отек окологлазничной клетчатки, глаз был закрыт и больная кричала от боли в глазу.
Окулист решил госпитализировать больную в глазной стационар, который находился в этой больнице.
В глазном отделении сразу назначено интенсивное противовоспалительное лечение. Состояние больной прогрессивно ухудшалось, нарастала температурная реакция - до 39°, нарастал отек окологлазничной клетчатки слева, отек лица. Но, к сожалению, больная продолжала находиться на лечении в глазном стационаре городской больницы в течение 5 суток. Только на 5-е сутки после случившегося, оториноларингологом, производившим пункцию гайморовой пазухи, был приглашен на консультацию сотрудник кафедры оториноларингологии.
При осмотре больной консультантом (автором эти строк) было выявлено следующее: состояние больной тяжелое. Вся левая половина лица отечна, кожные покровы резко гиперемированы, болезненны при дотрагивании. Глаз закрыт, веки отечны с обеих сторон. Выражен отек окологлазничной клетчатки слева. Глаз экзофтальмирован, пальпация глазного яблока болезненна, ограничено в подвижности. Температура тела до 40°, выражены ознобы. В клиническом анализе крови лейкоцитов 20 х109, СОЭ - 60 мм/час.
На рентгенограмме околоносовых пазух в двух проекциях имелось интенсивное затемнение в верхнечелюстной, лобной пазухах и в клетках решетчатого лабиринта слева.
После осмотра поставлен диагноз: острый гнойный левосторонний гемисинусит, осложненный флегмоной окологлазничной клетчатки, сепсисом.
Больная срочно была перевезена в ЛОР клинику для дальнейшего лечения, где ей в тот же день произведено оперативное вмешательство под эндотрахеальным наркозом. Сделана левосторонняя фронтотомия, гайморотомия, этмоидотомия, вскрытие флегмоны орбиты. Операция производилась совместно с офтальмологом. Все околоносовые пазухи слева были заполнены густым гноем, костные стенки размягчены. Все патологическое содержимое удалено. Офтальмологом произведено дренирование флегмоны орбиты. Для дальнейшего лечения в послеоперационном периоде переведена в реанимационное отделение, где ей проводилось интенсивное лечение.
Ежедневно осматривалась офтальмологом и оториноларингологом. Температура тела держалась на высоких цифрах - до 39°, высокий лейкоцитоз и ускоренное СОЭ. Больная отмечала все время боль в левом глазном яблоке. На 4-е сутки после операции диагностирован панофтальмит.
После консилиума врачей решено было ликвидировать очаг гнойной инфекции, сделать энуклеацию глазного яблока во имя спасения жизни больной. На предложенную операцию она дала согласие.
В этот же день офтальмологами произведена операция - энуклеация глазного яблока. Для дальнейшего лечения опять переведена в реанимационное отделение. Состояние ее стало быстро улучшаться, нормализовалась температура, постепенно исчезли симптомы интоксикации.
Выписана из отделения с выздоровлением.
ЗАКЛЮЧЕНИЕ: во время пункции верхнечелюстной (гайморовой) пазухи врач травмировал иглой верхнюю стенку и раствор фурациллина попал в окологлазничную клетчатку. Длительное консервативное лечение в глазном отделении не дало положительного эффекта, гнойный процесс прогрессировал, что привело к развитию флегмоны окологлазничной клетчатки, а затем и гнойного панофтальмита.
