Абдуллаев Э. Г., Бабышин В. В., Кончугов Р. Ю
| Вид материала | Документы |
- Бюллетень новых поступлений за I кв. 2012, 879.21kb.
- Языкознание монографии и словари, 814.03kb.
- Ю. Г. Абдуллаев «27» октября 2011, 28.9kb.
- Развитие дистанционных форм обучения в азербайджане, 172.84kb.
- Бюллетень новых поступлений за IV кв. 2010, 1020.47kb.
- И. Х. Абдуллаев к истории становления и развития дагестанского языкознания, 3071.78kb.
- Абдуллаев Назип Ахатович начальник Управления экономики и финансов Меры Росприроднадзора, 736.83kb.
НАШ ПОДХОД К ИСПОЛЬЗОВАНИЮ МИНИЛАПАРОТОМНОГО ДОСТУПА В ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ ЯЗВЕННОЙ БОЛЕЗНИ
Актуальность проблемы
За последние годы в России отмечается рост заболеваемости язвенной болезнью. Наряду с сокращением хирургических вмешательств при неосложненной дуоденальной язве увеличилось количество экстренных операций. При перфоративной и кровоточащей язве оно возросло в 2 и 3 раза. Соответственно возросла и летальность на 20–25% [1]. По-видимому, отказываться от оперативного лечения язвенной болезни преждевременно [2]. Практика показала, что резекция желудка сохраняет свои преимущества перед органосохраняющими операциями благодаря радикальности, надежности остановки язвенных кровотечений, профилактике рецидивов и развитию стеноза [3]. Наиболее существенным фактором, влияющим на непосредственные и отдаленные результаты резекции желудка, является качество хирургического шва гастроэнтероанастомоза [4]. Так, при использовании ручного лигатурного и механического скобочного швов такие осложнения, как анастомозит, кровотечение, несостоятельность швов возникают у 10–20% оперированных, с летальностью от 2 до 15% [5]. Существенно снизить частоту осложнений со стороны желудочно-кишечных соустий позволяет методика компрессионного шва с использованием имплантатов из никелида титана марки ТН-10 [6]. Разработка и широкое внедрение в 90-е годы видеоэндоскопических способов операций способствовали получению новых, неожиданных результатов в хирургии желудочно-кишечного тракта. Результаты лапароскопических резекций желудка в ближайшем послеоперационном периоде показали более быстрое (в 6,5–8 раз по SAPS) восстановление функционального состояния больных. Однако стоимость лапароскопической резекции желудка в 50–80 раз [7] превышает стоимость открытой резекции желудка, поэтому она пока не смогла стать массовой операцией. Благодаря разработке М. И. Прудковым специального набора инструментов «Мини-Ассистент» наряду с лапароскопическими операциями стали выполняться операции резекции желудка из минилапаротомного доступа [8, 9].
Целью исследования мы ставили улучшение непосредственных результатов хирургического лечения осложненной язвенной болезни.
Для этого мы решили использовать минилапаротомный доступ с использованием комплекта инструментов «Мини-Ассистент» по профессору М. И. Прудкову. Применение минилапаротомного доступа имело под собой ряд особенностей в зависимости от вида операции. Так, при ушивании перфоративной язвы из минилапаротомного доступа мы решили отказаться от применения видеолапароскопии (диагностической, санационной), что позволяло бы, на наш взгляд, существенно упростить и удешевить технологический процесс. При резекции желудка из минилапаротомного доступа мы сочли необходимым и обязательным использовать компрессионный шов гастроэнтероанастомоза сверхэластичными имплантатами из никелида титана как оптимального на сегодня способа создания соустий в желудочной хирургии.
Материалом исследования явились антропометрические измерения на трупах и анализ результатов операций в клинике.
Антропометрические измерения были произведены на 113 трупах. В первой серии антропометрических измерений на 50 трупах людей определяли оптимальную проекцию минилапаротомного доступа для операции резекции желудка. Во второй серии на 63 трупах людей изучали возможность адекватной санации брюшной полости из минилапаротомного доступа.
Характер и объем клинического раздела представлен в табл. 1.
Таблица 1
Характеристика выполненных операций
| № | Название операции | Количество больных |
| 1. | Резекция желудка из минилапаротомного доступа с компрессионным швом анастомоза | 57 |
| 2. | Резекция желудка из традиционного доступа с компрессионным швом анастомоза | 35 |
| 3. | Ушивание перфоративной язвы из минилапаротомного доступа | 70 |
| 4. | Ушивание перфоративной язвы из традиционного доступа | 35 |
| | Всего | 158 |
Общей особенностью всех 92 операций резекции желудка было формирование гастроэнтероанастомоза компрессионным имплантатом из никелида титана. Имплантат представляет собой два витка никелид-титановой проволоки, соприкасающихся по образующей и имеющих форму эллипса. Никелид-титановые имплантаты были разработаны на кафедре факультетской хирургии Тюменской медицинской академии в 1983 году (патент № 1186199 на изобретение «Способ создания анастомозов», Р. В. Зиганьшин, А. И. Макаров, В. Э. Гюнтер, Е. В. Дударев, Н. А. Бородин, приоритет изобретения с 15.02.1983, зарегистрирован 10 января 1994 г).
При резекции желудка использовали три основных методики:
- Резекция желудка по Бильрот-II с формированием компрессионного поперечного латеро-латерального гастроеюноанастомоза на короткой петле, в заднюю стенку культи желудка. Резецировали 2/3 желудка. С целью профилактики рефлюкс-гастрита применяли максимально короткую приводящую петлю, формируя при этом антирефлюксную шпору. Также использовали и принцип поперечного по отношению к оси кишки формирования гастроэнтероанастомоза.
- Резекция желудка по Бильрот-II с формированием компрессионного продольного латеро-латерального гастроеюноанастомоза на длинной петле, в заднюю стенку культи желудка, с Брауновским межкишечным соустьем компрессионным имплантатом. К этой методике операции обращались в ряде случаев при «трудной» культе 12-перстной кишки в целях профилактики ее несостоятельности.
- Резекция желудка по Бильрот-I с формированием компрессионного латеро-латерального поперечного гастродуоденоанастомоза применяли, если отсутствовали признаки дуоденостаза. Культе желудка стремились придать трубчатую, удлиненную форму. При необходимости мобилизовали двенадцатиперстную кишку по Кохеру. Анастомоз формировали между задней стенкой желудка и передней стенкой культи двенадцатиперстной кишки.
При помощи минилапаротомного доступа было оперировано 127 пациентов. Для этого применяли специальный комплект инструментов «Мини-Ассистент», разработанный профессором М. И. Прудковым (сертификат соответствия № РОСС RU.ИМО2.ВО8528).
Статистический анализ полученных результатов выполнялся с использованием статистических пакетов STATISTICA (версия 5.7.7), SPSS for Windows (версия 10.0). Равномерность распределения количественных величин оценивали критерием Колмогорова-Смирнова и в зависимости от распределения пользовались двухсторонним критерием Стьюдента или непараметрическим критерием Манна-Уитни. Качественные показатели анализировались критериями Манна-Уитни, хи квадрат, а также точным критерием Фишера. Для исследования связей и зависимостей между переменными рассчитывали коэффиценты корреляций Пирсона и Спирмена. Достоверность различий изучаемых параметров принимали при значении p < 0,05.
Результаты исследования
В первой серии антропометрических измерений на 50 трупах была определена оптимальная проекция минидоступа для резекции желудка. Так как проекционные границы желудка и его различных отделов изменчивы: наиболее подвижны тело и большая кривизна, менее всего подвижны кардиальная и пилорическая часть желудка [Буланов Г. А., Овсяников В. Я., 1992], в качестве точек, постоянных у каждого индивидуума, были взяты «ключевые точки желудка и двенадцатиперстной кишки» – кардиальный отдел желудка (К), луковица двенадцатиперстной кишки (Д) и дуодено-еюнальный переход (связка Трейтца – Т). Ориентирами на передней брюшной стенке были выбраны: мечевидный отросток (М), пупочное кольцо (П) и середина расстояния от мечевидного отростка до пупочного кольца (срединная точка – С). Мы провели измерения от «ключевых точек желудка и ДПК» до каждого из ориентиров на передней брюшной стенке, то есть измерены расстояния: МТ, МД, МК, ПТ, ПД, ПК, СТ, СД, СК. Дополнительно произведены измерения расстояний от мечевидного отростка до лонного сочленения (L), от мечевидного отростка до пупочного кольца (L1) и определена толщина брюшной стенки (H). Результаты измерений представлены в табл. 2.
Таблица 2
Средние расстояния от ключевых точек желудка и ДПК до ориентиров на передней брюшной стенке в мм, М±m (n=50)
| Ориентиры на передней брюшной стенке | «Ключевые» точки желудка и двенадцатиперстной кишки | ||
| Связка Трейтца (Т) | Двенадцатиперстная кишка (Д) | Кардиальный отдел желудка (К) | |
| Мечевидный отросток (М) | 144±4 | 108±3 | 120±3 |
| Пупочное кольцо (П) | 116±5 | 134±5 | 199±5 |
| Средняя точка (С) | 107±3 | 92±4 | 148±3 |
Полученные данные свидетельствовали, что наименьшим расстоянием до «ключевых точек желудка и ДПК» (Д, Т) является точка С, расположенная на середине расстояния от мечевидного отростка до пупочного кольца. Учитывая преимущества срединного разреза как наименее травматичного и технически более простого, был сделан вывод, что вертикальный срединный разрез, проходящий через точку С, является оптимальным для выполнения дистальной резекции желудка. При статистической обработке антропометрических параметров было установлено, что лимитирующим фактором выполнимости резекции желудка из минилапаротомного доступа является масса тела не более 80 кг.

Рисунок 1. Значения коэффициента полноты осушения жидкости
при традиционном и минилапаротомном доступе, %
Во второй серии антропометрических измерений на 63 трупах изучена возможность адекватной санации брюшной полости из минилапаротомного доступа. Нами был предложен «коэффициент полноты эвакуации жидкости» (Кпэж) – отношение массы эвакуированной из брюшной полости жидкости к массе жидкости, введенной в брюшную полость, выраженное в процентах. Установлено, что значения Кпэж, полученные при использовании минилапаротомного доступа и при широкой лапаротомии, не имеют достоверных различий. Для осушения брюшной полости из минилапаротомного доступа оптимальным является комбинация вакуум-аспиратора и марлевых салфеток.
В клинике кафедры хирургических болезней ФПК и ППС (зав. кафедрой – проф. Машкин А. М.) за период с 1999 г. по 2005 г. выполнено 57 операций резекции желудка из минилапаротомного доступа с компрессионным гастроэнтероанастомозом. Среди пациентов было 38 мужчин и 19 женщин. Показания к операции обобщены в таблице № 3.
Таблица 3
Показания к операции резекции желудка из минилапаротомного доступа с компрессионным швом гастроэнтероанастомоза
| | Показание к операции | Количество больных |
| 1. | Суб- и декомпенсированный стеноз | 30 |
| 2. | Язвенное кровотечение | 5 |
| 3. | Перфорация | 1 |
| 4. | Сочетание перфорации и кровотечения | 1 |
| 5. | Сочетание перфорации и стеноза | 1 |
| 6. | Неэффективность консервативного лечения | 19 |
| | Всего | 57 |
Операции выполнялись при помощи специального набора инструментов «Мини-Ассистент» спецификации «для резекции желудка». В 22 случаях была выполнена резекция желудка по Бильрот-I, в остальных случаях – по Бильрот-II (из них в 4 случаях гастроэнтероанастомоз был наложен на длинной петле с межкишечным компрессионным соустьем). Для сравнения были изучены результаты операции 35 резекции желудка с компрессионным швом гастроэнтероанастомоза из традиционной широкой лапаротомии (контрольная группа). Группы являлись репрезентативными. Продолжительность операции резекции желудка из минилапаротомного и традиционного доступа не имела достоверных различий (191,8±11,1 и 180,4±7,1 мин, р > 0,05). Средняя величина минилапаротомного доступа составила 5,7±0,1 см (в контрольной группе средняя величина традиционной лапаротомии составила соответственно 17,1±0,2 см). Уменьшение в 3 раза величины операционного доступа позволило качественно изменить течение послеоперационного периода (таблица № 4).
Таблица 4
Критерии динамики тяжести состояния пациентов после резекции желудка из минилапаротомного и традиционного и доступов, (М±m)
| № | Показатели | Резекция желудка из минидоступа (n= 57) | Резекция желудка из традиционного доступа (n=35) | T |
| 1. | Средний срок пребывания в ОАР (часы) | 25,7±1,9 | 41,4±3,0 | 7,3 |
| 2. | Средняя длительность послеоперационного пареза кишечника (сутки) | 0,7±0,1 | 2,1±0,1 | 4,3 |
| 3. | Средний срок активизации больных (часы) | 34,3±2,4 | 71,0±3,0 | 4,2 |
| 4. | Средний послеоперационный койко-день | 8,1±0,4 | 11,6±0,4 | 4,9 |
Выполнение резекции желудка с компрессионным анастомозом из минилапаротомного доступа позволило в 1,4–2,1 раза снизить количество и длительность применения после операции анальгетиков, сократить в 1,6 раза длительность пребывания больных в ОАР и в 2,1 раза – сроки активизации больных, а также на 3,5 суток уменьшить послеоперационный койко-день. Все указанные различия оказались статистически достоверны. Положительное влияние методики не ограничилось стационарным этапом. Нами был проанализирован амбулаторный период у 20 пациентов основной группы и у 20 пациентов контрольной группы. Установлено, что при использовании минилапаротомного доступа для резекции желудка пребывание пациентов на больничном листе сократилось с 2,0±0,2 до 1,4±0,1 мес. (р < 0,05).
Ушивание перфоративной язвы было выполнено 105 пациентам, из них у 70 – из минидоступа (основная группа) и у 35 – из традиционного доступа (контрольная группа).
Как видно из таблицы 5, группы являлись сопоставимыми по возрасту и характеру проявлений перфоративной язвы.
Таблица 5
Характеристика оперированных больных (n=105)
| | Парамерты | Основная группа | Контрольная группа | t |
| 1. | Возраст (лет) | 35,12,02 | 32,81,5 | 1,2 |
| 2. | Сроки заболевания (часы) | 3,70,3 | 3,60,3 | 0,1 |
| 3. | Тяжесть перитонита (баллы) | 6,20,3 | 5,50,3 | 0,9 |
| 4. | Размеры перфорации (мм) | 3,40,2 | 3,30,2 | 0,3 |
Средняя длина минилапаротомного доступа составила 3,1±0,1 см. Это в 5,5 раз меньше средних размеров традиционной лапаротомии в контрольной группе больных.
Средняя продолжительность операции ушивания перфоративной язвы из минилапаротомного доступа не имела статистически достоверных различий с длительностью операции из традиционной верхнесрединной лапаротомии (39±3 мин и 46±3 мин соответственно).
Средний койко-день у больных основной группы составил 4,4±0,1 суток, в контрольной группе – 9,3+0,2 суток. Достаточно существенно (практически в 2 раза) сократилась продолжительность амбулаторной реабилитации больных при использовании минилапаротомного доступа. В основной группе этот показатель составил 19,9±1,3 дня, в контрольной – 37,3±1,3 дней.
При сравнительном изучении раннего послеоперационного периода выявлена достоверная разница в сроках активизации больных, в количестве использованных анальгетиков и длительности периода обезболивания, в оценке болевого синдрома самими пациентами. Для субъективной оценки степени выраженности болевого синдрома в послеоперационном периоде использовали оценку по визуальной аналоговой шкале (ВАШ). Средний уровень болевого синдрома (ВАШ) у пациентов, оперированных из минидоступа, через 12 часов после операции составил 1,5 балла, через 3 суток – 0,1 балла. Аналогичный показатель в контрольной группе составил соответственно 5,7 и 2,3 балла (рис. 2). Таким образом, минимизация операционной травмы за счет существенного уменьшения размеров операционного доступа достоверно облегчает течение операционного периода.
Р
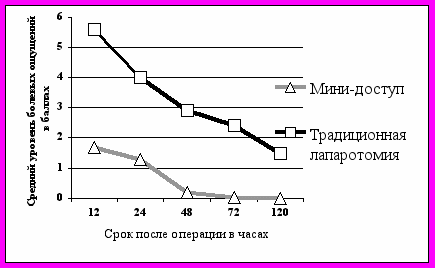 исунок 2.
исунок 2. Выраженность и динамика болевого синдрома в послеоперационном периоде после ушивания перфоративной язвы из традиционного и минилапаротомного доступа, в баллах по 10-балльной визуальной аналоговой шкале
Заключение. Результаты нашей работы доказывают, что в клинических условиях операцию резекции желудка с компрессионным швом анастомоза никелид-титановыми имплантатами возможно выполнять из минилапаротомного доступа длиной 5,7±0,1 см, расположенного в средней трети расстояния между пупочным кольцом и мечевидным отростком. Операцию ушивания перфоративной язвы и эффективную санацию брюшной полости возможно выполнять из минилапаротомного доступа длиной 3,1±0,1 см без использования видеолапароскопической поддержки. Реализация данных методик позволяет достоверно и существенно облегчить течение послеоперационного периода, сократить сроки пребывание больных в стационаре и длительность их амбулаторной реабилитации, и улучшить, в конечном счете, непосредственные результаты хирургического лечения язвенной болезни.
Мейлах Б. Л.
ГКБ № 40, г. Екатеринбург
