Приказ №76 а от 12 февраля 2004 г. Об утверждении протоколов диагностики и лечения злокачественных новообразований в системе Министерства здравоохранения Республики Беларусь
| Вид материала | Документы |
- Об утверждении Инструкции о порядке взаимодействия государственных органов, ответственных, 157.85kb.
- Приказ министерства здравоохранения республики беларусь 08 января 2003 г. №3 об утверждении, 4593.43kb.
- Приказ министерства здравоохранения республики беларусь 17 июня 1993 г. №111 о дальнейшем, 1570.32kb.
- Приказ Министерства обороны Республики Беларусь 8 апреля 2002 г. №8 об утверждении, 2314.58kb.
- Республики Беларусь «О предоставлении инструкций по применению», 34.88kb.
- Постановление министерства здравоохранения республики беларусь 12 октября 2007 г. №92, 12095.19kb.
- Об утверждении положения о порядке прохождения последипломной подготовки военно-медицинских, 343.91kb.
- Указа Президента Республики Беларусь от 25 февраля 2011 г. №72 «О некоторых вопросах, 333.82kb.
- Указом Президента Республики Беларусь от 14. 11. 1999 №726. Всоответствии с закон, 562.5kb.
- Об утверждении Инструкции о порядке медицинского освидетельствования осужденных и установлении, 178.94kb.
- У асимптомных пациентов специфический анамнез,
определение уровня ПСА и пальцевое ректальное исследование
рекомендуются для рутинного наблюдения. Это должно
выполняться через 3, 6, 12 мес. после лечения, затем каждые 6
мес. до Злет, далее 1 раз в год.
- Повышение уровня ПСА (более 0,2 нг/мл) после
радикальной простатэктомии чаще всего связано с рецидивом
или наличием резидуальной опухоли.
- Рост ПСА (любой уровень) после лучевой терапии
является наиболее вероятным признаком рецидива заболевания.
- Как пальпируемый узел в простате, так и рост ПСА
являются симптомами рецидива.
- Доказательство рецидива при помощи биопсии
осуществляется только в тех случаях, когда планируется
радикальное лечение второй линии.
- Если пациент отмечает боли в костях или уровень ПСА >
20 нг/мл, должны быть выполнены остеосцинтиграфия и
КТ/МРТ с целью диагностики метастазов.
ЛЕЧЕНИЕ РАСПРОСТРАНЁННОГО РАКА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
Орхиэктомия является «золотым» стандартом в лечении больных метастатическим раком предстательной железы. С открытием агонистов LHRH-гормонов появилась возможность замены хирургической кастрации на медикаментозную. При использовании таких препаратов, как золадекс, диферелин, возможен феномен «вспышки», т.е. активизации метаболизма тестостерона после первой инъекции лекарства. Поэтому до начала введения агонистов LHRH-гормонов в обязательном порядке назначают антиандрогены в течение 7-10 дней. Больной должен быть информирован об альтернативных методах кастрации (хирургической и медикаментозной).
212
J
Антиандрогены. По механизму действия эти препараты делятся на стероидные (ципротеронацетат) и нестероидные (флутамид). Появление этих препаратов позволило в значительной степени уменьшить число осложнений, которые возникали после эстрогенотерапии.
Комбинированная блокада андрогенов - сочетание агонистов LHRH с антиандрогенами или орхиэктомии с антиандрогенами.
Орхиэктомия и комбинированная блокада андрогенов являются стандартными методами лечения метастатического рака предстательной железы. Комбинированная блокада андрогенов (максимальная андрогенная блокада) назначается пациентам с метастатическим РПЖ в течение первых 6 месяцев лечения для более быстрого достижения эффекта, в последующем антиандрогены могут быть отменены.
- Ципротеронацетат-депо - 300 мг в/м 1 раз в неделю
(монотерапия), в сочетании с кастрацией - 300 мг в/м 1 раз
в 2 недели.
- Флутамид 250 мг - по 1 таблетке 3 раза в день
(монотерапия), в сочетании с кастрацией - по 1 таблетке 2
раза в день.
При выявлении роста уровня ПСА антиандрогены назначаются вновь. Отменяются антиандрогены либо при снижении уровня ПСА до 1 нг/мл и меньше, либо при дальнейшем продолжении роста уровня ПСА. Увеличение уровня ПСА и/или усиление болевого синдрома на фоне проведения гормональной терапии свидетельствует о гормональной резистентное™ опухоли.
РУКОВОДСТВО ПО НАБЛЮДЕНИЮ ЗА БОЛЬНЫМИ ПОСЛЕ ГОРМОНАЛЬНОГО ЛЕЧЕНИЯ
1. Эффект лечения должен быть оценен через 3 и 6 мес. после начала гормонотерапии. Обследование должно включать измерение уровня ПСА и пальцевое ректальное исследование.
213
2. Схема наблюдения должна быть индивидуализирована в соответствии с симптомами болезни, прогностическими факторами и назначенным лечением.
З.У пациентов со стадией МО с хорошим эффектом лечения наблюдение рекомендуется проводить каждые 6 мес. Обследование должно включать как минимум выяснение специфического анамнеза, пальцевое ректальное исследование и определение уровня ПСА.
4.У пациентов со стадией Ml с хорошим эффектом лечения наблюдение рекомендуется проводить каждые 3 мес. Обследование должно включать как минимум выяснение специфического анамнеза, пальцевое ректальное исследование и определение уровня ПСА.
5.При появлении признаков прогрессирования болезни или отсутствии эффекта лечения наблюдение должно быть индивидуализировано.
6. При стабилизации процесса использование рутинных
методов визуализации (рентгенография, УЗИ, КТ; остео-
сцинтиграфия) не рекомендуется.
ЛЕЧЕНИЕ ГОРМОНОРЕЗИСТЕНТНОГО РПЖ
Рак простаты является в большинстве своем андрогенозависимой опухолью. Известно также, что с течением времени эта опухоль андрогеночувствительность теряет. Кроме того, 15% больных раком предстательной железы первоначально являются гормононечувствительными. Лечение гормоно-резистентного рака простаты не является стандартным, и основная цель этого лечения - улучшение качества жизни. Критериями эффективности проводимого лечения считаются улучшение самочувствия, уменьшение болевого синдрома и снижение уровня ПСА. Это может быть достигнуто назначением второй линии гормональной терапии при андрогенорезистентном раке предстательной железы, например фосфэстрол внутривенно по схеме: 1-3-й дни - 300 мг, 4-7-и дни - 600 мг, 8-21-и дни -900 мг, 22-24-й дни - 600 мг, 24-28-й дни - 300 мг (схема может быть изменена в зависимости от состояния сердечно-сосудистой системы пациента). При гормонорезистентном раке простаты
214
могут применяться различные схемы цитостатической терапии. Наиболее эффективными схемами полихимиотерапии являются:
- Паклитаксел 135 мг/м2 в/в 1-й день + эстрацит 250 мг
внутрь 2 раза день 1-6-й дни.
- Доксорубицин 50 мг/м2 в/в + цисплатин 50 мг/м2 в/в 1-й
день.
- Митоксантрон 12 мг/м2 в/в 1-й день, преднизолон 5 мг
внутрь 2 раза в день постоянно.
Интервалы между курсами - 4 недели.
215
ЗЛОКАЧЕСТВЕННОЕ НОВООБРАЗОВАНИЕ ЯИЧКА (С 62)
По данным Белорусского канцеррегистра (Злокачественные новообразования в Беларуси. Минск, 2003) заболеваемость злокачественными новообразованиями яичка в Республике Беларусь составила 1,3 на 100 000 жителей в 1993 году и 1,8 - в 2002 году. В 1993 году было выявлено 64 новых случаев указанной патологии и 85 - в 2002 году. В структуре онкологической заболеваемости мужского населения в 2002 году рак яичка составил 0,5%.
Международная гистологическая классификация опухолей яичка I. Герминогенные опухоли А. Опухоли одного гистологического типа
- Семинома.
- Сперматоцитная семинома.
- Эмбриональный рак.
4. Опухоль желточного мешка (эмбриональный рак
инфантильного типа; опухоль эндодермального синуса).
- Полиэмбриома.
- Хорионэпителиома.
- Тератома:
а) зрелая;
б) незрелая;
в) со злокачественной трансформацией.
Б. Опухоли более чем одного гистологического типа
1. Эмбриональный рак и тератома (тератокарцинома).
2. Хорионэпителиома и любые другие типы герминогенных
опухолей.
3. Другие комбинации.
II. Опухоли стромы полового тяжа А. Высокодифференцированные формы
- Опухоль из гландулоцитов яичка (клеток Лейдига).
- Опухоль из сустентоцитов (клеток Сертоли).
- Гранулезоклеточная опухоль.
Б. Смешанные формы
216
J
Классификация TNM (Международный противораковый союз, 2002 год)
Классификация применяется только для герминогенных опухолей яичка. Должно быть гистологическое подтверждение диагноза, позволяющее выделить морфологический тип опухоли. Гистопатологическая градация не применятся.
Т - первичная опухоль
Корме категории pTis и рТ4, когда орхифуникулэктомия не всегда необходима для стадирования процесса, распространенность опухоли устанавливается после орхифунику-лэктомии (рТ). Если орхиэктомия не производилась, употребляется символ ТХ.
рТХ - недостаточно данных для оценки первичной опухоли (если орхифуникулэктомия не производилась, применяется символ ТХ).
рТО - первичная опухоль не определяется.
pTis - внутритубулярная неоплазия (преинвазивная карцинома).
рТ1 - опухоль ограничена яичком и его придатком без признаков сосудистой/лимфатической инвазии, может прорастать в белочную, но не влагалищную оболочку.
рТ2 - опухоль ограничена яичком и его придатком с сосудистой/лимфатической инвазией или распространяется за пределы белочной оболочки с вовлечением влагалищной оболочки.
рТЗ - опухоль распространяется на семенной канатик.
рТ4 - опухоль распространяется на мошонку.
N - регионарные лимфатические узлы
Регионарными лимфатическими узлами для яичка являются абдоминальные парааортальные, преаортальные, интераорто-кавальные, паракавальные, прекавальные, позадикавальные и позадиаортальные узлы. Сторона поражения не учитывается при определении категории N. Внутритазовые и паховые узлы считаются регионарными, если ранее выполнялись операции на мошонке и паховой области.
L
217
NX - недостаточно данных для оценки регионарных лимфатических узлов.
N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
N1 - метастаз до 2 см в наибольшем измерении в одном лимфатическом узле или в нескольких лимфатических узлах до 2 см в наибольшем измерении.
N2 - метастазы от 2 до 5 см в наибольшем измерении в одном или нескольких лимфатических узлах.
N3 - метастазы в лимфатических узлах более 5 см в наибольшем измерении.
Требования к определению категории pN несколько отличаются от требований к определению категории N.
pNX - недостаточно данных для оценки регионарных лимфатических узлов.
pNO - нет признаков метастатического поражения регионарных лимфатических узлов.
pNl - метастазы до 2 см в наибольшем измерении не более чем в 5 лимфатических узлах.
pN2 - метастазы от 2 до 5 см; или до 2 см более чем в 5 лимфатических узлах; или опухоль распространяется за пределы пораженного лимфатического узла.
pN3 - метастазы в лимфатических узлах более 5 см в наибольшем измерении.
М - отдаленные метастазы
MX - недостаточно данных для оценки наличия отдаленных метастазов.
МО - нет признаков отдаленных метастазов.
М1а - метастазы в лимфоузлах, не являющихся регионарными, либо метастазы в легких.
Mlb - висцеральные метастазы, исключая метастазы в легких.
218
Категория S - уровень опухолевых маркеров
| | |||||
| sx | Нет данных об уровне маркеров или исследование не проводилось | ||||
| so | Уровень сывороточных маркеров в норме | ||||
| | лдг* | | БХГ** (мМЕ/мл) | | АФП*** (МЕ/мл) |
| SI | <1,5N | и | <5000 | и | <1000 |
| S2 | 1,5-1 ON | или | 5000-50000 | или | 1000- 10000 |
| S3 | >10N | или | > 50000 | или | > 10000 |
*лактатдегидрогеназа **р-хорионический гонадотропин * * *а-фетопротеин
Распределение по стадиям
| IA | PT1,NO,MO,SO |
| IB | рТ2-4, N0, МО, SO |
| IS | рТ1-4, N0, МО, S1-3 |
| IIA | рТ1-4, N1,MO, SO-1 |
| ПВ | рТ1-4, N2, МО, SO-1 |
| ПС | рТ1-4, N3, МО, SO-1 |
| IIIA | рТ1-4, N1-3, Mia, SO-1 |
| ПЮ | рТ1-4, N1-3, МО-la, S2 |
| IIIC | pTl-4,Nl-3,MO-lA, S3 pTl-4, N1-3, Mlb, SO-3 |
Резюме
| Яичко | |
| pTis | Внутритубулярная |
| pTl | Яичко и придаток, без признаков |
| | сосудистой/лимфатической инвазии |
| pT2 | Яичко и придаток с сосудистой/лимфатической инвазией |
| | или с вовлечением влагалищной оболочки |
| рТЗ | Семенной канатик |
| рТ4 | Мошонка |
| N1 | <2 см pNl <2 см и <5 узлов |
| N2 | > 2-5 см pN2 > 2 до 5 см или >5 узлов |
| | или за пределы л/узла |
| N3 | > 5 см pN3 > 5 см |
| Mia | Нерегионарные лимфатические узлы или легкие |
| Mlb | Другие локализации |
219
ДИАГНОСТИКА
Обязательный объем обследования:
- Физикальное обследование (пальпация мошонки
является наиболее важным моментом в постановке диагноза).
- Лабораторные исследования: общий анализ мочи, общий
анализ крови, биохимический анализ крови (белок, мочевина,
билирубин, глюкоза, ионы К, Na, C1), ЛДГ, БХГ, АФП, группа
крови, резус-фактор, RW.
- Диафаноскопия мошонки.
- УЗИ мошонки, органов брюшной полости, малого таза и
забрюшинного пространства.
- Рентгенологическое обследование: рентгенография орга
нов грудной клетки.
Компьютерная томография органов брюшной полости и забрюшинного пространства выполняется при подтверждении злокачественного поражения яичка (после высокой орхи-эктомии). Экскреторная урография выполняется перед лучевой терапией и перед забрюшинной лимфаденэктомией (если увеличены забрюшинные лимфоузлы).
По показаниям выполняются:
- Рентгеновская компьютерная томография органов груд
ной клетки.
- Остеосцинтиграфия и рентгенография конкретных обла
стей скелета при подозрении на метастатическое поражение.
Биопсия яичка до начала всех видов лечения не выполняется.
Основные принципы лечения
Лечение всех опухолей яичка начинается с операции по удалению первичной опухоли. Исключение составляют лишь очень большие опухоли, особенно опухоли яичка, задержавшегося в брюшной полости. Здесь возможно предварительное лучевое лечение или химиотерапия.
Производится удаление яичка с придатком, оболочками и семенным канатиком до уровня глубокого пахового кольца. Эта операция носит название «орхифуникулэктомия», или «высокая орхиэктомия». Недопустимо выполнение только орхиэктомии,
220
но если по каким-то причинам она выполнена, необходимо произвести еще и операцию по удалению семенного канатика. Дальнейший план лечения больных определяется гистологическим строением опухоли.
Схемы лечения семиномы и несеминомных опухолей отличаются друг от друга. Подход к лечению определяется в первую очередь стадией процесса и прогнозом (табл. 1). Необходимо отметить, что если после гистологического исследования выставлен диагноз семиномы, но имеется повышенный уровень АФП, подход к дальнейшему лечению такой же, как при лечении несеминомных опухолей. Это же относится и к опухолям яичка смешанного типа, содержащим элементы семиномы.
Таблица 1
| Хороший прогноз | Несеминомные опухоли: Первичная опухоль яичка или экстрагонадная забрюшинная. Отсутствуют внелегочные висцеральные метастазы. Маркеры в пределах S 1 . 5-летняя выживаемость 92%. | Семинома: Любое первичное поражение при отсутствии внелегочных висцеральных метастазов. Нормальные показатели АФП, любые ХГТ и ЛДГ. 5-летняя выживаемость 82%. |
| Промежу точный прогноз | Несеминомные опухоли: Первичная опухоль яичка или экстрагонадная забрюшинная. Отсутствуют внелегочные висцеральные метастазы. Маркеры в пределах S2. 5-летняя выживаемость 80%. | Семинома: Любое первичное поражение при наличии внелегочных висцеральных метастазов. Нормальные показатели АФП, любые ХГТ и ЛДГ. 5-летняя выживаемость 72%. |
| Плохой прогноз | Несеминомные опухоли: Первичное поражение средостения или внелегочные висцеральные метастазы, или маркеры S3. 5-летняя выживаемость 48%. | Семиномы: Прогноз при любой форме семиномы не рассматривается как плохой. |
221
Семинома
Лучевая терапия семином
I стадия
После орхифуникулэктомии проводится лучевая терапия. При облучении больных семиномой I стадии в зону лучевого воздействия включают парааортальные и паракавальные лимфатические узлы и подвздошные лимфатические узлы на стороне расположения опухоли. Обычно используют четыре встречных (передние и задние) или два L-образных поля. Верхняя граница зоны облучения находится на уровне ТХь нижняя - по нижнему краю запирательного отверстия. В объем облучения включаются лимфатические узлы в области почечной ножки на одноименной стороне. Внутривенная урограмма важна для точного очерчивания такого поля. Для предупреждения возможного переоблучения почек после подведения к опухолевым узлам дозы 20 Гр рекомендуется проводить повторное топометрическое исследование с целью определения возможной ширины полей и экранирования почек с помощью свинцовых блоков.
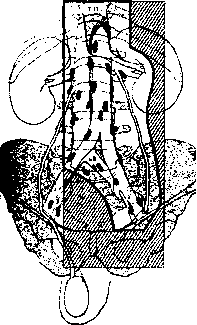
Латеральные границы парааортального поля должны находиться на 1 см латеральнее поперечных отростков позвонков. Ширина полей - 8-10 см. Подвздошные поля - по ходу подвздошных сосудов. Ширина полей облучения - 6-8 см. Расстояние между раздельно используемыми парааортальным и подвздошным полями (0,5-1 см) зависит от вида излучения и антропометрических данных больного (рис. 1). Суммарная очаговая доза - 30 Гр (РОД - 1,8-2 Гр). Блоками защищают головку бедра, контр-алатеральное яичко. Контралатеральное яичко должно быть защищено от рассеянного излучения свинцовой пластинкой толщиной 1 см.
Рис. 1. Схема полей облучения при поражении левого яичка (семинома I стадии)
J
Основанием для облучения паховой зоны (с одного переднего поля) являются следующие клинические ситуации:
- наличие опухолевых клеток в зоне операции по ходу
семенного канатика;
- опухолевая инфильтрация общей влагалищной оболочки
яичка и тканей мошонки;
- орхифуникулэктомия выполнялась чрезмошоночным
доступом;
- в анамнезе у пациента было низведение яичка по поводу
крипторхизма.
Профилактическое облучение средостения не показано.
Альтернативным подходом может быть наблюдение (выжидательная тактика), обычно ограниченное теми случаями, когда имеются противопоказания к лучевой терапии (опущение почки, язвенный колит и др.).
ПА и В стадии
Проводится лучевая терапия на те же области, что и при I стадии. При местно-распространенной опухоли с вовлечением мошонки или при использовании мошоночного разреза дополнительно облучается мошонка. При этом целесообразно использовать электронный пучок 6-12 МэВ. Доза лучевой терапии - 30 Гр плюс локально на пораженные зоны 6-10 Гр до СОД 36-40 Гр.
ПС-Ш стадии.
Лечение начинается с химиотерапии. Больным с хорошим прогнозом проводятся 3 курса полихимиотерапии по схеме ВЕР или 4 курса ЕР (см. Приложение), больным с промежуточным прогнозом - 4 курса ВЕР.
При достижении полной регрессии опухоли проводится наблюдение. В тех случаях, когда имеется резидуальная опухоль, показано ее удаление. При наличии опухолевой ткани в удаленном материале рекомендуется проведение двух курсов VIP (см. Приложение).
В случае выявления устойчивости опухоли к лечению или получения неполного эффекта следует использовать схемы и методы, применяемые при лечении несеминомных опухолей яичка.
223
