Приказ №76 а от 12 февраля 2004 г. Об утверждении протоколов диагностики и лечения злокачественных новообразований в системе Министерства здравоохранения Республики Беларусь
| Вид материала | Документы |
- Об утверждении Инструкции о порядке взаимодействия государственных органов, ответственных, 157.85kb.
- Приказ министерства здравоохранения республики беларусь 08 января 2003 г. №3 об утверждении, 4593.43kb.
- Приказ министерства здравоохранения республики беларусь 17 июня 1993 г. №111 о дальнейшем, 1570.32kb.
- Приказ Министерства обороны Республики Беларусь 8 апреля 2002 г. №8 об утверждении, 2314.58kb.
- Республики Беларусь «О предоставлении инструкций по применению», 34.88kb.
- Постановление министерства здравоохранения республики беларусь 12 октября 2007 г. №92, 12095.19kb.
- Об утверждении положения о порядке прохождения последипломной подготовки военно-медицинских, 343.91kb.
- Указа Президента Республики Беларусь от 25 февраля 2011 г. №72 «О некоторых вопросах, 333.82kb.
- Указом Президента Республики Беларусь от 14. 11. 1999 №726. Всоответствии с закон, 562.5kb.
- Об утверждении Инструкции о порядке медицинского освидетельствования осужденных и установлении, 178.94kb.
В тех случаях, когда после хирургического вмешательства имеется резидуальная опухоль или выраженные нарушения анатомии органов брюшной полости, целесообразно выполнение компьютерной томографии с повторным исследованием после 6 курсов химиотерапии. Перед каждым курсом химиотерапии проводится определение уровня СА-125. Гинекологическое исследование и эхоскопия органов брюшной полости выполняются по показаниям.
Тактика лечения больных пограничными опухолями яичников
Крайне важным является тщательное гистологическое исследование всей удаленной опухоли с выполнением срезов через 1 см.
В тех случаях, когда при размерах опухоли в рамках I стадии желательно сохранение репродуктивной функции, возможна односторонняя сальпинго-овариэктомия и оментэктомия. В случаях полного иссечения опухоли у больных с локальными формами заболевания и установления диагноза по результатам изучения удаленной опухоли повторная операция не требуется. Химиотерапия либо лучевая терапия не показаны.
При распространенном процессе (II-III стадии) выполняется хирургическое вмешательство в объеме экстирпации матки с придатками, резекции большого сальника,
173
биопсии забрюшинных лимфатических узлов и циторедуктивные мероприятия, аналогичные тем, что проводятся при раке яичников. При отсутствии резидуальной опухоли химиотерапия не показана. При наличии остаточной опухоли показано проведение химиотерапии. В этих случаях применяются стандартные цисплатинсодержащие режимы химиотерапии.
Наблюдение, сроки и объем обследования
В течение первых двух лет - каждые 3 месяца.
3-й год - каждые 4 месяца.
4-й, 5-й годы - каждые 6 месяцев, далее - ежегодно.
Обследование включает общий анализ крови, определение уровня С А-125, гинекологическое ректовагинальное исследование. По показаниям выполняются ультразвуковое исследование органов брюшной полости и малого таза, компьютерная или магнитно-резонансная томография, рентгенологическое исследование органов грудной клетки.
174
РАК МОЧЕВОГО ПУЗЫРЯ (С 67)
По данным Белорусского канцеррегистра (Злокачественные новообразования в Беларуси. Минск. 2003) заболеваемость злокачественными новообразованиями мочевого пузыря в Республике Беларусь составила 8,2 на 100 000 жителей в 1993 году и 10,5 - в 2002 году. В 1993 году было выявлено 849 новых случаев указанной патологии и 1041 - в 2002 году. В структуре онкологической заболеваемости всего населения в 2002 году рак мочевого пузыря составил 3%.
Международная гистологическая классификация рака мочевого пузыря
Рак in situ.
Переходно-клеточный рак. Плоскоклеточный рак. Аденокарцинома. Недифференцированный рак.
Информация о стадиях
КЛАССИФИКАЦИЯ TNM
(Международный противораковый союз, 2002)
Т - первичная опухоль
Для определения множественных опухолей к категории Т добавляется индекс т. Для определения сочетания рака in situ с любой категорией Т добавляется аббревиатура is.
ТХ - недостаточно данных для оценки первичной опухоли.
ТО - признаки первичной опухоли отсутствуют.
Та - неинвазивная папиллярная карцинома.
Tis - преинвазивная карцинома: carcinoma in situ ("плоская
опухоль").
Т1 - опухоль распространяется на субэпителиальную
соединительную ткань.
Т2 - опухоль распространяется на мышцы.
рТ2а - опухоль распространяется на поверхностную
мышцу (внутренняя половина).
175
pT2b - опухоль распространяется на глубокую мышцу
(наружная половина).
ТЗ - опухоль распространяется на околопузырные ткани:
рТЗа - микроскопически;
рТЗЬ - макроскопически.
Т4 - опухоль распространяется на другие окружающие
органы: предстательную железу, влагалище, матку, стенку
таза, брюшную стенку.
Т4а - опухоль распространяется на простату, матку или
влагалище.
Т4Ь - опухоль распространяется на стенки таза или
брюшную стенку.
Примечание. Если при гистологическом исследовании не подтверждается инвазия мышцы, то считается, что опухоль поражает субэпителиальную соединительную ткань.
N - регионарные лимфоузлы
Регионарными для мочевого пузыря являются лимфоузлы малого таза ниже бифуркации общих подвздошных сосудов.
NX - определить состояние лимфатических узлов не
представляется возможным.
N0 - метастазы в регионарных узлах не определяются. N1 - метастаз в единичном лимфатическом узле,
максимальный размер которого не более 2 см. N2 - метастазы в отдельных лимфатических узлах
размерами более 2 см, но менее 5 см либо
множественные метастазы в лимфоузлах размерами не
более 5 см. N3 - метастаз в лимфоузле размером более 5 см в
наибольшем измерении.
М - отдаленные метастазы
MX - определить наличие отдаленных метастазов не
представляется возможным.
МО - признаки отдаленных метастазов отсутствуют. Ml - есть отдаленные метастазы.
176
G - гистопатологическая градация
GX - степень дифференцировки не может быть
УСТаН0Т!Нвысокая степень дифференцировки. G2 - средняя степень дифференцировки. G3-4 - низкодифференцированные /недифференцированные
опухоли.
Группировка по стадиям
| Стадия Оа | Та | N0 | МО |
| Стадия Ois Стадия I Стадия II | Tis Т1 Т2а | | |
| N0 | 1 МО | ||
| N0 | МО | ||
| | Т2Ь | | |
| Стадия III | ТЗа-Ь Т4а | N0 N0 | МО МО |
| Стадия IV | Т4Ъ любая Т | N0 N1,2,3 | МО МО |
| | любая Т | любая N | Ml |
Резюме
| Г та | 11/Г мирной ПУЗЫРЬ Неинвазивная папиллярная |
| TU | Carcinoma in situ: «плоская опухоль» |
| 1 1 1» Т1 | Распространение на субэпителиальную |
| | соединительную ткань |
| Т2 | Мышечный слой |
| Т2а | Внутренняя половина |
| Т2Ь | Наружная половина |
| ТЗ | За пределы мышечного слоя |
| ТЗа | Микроскопически |
| тзь | Околопузырные ткани |
| Т4а | Простата, уретра, влагалище |
| Т4Ь | Стенки таза, брюшная стенка |
| N1 N2 | Один лимфатический узел < 2см Один лимфатический узел > 2 до 5 см, |
| N3 | множественные < 5см > 5 см . |
177
Диагностические мероприятия
Обязательный объем обследования:
- физикальное обследование;
- пальцевое исследование прямой кишки;
- лабораторные исследования: общий анализ мочи, в том
числе цитологическое исследование осадка мочи, общий
анализ крови, биохимический анализ крови (белок,
мочевина, билирубин, глюкоза, ионы К, Na, Ca, Cl), RW,
группа крови, Rh-фактор;
-ЭКГ;
- УЗИ органов брюшной полости, забрюшинного
пространства и малого таза, трансректальное или
трансвагинальное УЗИ;
- рентгенологическое обследование: рентгенография
органов грудной клетки, экскреторная урография с
нисходящей цистографией;
- цистоскопия с биопсией опухоли и подозрительных
участков слизистой, а при наличии соответствующего
оборудования - трансуретральная резекция (ТУР) мочевого
пузыря с бимануальной пальпацией (обычная цистоскопия с
биопсией выполняется лишь при неинформативности
данных УЗИ, в остальных случаях должна выполняться
ТУР мочевого пузыря).
При поверхностных опухолях в ходе ТУР резецируется экзофитная часть опухоли, затем основание с участком мышечного слоя, 1-1,5 см слизистой вокруг и измененные участки слизистой мочевого пузыря. При инвазивных опухолях резецируется основная масса или часть опухоли с участком мышечной ткани. В случае планирования радикальной цистэктомии необходимо выполнить биопсию простатического отдела уретры. Стадия заболевания устанавливается после гистологического исследования на основании данных о глубине инвазии стенки мочевого пузыря (инвазия базальной мембраны и мышечного слоя).
По показаниям выполняются:
- фиброгастроскопия и колоноскопия перед выполнением
радикальной цистэктомии;
178
- рентгеновская компьютерная или магнитная резонансная
томография малого таза (при инвазивном раке мочевого
пузыря);
- остеосцинтиграфия и рентгенография конкретных
областей скелета при подозрении на метастатическое
поражение;
- тазовая ангиография при подозрении на поражение
крупных сосудов.
Алгоритм диагностики опухолей мочевого пузыря
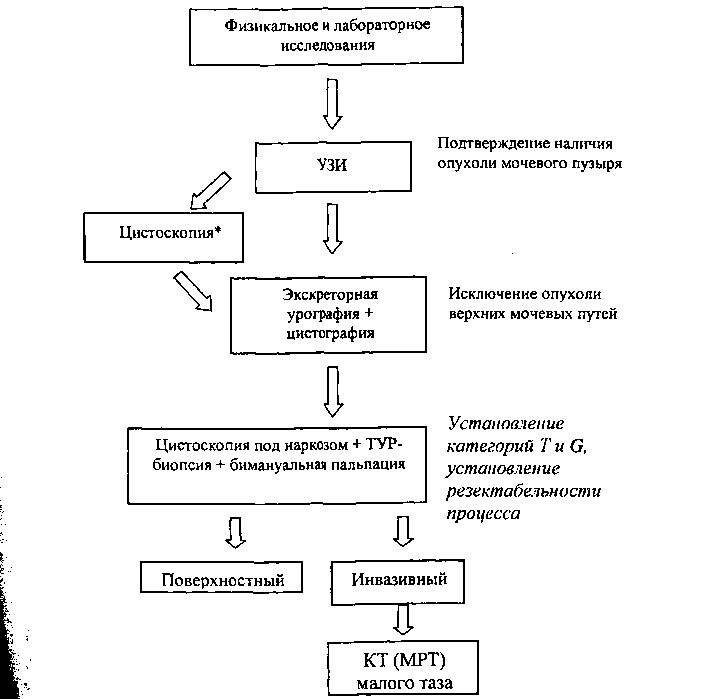
* Цистоскопия выполняется, если данные УЗИ неинформативны.
179
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Лечение поверхностных опухолей мочевого пузыря (стадии
Т18,ТаиТ1)
В лечении поверхностного рака мочевого пузыря можно выделить следующие основные моменты:
- Используется органосохраняющая тактика (преиму
щественно применяется трансуретральная резекция).
- Адъювантные методы воздействия, из которых наиболее
эффективным является внутрипузырное использование вакцины
БЦЖ, должны применяться при наличии неблагоприятных
факторов риска: опухоли с высокой степенью злокачественности
(ТЮЗ), рецидивные опухоли, множественные опухоли (4 и
более), нерадикальные операции (в краях отсечения очаги
опухолевого роста), наличие карциномы in situ, агрессивное
течение предопухолевых изменений уротелия, положительная
цитология мочевого осадка после ТУР.
Примечание. Использование вакцины БЦЖ для внутрипузырного применения возможно после регистрации препарата Фармкомитетом Республики Беларусь.
3. При диффузном нерезектабельном поверхностном раке
мочевого пузыря и рецидивах опухоли ТЮЗ в случае
неэффективности проводимого лечения должна выполняться
органоуносящая операция (радикальная цистэктомия).
Хирургическое лечение поверхностных опухолей мочевого
пузыря
Проведение органосохраняющих операций возможно с помощью высокочастотных токов (ТУР) и хирургического скальпеля (резекция мочевого пузыря).
Трансуретральная резещия (ТУР) - это основной метод хирургического лечения поверхностных опухолей мочевого пузыря и опухолей, инвазирующих в поверхностную мышцу. При этом ТУР одновременно является и диагностической процедурой, так как позволяет установить гистологическую форму и стадию заболевания.
180
Проведение ТУР предусматривает у далекие опухоли в пределах здоровых тканей с обязательным морфологическим контролем краев резекции, в том числе дна резекционной раны. 5-летная выживаемость при первичном лечении РМП в стадии Та-Т1 посредством одной только ТУР составляет 60-80%. ТУР полностью излечивает около 30% больных. В течение 5 лет у 70% развиваются рецидивы, причем 85% из них - в течение 1 года.
Внутрипузырная химио- и иммунотерапия
Внутрипузырная химио- и иммунотерапия может применяться в сочетании с хирургическим лечением для уменьшения объема опухолевой массы перед ТУР или для профилактики рецидивов после операции. В настоящее время для внутрипузырного введения используются следующие химиопрепараты: доксорубицин, митомицин С и цисплатин.
Схемы внутрипузырной химиотерапии:
- Доксорубицин 50 мг в 50 мл дистиллированной воды
внутрипузырно на 1 ч ежедневно в течение 10 дней, в
дальнейшем по 50 мг 1 раз в месяц.
- Доксорубицин 50 мг в 50 мл дистиллированной воды
внутрипузырно на 1 ч еженедельно в течение 8 недель.
3. Митомицин С 20 мг в 50 мл изотонического раствора хлорида
натрия внутрипузырно 2 раза в неделю в течение 3 недель.
- Тиофосфамид 60 мг в 50 мл или 30 мг в 30 мл 0,5%-го
раствора новокаина внутрипузырно на 1 ч 1-2 раза в неделю
до суммарной дозы 240-300 мг.
- Цисплатин 60 мг в 50-100 мл изотонического раствора
хлорида натрия внутрипузырно 1 раз в месяц.
При применении внутрипузырной химиотерапии с целью профилактики рецидива после ТУР при поверхностном раке мочевого пузыря используют те же препараты в аналогичных дозах, но обычно их вводят 1 раз в месяц в течение 1-2 лет.
Внутрипузырная иммунотерапия
Внутрипузырное введение вакцины БЦЖ проводят по следующей методике: 120 мг БЦЖ разводят в 50 мл изотонического раствора хлорида натрия и вводят в мочевой пузырь на 2 часа. Для облегчения контакта препарата со всей
181
поверхностью мочевого пузыря пациенту рекомендуется изменять положение тела через определенные промежутки времени. С лечебной целью препарат вводится 1 раз в неделю в течение 8 недель, затем 4 введения 1 раз в 3 недели, затем 6 введений 1 раз в месяц, далее каждые 3 месяца 1 введение вакцины в течение 2 лет, если достигнут полный эффект после первых 8 недель лечения. С профилактической целью введение БЦЖ проводят еженедельно в течение 6 недель, а затем можно в последовательности, аналогичной лечебному курсу.
В отличие от химиотерапевтических средств. БЦЖ нельзя вводить немедленно после резекции мочевого пузыря из-за возможности тяжелой системной инфекции. Лечение БЦЖ начинается обычно через 2 недели после ТУР. Чрезмерное использование любрикантов для смазки катетера при проведении инсталляции может привести к клинически значимому снижению числа введенных жизнеспособных микобактерий и ухудшению контакта БЦЖ со слизистой мочевого пузыря. Поэтому для катетеризации уретры должно использоваться малое количество любриканта. Предпочтительно использование катетеров, не требующих смазки.
При проведении внутрипузырной иммунотерапии БЦЖ могут отмечаться как местные, так и общие реакции, наиболее частой из которых является лихорадка. Любой пациент с лихорадкой более 39,5°С должен быть госпитализирован, и ему должно быть назначено лечение, как при БЦЖ-сепсисе. Если лечение не начато быстро, сепсис может привести к смерти больного. Современные рекомендации для лечения БЦЖ-сепсиса: изониазид 300 мг, рифампицин 600 мг и преднизон 40 мг в сутки. Лечение преднизоном продолжается до купирования признаков сепсиса с последующим снижением дозы в течение 1-2 недель. Лечение изониазидом и рифампицином продолжается 3-6 месяцев. Пациенты с БЦЖ-сепсисом в анамнезе не должны более получать эту вакцину.
Противопоказания к внутрипузырному введению БЦЖ:
- ранее перенесенный туберкулез;
- резко положительная кожная реакция на пробу Манту;
- заболевания аллергической природы;
- первичный иммунодефицит, ВИЧ-инфицирование;
182
- емкость мочевого пузыря менее 150 мл;
- пузырно-мочеточниковый рефлюкс;
- тяжелые сопутствующие заболевания в стадии
декомпенсации;
иммуносупрессивная терапия (назначение БЦЖ допускается не ранее чем через 6 мес. после завершения курса лечения);
выраженный цистит или макрогематурия (до исчезновения симптомов);
- травматичная катетеризация или появление крови после
катетеризации мочевого пузыря являются противопоказаниями
для инсталляции БЦЖ в данный день.
В отличие от химиотерапии, иммунотерапия БЦЖ, кроме снижения частоты рецидивов, приводит к снижению частоты прогрессирования опухоли и увеличивает выживаемость пациентов с поверхностным переходно-клеточным раком. Иммунотерапия БЦЖ показана пациентам с высоким риском рецидива и прогрессирования поверхностного рака мочевого пузыря (рак in situ, стадия Т1, низкодифференцированные опухоли), а также при неэффективности внутрипузырной химиотерапии при высоко- и умереннодифференцированных опухолях Та.
Лечение инвазивного рака мочевого пузыря
При первичном обращении инвазивная опухоль выявляется у 20-30% больных раком мочевого пузыря, причем у 20-70% из них (в зависимости от стадии и степени злокачественности) уже имеются регионарные, а у 10-15% - отдаленные метастазы.
Хирургическое лечение
При инвазивном раке мочевого пузыря применяются органосохраняющие (ТУР и резекция мочевого пузыря) и органоуносящие (радикальная цистэктомия) операции. ТУР может также использоваться в качестве паллиативного метода остановки кровотечения при поздних стадиях РМП.
Показания к резекции мочевого пузыря: одиночная инвазивная опухоль в пределах мышечной стенки мочевого пузыря, низкая степень злокачественности опухоли, первичная (не рецидивная) опухоль, расстояние от опухоли до шейки
183
мочевого пузыря не менее 2 см, отсутствие дисплазии и рака in situ при биопсии свободной от опухоли слизистой мочевого пузыря.
В ходе операции необходимо отступить от видимого края опухоли как минимум на 2 см с полным выделением пораженной стенки. Резекция мочевого пузыря должна быть произведена на всю глубину, включая удаление прилежащей части пери-везикального жира, с гистологическим исследованием краев резекционной раны. Операция сочетается с обязательной тазовой лимфодиссекцией. Последняя включает удаление наружных и внутренних подвздошных и запирательных лимфатических узлов от бифуркации общей подвздошной артерии до запирательного отверстия. При метастатическом поражении лимфоузлов объем лимфодиссекции может быть расширен.
Если при гистологическом исследовании в краях резекционной раны выявляются опухолевые клетки (R1), выполняется радикальная цистэктомия.
При вовлечении в процесс устья мочеточника после резекции мочевого пузыря и удаления опухоли производится уретеронеоцистоанастомоз.
Оптимальной операцией при инвазивном раке мочевого пузыря является радикальная цистэктомия. Операция включает удаление единым блоком вместе с мочевым пузырем и перивезикальнои клетчаткой: у мужчин - предстательной железы и семенных пузырьков с прилегающей жировой клетчаткой, проксимальных частей семявыносящих протоков и 1-2 см проксимальной уретры; у женщин - матки с придатками и уретры с передней стенкой влагалища. Во всех случаях выполняется тазовая лимфодиссекция (см. выше). Все огромное количество методик по отведению мочи после цистэктомии можно условно свести в три группы.
1. Отведение мочи без создания искусственных
резервуаров:
а) на кожу;
б) в кишечник.
2. Отведение мочи с созданием резервуаров.
184
3. Различные методы моделирования мочевого пузыря с восстановлением мочеиспускания (искусственный мочевой пузырь).
Наиболее простой метод отведения мочи после удаления мочевого пузыря - на кожу (уретерокутанеостомия, нефростомия и т. п.). Эти методы используются у ослабленных больных с высоким риском операционного вмешательства, при расширении верхних мочевых путей как первый этап при удалении мочевого пузыря для временного отведения мочи перед последующим созданием искусственного мочевого пузыря, а также у неоперабельных больных как паллиативная операция. Наиболее удобным в этом отношении является метод отведения мочи в изолированный сегмент тонкой кишки, один конец которой в виде стомы выведен на кожу (операция Бриккера). При этом мочеточники анастомозируются с сегментом кишки, а сама кишка является своего рода проводником, для мочи (Пешп Conduit). Моча при этом методе отведения выделяется на кожу постоянно. Для сбора мочи при ее отведении по методу Бриккера необходимо использование специальных клеящихся мочеприемников.
Отведение мочи в непрерывный кишечник является более удобным методом для больных, поскольку при этом нет открытых стом. Наиболее часто используются различные методики уретеросигмоанастомоза. Основной недостаток метода
- рубцовые деформации мест анастомоза с гидронефротической
трансформацией почек, а также возможность развития кишечно-
мочеточниковых рефлюксов и восходящего пиелонефрита.
Больные, как правило, погибают от ХПН чаще, чем от
прогрессирования опухолевого процесса. Поэтому эта методика
в последнее время используется все реже.
Оптимальным вариантом операции является создание искусственного мочевого пузыря из тонкой кишки с восстановлением нормального акта мочеиспускания.
Показаниями к операции являются:
- возможность выполнения радикальной цистэктомии;
- нормальная функция почек (креатинин < 150 ммоль/л);
- отсутствие метастазов (NOMO);
185
- отрицательный результат биопсии простатического отдела уретры.
Из методик операции наибольшее распространение получили методики Штуцера (U. Studer), Хаутманна (Е. Hautmann).
Лучевая терапия
Для проведения лучевой терапии обязательно гистологическое подтверждение диагноза. При лечении РМП лучевая терапия может использоваться как самостоятельный метод и как составная часть комбинированного и комплексного лечения. Лучевая терапия как самостоятельный метод у больных РМП может использоваться в виде радикального курса, паллиативного и симптоматического.
Лучевая терапия по радикальной программе показана только при противопоказаниях к радикальной операции и при отказе больного от хирургического лечения.
Лучевая терапия по радикальной программе осуществляется с помощью тормозного излучения (6-23 MB) линейного ускорителя или гамма-терапии (1,25 MB) в традиционном режиме фракционирования дозы (разовая очаговая доза (РОД) 2 Гр, суммарная очаговая доза (СОД) 60-64 Гр) в течение 6-6,5 недель (ритм облучения - 5 раз в неделю) непрерывным или расщепленным курсом. При этом сначала облучается весь таз до СОД 40-45 Гр, затем в том же режиме только зона мочевого пузыря до СОД 64 Гр.
Наилучшие результаты консервативного лечения рака мочевого пузыря достигаются при использовании химиолучевой терапии.
Дистанционная лучевая терапия (тормозным излучением 6-23 MB или гамма-терапия 1,25 MB) осуществляется в традиционном режиме: РОД 1,8-2 Гр до СОД 40 Гр на фоне химиотерапии препаратами цисплатины. Цисплатин вводится в дозе 25 мг/м2 внутривенно в течение 30 мин. в 1, 2, 3, 4, 5-й и 36, 37, 38, 39, 40-й дни одновременно с лучевой терапией. Эффект лечения оценивается через 3 недели. При достижении полной или значительной резорбции опухоли химиолучевая терапия продолжается до СОД 60-64 Гр. При неполной резорбции или продолжении роста опухоли может выполняться цистэктомия (при
186
согласии больного на операцию и функциональной переносимости оперативного вмешательства).
Показанием к паллиативной лучевой терапии является стадия Т4. Обычно используются меньшие дозы облучения (30-40 Гр) с разовой дозой 2-4 Гр. Плохое общее состояние (индекс Карновского ниже 50%) и значительное уменьшение емкости мочевого пузыря являются противопоказаниями к паллиативной лучевой терапии. Такое лечение, в основном, имеет симптоматический эффект, который преимущественно ограничивается уменьшением выраженности макрогематурии. Какого-либо влияния на продолжительность жизни не наблюдается. Через 3 недели выполняется цистоскопия и УЗИ. При получении эффекта возможно продолжение лучевой терапии до СОД 60-64 Гр. При этом у части больных процесс становится ре-зектабельным и появляется возможность выполнения радикальной операции.
Симптоматическая лучевая терапия при РМП используется как разновидность паллиативной для снятия отдельных проявлений заболевания и облегчения состояния больного (как правило, это облучение метастазов опухоли для уменьшения выраженности болевого синдрома).
Использование лучевой терапии после операции показано при нерадикальных операциях (R1-R2). Используется суммарная очаговая доза 60-64 Гр в режиме обычного фракционирования дозы (2 Гр) при пятидневном ритме облучения.
Противопоказания к лучевой терапии (кроме паллиативной): сморщенный мочевой пузырь (объем менее 100 мл), предшествующее облучение таза, наличие остаточной мочи более 70 мл, камни мочевого пузыря, наличие цисто-стомического дренажа, обострение цистита и пиелонефрита.
Предлучевая подготовка с помощью рентгенсгшулятора предусматривает:
- положение больного на спине;
- пустой мочевой пузырь;
- обязательный учет информации, полученной при КТ, МРТ;
- катетеризация мочевого пузыря катетером Фолея с введением
25-30 мл контрастного вещества в мочевой пузырь и 15 мл в
баллон;
187
• при планировании облучения с боковых полей обязательным
является контрастирование прямой кишки.
Техника облучения
Лучевой терапевт свободен в выборе технических решений (качества излучения, локализации и размеров полей) при условии обеспечения включения объемов облучения в 90%-ю изодозу. I Стандартное облучение всего таза осуществляется с 4 полей (переднего, заднего и двух боковых). Переднее и заднее поля:
- верхняя граница - верхняя граница S2;
- нижняя граница - на 1 см ниже нижнего края запирательного
отверстия;
- боковые границы - 1-1,5 см латеральнее наружного края таза (в
наибольшем измерении).
Головки бедренных костей, анальный канал и прямая кишка максимально защищаются блоками. Боковые поля:
• передняя граница - 1,5 см кпереди от передней поверхности
когарастированного мочевого пузыря;
• задняя граница - на 2,5 см сзади от задней стенки мочевого
пузыря.
П. Прицельное облучение (boost) предусматривает использование двух (противолежащих) или трех (прямого переднего и двух боковых) полей.
В зону облучения включается весь мочевой пузырь + 2 см за его пределами (если опухоль определяется нечетко). В случае хорошей визуализации опухоли при предлучевои подготовке поля облучения включают опухоль + 2 см за ее границами.
Стандарт планируемого объема облучения: 90%-я изодоза включает мочевой пузырь и 1,5-2 см за его пределами.
Систематическая химиотерапия
Химиотерапия может использоваться самостоятельно при нерезектабельном и метастатическом раке мочевого пузыря как паллиативный метод.
Наибольший процент регрессий дают схемы полихимиотерапии, содержащие комбинацию цисгшатина и мето-трексата. Наиболее эффективной и широко используемой является
188
схема M-VAC. Препараты вводят в определенной последовательности. В 1,15 и 22-й дни внутривенно вводят метотрексат в дозе 30 мг/м2 . Во 2, 15 и 22-й дни внутривенно вводят винбластин в дозе 3 мг/м2, во второй день - доксорубицин в дозе 30 мг/м2 и цисплатин в дозе 70 мг/м2 также внутривенно. Повторные курсы через 1-2 недели.
Могут использоваться другие схемы полихимиотерапии:
