Анализ кризиса в пилотных регионах 5 Уровень развития и структура экономики пилотных регионов 5 Кризисные тенденции в экономике 7 Состояние рынка труда 9 Динамика доходов и потребления в 2009 год
| Вид материала | Документы |
- Проект мониторинга готовности пилотных оу области к реализации фгос ноо, випкро, апрель, 553.54kb.
- Технологии мониторинга рынка труда, 31.07kb.
- Анализ фондового рынка России и влияния финансового кризиса на экономику страны, 299.69kb.
- В кризисные моменты их развития, 447.6kb.
- Отраслевая целевая программа наименование отраслевой целевой программы: «развитие пилотных, 344.07kb.
- Евгений Гонтмахер, д э. н., проф. Обязательное социальное страхование: сценарии развития, 313.1kb.
- Развитие рынка нематериальных благ: особенности и тенденции в постиндустриальной экономике, 314.06kb.
- Информация о выполнении мероприятий, направленных на увеличение доходной базы консолидированного, 77.31kb.
- Мезоэкономический уровень рынка труда в современной экономике: институциональный подход, 200.43kb.
- Современное состояние строительного комплекса спб. Выход строительного бизнеса из кризиса, 119.65kb.
1.3. Основные инструменты оптимизации расходов в сфере здравоохранения
Основные инструменты оптимизации расходов были упомянуты выше – это одноканальное финансирование, ставящее медицинские учреждения в одинаковые условия и стимулирующее экономить хозяйственные и коммунальные расходы, и фондодержание, направленное на замещение дорогой стационарной помощи более активной работой амбулаторно-поликлинического звена. Вместе с тем, сами по себе одноканальное финансирование и фондодержание являются необходимыми, но недостаточными условиями оптимизации расходов. Крайне важно не только объединить финансовые потоки в рамках ОМС, но и так распределить их между поликлиниками и стационарами, чтобы стимулировать конкуренцию как между различными звеньями системы здравоохранения, так и между различными учреждениями внутри одного звена. Можно выделить следующие инструменты, направленные на развитие конкуренции и оптимизацию расходов, в рассматриваемых регионах.
Переход на новые принципы финансирования амбулаторно-поликлинического звена
В большинстве рассматриваемых регионов был осуществлен переход на нормативно-подушевое финансирование поликлиник по численности прикрепленного населения. Влияние этого перехода на оптимизацию сети сферы здравоохранения зависит от двух факторов: «жесткость прикрепления» населения к поликлинике и территориальная дифференциация подушевого норматива.
Жесткость прикрепления населения к поликлинике влияет на степень конкуренции между поликлиниками за население: если население прикрепляется к поликлинике автоматически по прописке без права застрахованных что-либо поменять, то конкуренция за население отсутствует, если же функционирует т.н. «свободное хождение полиса» (прописка и прикрепление значения не имеют: куда захотел, туда и обратился), то конкуренция между поликлиниками находится на максимальном уровне. В рассматриваемых регионах, власти, как правило, стремятся к компромиссным решениям: есть возможность поменять поликлинику, но она определенным образом ограничивается.
Наиболее жесткие ограничения применяются в Вологодской области и Пермском крае, где населению предоставляется возможность поменять поликлинику, но не чаще, чем раз в год. Поясним смысл подобного ограничения на примере Пермского края, где ранее существовал заявительный принцип, когда финансирование поликлиники осуществлялось из заявленного числа населения, пользовавшегося ее услугами. Однако в течение года значительная часть населения хотя бы раз пользовалась услугами нескольких поликлиник. Это приводило к тому, что, например, при населении г. Перми в 1 млн. человек, согласно паспортам участков, поликлиническая помощь оказывалась 1,5 млн. человек. Вместе с тем, перспективным представляется совершенствование методов учета объемов медицинской помощи и создание системы стимулов, направленных на предотвращение искусственного завышения поликлиниками численности прикрепленного населения, а не на ограничение права населения на выбор поликлиники. Однако даже нынешнее компромиссное решение, принятое властями Пермского края и Вологодской области, обеспечивает резкий рост заинтересованности поликлиники в прикреплении населения. Так, в Вологодской области вновь открытая поликлиника за 7 месяцев работы добилась прикрепления к себе военных, служащих МЧС, также она обслуживает коммерческие структуры.
Менее жесткое ограничение на выбор поликлиники установлено в Калининградской области, Республике Бурятия и Томской области. В этих регионах конкуренция поликлиник за застрахованного ограничена лишь пространственно-временными характеристиками оказания медицинской помощи: оказание поликлинической помощи основано на участковом принципе, то есть врач должен иметь возможность осуществить оказание медицинской помощи пациенту на дому. Очевидно, что врач не сможет поехать к одному пациенту через весь город (особенно в случае, например, пандемии гриппа, когда пациентам не рекомендуется посещение поликлиники и врач осуществляет надомное обслуживание). Таким образом, конкуренция между амбулаторно-поликлиническими учреждениями за прикрепленное население носит ограниченный характер в зависимости от плотности населения и транспортной сети.
В Томской области большая свобода населения в выборе медицинского учреждения (по сравнению с Пермским краем и Вологодской областью) также объясняется пространственным фактором: в некоторых районах в обычное время граждане стараются прикрепиться к более оснащенным медицинским учреждениям (например, центральные районные больницы), тогда как во время паводка из-за резкого снижения транспортной доступности происходит прикрепление к ближайшей поликлинике. Именно этим, а не стремлением развивать конкуренцию объясняют региональные власти отсутствие ограничений на прикрепление к поликлинике.
В Калининградской области, во всяком случае на уровне нормативно-правовой базы, был сделан дальнейший шаг по увеличению возможности выбора гражданами поликлиники. Так, при невозможности обеспечения ведомственными и иными лечебными учреждениями лечебно-диагностических услуг на дому сохраняется принцип оказания медицинской помощи (вызова врача на дом) по территориальной принадлежности застрахованного с последующими взаиморасчетами между ведомственными и муниципальными учреждениями здравоохранения34. Такой подход позволяет ослабить участковый принцип оказания медицинской помощи. Преимущества подхода – усиление конкуренции поликлиник за население, расширение для населения возможности выбора поликлиники (например, можно выбрать хорошую поликлинику вблизи работы, даже если она удалена от места жительства). Недостатки подхода – размывание ответственности, когда за состояние пациента отвечает как его участковый врач (по месту прикрепления), так и врач, осуществляющий надомное обслуживание (по месту проживания), а также усложнение взаиморасчетов между медицинскими организациями.
Наибольшей свободой в выборе амбулаторно-поликлинической организации обладают жители Тюменской области, где установлено свободное хождение страхового полиса. Жители ничем не ограничены при обращении в ту или иную поликлинику. Вместе с тем, по оценкам руководителей сферы здравоохранения области, лишь незначительный процент застрахованных активно перемещается между поликлиниками области. Это связывается с одинаковым уровнем оборудования, отремонированности и других важнейших характеристик медицинских учреждений. При этом необходимо отметить, что в Тюменской области, в отличие от всех других рассматриваемых регионов, функционирует не нормативно-подушевое финансирование амбулаторно-поликлинического звена, а финансирование по законченным случаям (лишь недавно в области ввели подушевой норматив для поликлиник по приписному населению для финансирования профилактической работы). Заметим, что финансирование поликлинического звена по законченным случаям имеет свои плюсы и минусы по сравнению с финансированием на подушевой основе с полным фондодержанием. В случае Тюменской области при отсутствии фондодержания оплата амбулатории по законченным случаям может быть более оправданной, так как позволяет перейти к оплате результатов работы, а не факта существования поликлиники. Вместе с тем, оплата по законченным случаям амбулатории может приводить к искусственному наращиванию объемов медицинской помощи, при этом единственным сдерживающим фактором остается внешний контроль, что в условиях большого числа обращений в первичное звено представляется недостаточным.
При нормативно-подушевой оплате амбулатории и фондодержании, напротив, у амбулатории создаются стимулы к экономии используемых ресурсов. Отрицательным фактором данной экономии могут стать очереди в поликлинику, когда врачу становится невыгодным принимать дополнительных пациентов. Помимо очередей, это может привести и к замещению бесплатной медицинской помощи платными услугами, когда граждане, не имея возможности тратить время на стояние в очереди, вынуждены платить за соответствующие услуги. Фондодержание в данном случае «накажет» поликлинику лишь при экстренной госпитализации больного и выявлении факта ухудшения его состояния в результате не оказания ему своевременной медицинской помощи в поликлинике. Лучшим выходом из ситуации представляется все-таки нормативно-подушевое финансирование амбулатории с полным фондодержанием, так как такой подход стимулирует достижение главного показателя для системы здравоохранение – обеспечение здоровья граждан (а не искусственного наращивания объемов помощи) при наиболее эффективном использовании ресурсов. Проблема же низкой заинтересованности участковых врачей в отсутствии очередей может решаться другими инструментами:
- усилением конкуренции между поликлиниками за население (в том числе, с помощью создания частных офисов врачей общей практики, что сделано в Пермском крае);
- переходом на новую систему оплаты труда, в рамках которой будет учитываться количество приемов участковыми врачами и врачами общей практики и, может быть, даже удовлетворенность населения их работой;
- внедрением некоторых элементов оплаты амбулаторно-поликлинического звена по законченным случаям (по сути, комбинированная система финансирования, когда амбулаторно-поликлиническое звено получает финансирование как на подушевой основе, так и по выполненным объемам медицинской помощи за фактическое число посещений и по законченным случаям для оплаты проведенных лечебно-диагностических процедур). Именно по такому пути пошли власти Пермского края.
При введении нормативно-подушевого финансирования амбулаторно-поликлинического звена зачастую наблюдается укрупнение поликлиник. Например, в Вологодской области отмечается тенденция к укрупнению поликлиник, созданию консультационно-диагностических центров. В Свердловском районе г. Перми на 200 тыс. населения в 1999 году приходилось 5 поликлиник. Для экономии административных и иных издержек данные 5 поликлиник были объединены в 3 поликлиники. В отличие от описанного выше объединения стационаров и поликлиник, объединение нескольких поликлиник не поддается однозначной оценке. С одной стороны, более крупные поликлиники могут обеспечить широкий перечень диагностических процедур, что сэкономит время пациента (всю диагностику можно получить в одной поликлинике). Экономятся административные расходы. С другой стороны, снижается конкуренция между поликлиниками за прикрепленное население и, возможно, доступность услуг.
В этой связи укрупнение поликлиник можно признать положительным процессом если:
1) это приводит к существенному расширению перечня диагностических процедур, которые может оказывать объединенное учреждение (одна только экономия управленческих расходов представляется не всегда достаточным аргументом для объединения поликлиник);
2) население достаточно свободно в выборе поликлиники (например, действует свободное хождение полиса или разрешено прикрепление к одной поликлинике при возможности надомного обслуживания в другой поликлинике);
3) самое главное, поликлиники отделены от стационаров и осуществлен переход на полное фондодержание (это восполнит снижение конкуренции внутри поликлинического звена усилением конкуренции между поликлиникой и стационаром) или фондодержание осуществляется на уровне врача общей практики.
Дифференциация норматива может отражать как объективные отличия в условиях функционирования поликлиник, так и стремление властей смягчить и растянуть во времени процесс реструктуризации сети. Вместе с тем избыточная дифференциация норматива может приводить к консервации ситуации, когда «потеря приписного населения», в том числе из-за оказания некачественной медицинской помощи неконкурентоспособными поликлиниками, компенсируется завышенным тарифом.
Наиболее радикальный подход к дифференциации тарифа был применен в Калининградской области, где подушевой норматив дифференцирован только по половозрастной структуре населения (для детского и взрослого населения) и не зависит от типа медицинского учреждения, предоставляющего услуги. Аналогичная дифференциация (только по половозрастной структуре) осуществлена по отношению к тарифам на оплату законченных случаев для поликлиники (в том числе дневного стационара) в Тюменской области. Отсутствие территориальной дифференциации норматива (в случае Тюмени – тарифа) означает радикальный подход к оптимизации сети здравоохранения, когда все медицинские организации первичного звена ставятся, по сути, в равные условия. В случае Тюменской области данная радикальность смягчается двумя факторами. Во-первых, крайне осторожным переходом на одноканальное финансирование. Напомним, что ЖКУ в Тюменской области по-прежнему финансируются из бюджета, что позволяет все-таки несколько дифференцировать условия функционирования различных медицинских организаций. Во-вторых, высокой бюджетной обеспеченностью региона, позволившей осуществить масштабные капитальные вложения в развитие первичного звена медицинской помощи и обеспечить высокий и приемлемый для всех медицинских учреждений тариф оплаты медицинской помощи. В Калининградской области радикальной оптимизации сети способствовала относительная компактность проживания населения, относительно высокая плотность расселения и относительно высокая транспортная доступность территории.
В других регионах, перешедших на нормативно-подушевое финансирование амбулаторно-поликлинического звена, обеспечивалась существенно большая дифференциация норматива. Так, в Пермском крае, Томской области и Республике Бурятия дифференциация подушевого норматива происходит в зависимости от половозрастной структуры и территории.
Наиболее постепенным был переход на нормативно-подушевое финансирование в Республике Бурятия, где крайняя неоднородность медицинских учреждений, низкая плотность населения и относительно низкая транспортная доступность удаленных территорий в сочетании с ограниченными финансовыми ресурсами вынудили власти сделать этот переход максимально постепенным. При этом используются два инструмента: территориальная дифференциация подушевого норматива (в дополнении к половозрастной дифференциации) и сглаживание изменений в финансировании на переходный период35. Территориальная дифференциация норматива зависит от коэффициентов дифференциации по отдельным расходам (оплата труда, медикаменты и перевязочные средства, мягкий инвентарь, коммунальные услуги, прочие расходы на текущее содержание, расходы на капитальный ремонт и приобретение оборудования). При этом дополнительный подушевой норматив финансирования медицинских организаций на оплату консультативно-диагностической помощи республиканских учреждений здравоохранения не дифференцируется и принимается равным для всех медицинских организаций исходя из суммы планируемых расходов на данный вид медицинской помощи. Дополнительный подушевой норматив финансирования медицинских организаций на оплату плановой стационарной и стационарозамещающей помощи (в случае полного фондодержания) рассчитывается с помощью двух описанных выше коэффициентов (территориальной дифференциации, половозрастных затрат).
На переходный период 2008-2010 гг. предусматривается выравнивание среднедушевого норматива за счет фонда сбалансированности. В процессе выравнивания часть финансовых ресурсов выделяется на основании расчетного дифференцированного норматива, а часть – от достигнутого до реформы уровня финансирования. Постепенно вес первого фактора увеличивается, второго – снижается. Следует отметить, на 01.04.2009 года наблюдалась существенная дифференциация в величине тарифов. Наименьший подушевой месячный тариф был в МУЗ Городская больница № 6 – 118,36 руб. на человека, наибольший в МУЗ Баунтовская ЦРБ – 309,09 руб. (размах вариации – 2,6 раза).
Одновременное применение достаточно индивидуализированного дифференцированного подушевого норматива и дополнительного выравнивания подушевого норматива в переходный период растягивает процесс оптимизации сети, что имеет свои плюсы (избежание ошибок, обеспечение доступности (что особенно важно для амбулаторно-поликлинического звена), сглаживание негативных социальных последствий, в том числе, и для отдельных медицинских работников) и минусы (дополнительные расходы, медленное проявление стимулов к оптимизации расходов и повышению качества медицинских услуг).
Вместе с тем опыт Республики Бурятия может оказаться крайне полезен для реформирования системы здравоохранения в регионах, где присутствуют описанные выше факторы, объективно препятствующие радикальной оптимизации сети. Ключевыми факторами обеспечения постепенности реформирования являются:
1) переход на нормативно-подушевое финансирование, несмотря на все вышеописанные ограничения и фондодержание;
2) учет объективных условий дифференциации стоимости оказания медицинских услуг в различных территориях для сохранения доступности первичной медицинской помощи;
3) наличие некоторого переходного периода, обеспечивающего плавный и равномерный (в этом пример Республики Бурятии нельзя счесть эталонным) переход от сметного финансирования к нормативно-подушевому.
Переход на новые принципы финансирования стационара
Рассматриваемые регионы активно переходят на финансирование стационарной помощи по законченным случаям. Так, в Пермском крае больницы получают финансирование по выполненным объемам медицинской помощи за фактическое количество законченных случаев в соответствии со стандартами. Тарифы на оплату законченных случаев для стационаров, как правило, дифференцируются в зависимости от сложности оказываемых медицинских процедур. Например, в Тюменской области проведена дифференциация в зависимости от сложности оказываемых медицинских услуг (общая хирургия и сложные виды хирургической помощи).
Оплата стационаров по законченным случаям оказывает мощное оптимизационное воздействие на сеть стационаров. Недозагруженные стационары в малонаселенных территориях вынуждены сокращать число коек или даже прекращают свое существование. В этих условиях крайне важно обеспечить компромисс между качеством медицинской помощи, которое, как правило, достаточно невысокое в мелких участковых больницах, и ее доступностью.
Примером поиска такого баланса может служить Республика Бурятия, где тарифы устанавливаются в соответствии с тарифным соглашением об оплате медицинской помощи в системе обязательного медицинского страхования индивидуально для каждого стационара. При этом тарифы по различным законченным случаям внутри одной больницы (см. табл. 2) отличаются существенно меньше, чем тарифы по одному и тому же законченному случаю в различных больницах (см. табл. 3). По сути это означает, что с финансовой точки зрения более важным является «где лечить», нежели «от чего лечить».
Таблица 2
Размах вариации тарифа на законченный случай лечения ЛПУ Республики Бурятия
| Наименование ЛПУ | Размах вариации, руб. | Отношение наибольшего тарифа к наименьшему, раз |
| Тункинская ЦРБ | 1 251 | 1,15 |
| Бичурская ЦРБ | 1 737 | 1,22 |
| Еравнинская ЦРБ | 1 835 | 1,23 |
| Окинская ЦРБ | 2 367 | 1,20 |
| Каменская ЦРБ | 2 834 | 1,41 |
| Прибайкальская ЦРБ | 3 052 | 1,40 |
| Муйская ЦРБ | 3 063 | 1,26 |
| Тарбагатайская ЦРБ | 3 458 | 1,55 |
| Иволгинская ЦРБ | 3 509 | 1,41 |
| Кижингинская ЦРБ | 3 523 | 1,38 |
| Селенгинская РБ | 3 536 | 1,49 |
| Заиграевская ЦРБ | 3 712 | 1,60 |
| Мухоршибирская ЦРБ | 3 857 | 1,53 |
| Закаменская ЦРБ | 3 859 | 1,69 |
| Баргузинская ЦРБ | 4 119 | 1,39 |
| Нижнеангаская ЦРБ | 4 239 | 1,48 |
| Кабанская ЦРБ | 4 455 | 1,74 |
| Выдринская УБ | 4 797 | 1,67 |
| Байкало-Кударинская УБ | 5 521 | 1,75 |
| Петропавловская ЦРБ | 5 601 | 1,74 |
| Гусиноозерская ЦРБ | 5 854 | 1,88 |
| Кяхтинская ЦРБ | 6 197 | 2,08 |
| Курумканская ЦРБ | 7 040 | 1,76 |
| Хоринская ЦРБ | 7 089 | 1,96 |
| Баунтовская ЦРБ | 12 598 | 2,07 |
Источник: Минздрав Республики Бурятия
Таблица 3
Размах вариации тарифа на законченный случай лечения по профилю коек
| Профиль коек | Размах вариации, руб. | Отношение наибольшего тарифа к наименьшему, раз |
| Кардиологические | 1 875 | 1,24 |
| Инфекционные | 6 507 | 1,98 |
| Дерматологические | 6 681 | 1,80 |
| Педиатрические | 7 083 | 2,26 |
| Хирургические общие | 10 134 | 2,65 |
| Терапевтические общие | 11 015 | 2,83 |
| Неврологические | 11 300 | 2,97 |
| Травматологические | 14 854 | 2,57 |
Источник: Минздрав Республики Бурятия
Вместе с тем, даже в условиях значительной дифференциации тарифов переход от сметного финансирования к финансированию по объему оказанных услуг создает положительные стимулы для стационаров к внутренней оптимизации расходов. Кроме того, в целом по Республике дифференциация тарифов на оплату амбулаторно-поликлинической помощи с фондодержанием выше, чем дифференциация тарифов на оплату плановой стационарной медицинской помощи (см. пример в табл. 4).
Таблица 4
Сравнение тарифов на оплату амбулаторно-поликлинической помощи с фондодержанием и тарифов на оплату плановой стационарной медицинской помощи в Баунтовской ЦРБ и Прибайкальской ЦРБ
| | Баунтовская ЦРБ (1) | Прибайкальская ЦРБ (2) | (3)=(1)/(2) |
| Месячный дифференцированный подушевой норматив финансирования поликлиники с фондодержанием на 1 прикрепленного жителя, руб. | 309 | 161 | 192% |
| Тариф на законченный случай лечения по профилю коек, руб.: | | | |
| - хирургические общие | 14064 | 8093 | 174% |
| - травматологические | 24338 | 10666 | 228% |
| - инфекционные | 13156 | 7613 | 173% |
| - неврологические | 17551 | 10227 | 172% |
| - терапевтические общие | 17023 | 9169 | 186% |
| - педиатрические | 11736 | 8163 | 144% |
Источник: Минздрав Республики Бурятия
Из сопоставления представленных в табл. 3 и 4 данных можно сделать вывод о том, что тарифы на законченные случаи лечения в стационаре по ряду заболеваний существенно менее дифференцированы, чем подушевой норматив на финансирование поликлиники. Такой подход представляется оправданным, так как достигается определенный баланс между качеством и доступностью медицинской помощи. В целом амбулаторная медицинская помощь должна обладать большей степенью территориальной доступности, чем стационарная. Это накладывает ограничения на оптимизацию сети, вынуждает сохранять амбулаторную помощь в труднодоступных и малонаселенных районах, что обеспечивается значительной дифференциацией тарифов. Стационарная же помощь может концентрироваться в крупных населенных пунктах с примерно схожими объективными условиями, влияющими на ценообразование медицинских услуг. В этом случае излишняя дифференциация тарифов подрывает конкуренцию и препятствует оптимизации сети. При этом сама стационарная помощь неоднородна. Так, сохранение травматологических коек в удаленных территориях Республики Бурятия более оправдано, так как самостоятельное перемещение травмированного больного в более крупный медицинский центр может быть связано с осложнениями в его состоянии, а использование специализированных медицинских транспортных средств достаточно дорого. В этой связи значительная дифференциация тарифов на законченный случай лечения по травматологическому профилю койки выглядит оправданной, так как направлена на сохранение доступности данной медицинской услуги и не сопряжена со значительной потерей в качестве ее предоставления. Сохранение некоторых других видов коек в удаленных территориях, напротив, неэффективно. Профилактика и лечение легких случаев соответствующих заболеваний может осуществляться амбулаторно, а проведение более сложных операций целесообразно в крупных медицинских центрах, имеющих соответствующий кадровый потенциал и оборудование. В этой связи более низкая дифференциация соответствующих тарифов будет способствовать закрытию данных коек в удаленных территориях, что приведет к оптимизации расходов и, в конечном итоге, к повышению качества медицинских услуг.
Первичная оптимизация сети здравоохранения
Необходимо отметить, реформирование системы здравоохранения в России началось сравнительно недавно. При этом наиболее радикальный институциональный инструмент оптимизации сети – полное фондодержание – внедряется, как правило, не в самом начале процесса реформирования. Вместе с тем, необходимость в оптимизации сети системы здравоохранения осознается региональными властями достаточно рано, во всяком случае, существенно раньше, чем внедряются, а тем более начинают действовать в полную силу рассмотренные институциональные механизмы. В этой связи региональные власти, как правило, проводят первичную оптимизацию сети «в ручном режиме»: закрываются наименее эффективные учреждения, с целью экономии административных расходов происходит объединение медицинских организаций.
Во многом исключительным представляется опыт Пермского края, где первичная реструктуризация сети и даже процесс управления ею были выстроены не столько в логике «ручного управления», сколько в логике развития конкуренции. Можно выделить следующие ключевые механизмы организации данной конкуренции.
Разделение функций заказчика и подрядчика оказания медицинских услуг, которое носит многоступенчатый характер. Во-первых, речь идет об описанном выше разделении медицинских организаций на заказчиков (фондодержателей) и подрядчиков (консультативно-диагностические центры, стационары). Во-вторых, аналогичное разделение произведено и на уровне органов власти. Исполнительный орган государственной власти в сфере здравоохранения разделен на Министерство здравоохранения (заказчика политики в данной сфере) и Агентство по управлению учреждениями здравоохранения (генерального подрядчика и учредителя всех краевых государственных учреждений здравоохранения). Так же начался процесс разделения исполнительного органа местного самоуправления в сфере здравоохранения на муниципальные органы управления здравоохранением и муниципальные агентства по управлению учреждениями здравоохранения. В этом процессе региональные власти выступают в роли консультанта, согласовывая с местными органами власти изменения соответствующей организационной структуры. Из 48 муниципальных образований Пермского края 30 выбрали организационную структуру, подразумевающую разделение органа управления здравоохранением и органа по управлению учреждениями, рекомендованную на региональном уровне, и согласовали свои планы с краевыми властями. 6 муниципальных образований выбрали свою схему управления здравоохранением, и региональные власти не вмешивались в их выбор;
Двухэтапная организация конкурентного отбора между медицинскими организациями–фондодержателями за гражданина и между медицинскими организациями за право предоставления консультативной и стационарной медицинской помощи в Пермском крае.
На первом этапе проводится конкурс на выполнение государственного задания по территориальной программе госгарантий (этим Пермский край отличается от большинства других субъектов РФ). Министерство здравоохранения устанавливает задания в разрезе каждого муниципального образования. Муниципальные комиссии в составе представителей муниципальных органов управления здравоохранением, Пермского краевого фонда обязательного медицинского страхования, страховых организаций и Министерства здравоохранения Пермского края рассматривают конкурсные предложения, ранжируют и определяют победителей для размещения заданий на фондодержателей и по объемам консультативной и стационарной медицинской помощи.
Помимо амбулаторно-поликлинического звена и обычных стационаров в данном конкурсе принимают участие некоторые учреждения, оказывающие услуги по лечению одного из социально-значимых заболеваний – туберкулеза36.
Допуск к участию в конкурсе получают медицинские организации всех форм собственности и даже индивидуальные предприниматели (частные врачи общей практики). На конкурсе критерием отбора служит качество, а не цена. Конкурс проводится по видам медицинских услуг. Оценка и сопоставление участников конкурса осуществлялись по следующим критериям: кадровый потенциал, техническая оснащенность, диапазон применяемых методов диагностики, диапазон применяемых методов лечения, ранее полученные результаты лечения. По результатам конкурса его победители получают не финансовые ресурсы, а государственное задание, то есть право оказания медицинской помощи по программе государственных гарантий. Кроме того, результаты конкурса используются для создания рейтинга медицинских учреждений. Данные рейтинги используются учредителями для принятия кадровых решений по руководству медицинскими учреждениями государственной и муниципальной систем здравоохранения. Конкурс и лежащая в его основе оценка медицинских учреждений направлены на то, чтобы выявить наиболее острые управленческие проблемы и вовремя их нейтрализовать.
Финансирование же осуществляется по результатам второго этапа конкурентного отбора, который проходит без участия властей. На этом этапе поликлиники конкурируют между собой за прикрепленное население, а стационары – за направление к ним на госпитализацию в рамках фондодержания.
На первый взгляд, может показаться, что первый этап конкурентной борьбы (конкурс за размещение заданий по обеспечению государственных гарантий) излишен – население на конкурентной основе выбирает поликлинику, а поликлиника на конкурентной основе выбирает стационар. Однако, на наш взгляд, в начале реформирования системы здравоохранения конкурс выполняет три очень важные функции:
1) до полного введения системы фондодержания конкурс был, по сути, единственным механизмом конкурентного отбора в крае, поэтому до 2009 года роль конкурса в данном процессе была ведущей;
2) осуществляется информационная поддержка населения и поликлиник. Публичность результатов конкурса позволяет населению сделать более осознанный выбор поликлиники, а поликлиникам – стационаров для направления граждан на госпитализацию. Это повышает ответственность за достоверность результатов конкурса;
3) ускоряется первичная реструктуризация сети. В условиях избыточных мощностей стационара полное отсечение наименее эффективных учреждений от выполнения задания по программе госгарантий фактически означает необходимость закрытия данных составляющих системы здравоохранения. Для доказательства справедливости данного тезиса на рис. 1 и рис. 2 представлены результаты рассмотрения заявок на участие в конкурсном отборе медицинских организаций по г. Перми на 2008-2009 гг.
Рисунок 1
Результаты рассмотрения заявок на участие в конкурсном отборе медицинских организаций по г. Перми на 2008
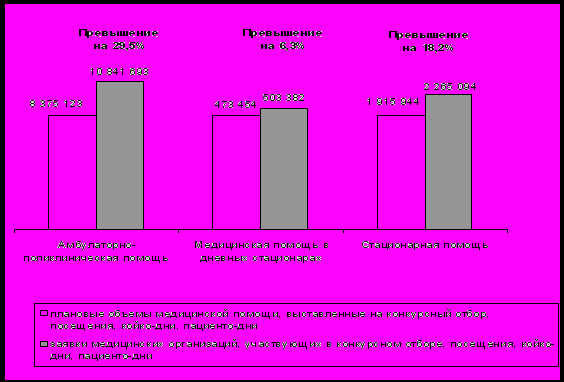
Источник: Департамент развития человеческого потенциала Аппарата Правительства Пермского края.
Рисунок 2
Результаты рассмотрения заявок на участие в конкурсном отборе медицинских организаций по г. Перми на 2009

Источник: Департамент развития человеческого потенциала Аппарата Правительства Пермского края.
Из представленных на рис. 1 и 2 данных видно, что в 2009 году мощности сети здравоохранения, фактически отраженные в конкурсных заявках медицинских организаций, существенно приблизились к потребностям в оказании медицинской помощи, отраженным в объемах медицинской помощи, выставленных на конкурс. Лишь по амбулаторно-поликлинической помощи сохранилось значительное превышение объема конкурсных заявок над выставленным на конкурс объемом, что свидетельствует о высокой конкуренции между фондодержателями. При дальнейшем сближении параметров спроса и предложения по программе госгарантий (окончание первоначальной реструктуризации сектора здравоохранения) и при осуществлении амбулаторно-поликлиническим звеном фондодержания функция конкурса сведется лишь к предоставлению информации потребителям и производителям медицинских услуг.
