В челюстно- лицевой хирургии
| Вид материала | Документы |
- Планирование восстановительных операций в челюстно- лицевой области. Показания и противопоказания., 268.88kb.
- Литература Т. Г. Робустова «Хирургическая стоматология» М., 2003 Руководство по хирургической, 93.18kb.
- Календарно-тематический план лекций по хирургической стоматологии для студентов 5-го, 28.19kb.
- Исследование и разработка методов микрофокусной рентгенографии в стоматологии и челюстно-лицевой, 514.06kb.
- Расписание лекций на кафедре челюстно-лицевой хирургии бгму в осеннем семестре 2010-2011, 122.06kb.
- Малаховская Анна Александровна методические рекомендации, 423.43kb.
- Довгань Игорь Петрович методичні рекомендації, 693.67kb.
- Фурман Руслан Леонидович методические рекомендации, 284.56kb.
- Малаховская Анна Александровна методические рекомендации, 441.82kb.
- Бедик Олеся Викторовна методические рекомендации, 416.06kb.
Масочный наркоз
Этот вид наркоза ранее был связан в основном с применением эфира и хлороформа. Для их введения вначале применялись маски простой конструкции. Эфир или хлороформ капельным путем наносился на маску и при вдыхании происходила наркотизация больного по открытому контуру. Регулировать концентрацию анестетика при таком способе подачи было очень трудно. С появлением современных аппаратов для масочного наркоза и большого выбора наркотических веществ появилась возможность дозированого введения общего анестетика и осуществления искусственной вентиляции легких, поэтому в настоящее время он нашел широкое применение в анестезиологической практике. С конца 80-х годов широкое распространение на Западе получила ларингеально-масочная анестезия, которая применяется в 40-50% случаев взамен традиционной эндотрахеальной. Ларингеальная маска представляет собой специальный воздуховод, который устанавливается после введения в анестезию в ротоглотку. Герметизм достигается раздуванием специальной манжетки. Ларингеально-масочная анестезия получила широкое распространение благодаря простоте и надежности обеспечения проходимости дыхательных путей. Использование управляемых общих анестетиков (пропофола, севофлюрана) позволяет ускорить процесс пробуждения, восстановление защитных рефлексов после извлечения маски. Преимуществом данного вида анестезии является возможность избежать осложнений, связанных с интубацией трахеи, недостатком – более высокий риск аспирационных осложнений, чем при использовании интубации трахеи.
Эндотрахеальный наркоз
При эндотрахеальном наркозе анестезирующие вещества вводятся в организм путем ингаляции через интубационную трубку. Основными преимуществами эндотрахеального наркоза являются:
- исключение такого грозного осложнения во время операции, как аспирация крови и слюны в дыхательные пути больного;
- устранение опасностей, связанных с расстройством и остановкой дыхания;
- обеспечение нормального газообмена и вентиляции легких;
- управление важнейшими функциями организма путем применения таких средств, как миорелаксанты, ганглиолитики, нейролептики ганглионарного блока без гипотонии.
Эндотрахеальный наркоз у больных с патологией челюстно-лицевой области показан при всех наиболее травматичных, длительных и сложных операциях.
Известно, что при различных операциях, таких как: резекция челюстей, радикальная уранопластика, хейлопластика, существует угроза аспирации крови и рвотных масс в дыхательные пути пациента. Особенно велика эта опасность у больных с травмой челюстно-лицевой области, находящихся в бессознательном состоянии. Одним из наиболее частых способов устранения такого грозного осложнения является интубация трахеи и введение через нее непосредственно в легкие наркотических веществ. При интубации трахеи врач-анестезиолог изолирует дыхательные пути больного от полости рта, что обеспечивает свободное дыхание при оперативных вмешательствах в челюстно-лицевой области. Однако выполнение интубации при патологических процессах в челюстно-лицевой области представляет иногда значительные трудности: короткую мускулистую шею, микрогению, веерообразно расположенные верхние зубы, прогнатию верхней челюсти, неподвижность нижней челюсти в результате контрактуры жевательных мышц или анкилоза височно-нижнечелюстного сустава, прогнатию нижней челюсти при короткой шее, длинное высоко изогнутое небо, сочетающееся с длинным узким ртом. Имеется так же ряд дополнительных причин, затрудняющих интубацию: спондилоартроз, рубцовые деформации лица и шеи. Данные обстоятельства затрудняют интубацию трахеи и могут приводить к развитию гипоксии и даже асфиксии. Выполнение интубации в условиях сложной патологии челюстно-лицевой области может привести к травме органов полости рта и глотки, вызывая кровотечение, а при затекании крови в дыхательные пути - к аспирации. Расстройства дыхания возникают и во время оперативных вмешательств под эндотрахеальным наркозом. Они обусловливаются многими причинами: объемом операции, невыгодным положением на операцинном столе больного, глубиной наркоза.
К особенностям эндотрахеального наркоза относится и выбор метода интубации трахеи. Если при операциях в общей хирургии интубация производится через рот под контролем прямой ларингоскопии, то при операциях в челюстно-лицевой хирургии такой метод применяется у тех больных, которые хорошо открывают рот и не имеют патологических процессов в полости рта и глотке, и если интубационная трубка не мешает работе хирурга в данной области. В остальных же случаях применяют другие методы интубации трахеи (назотрахеальный, с применением фиброволоконной оптики, через трахеостому).
Технология проведения общей эндотрахеальной анестезии с ИВЛ.
Обеспечение безопасности анестезии
Основным требованием к современной общей анестезии является ее безопасность.
Помимо больных подготовки к анестезии, наличия обученного и подготовленного анестезиологического персонала, а также современного наркозно-дыхательного оборудования, фармакологических средств и расходных материалов, важнейшим условием безопасности пациента во время анестезии является обеспечение мониторинга жизненно важных функций. Основным условием безопасности больного считается обязательное присутствие во время анестезии квалифицированного персонала. Из инструментальных методов в настоящее время общепринятым является мониторинг оксигенации (по цвету кожных покровов и пульсоксиметрии), кровообращения (ЧСС, АД, ЭКГ), вентиляции (ЧД, экскурсии грудной клетки) и температуры тела. При эндотрахеальной анестезии дополнительно мониторируются содержание углекислого газа в выдыхаемой смеси, концентрация кислорода во вдыхаемой смеси, концентрация закиси азота и ингаляционных анестетиков на вдохе и выдохе. При продолжительных операциях, особенно сопровождающихся кровопотерей, проводится мониторинг почасового диуреза через постоянный катетер, введенный в мочевой пузырь.
Техника проведения общей анестезии с ИВЛ включает:
- Обеспечение надежного венозного доступа;
- Мониторинг показателей ЭКГ, ЧСС, АД, пульсоксиметрии и др (по показаниям);
- Профилактическое введение антибиотиков;
- Премедикацию (не всегда);
- Вводный наркоз или индукцию анестезии;
- Прямую ларингоскопию и интубацию трахеи через рот или но с подтверждением правильного положения трубки в трахее клиническими и инструментальными (капнография – наличие СО2 в выдыхаемом воздухе);
- Поддержание анестезии ингаляционными агентами и/или внутривенными;
- Тотальная миоплегия мышечными релаксантами для обеспечения ИВЛ и необходимых условия для проведения операции;
- ИВЛ аппаратным методом или вручную (при коротких вмешательствах, или при отсутствии автоматических приставок для проведения ИВЛ);
- Поддержание водно-электролитного обмена, ОЦК путем инфузии растворов кристаллоидов, коллоидов и др. (при необходимости);
- Выведение из анестезии путем прекращения подачи ингаляционных агентов, введения внутривенных;
- Эктубация после завершения операции, восстановления сознания, мышечного тонуса (окончания действия миорелаксантов) и защитных рефлексов дыхательных путей (глотание, кашель) при стабильных показателях гемодинамики и газообмена. Больной должен самостоятельно по команде поднимать и удерживать голову.
Вводный наркоз (индукция анестезии)
В настоящее время для вводного наркоза наиболее часто применяются барбитураты (1%-2,5% раствор тиопентала натрия) или пропофол (2 мг/кг).
В последние годы пропофол стал препаратом выбора в амбулаторной анестезиологии за счет высокой управляемости, предсказуемости и быстрой элиминации. После угнетения гортанного и трахеального рефлексов вводят деполяризующий релаксант (сукцинилхолин 1,5—2 mг/кг), с помощью маски аппарата для искусственного дыхания проводят ИВЛ в течение 1 мин с последующей интубацией трахеи. Иногда для индукции используются и другие средства: кетамин, ГОМК, ингаляционные анестетики (галотан, севофлюран) через лицевую маску (у детей)
Интубация трахеи
Интубация трахеи проводится после полного мышечного расслабления, которое контролируется расслаблением тонуса жевательной мускулатуры, ее расслабление выражается в западении и отвисании нижней челюсти. Интубация трахеи является сложным и очень важным этапом эндотрахеального наркоза, от которого в большой степени зависит исход операции. Способ выбирается в зависимости от локализации патологического очага и зоны оперативного вмешательства.
Применяются три вида интубации трахеи:
- через рот;
- через нос;
- через трахеостому (рис. 1).
О.Ф. Конобевцев (1973) в зависимости от исполнения выделяет интубацию с помощью ларингоскопии, вслепую, тактильную («по пальцу»), под контролем дыхания, по проводнику с помощью рентгеноскопии шеи. В 50-70% случаев в практике оперативных вмешательств в челюстно- лицевой хирургии проводится назотрахеальная интубация, которая позволяет освободить лицевую область и большую часть ротовой полости от вспомогательных элементов и самой трубки. Для назальной интубации наиболее приемлемыми являются мягкие трубки из синтетических пластиков с диаметром 8—10 мм и длиной 28—30 см.
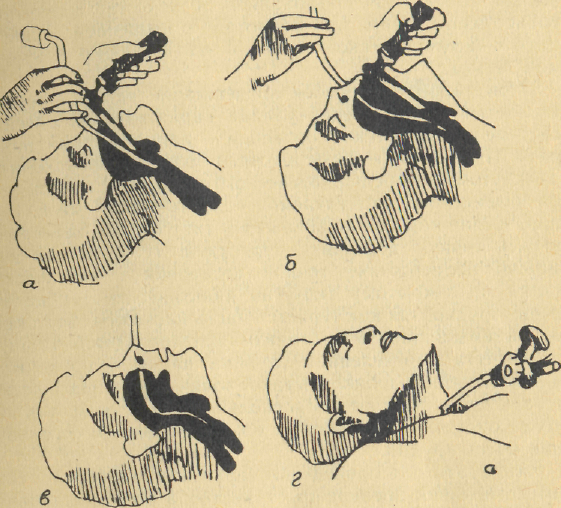
Рис. 1. Пути и способы интубации трахеи:
а) через рот под контролем прямой ларингоскопии;
б) через нос под контролем прямой ларингоскопии;
в) через нос «вслепую»;
г) через трахеостому
Поддержание наркоза. При эндотрахеальной анестезии наиболее безопасной является методика, при которой проводится ИВЛ на фоне миоплегии мышечными релаксантами недеполяризующего типа (тракриум, ардуан, павулон). Поддержание анестезии осуществляется ингаляцией кислородно-закисной смеси с галотаном или другим ингаляционным анестеиком с фракционным введением фентанила. Используется методика тотальной внутривенной анестезии пропофолом или мидазоламом через шприцевой насос и фентанила. Полследняя методика является высоко управляемой и реверсивной с наименьшим влиянием на паренхиматозные органы. Сохранение самостоятельного дыхания при эндотрахеальной анестезии обычно не используется, т.к. требует более глубокой анестезии, что может привести к угнетению дыхания и кровообращения. Самостоятельное дыхание сохраняется при использовании масочной анестезии, особенно у детей.
ПОКАЗАНИЯ К ПРОВЕДЕНИЮ ОБЩЕГО ОБЕЗБОЛИВАНИЯ В КЛИНИКЕ ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ
У больных с заболеваниями челюстно- лицевой области общее обезболивание показано при выполнении всех травматичных и сложных оперативных вмешательствах. К их числу можно отнести:
• резекции челюстей;
• операции Крайля и Ванаха;
• костнопластические операции на челюстях;
• радикальную уранопластику;
• удаление обширных опухолей мягких тканей лица, языка, дна полости рта, шеи;
• операции на верхнечелюсной пазухе;
• устранение обширных дефектов и деформаций мягких и опорных тканей лица;
• хирургическую обработку разлитых гнойно- воспалительных процессов лица и шеи;
• хирургическую обработку тяжелых повреждений челюстно- лицевой области и др. операции.
Кроме того, общее обезболивание целесообразно применять при любых оперативных вмешательствах у детей и взрослых больных с неуравновешенной нервной системой, а так же при наличии у пациентов непереносимости или аллергии к местным
Основные трудности проведения общей анестезии в челюстно-лицевой хирургии и хирургической стоматологии заключаются в:
- высокой частоте трудной интубации трахеи (в 9 раз выше, чем у общехирургических больных по данным Дзядзько А.М., Чудакова О.П.,2003);
- технике подведения анестетиков, кислорода и защиту дыхательных путей от аспирации;
- создание свободного операционного поля на лице и полости рта больного;
- поддержание адекватного газообмена в результате свободной проходимости дыхательных путей во время пробуждения и в послеоперационном периоде;

сенсорная анестезия тех отделов дыхательных путей, которые подвергаются стимуляции во время проведения интубационной трубки. ЛРА ДП не приводит к обструкции дыхательных путей за счет дисфункции мышц гортани, регулирующих просвет голосовой щели,
поскольку вызывает преимущественно сенсорную блокаду (выключает чувствительную афферентную импульсацию от слизистой соответствующих отделов дыхательных путей).
Назотрахеальная интубация противопоказана у больных с переломами верхней челюсти (типа Лефор1 и Лефор 2).
6. Экстубация. Период выведения из анестезии больных, оперированных по поводу заболеваний челюстно-лицевой области, имеет существенные особенности. В частности, оперативное вмешательство часто приводит к анатомическим изменениям компенсированного до операции равновесия мышц и органов дна полости рта, что в свою очередь сказывается на восстановлении тонуса мышц глотки и гортани. Операционная рана в полости рта или в приротовой области не позволяет провести туалет полости рта в том объеме и в тех условиях, которые имеются в общехирургической анестезиологии. Нередко пробуждение больного происходит при межчелюстной фиксации, исключающей какой-либо осмотр полости рта. Указанные особенности по окончании операции требуют полного восстановления адекватного самостоятельного дыхания, активного мышечного тонуса, глоточных и гортанных рефлексов и ясного сознания. Восстановление защитных рефлексов дыхательных путей приводит к выраженной реакции больного на интубационную трубку, являющуюся по сути дела инородным телом. Двигательное возбуждение, кашель, натуживание приводят к повышению артериального, внутриглазного, внутричерепного давления, нарушению венозного оттока по венам шеи. Удаление трубки из трахеи (иногда и самоэкстубация) у больного с межчелюстной фиксацией может приводить к тяжелым потенциально угрожающим жизни расстройствам газообмена (ларингоспазм, гипоксия, обструкция дыхательных путей глоточным секретом). При экстубации больного заранее должны быть приготовлены инструменты для немедленного устранения межчелюстной фиксации (кусачики) и набор для экстренной трахеостомии. Между тем, опыт, накопленный в клинике ЧЛХ ММГУ показал, что выполненная непосредственно после операции (до пробуждения больного) ЛРА ДП с внутритрахеальной анестезий и блокадой верхнегортанных нервов по методике, приведенной выше, надежно устранят реакцию больного на трубку в трахее. Таким образом, сохраняется проходимость и защита дыхательных путей до восстановления способности больного поддерживать проходимость дыхательных путей самостоятельно. Использование повторных блокад позволяет сохранять, при необходимости, трубку в трахее сутки и более. Больные переносят трубку в трахее при интубации трахеи через нос значительно легче, чем при пероральном доступе.
7. Страх и тревога, которые зачастую беспокоят больных стоматологического профиля в связи с предстоящим вмешательством, нередко становятся причиной вазо-вагальных расстройств, синкопальных состояний. Это проявляется в обморочных состояниях, коллапсах или, наоборот, в артериальной гипертензии при выполнении местной анестезии. Часто подобные явления ложно трактуются врачами как непереносимость местных анестетиков. Профилактика развития подобных осложнений заключается в премедикации препаратами из группы транквилизаторов и слабых нейролептиков. На амбулаторном этапе наиболее рациональным является использование бензодиазепинов и нейролептиков с преимущественным анксиолитическим (противотревожным) эффектом (альпрозолам 0,25 – 0,5 мг или феназепам 0,5 мг в таб. на ночь) и за 1 час до вмешательства гидроксизин (атаракс) 50-100 мг. Использование этой схемы, наряду с психотерапевтическим эффектом предварительного объяснения в доступной для пациента форме надежно предотвращает подобные осложнения. У стационарных больных могут использоваться седативные препараты бензодиазепинового ряда для парентерального введения, имеющие более продолжительное и мощное воздействие на психические функции (диазепам, мидазолам).
Особенности проведения обезболивания при флегмонах челюстно-лицевой области (ФЧЛО)
Пациенты с ФЧЛО (особенно с локализацией в области дна полости рта) представляют серьезные затруднения при проведении оперативных вмешательств как для хирурга, так и для анестезиолога-реаниматолога.
Основные клинические характеристики этой категории больных с позиций предстоящего анестезиологического обеспечения следующие:
- операция таким пациентам показана в экстренном порядке, т.к. имеется реальная угроза распространения процесса по межфасциальным пространствам шеи и развития медиастинита, вскрытия гнойника в дыхательные пути, ротоглотку и т.д. Как правило, этиолологическим фактором ФЧЛО является анаэробная флора или ее ассоциации с другими микроорганизмами, что нередко приводит к стремительному, злокачественному течению процесса;
- пациенты с ФЧЛО – это нередко пациенты с отягощенным социальным статусом, иммуносупрессией различного генеза, страдающие алкогольной и наркотической зависимостью, ослабленные и пожилые больные с наличием сопутствующей соматической патологии;
- характерны тяжелое общее состояние, выраженная интоксикация, нередко с признаками системного воспалительного ответа (ССВО) и явлениями полиорганной дисфункции. В таких случаях следует констатировать наличие у больного сепсиса (по критериям R. Bone et al., 1992); По классификации физического состояния по АSА эти больные относятся к III – IV классу;
- имеются нарушения внешнего дыхания, откашливания, глотания, в основном, за счет нарушения венозного и лимфатического оттока от головы и наличия воспалительного отека ротоглотки и шеи со сдавлением. Указанные расстройства могут резко усугубиться и привести к острой обструкции дыхательных путей даже после перевода больного в горизонтальное положение, раздражения инструментами области ротоглотки, корня языка, входа в гортань при манипуляциях в данной области из-за усиления отека тканей при кашле, рвотных движениях. Кроме того, вследствие отека у больных нарушается естественный процесс очищения ДП от мокроты (цилиоэпителиальный клиренс). В результате образуется вязкая мокрота, которая не откашливается, что еще больше нарушает проходимость ДП, раздражает воспаленную слизистую трахеи, вызывает непродуктивный кашель;
- метод выбора анестезии при тяжелых ФЧЛО – эндотрахеальная анестезия с ИВЛ. Местная анестезия возможна при ограниченном процессе, однако часто не позволяет провести адекватную санацию гнойного очага; Внутривенная и масочная анестезии используются в тех случаях, когда процесс не нарушает проходимости дыхательных путей, нет угрозы утраты дыхательных путей после выключения сознания или введения седативных средств. Ключевые клинические признаки – отсутствие ухудшения при переводе больного в горизонтальное положение, сохранение глотания и откашливания, степень открытия рта больше 4-х см.
- больные с тяжелыми ФЧЛО (дна полости рта) относятся к категории больных с трудным хирургическим доступом к трахее. Инвазивный хирургический доступ к ДП у них может быть затруднен и потребовать много времени даже в руках опытного хирурга из-за выраженного отека шеи и изменения топографии трахеи;
- привентивная трахеостомия под местной анестезией в сознании показана при затрудненном или невозможном чрезгортанном доступе к дыхательным путям; при отсутствии у анестезиолога навыков и возможности выполнить интубацию трахеи в сознании; При тяжелых ФЧЛО с распространением процесса на шею и средостение, трахеостомия повышает риск развития тяжелых осложнений со стороны дыхательной системы в послеоперационном периоде, что ассоциируется с увеличением летальности, удлинением сроков пребывания в ОИТР, а также послеоперационной реабилитации;
Основная проблема анестезиологического обеспечения больным ФЧЛО – обеспечение надежного доступа к ДП во время операции.
При необходимости проведения эндотрахеальной анестезии метод выбора – интубация в сознании под местной анестезией (исходя из положений 1-7). Относительно благополучные показатели дыхания и газообмена при сохраненном сознании и самостоятельном дыхании могут внезапно ухудшиться и быстро перейти в стадию критических расстройств даже при незначительной медикаментозной седации, переводе в положение лежа на столе, манипуляциях, провоцирующих затруднение венозного оттока (натуживание, кашель, возбуждение и т.д.). При этом масочная вентиляция чаще всего оказывается неэффективной. Критическая гипоксия в таких случаях требует немедленного хирургического доступа к дыхательным путям, который также может быть затруднен. Поэтому, категорически не рекомендуется введение седативных средств и миорелаксантов. Интубация должна быть выполнена в условиях местной анестезии: анестезия по ходу продвижения при ФОИТ через нос (чаще) или рот: обработка 2-4% р-ром лидокаина носовых ходов, анемизация слизистой носа 2-3 каплями нафтизина; обработка ротоглотки 10% раствором аэрозоля лидокаина (избегать провокации кашля и рвоты); введение в ротоглоку фиброскопа, визуализация входа в гортань и анестезия слизистой гортани и области голосовых свяхок 2-4% р-ром лидокаина под контролем зрения через канал фиброскопа (или эпидуральный катетер, введенный в канал); после этого фиброскоп продвигается до голосовой щели, через катетер или канал инструмента дополнительно вводится местный анестеик в трахею за голосовые связки. После развития анестезии фиброскоп продвигается в трахею (контроль: визуализация колец трахеи и карины). В дальнейшем эндотрахеальная трубка, предварительно надетая на бронхоскоп, осторожно продвигается в трахею по инструменту, как по проводнику. Положение трубки в трахее должно быть подтверждено клинически (шумы) и инструментально (визуализация трубки в трахее при извлечении бронхоскопа, капнография).
Залог успеха:
- предварительное объяснение пациенту сути процедуры и ее значения (если это возможно), взаимодействие с больным по ходу процедуры, фактор времени при этом существенного значения не имеет – все необходимо выполнять не спеша, ориентируясь на клинику анестезии, оксигенацию пациента;
- адекватная местная анестезия,
- избегание манипуляций, способных вызвать кашель, напряжение, рвоту.
При невозможности выполнить местную анестезию «по ходу продвижения» можно применить минимизированную ЛРА ДП: носовые ходы и ротоглотку обработать так как указывалось выше, в трахею медленно, избегая провокации кашля ввести 4 мл 4% лидокаина (можно через внутривенный катетер 24G). При вовлечении в воспалительный процесс тканей шеи в месте предполагаемой пункции трахеи (щитоперстневидная мембрана) от интратрахеального введения следует отказаться.
Оксигенация на всех этапах процедуры должна поддерживаться всеми доступными способами (как правило, через катетер, введенный в свободный носовой ход, обеспечивается подача кислорода 6 л/мин).
В проведении мероприятий по обеспечению проходимости ДП у таких больных привлекается на помощь дополнительно врач анестезиолог-реаниматолог. Обязательно наличие хирургов для немедленного обеспечения экстренного хирургического доступа к ДП (трахеостомию, коникотомию) и всего необходимого для этого.
Тактика ведения (превентивная тахеостомия или интубация в сознании) решается совместно перед операцией анестезиологом и хирургом. Важное значение при этом имеют взаимопонимание, доверие и четкое следование стратегии всех членов операционной бригады. При выборе метода доступа к ДП исходят из наличия возможности выполнить ИТ в сознании (опыт врача, инструментарий и др.), состояния дыхательных путей пациента (возможности трансгортанного доступа) и общего состояния больного.
При отсутствии в арсенале анестезиолога фиброскопа или навыков работы с ним, следует рассмотреть первичные показания к превентивной трахеостомии. Слепая назальная интубация, ретроградная интубация могут быть выполнены в исключительных случаях при наличии соответствующего опыта у врача. Слепая интубация может быть относительно противопоказана при анатомических изменениях в области ротоглоки и гортани, вызванных воспалительным процессом.
Экстубация у пациента с ФЧЛО должна быть выполнена с крайней осторожностью. Условия безопасности при этом: полное восстановление сознания и защитных рефлексов ДП, уверенность в адекватной санации очага инфекции, уменьшении отека ДП. Экстубация выполняется в присутствии хирурга, готовности проведения трахеостомии или повторной интубации. При этом предварительно санируют трахею, дыхательные пути и ротоглотку больного, проводят оксигенацию чистым кислородом.
