Выбор метода лечения острого панкреатита в зависимости от особенностей течения заболевания. 14. 00. 27 хирургия
| Вид материала | Автореферат |
- Острый панкреатит. Рекомендательный список литературы, 22.14kb.
- Методическая разработка по хирургии для студентов IV курса медицинского факультета, 49.72kb.
- Применение алгоритма диагностики и лечения тяжелого острого панкреатита 14. 01., 517.82kb.
- Оптимизация диагностики и лечения острого панкреатита у детей 14. 00. 35 детская хирургия, 351.1kb.
- Выбор метода хирургического лечения резистентных форм колостаза 14. 00. 27 Хирургия, 666.31kb.
- Дифференцированный выбор метода хирургического лечения кист поджелудочной железы 14., 344.34kb.
- История развития диагностики. Краткий исторический очерк, 299.68kb.
- Профилактика злокачественных новообразований, 144.94kb.
- Эмпирическая и целенаправленная антибактериальная терапия у больных с гнойными осложнениями, 88.19kb.
- К вопросу о раннем энтеральном питании у больных с деструктивным панкреатитом, 115.83kb.
Частота развития асептических деструктивных осложнений также возрастала с увеличением числа зон забрюшинной клетчатки, вовлеченных в процесс, от 0-1,4% при интактной клетчатке, до 81,2% при поражении ее 4-6 зон и до 95,1% при поражении 7 и более анатомических зон.
Выявленная закономерность роста частоты развития асептических деструктивных осложнений с увеличением распространенности деструктивного процесса по ПЖ и забрюшинной клетчатке является важной особенностью течения ОП, существенной для прогнозирования риска развития этих осложнений, их профилактики, диагностики и лечения.
^ Свободная жидкость в плевральной полости (Гидроторакс) при ОП наблюдался в 15,6% среди всех больных, в 43,98% среди больных осложненным ОП и в 48,7% среди больных тяжелым ОП. Гидроторакс в 83,2% впервые выявлялся в сроки до 10 суток от начала заболевания, что позволяет считать его типичным ранним асептическим деструктивным осложнением ОП. Диагностическое значение гидроторакса состоит в том, что он является:
1. Индикатором тяжести, в 95,8% наблюдаясь при тяжелом ОП.
2.Диагностическим признаком асептических деструктивных осложнений в забрюшинной клетчатке и ориентиром преимущественной стороны ее поражения, совпадая с ними в 97,8%.
3. Критерием эффективности лечения асептических деструктивных осложнений ОП, совпадая с их нарастанием и регрессией в 84,8% наблюдений.
Методом лечения гидроторакса служит комплексная консервативная терапия ОП. Разобщение листков плевры более 4 см. при УЗИ служит показанием к плевральной пункции, что позволяет успешно и безопасно контролировать гидроторакс по ходу лечения ОП у всех больных ( Схема 1).
Схема 1.
Лечебно-диагностический алгоритм при гидротораксе.
Rо грудной клетки УЗИ плевральной полости КТ грудной клетки

ГИДРОТОРАКС


Разобщение плевральных
листков менее 4 см
Разобщение плевральных
листков 4 см и более
Консервативное лечение
ОП
Плевральная
пункция
^ Свободный панкреатогенный выпот в брюшной полости (свободная жидкость в брюшной полости, СЖБП) представляет собой внутрибрюшное скопление жидкости, не отграниченное в каком-либо из ее отделов и свободно перемещающееся при перемене положения тела. СЖБП наблюдается в 21,0% среди всех больных ОП, в 59,5% при осложненном ОП и в 66,7% при тяжелом ОП, что позволяет считать ее типичным асептическим деструктивным осложнением этого заболевания.
СЖБП появляется в первые 10 суток от начала заболевания в 85,9%, в среднем на 2-3 сутки и наблюдается в течение 7-9 суток. В 14,1% СЖБП появляется позже 10 суток, в среднем на 20-23 сутки и наблюдается в течение около 20 суток. В 76,9% СЖБП появляется и регрессирует однократно, тогда как в 23,1% она протекала волнообразно, исчезая и появляясь вновь. Выявленные различия являются важной особенностью течения ОП. Следует констатировать, что группа больных со СЖБП неоднородна, она включает больных с ранним появлением СЖБП, и больных с поздним первым или повторным появлением СЖБП.
При раннем появлении СЖБП частота развития и сроки наблюдения позволяют считать ее типичным ранним асептическим деструктивным осложнением ОП и связывать с альтеративно-экссудативными процессами острой фазы воспаления. Таким образом, «ранняя» СЖБП является острым панкреатогенным скоплением свободной жидкости в брюшной полости.
При позднем первом или при повторном появлении СЖБП, частота развития и сроки наблюдения позволяют считать ее реактивным экссудатом и связывать с инфицированием зон деструкции, поскольку ее нарастание и регрессия совпадают с развитием и регрессией забрюшинных гнойных осложнений в 83,4% наблюдений. Таким образом, позднее первое или повторное появление СЖБП может служить косвенным признаком развития гнойно-деструктивных осложнений.
Диагностическое значение СЖБП состоит в том, что она является:
1. Индикатором тяжести, наблюдаясь в 92,6% при тяжелом ОП.
2. Косвенным признаком развития и критерием оценки эффективности лечения гнойных осложнений панкреонекроза при позднем первом или повторном появлении. В отношении асептических деструктивных осложнений СЖБП подобных свойств не демонстрирует.
Для лечения СЖБП использовались консервативная терапия и хирургическое лечение, в том числе санационно-диагностическая ВЛСК, открытая лапаротомия и лапароцентез. Показанием к консервативной терапии служило скопление жидкости в 3-х и более отделах брюшной полости при отсутствии клиники ферментативного перитонита. Консервативная терапия предусматривала комплексное консервативное лечение ОП с ежедневным УЗ-контролем. Если количество жидкости не уменьшалось в течение 1-2 суток, лечение считалось неэффективным.
Среди всех 242 больных со СЖБП лечение было начато с консервативной терапии у 191(78,9%), у остальных 51(21,1%) сразу имелись показания к хирургическим методам лечения. Консервативная терапия привела к резорбции СЖБП у 148 из 191(77,5%) больных. неэффективность отмечена в 22,5%. Причиной неэффективности были комбинации от 2 до 3 неблагоприятных факторов у одного больного: крупноочаговый или субтотальный панкреонекроз в 81,4%, поражение 7 и более анатомических зон забрюшинной клетчатки в 72,1%, тяжелый ОП - во всех случаях. Это демонстрирует важную особенность течения ОП – резистентность СЖБП к консервативной терапии при крупноочаговым и более распространенным панкреонекрозе, при поражении 7 и более анатомических зон забрюшинной клетчатки, что требует расширения показаний к ВЛСК.
ВЛСК выполнена 80 больным, СЖБП купирована у 70 (87,5%). За вычетом 3 наблюдений конверсии в лапаротомию и 11 случаев ранней смерти больных от осложнений панкреатогенной токсемии, не позволивших проследить результат, ВЛСК эффективно купировала СЖБП у 63 пациентов из 69(91,3%). Летальность среди больных, которым выполнялась ВЛСК, составила 26,3%. Однако ни в одном случае смертельный исход не был связан с внутрибрюшными осложнениями, а явился следствием панкреатогенной токсемии или поздних гнойных забрюшинных осложнений.
Это позволяет особо отметить еще одну важную особенность течения ОП, а именно что ВЛСК, эффективно купируя СЖБП, не оказывает влияния на течение забрюшинной деструкции. Поэтому не следует рассчитывать на положительный эффект ВЛСК в плане лечения забрюшинных деструктивных осложнений. Данные осложнения требуют иных методов лечения.
Лапаротомия, которая выполнялась у недостаточно обследованных больных с диагнозом «перитонит неясной этиологии», продемонстрировала в отношении СЖБП эффективность 93,3%, близкую к таковой при ВЛСК (91,3%), но при значительно более высокой летальности (40% и 26,3% соответственно). Это еще раз показывает важную особенность течения ОП -низкую толерантность к традиционным хирургическим операциям в фазе панкреатогенной токсемии и подтверждает, что методом выбора лечения СЖБП служит санационно-диагностическая видеолапароскопия.
Лапароцентез, как паллиативная вынужденная мера по эвакуации панкреатогенного выпота у крайне тяжелых больных, какого-либо положительного эффекта ни в одном случае не дал.
Схема лечебно-диагностического алгоритма ведения СЖБП у больных тяжелым ОП приведена на схеме 2.
^ Ограниченные жидкостные скопления (ОЖСК) представляют собой острые панкреатогенные внутрибрюшные и забрюшинные скопления жидкости, наблюдаемые в первые 3 недели заболевания. ОЖСК наблюдаются у 18,9% всех больных ОП, у 53,1% больных осложненным ОП и у 59,5% больных тяжелым ОП. Доля «ранних» ОЖСК, развивающихся в первые 2 недели заболевания, составляет 93,6%, что позволяет считать их типичными ранними асептическими деструктивными осложнениями ОП. Внутрибрюшные ОЖСК отмечены в 3,2%, ОЖСК сальниковой сумки в 36,1%, забрюшинные ОЖСК - в 22,2%. Сочетание ОЖСК сальниковой сумки и забрюшинной клетчатки наблюдалось у 83(38,4%) пациентов. Одиночные и множественные ОЖСК встречаются в 55,1% и в 44,9% наблюдений.
Схема 2.
Лечебно-диагностический алгоритм ведения СЖБП у больных тяжелым ОП.
УЗИ брюшной полости, КТ брюшной полости

СЖБП
Жидкость менее чем
в 3-х отделах брюшной полости



Жидкость в 3-х
и более
отделах брюшной полости

Клиника ферментативного перитонита есть
Клиники ферментативного перитонита нет
Консервативное лечение
ОП
Санационно-
диагностическая
ВЛСК
УЗ контроль в 1-3 сутки
Прежнее количество или нарастание СЖБП

Резорбция СЖБП
Частота развития ОЖСК зависит от распространенности деструктивного процесса по ПЖ и забрюшинной клетчатке. При диффузно-мелкоочаговом панкреонекрозе ОЖСК наблюдаются в 3,3%, при мелкоочаговом в 42,9%, при крупноочаговом в 62,2%, при субтотальном в 50%, тотальном в 71,4%. ОЖСК не отмечены у больных с интактной забрюшинной клетчаткой. При поражении до 3-х ее анатомических зон ОЖСК наблюдались в 36,6%, при поражении 4-6 зон в 68,0% и при поражении 7 и более зон в - 67,9%. Длительность существования ОЖСК составляет от 2 до 30 суток, в среднем 13 + 2 суток.
ОЖСК служит индикатором тяжести заболевания, в 93,1% наблюдаясь при тяжелом ОП. При развитии 2 и более ОЖСК всегда был тяжелый ОП.
Наличие ОЖСК служило показанием к консервативной терапии которое заключалась в проведении комплексного консервативного лечения ОП. Лечение считалось эффективным, если ОЖСК резорбировалось полностью в течение 3-х недель. Консервативная терапия ОЖСК была эффективной в 52,4%. Неэффективность проявлялась в стабилизации или увеличении ОЖСК, с дальнейшей эволюцией ее либо в раннюю псевдокисту в 78,5%, либо в спонтанном инфицировании и развитии гнойных осложнений в 21,5%. Распространенность процесса по ПЖ и забрюшинной клетчатке, размер ОЖСК, своевременность начала и полноценность лечения не оказывали достоверного влияния на конечный результат, высветив важную особенность течения ОП, а именно - независимость эффективности консервативной терапии ОЖСК от наиболее известных факторов тяжести и прогноза. Причины, определяющие появление и развитие ОЖСК, по-видимому следует искать в сфере иммунологических взаимоотношений между очагом деструкции и организмом. Поэтому единственным практически пригодным способом оценки эффективности и прогнозирования результата консервативного лечения ОЖСК остается его реакция на лечение: если ОЖСК уменьшается, консервативную терапию следует продолжить, если нет – следует оценить показания к миниинвазивному пункционно-дренирующему лечению.
Миниинвазивное пункционное лечение применялось при ОЖСК диаметром 5 см и более. Оно демонстрирует общую эффективность 31,1%, а при одиночных забрюшинных ОЖСК - около 60%. Миниинвазивное дренирование под УЗ-наведением демонстрирует высокую эффективность только при внутрибрюшных ОЖСК. Дренирование забрюшинных ОЖСК и ОЖСК сальниковой сумки показало низкую эффективность метода (13,5%) и высокий общий риск гнойных осложнений (всего 68,4%, а при забрюшинных ОЖСК - 71,4%). Полученные результаты не позволяют рекомендовать миниинвазивное дренирование под УЗ наведением в качестве самостоятельного метода лечения забрюшинных ОЖСК и ОЖСК сальниковой сумки.
Открытые операции с использованием традиционной хирургической техники при забрюшинных ОЖСК и ОЖСК сальниковой сумки всегда приводили к инфицированию и развитию гнойных осложнений вне зависимости от открытого или закрытого дренирования. Ранние открытые операции по поводу некупируемой панкреатогенной токсемии и нарастающей ранней ПОН, направленные на вскрытие и дренирование ОЖСК в зонах панкреатогенной деструкции, ни в одном случае к успеху не привели.
С учетом полученных результатов, в отношении ОЖСК наиболее рациональной представляется активно-выжидательная тактика с комплексным консервативным лечением ОП, что позволяет рассчитывать на успех в лечении 50% ОЖСК. В отношении ОЖСК, резистентных к консервативной терапии, целесообразно миниинвазивное пункционное лечение, которое позволяет рассчитывать на успех еще в 30% наблюдений. При рецидиве ОЖСК пункции следует продолжить, максимально избегая возможности инфицирования, с целью выиграть время в течение 3 недель, в течение которых можно рассчитывать на формирование надежного инфильтративно - воспалительного вала, отграничивающего ОЖСК, или на эволюцию его в раннюю псевдокисту. Дальнейшее лечение псевдокисты или даже абсцесса, но хорошо отграниченного, сопряжено с гораздо меньшим риском развития забрюшинной флегмоны и связанных с ней тяжелых осложнений. Если же инфицирование по ходу лечения ОЖСК все же произошло, его лечение следует продолжить по правилам лечения гнойных осложнений. Схема лечебно-диагностического алгоритма ведения ОЖСК при тяжелом ОП представлена на схеме 3.
Схема 3
Лечебно-диагностический алгоритм ведения ОЖСК при тяжелом ОП
УЗИ брюшной полости, КТ брюшной полости
ОЖСК
сальниковой сумки

Забрюшинное
ОЖСК
Внутрибрюшное
ОЖСК

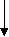
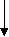
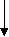
Консервативная
терапия,
УЗ контроль
Консервативная
терапия,
УЗ контроль
Консервативная
терапия,
УЗ контроль


Стабилизация
или
увеличение
ОЖСК
Резорбция
ОЖСК
Стабилизация
или
увеличение
ОЖСК
Резорбция
ОЖСК
Стабилизация
или
увеличение
ОЖСК
Резорбция
ОЖСК



ОЖСК
диаметром более 5 см: Пункция под УЗИ
ОЖСК
диаметром более 5 см: Пункция под УЗИ
ОЖСК
диаметром более5 см:
Дренирование под УЗИ

Рецидив ОЖСК
Рецидив ОЖСК
Повторные
пункции под УЗИ
Повторные
пункции под УЗИ


Резорбция
ОЖСК
Резорбция
ОЖСК
Стерильная
псевдокиста,
абсцесс,
флегмона
Стерильная
псевдокиста,
абсцесс,
флегмона
Лечение стерильной псевдокисты, абсцесса, флегмоны
^ Стерильный ретроперитонеонекроз, (панкреатогенный инфильтрат, ПИ) представляет собой зону деструкции, отграниченную инфильтративно-воспалительный валом, как результат инфильтративно-пролиферативных процессов второй фазы воспаления. Он диагностируется в 20,1% среди всех больных ОП, в 56,8% среди больных тяжелым ОП и в 62,7% среди больных тяжелым ОП. ПИ появляется в среднем на 6-7 сутки и достигает максимального объема в среднем к 16 суткам, что позволяет считать его типичным асептическим осложнением ОП, характерным для фазы деструктивных осложнений. Появление ПИ означает наступление 2-й фазы ОП – фазы деструктивных осложнений. ПИ служит индикатором тяжести заболевания, в 95,2% наблюдаясь при тяжелом ОП.
Главной особенностью течения ПИ является возможность его дальнейшей эволюции по 3 основным направлениям: резорбция ПИ, асептическая секвестрация с формированием ранней псевдокисты или инфицирование с развитием гнойно-деструктивных осложнений. Увеличение распространенности процесса сопровождалось ростом частоты развития ПИ, снижением доли резорбции ПИ и возрастанием частоты асептических и гнойных осложнений (таблицах №5 и №6). ПИ служит показанием к комплексной консервативной терапии и направленной иммунокоррекции в зависимости от нарушений иммунного статуса. Его состояние уже в начале заболевания позволяет весьма точно прогнозировать последующее развитие гнойных осложнений, а также указывает направления коррекции выявленных нарушений. Достижение эффекта иммунокоррекции с нормализацией показателей иммунограммы к 12-14 суткам и дополнение лечения курсом ГБО позволяет рассчитывать на течение панкреатогенного инфильтрата по неосложненному или асептически-деструктивному варианту, снижая вероятность развития гнойных осложнений до среднего уровня 22%.
Таблица № 5.
Результаты лечения панкреатогенного инфильтрата в зависимости от
распространенности процесса по поджелудочной железе.
| Результаты лечения инфильтрата | Распространенность процесса по поджелудочной железе | ||||
| Диффузно-мелкоочагов. (n=26) | Мелко- очаговый (n=94) | Крупно- очаговый (n=99) | Субтоталь- ный (n=8) | Тотальный (n=4) | |
| Резорбция | 22(84,6%) | 47(50%) | 13(13,1%) | 0 | 0 |
| Асептич. - деструктивн. осложнения | 4(15,4%) | 47(50%) | 77(77,8%) | 8 | 2 |
| ^ Гнойно- деструктивн. осложнения | 0 | 31(33,0%) | 39(39,4%) | 6 | 2 |
