С. В. Дьякова стоматология детского возраста издание пятое, переработанное и дополненное Рекомендуется Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебник
| Вид материала | Учебник |
СодержаниеОстрый лимфаденит Таблица 6.2. Механизм развития и проявления лимфаденита в ЧЛО у детей Хронический лимфаденит |
- Учебное пособие по клинической фармакологии рекомендуется Учебно-методическим объединением, 2876.83kb.
- Учебное пособие для очных отделений многопрофильных медицинских университетов, 1767.78kb.
- Практикум по патологической физиологии (для студентов лечебного, педиатрического, 1873.79kb.
- Отечественная история, 1627.22kb.
- А. Г. Кучерена адвокатура второе издание, переработанное и дополненное Допущено Учебно-методическим, 12778.36kb.
- Учебник издание пятое, переработанное и дополненное проспект москва 2001 Том 3 удк, 11230.01kb.
- Учебник издание пятое, переработанное и дополненное проспект москва 2001 Том 3 удк, 11433.24kb.
- Методическое пособие Ставрополь 2010 г. Государственное образовательное учреждение, 109.45kb.
- Николай Петрович Карханин Аськова Л. Н., Братийчук А. Н., Волов Н. В., Петров, 1440.46kb.
- Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов, 2417.25kb.
Острый лимфаденит у детей протекает бурно, с ярко выраженной общей реакцией и местными симптомами. Нарушения общего характера, являющиеся симптомами интоксикации, часто выступают на первый план. Это озноб, повышение температуры тела, недомогание, снижение аппетита, головная боль. Чем младше ребенок, тем более выражены клинические симптомы, в связи с чем родители чаще всего обращаются к педиатру (рис. 6.24). В начальной стадии местная симптоматика характеризу-
ется незначительным увеличением
лимфатических узлов, болезненно
стью при пальпации, сохраняется
подвижность лимфатического узла,
он плотный, цвет кожи над ним не
изменен. На 2—3-й сутки от начала
заболевания в процесс вовлекаются
окружающие мягкие ткани
(рис. 6.25), воспаление распространяется за пределы капсулы лимфатического узла, что трактуется как периаденит (табл. 6.2). На месте лимфатического узла пальпируется плотный, резко болезненный инфильтрат. При своевременном и рациональном лечении острого серозного лимфаденита и периаденита процесс подвергается обратному развитию, в противном случае переходит в гнойную стадию. Клинически это проявляется гиперемией кожи в области патологического очага, резкой болезненностью при пальпации. Пальпаторно определяется очаг флюктуации, что свидетельствует о гнойном расплавлении лимфатического узла. Воспалительный процесс распространяется на окружающую клетчатку соседних анатомических областей, развивается аденофлегмона. Общее состояние ребенка значительно ухудшается за счет выраженной интоксикации, температура тела может достигать 39—40 °С; клинический анализ крови свидетельствует об остром воспалении.
Развитие лимфаденита можно представить в виде следующей схемы.

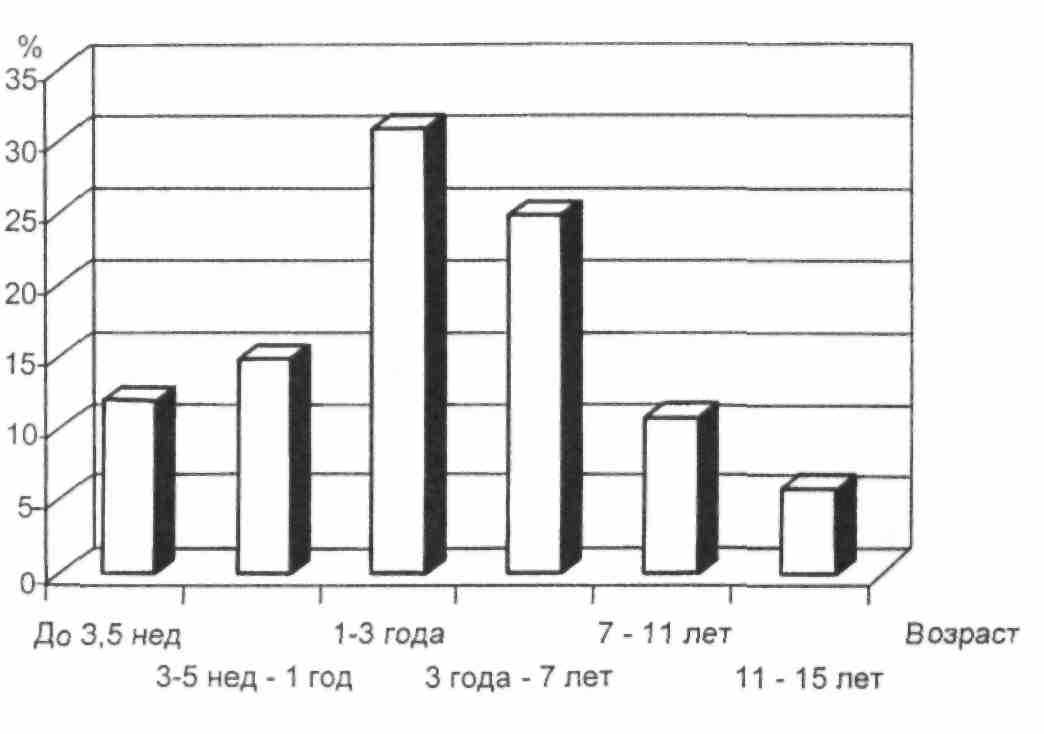
Рис. 6.24. Частота острого лимфаденита в зависимости от возраста ребенка (схема).
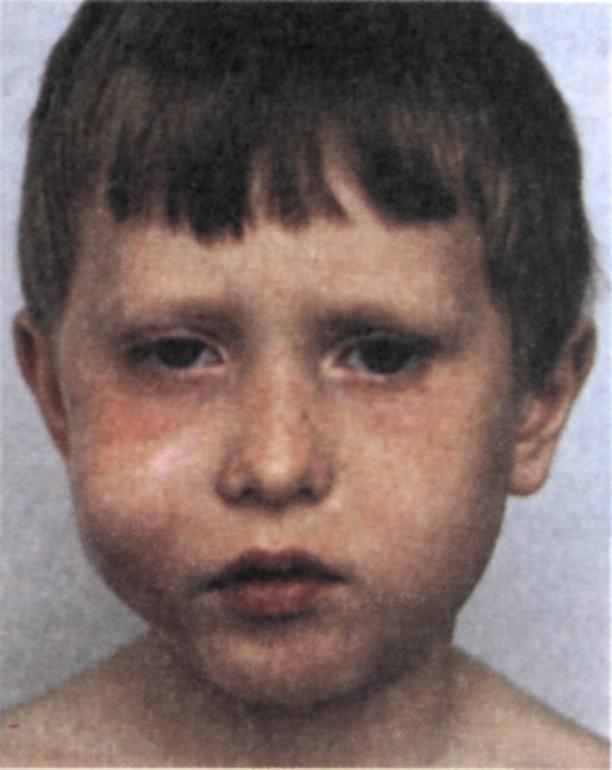
Рис. 6.25. Одонтогенный лимфаденит в стадии периаденита щечных лимфатических узлов.
Схема 6.1. Лимфатическая система ЧЛО.
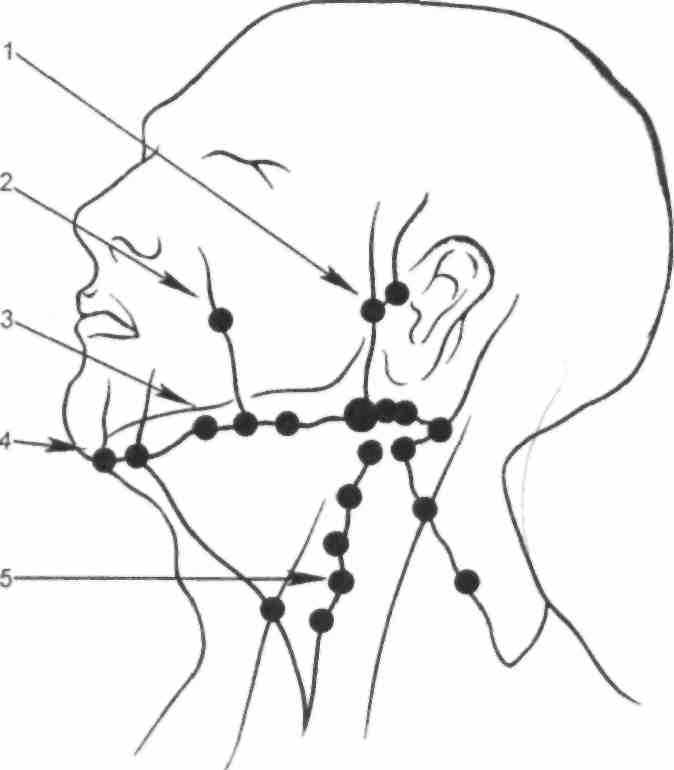
Клинический диагноз острого серозного, острого гнойного лимфаденита, периаденита, аденофлегмо-ны устанавливают главным образом на основании местных и общих симптомов (схема 6.1). При локализации лимфаденита в околоушной области необходимо дифференцировать его от новообразований околоушной слюнной железы, под-нижнечелюстной лимфаденит дифференцируют от сиаладенита, при локализации патологического процесса в подподбородочной области,
передневерхних отделах шеи — от срединных кист шеи.
Определенные трудности часто встречаются при выявлении причины заболевания, особенно при нео-донтогенном лимфадените. Большое внимание необходимо уделить сбору анамнеза с учетом 2—3-не-дельного периода, предшествующего первым симптомам заболевания, осмотру кожных покровов (обнаружение царапин, укусов насекомых и т.д.) и состоянию полости рта. Для уточнения диагноза проводят
Таблица 6.2. Механизм развития и проявления лимфаденита в ЧЛО у детей
| Стадия | Характер воспаления | Патологоанатомические изменения в очаге воспаления | Клиническая картина |
| I | Острый серозный аденит | Гиперемия, пропитывание паренхимы лимфатическо- го узла серозным экссуда- том | Одиночный узел сохраняет по- движность, но становится плот- ным, болезненным. Температура тела нормальная. Общее состояние удовлетворительное |
| II | Острый гнойный аденит | Пролиферация элементов ретикулярной ткани: лей- коцитарная инфильтрация полинуклеарами лимфати- ческого узла. Образование гнойного экссудата | Лимфатический узел увеличива- ется, отчетливо контурируется, подвижен, болевой симптом уси- ливается. Температура тела суб- фебрильная. Общее состояние ухудшается |
| III | Периаденит | Лизис тканей лимфатиче- ского узла, ведущий к обра- зованию полости, запол- ненной гнойным экссуда- том. Лейкоцитарная инфи- льтрация капсулы лимфа- тического узла | Увеличение лимфатического узла прогрессирует, исчезает подвиж- ность узла, образуется ограни- ченный плотный, болезненный инфильтрат, маскирующий кон- туры узла. Температура тела по- вышается до 38 °С. Общее состояние неудовлетворительное |
| IV | Аденофлег- мона | Разлитое гнойное расплав- ление подкожной, межмы- шечной, межфасциальной клетчатки в окружности лимфатического узла | Разлитой инфильтрат без резких границ переходит в окружающие ткани, плотноэластической кон- систенции, болезненный, опре- деляется глубокая флюктуация. Температура тела 39—40 °С. Об щее состояние средней7 тяжести |
ультразвуковую диагностику патологического очага и цитологическое исследование взятого из него пунктата.
Лечение заключается в ликвидации причины заболевания. При одонтогенных лимфаденитах — лечение и удаление «причинного» зуба, при неодонтогенных — лечение основного заболевания — стоматита, конъюнктивита и др. Наряду с этим в серозной стадии лимфаденита ребенку назначают физиотерапию, согревающие мазевые повязки с левомеколем, мазью Вишневского, гипосенсибилизирующую терапию, глюконат кальция, аско-рутин, общеукрепляющие средства. Лечение детей до 7 лет с острым гнойным лимфаденитом (при определенных условиях и в более старшем возрасте) и детей любого возраста с аденофлегмоной осуществ-
ляют только в условиях стационара.
Здесь под общим обезболиванием
безотлагательно проводят оператив
ное вмешательство в полном объе
ме — вскрытие гнойного очага с
последующим дренированием
раны, удалением «причинного» зуба. Одновременно ведут борьбу с интоксикацией — при остром гнойном лимфадените достаточно назначить обильное питье, при аде-нофлегмоне — внутривенное введение жидкостей в зависимости от степени интоксикации. Антибактериальная терапия при аденофлег-моне включает сочетание сульфаниламидных препаратов с антибиотиками широкого спектра действия, при остром гнойном лимфадените, как правило, достаточно назначения сульфаниламидных препаратов. Назначают гипосенсибилизирующую терапию, глюконат кальция,
витамины внутримышечно, протео-литические ферменты, физиотерапию.
Хронический лимфаденит у детей является спутником длительно существующей хронической инфекции — одонтогенной (хронический периодонтит) или неодонтогенной (хронический тонзиллит, ринит, гайморит, отит и др.). По клиническому течению различают хронический гиперпластический лимфаденит и хронический в стадии обострения (абсцедирующий) (рис. 6.26). Гиперпластический лимфаденит характеризуется увеличением лимфатического узла — он плотный, подвижный, не спаян с окружающими тканями, безболезненный или слабоболезненный при пальпации. Чаще этиология этой формы лимфаденита неодонтоген-ная. В этих случаях пальпируются несколько регионарных лимфатических узлов. Хронический абсцедирующий лимфаденит характеризуется появлением очага гиперемии и истончением кожи над увеличенным лимфатическим узлом, пальпа-торно определяется флюктуация, свидетельствующая о гнойном расплавлении узла. Наблюдается и самопроизвольное вскрытие абсцесса с последующим его опорожнением и образованием свища. Общее состояние детей при хронических формах лимфаденита не изменяется. Хронический гиперпластический лимфаденит нескольких групп узлов (шейных, поднижнечелюст-ных, затылочных) необходимо дифференцировать от туберкулезной интоксикации, лимфогранулематоза, инфекционного мононуклеоза, хронического лейкоза, метастазов злокачественных новообразований.
Лечение должно быть направлено на устранение причины, его вызвавшей, или основного заболевания. При длительно существующих ги-перплазированных одиночных лимфатических узлах, не уменьшающихся при устранении причины, ре-
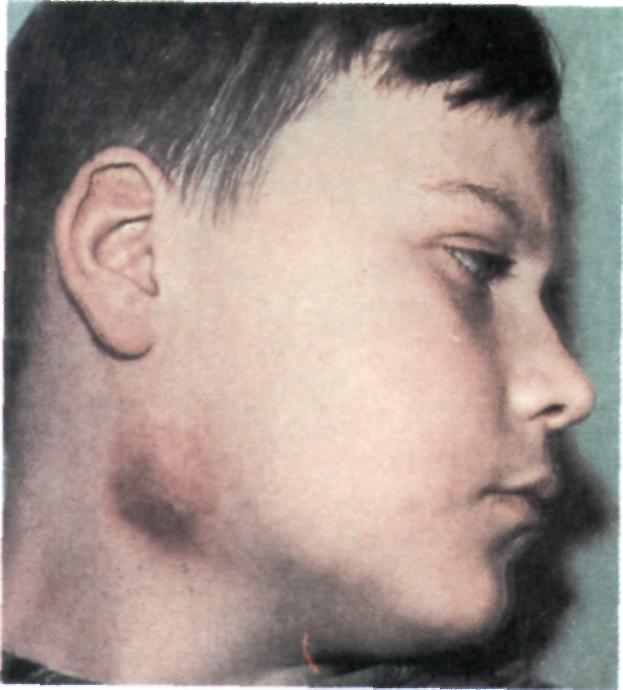
Рис. 6.26. Абсцесс поднижнечелюстно-го лимфатического узла (неодонтоген-ный).
комендуется их иссечение с последующим патоморфологическим исследованием. При упорном формировании свищей после хирургического или самопроизвольного вскрытия абсцесса следует заподозрить специфическую инфекцию — туберкулез или актиномикоз. В этих случаях рекомендуется обследование ребенка фтизиатром и при установлении туберкулеза проведение соответствующей терапии у специалиста. Одновременно проводят обследование на актиномикоз. При установлении диагноза актиномико-за свищ вместе с пораженным лимфатическим узлом иссекают, рану ушивают. Ведут комплексную терапию актиномикоза по специальной схеме. Положительный результат лечения подтверждает диагноз актиномикоза.
Абсцесс — очаг скопления гноя, возникший в результате расплавления тканей с образованием полости в мягких тканях ЧЛО. Абсцессы различают по их расположению в анатомо-топографических областях (абсцессы височной области, щечной, губы, языка и др.) (рис. 6.27). Абсцедированию подвергаются и лимфатические узлы.
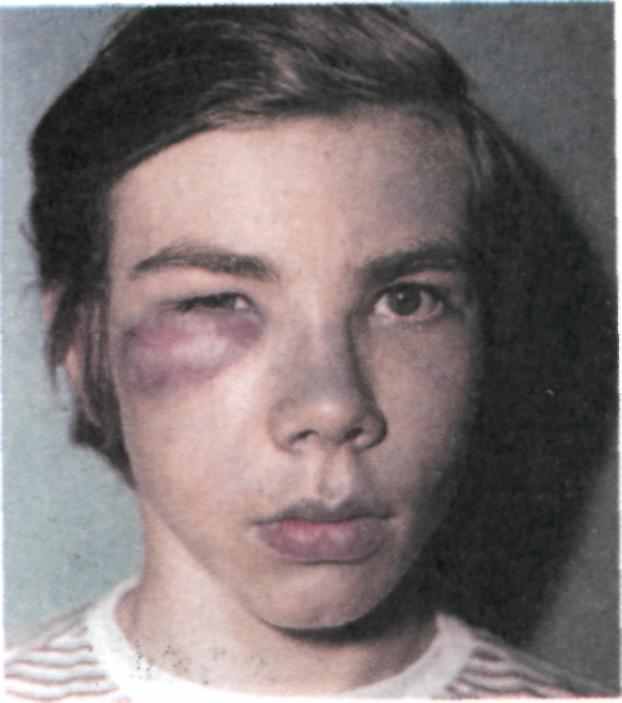
Рис. 6.27. Абсцесс подглазничной области (постинфекционный).
Сформировавшийся в поверхностных слоях мягких тканей абсцесс лица проявляется куполообразным выбуханием на ограниченном участке, покрытом истонченной, ярко гиперемированной кожей. Зыбле-ние жидкости (гноя) устанавливается пальпаторно, но пальпация абсцесса болезненна, что требует особой осторожности манипуляции у детей.
Этиология. Воспаление развивается в результате инфицирования поврежденной кожи лица, слизистой оболочки губ, языка, носа флорой неспецифического характера либо при заболеваниях зубов и распространении инфекции лимфо-генным и гематогенным путями.
Наиболее часто у детей абсцеди-рованию подвергаются щечные и наднижнечелюстные лимфатические узлы при хроническом периодонтите первых моляров нижней и верхней челюсти. Реже наблюдается гнойное поражение околоушных и подподбородочных лимфатических узлов. В области, анатомически соответствующей расположению перечисленных лимфатических узлов, развивается типичная картина абсцесса.
Клиническая картина. При абсцессе общее состояние изменяется незначительно, но в зависимости от
анатомо-топографического расположения абсцесса тяжесть общего состояния может нарастать. Наиболее тяжело протекают абсцессы, локализующиеся в окологлоточном пространстве, подвисочной области, языке, области миндалин. Абсцессы такой локализации сопровождаются выраженной интоксикацией, нарушением функции жевания, опускания нижней челюсти (тризм), глотания, дыхания. Эти признаки представляют реальную угрозу жизни ребенка и требуют интенсивного лечения. Своеобразной клинической картиной характеризуется абсцесс твердого неба.
Диагноз. Обычно постановка диагноза трудностей не представляет, но требуется дифференциальная диагностика с фурункулами, нагноившимися врожденными кистами, атеромами, абсцедирующими лимфаденитами. Это относится к абсцессам, расположенным поверхностно. При абсцессе межфасциаль-ных и межмышечных пространств диагностика представляет значительные сложности.
При остеомиелите челюстей абсцессы могут формироваться в различных анатомически обособленных областях, прилегающих к челюстным костям: при остеомиелите верхней челюсти — в области глазницы, на боковой поверхности носа, в клыковой ямке, подкожной жировой клетчатке щеки; при остеомиелите нижней челюсти — в челюстно-язычном желобке подъязычного пространства. Инфицирование этих областей происходит лимфогенным, гематогенным путем или контактно. Абсцесс крыловидно-челюстного пространства может развиться при нарушении асептики в момент проведения мандибуляр-ной анестезии. При абсцессе языка входными воротами инфекции яв-
ляются язычная миндалина или поврежденные при травме ткани языка. Топография перечисленных областей и клиническая картина абсцесса подробно изложены в учебнике «Хирургическая стоматология» под редакцией Т. Г. Робустовой (2000).
Лечение. Общие принципы хирургического лечения заключаются во вскрытии очага скопления гноя, дренировании раны, местной терапии с пофазовым применением препаратов, обеспечивающих очищение раны от гноя и продуктов распада тканей, снижение обсеменения раны, усиление активности репарации в ней.
Лечение детей с абсцессами ЧЛО следует проводить только в стационаре, объем оперативного вмешательства и место разреза диктуются анатомо-топографическими особенностями расположения абсцесса. Операцию проводят под наркозом. Интенсивность курса общего лечения определяется возрастом ребенка, локализацией абсцесса и объемом оперативного вмешательства.
Флегмона — острое гнойное разлитое воспаление подкожной, межмышечной и межфасциальной рыхлой жировой клетчатки.
В детском возрасте флегмона часто развивается как осложнение острого гнойного лимфаденита (аденофлегмона) или сопутствует одонтогенному остеомиелиту. При флегмоне в очаге воспаления чаще всего обнаруживают облигатно-анаэробную флору. Аденофлегмона может проявляться у детей с самого раннего возраста (с периода новорожденности, первых месяцев жизни и часто в 3—7 лет). При аденофлегмоне происходит гнойное расплавление лимфатического узла с распространением гнойного экссудата в жировую клетчатку. Это наступает обычно на 2—4-й
день от начала развития острого лимфаденита. Первыми признаками развития флегмоны на фоне острого лимфаденита являются нарастание болей, из-за которых ребенок не спит, плохо ест, подъема температуры тела до 39—40 °С, ухудшения общего состояния. Однако при аденофлегмоне состояние ребенка редко бывает тяжелым. Кожа пораженной области становится плотной, напряженной, ги-перемированной. В центре воспалительного инфильтрата определяются очаги размягчения с флюктуацией. Число лейкоцитов увеличивается до 9,0— 12,0-109/л, повышается СОЭ (10-15 мм/ч). У большинства детей, поступающих на стационарное лечение с адено-флегмоной, процесс локализуется в поднижнечелюстной, реже в под-подбородочной, еще реже в околоушной области. Более тяжело протекает флегмона, исходящая из глубоких лимфатических узлов околоушной области.
Этиология. Источниками инфекции являются зубы, леченные по поводу осложненного кариеса, заболевания ЛОР-органов, травмы и др. У детей с флегмоной лица часто выявляются на фоне сопутствующих заболеваний (ОРВИ, пневмония, бронхит, трахеит). Быстроте развития флегмоны у детей способствуют ранимость эпителия, слабая связь дермы с базалъной мембраной и подкожным жировым слоем, хорошее кровоснабжение. Это основные причины развития гнойно-некротических процессов разлитого характера у детей. Незрелость иммунитета также способствует развитию воспаления и препятствует ограничению очага.
Клиническая картина. При флегмоне отмечается нарастание уровня интоксикации организма в сочетании с разлитым инфильтративно распространяющимся на несколько анатомических областей воспалением. Резко болезненная припухлость
и наличие инфильтрата часто препятствуют определению места наибольшего скопления гноя. Нарушения функций при флегмоне зависят от локализации основного очага воспаления.
Сложна дифференциальная диагностика флегмон, сопровождающих проявления острого одонто-генного остеомиелита, но она очень важна и должна проводиться быстро, ибо объем хирургического лечения и его тактика при флегмонах неодонтогенного происхождения и околочелюстных одонтогенного происхождения различна.
Флегмоны, развившиеся на фоне острого одонтогенного остеомиелита, считаются тяжелым проявлением костного процесса. Флегмона усугубляет течение острого одонтогенного остеомиелита и резко усиливает общую интоксикацию организма. Распространение гнойного воспалительного процесса по рыхлой клетчатке межмышечных и межфасциальных пространств при остром одонтогенном остеомиелите у детей происходит в результате расплавления надкостницы и прорыва гнойного экссудата в мягкие ткани.
У новорожденных и детей грудного возраста грозным осложнением гематогенного остеомиелита верхней челюсти является образование флегмоны в полости глазницы или ретробульбарном пространстве. При остром одонтогенном остеомиелите развиваются чаще поверхностные флегмоны. Флегмоны глубоких межмышечных пространств в детском возрасте встречаются редко (при длительно неле-ченных костных процессах).
Диагностика флегмон ЧЛО у детей требует хорошего знания топографии отдельных анатомических областей, что обеспечивает рациональный хирургический подход к воспалительному очагу (в зависи
мости от локализации процесса).
Лечение флегмоны комплексное: неотложное оперативное вмешательство (если процесс одонтоген-ный, «причинный» зуб подлежит удалению). Особенностью операции при флегмоне одонтогенного происхождения являются рассечение надкостницы челюсти и эффективное дренирование с последующим пофазовым введением препаратов в рану, антибактериальная и противовоспалительная терапия и борьба с общей интоксикацией организма по схеме лечения острого одонтогенного остеомиелита. Лечение детей проводится только в условиях стационара. Местное антибактериальное и противовоспалительное лечение заключается в послеоперационном дренировании раны, наложении асептических мазевых повязок, применением физических методов терапии.
Прогноз течения воспалительных процессов мягких тканей зависит от формы острого и хронического воспаления мягких тканей. Все начинается со стадии воспалительной клеточной инфильтрации. Морфологически эта стадия является признаком типового воспалительного процесса, поэтому термин «воспалительный инфильтрат» отнесен нами к стандартным этапам течения воспаления.
Воспалительный инфильтрат и гиперемия кожи лица у детей часто сопутствуют острому гнойному периоститу и являются признаками перифокального воспаления. По степени выраженности инфильтрата и его локализации можно прогнозировать тяжесть клинического течения периостита или остеомиелита челюстей. Воспалительный инфильтрат в подглазничной области и области носа является сопутствующим симптомом тяжелого течения остеомиелита верхней челюсти и может завершиться флебитом лицевых вен. Воспалительный инфи-
льтрат в мягких тканях лица, прилегающих к челюстям, длительное время (3—5 дней) может сохраняться после хирургического лечения острого гнойного периостита. Это, как правило, свидетельствует о тяжелом клиническом течении процесса или недиагностированном остеомиелите.
Воспалительный инфильтрат
мягких тканей появляется на одной из ранних стадий острого гнойного лимфаденита, когда наступили значительные гемодинамические сдвиги в микроциркуляторном русле, которые сопровождаются парезом капилляров, гипоксией, ацидозом и предшествуют фазе экссудации. Основная нозологическая форма заболевания в данном случае — лимфаденит или периаденит. Задача врача в данной ситуации — предупреждение развития аденофлег-моны.
Воспалительная клеточная инфильтрация губ, щек у детей часто наблюдается после ушиба мягких тканей (нозологическая форма повреждения — ушиб мягких тканей), укуса насекомых. Следовательно, клеточная инфильтрация мягких тканей может сопутствовать различным по этиологии и патогенезу заболеваниям и требует строго дифференцированного подхода при диагностике и планировании лечения.
Некоторые авторы выделяют воспалительный инфильтрат как самостоятельную нозологическую форму, но он не может быть расценен в качестве самостоятельной нозологической единицы, так как не имеет четко выраженных критериев клинического проявления и изменчив в начальных стадиях лечения (особенно у ребенка). Более правильно рассматривать его как признак ранних стадий воспалительного процесса со своими специфическими и постоянно присутствующими морфологическими признаками.
