Доброкачественные новообразования мягких тканей челюстно-лицевой области 230
| Вид материала | Документы |
СодержаниеХирургические вмешательства на челюстях Применение различных материалов для внутритканевого знд0пр0тезир0вания Некоторые особенности техники ушивания ран в челюстно-лицевой области |
- Календарно-тематический план лекций по хирургической стоматологии для студентов 4-го, 22.87kb.
- Вопросы для поступающих в ординатуру, 55.62kb.
- Лечение воспалительных заболеваний мягких тканей челюстно-лицевой области на основе, 266.51kb.
- Оптимизация комплексного лечения воспалительных заболеваний мягких тканей челюстно-лицевой, 313.04kb.
- Планирование восстановительных операций в челюстно- лицевой области. Показания и противопоказания., 268.88kb.
- Календарно-тематический план лекций по хирургической стоматологии для студентов 5-го, 28.19kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «детская челюстно-лицевая, 398.03kb.
- Российской Федерации, 79.11kb.
- Приложение №1 к договору № от 2010, 55.51kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «челюстно-лицевая, 659.47kb.
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой ооласти
циональным результатом через определенное время (в связи с ростом ребенка) требует нескольких повторных операций. Об этом должен помнить хирург, планируя операции, и предупредить родителей ребенка.
- Не всем детям с большими дефектами мягких и твердых тканей лица можно провести такое лечение. Очень экспрессивное, неуравновешенное поведение и некоторые другие черты характера ребенка могут свести на нет все попытки лечения.
- Сократить количество и травматичность этапов лечения у детей — требование понятное, но не всегда выполнимое.
- При всех других равных условиях, чем меньше ребенок, тем больше риск неудач при использовании круглого мигрирующего стебля.
ХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА НА ЧЕЛЮСТЯХ
Свыше 50 % пациентов, которые лечатся в детском челюстно-лицевом стационаре, составляют больные с дефектами и деформациями тканей лица и челюстей. Половина этих больных имеют деформации костей лица, как врожденные, так и приобретенные. Врожденные составляют наибольшую группу по количеству и самую сложную относительно лечения и реабилитации. К врожденным аномалиям челюстно-лицевой области, чаще всего встречающимся и сопровождающимся разнообразными деформациями костей, принадлежат: несращения верхней губы и нёба, синдромы I—II жаберных дуг, синдром Франческетти, микро- и макрогении, нейрофиброматоз, анкилоз височно-нижнечелюстного сустава и т. п. При несращениях верхней губы и нёба страдает средняя зона лица. Наблюдается уменьшение ее высоты, западение мягких тканей верхней губы, сужение верхней челюсти, то есть изменения происходят в трех плоскостях (по сагиттали, трансверзали и глубине).
Синдромы I—II жаберных дуг, Франческетти сопровождаются нарушениями преимущественно в средней и нижней трети лица. Наблюдается недоразвитие (гипоплазия) лицевого скелета с укорочением пораженной половины лица в горизонтальном и вертикальном направлениях, нарушение развития ушной раковины и среднего уха. У некоторых больных определяются клинические проявления деформаций, выходящих за пределы эмбриогенеза I и II жаберных дуг (деформации шейного, грудного, поясничного отделов позвоночника, синдактилии и т. п.).
Приобретенные деформации лица у детей наблюдаются преимущественно в области челюстей, чаще нижней, они являются следствием перенесенных травм, воспалительных процессов (остеомиелита), послеоперационных вмешательств (удаление амелобластомы, остеобластокластомы и т. п.). Клинически эти деформации чаще проявляются нарушениями прикуса, адентией, смещением центральной линии,резцов, западением нижней трети лица.
Однако все деформации костей челюстно-лицевой области, независимо от их происхождения и клинических проявлений, объединяет то, что они чаще, чем деформации мягких тканей, являются причиной функциональных нарушений (жевания, глотания, дыхания, речи) и эстетических (разной степени выраженности асимметрии лица). Это, в свою очередь, приводит к формированию у ребенка негативных психологических реакций. Кроме того, такие костные деформации при длительном существовании вызывают грубые вторичные деформации костей лицевого скелета, увеличивающие имеющуюся асимметрию лица.
/ \ А
В связи с вышеназванным, задачей лечения таких больных является устранение анатомических и функциональных нарушений. Для этого необходимо использование комплекса хирургических и ортодонтических мероприятий, сочетание и объем, последовательность и сроки проведения которых определяются индивидуальными особенностями, этиологией, патогенезом деформаций и возрастом пациента.
Для решения этих задач при оказании специализированной лечебной помощи ребенку с деформациями костей лица челюстно-лицевой хирург определяет:
- Последовательность и объем необходимых методов обследования больного.
- Оптимальный метод оперативного вмешательства в зависимости от возраста пациента, вида и степени деформации.
- Сроки проведения вмешательства.
- Поэтапную реабилитацию.
Обследование ребенка с деформацией лицевого скелета предусматривает изучение местного статуса (соотношение третей лица, его контуры, симметричность, форма прикуса, деформация челюстей, зубных рядов, объем движений нижней челюсти, осуществление функций дыхания, глотания, речи, жевания), фотографирование больного, проведение антропометрических измерений лица, изготовление диагностических моделей. Обычное рентгенологическое обследование таких больных малоинформативно, поэтому им сразу назначают ортопантомографию, компьютерную томографию, телерентгенографию. Особенно сложно провести их у детей до 5 лет. У них эти исследования осуществляют либо на фоне премедикации, либо под общим (внутривенным) обезболиванием.
После оценки общего и местного статуса ребенка планируется хирургическое
вмешательство.
Условно все реконструктивно-восстановительные хирургические вмешательства на костях у детей можно разделить на:
- остеотомии, компактостеотомии;
- остеоэктомии, компактостеоэктомии;
- костную пластику с использованием разнообразных трансплантатов: ауто-, алло-, брефокости, комбинированных, титановых пластин.
Остеотомия — это хирургическое вмешательство, предусматривающее различное по форме рассечение всех слоев костной ткани и фиксацию фрагментов в новом положении. Эта операция позволяет одномоментно удлинить (до 2 см) или уменьшить челюсть по высоте и длине и показана при микро- и макрогнатиях и гениях как врожденного, так и приобретенного генеза. Различают вертикальную, горизонтальную, косую, прямоугольную, ступенчатую и плоскостную остеотомии. Этот вид оперативного вмешательства применяется обычно в возрасте 12-15 лет при заболеваниях, сопровождающихся недоразвитием или избыточным развитием челюстей. В более раннем возрасте остеотомия менее эффективна, что связано с ростом челюстей и отставанием в росте оперируемого участка.
Очень важно при проведении этого вида хирургического вмешательства правильно выбрать метод фиксации репонированных костных фрагментов, что связано с наличием зон роста, фолликулов. Чаще у ребенка для укрепления отломков используют разные виды костного шва в комбинации с шинами-каппами.
Особого внимания заслуживает так называемый компрессионно-дистракци-
411
Раздел 11
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
 онный метод, суть которого — проведение остеотомии, а затем посредством комп-рессионно-дистракционных аппаратов - активизация остеогенеза путем непродолжительного сжатия (компрессии) костных фрагментов с последующим постепенным растягиванием (дистракцией) их, до образования регенерата необходимой величины. В этом костном регенерате под действием сил, растягивающих фрагменты, происходит его деструкция, вызывающая постоянное выделение белков — регуляторов остеогенеза и трансформацию перицитов в остеобласты. В то же время с костным фрагментом растягиваются слизистая оболочка, мышцы, нервы, сосуды и кожа. Дистракция осуществляется на 1 мм за сутки (по 0,25 мм 4 раза). Таким образом, действие дистракционно-компрессионных аппаратов основывается на последовательном использовании принципов Г. Елизарова: остеотомия, компрессия, дистракция, ретенция.
онный метод, суть которого — проведение остеотомии, а затем посредством комп-рессионно-дистракционных аппаратов - активизация остеогенеза путем непродолжительного сжатия (компрессии) костных фрагментов с последующим постепенным растягиванием (дистракцией) их, до образования регенерата необходимой величины. В этом костном регенерате под действием сил, растягивающих фрагменты, происходит его деструкция, вызывающая постоянное выделение белков — регуляторов остеогенеза и трансформацию перицитов в остеобласты. В то же время с костным фрагментом растягиваются слизистая оболочка, мышцы, нервы, сосуды и кожа. Дистракция осуществляется на 1 мм за сутки (по 0,25 мм 4 раза). Таким образом, действие дистракционно-компрессионных аппаратов основывается на последовательном использовании принципов Г. Елизарова: остеотомия, компрессия, дистракция, ретенция.Показаниями к применению компрессионно-дистракционного метода являются микрогения, недоразвитие и деформации средней зоны лица. Его можно использовать у детей уже с 3-4-летнего возраста в зависимости от вида деформации и наличия условий для фиксации апарата. Дистракционно-компрессионные аппараты изготовляются из титана, существуют аппараты внутри- и внеротовые. С их помощью можно осуществлять дистракцию или компрессию в нескольких направлениях. Аппарат фиксируется на весь период лечения, то есть на период компрессии, продолжающийся 8-10 дней, период дистракции, продолжительность которого зависит от дефицита длины, который необходимо ликвидировать, и на ретенционный период (в среднем на 40-60 дней) (рис. 373, 374). После завершения ретенции аппарат удаляют. Период реабилитации включает ортодон-тическое лечение, массаж, ЛФК.
Ортодонтическое лечение обязательно после снятия аппарата и направлено на:
- закрепление полученных результатов;
- достижение оптимальных межокклюзионных взаимоотношений зубных рядов;
- сохранение правильного соотношения челюстей и симметрии лица в процессе роста ребенка;
- при необходимости — рациональное протезирование и создание условий для адекватной функциональной нагрузки на регенерат.
Таким образом, применение компрессионно-дистракционного остеосинтеза у детей при врожденных и приобретенных деформациях челюстно-лицевой области позволяет получить в большинстве случаев стойкий положительный результат, уменьшить объем оперативных вмешательств, избежать недостатков костной пластики (отторжение, рассасывание или инкапсуляция трансплантата, отсутствие роста регенерата с возрастом ребенка, взятие аутотрансплантата, являющееся дополнительной травмой для пациента).
Компактостеотомия —- это операция, предусматривающая рассечение компактной пластинки кости. Она является составной частью хирургически-ортодон-тического метода лечения деформаций челюстей у детей, ее можно проводить с 8-летнего возраста, когда деформации зубоальвеолярного комплекса значительные и только ортодонтическим лечением достичь позитивного результата невозможно. Следует отметить, что зубоальвеолярные деформации у детей до 8-10 лет (в зависимости от степени тяжести) хорошо поддаются ортодонтическому
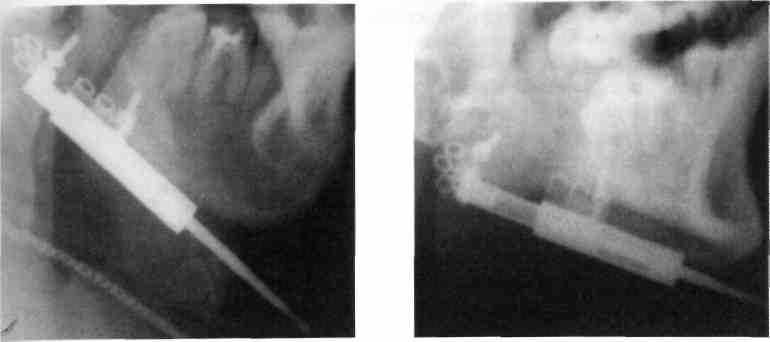
Рис. 373. Рентгенограмма в боковой про- Рис. 374. Рентгенограмма половины ниж-
екции половины нижней челюсти больного ней челюсти того же больного на этапе
с микрогенией после остеотомии и фикса- дистракции костных фрагментов (достиг-
ции аппарата компресионно-дистракцион- нуто увеличение длины тела челюсти на
ного остеосинтеза 1,5 см)
лечению. Относительно деформаций других отделов нижней и верхней челюстей (ветви, тела), то в связи с тем что рост их генетически обусловлен преимущественно активностью ростковых зон и синхондрозов, они значительно меньше зависят от влияния ортодонтического лечения. Поэтому в таких случаях необходимо применять комбинированное лечение — сочетание хирургического и ортодонтического, которое чаще осуществляют в возрасте 10-12 лет.
Остеоэктомия — вид хирургического вмешательства, предусматривающий частичное удаление избыточного участка кости. Различают клиновидные и прямоугольные резекции. Остеоэктомия позволяет лишь уменьшить кость по высоте или длине. Поэтому этот метод используется при избыточном развитии челюстей и других костей лицевого скелета. У детей 12-14 лет эта операция применяется реже, чем у взрослых, поскольку у них костные деформации чаще определяются в виде недоразвития кости.
ПРИМЕНЕНИЕ РАЗЛИЧНЫХ МАТЕРИАЛОВ ДЛЯ ВНУТРИТКАНЕВОГО ЗНД0ПР0ТЕЗИР0ВАНИЯ
Для достижения максимального эстетического эффекта при косметических операциях в челюстно-лицевой области используют различные искусственные и биологические материалы для придания формы при замещении дефектов и устранении различных деформаций лица при оперативных вмешательствах.
К искусственным материалам, которые используются у детей, относятся гели и инертные металлы. Последние применяют как каркасы для фиксации фрагментов при сложных переломах челюстей и дефектах их и других костей лицевого скелета. Разные виды пластмасс, как у детей, так и у взрослых, не нашли широкого применения в связи с их способностью вызывать аллергические реакции в тка-
413
Раздел 11
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
 нях за счет токсического действия на них. В последнее время широко используется для внутритканевого эндопротезирования полиакриламидный гель (ПААГ). Он биосовместим с тканями, нетоксичен, имеет хорошую пластичность, сочетается с другими медикаментозными средствами. Эти преимущества геля позволяют применять его у детей при реконструктивных операциях в челюстно-лицевой области. Физиологические и физические свойства геля, а также возможность варьировать степень его плотности и консистенции позволяют использовать гель в первую очередь как материал для контурной пластики. Сама методика введения геля сравнительно проста в выполнении, предусматривает безоперационный (инъекционный) способ введения с минимальной травматизацией тканей и возможностью проведения дополнительной коррекции (при необходимости). Пластика гелем наиболее эффективна у детей со вторичными деформациями верхней губы и носа после первичных одно- и двусторонних хейлопластик. Гель вводят в количестве от 1 до 4 мл для ликвидации западения тканей в области кончика и крыльев носа, восстановления формы верхней губы.
нях за счет токсического действия на них. В последнее время широко используется для внутритканевого эндопротезирования полиакриламидный гель (ПААГ). Он биосовместим с тканями, нетоксичен, имеет хорошую пластичность, сочетается с другими медикаментозными средствами. Эти преимущества геля позволяют применять его у детей при реконструктивных операциях в челюстно-лицевой области. Физиологические и физические свойства геля, а также возможность варьировать степень его плотности и консистенции позволяют использовать гель в первую очередь как материал для контурной пластики. Сама методика введения геля сравнительно проста в выполнении, предусматривает безоперационный (инъекционный) способ введения с минимальной травматизацией тканей и возможностью проведения дополнительной коррекции (при необходимости). Пластика гелем наиболее эффективна у детей со вторичными деформациями верхней губы и носа после первичных одно- и двусторонних хейлопластик. Гель вводят в количестве от 1 до 4 мл для ликвидации западения тканей в области кончика и крыльев носа, восстановления формы верхней губы.При гемифациальных микростомиях, колобомах на этапах тотальной ринопластики гель используется в значительно больших количествах — от 5 до 12 мл. Можно использовать гель и для формирования валика Пасавана при велофарин-геальной недостаточности.
Использование гидрофильного геля, хорошо фиксируемого в тканях, способствует длительному сохранению формы, объема и консистенции, делает эффективным устранение деформации лицевой области у детей как можно раньше, до наступления возраста, когда ребенок осознает свой недостаток, а в связи с этим и свою неполноценность. Наиболее эффективным является использование геля у детей с деформацией лица, сопровождающейся незначительным дефицитом подлежащих тканей, но с нормальной кожей. В таких случаях достигается стабильный эстетический результат. При значительных деформациях лица, когда необходимо использовать значительный объем геля, последний лучше вводить в возрасте 15-17 лет. Длительность косметического эффекта после введения геля у детей зависит от периодов роста тканей лица. В возрасте 6-12 лет он кратчайший (рис. 375-377).
Из биологических опорных материалов в детской практике чаще всего применяется хрящ, что обусловлено его относительной инертностью к тканям и медленным рассасыванием. Можно использовать хрящ пациента и консервированный. Применение аутохряща в пластической хирургии связано с именем К.П. Суслова, предложившего закрыть дефект носа кусочком тканей ушной раковины вместе с хрящом. Позже Мангольдт и П.Я.Дьяконов (1900) первыми осуществили пересадку реберных хрящей для ликвидации деформаций носа. С того времени хрящ широко применяется для коррекции в первую очередь разнообразных деформаций носа, контурной пластики лица.
Консервированный хрящ используется у детей преимущественно как каркас, для поддержки формы перегородки и спинки носа при травмах и врожденных пороках его развития. Успех таких операций зависит преимущественно от правильно созданных условий для приживания хряща, а именно: формирования ложа для будущего трансплантата, достаточной и атравматичной фиксации его к подлежащим тканям, правильно выбранной, а затем созданной формы хряща, тщатель-
/. л t
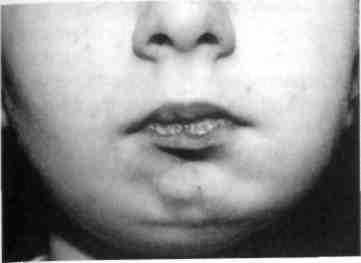
Рис. 375. Ребенок с правосторонней мик-рогенией до контурной пластики гелем
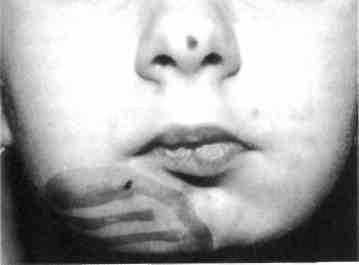
Рис. 376. Тот же ребенок (красителем обозначена зона введения геля)
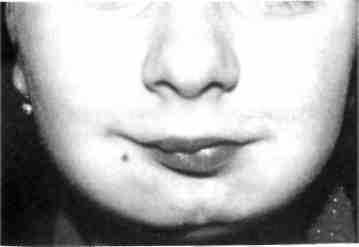
Рис. 377. Тот же ребенок после контурной пластики гелем
ного ушивания тканей ложа под и над трансплантатом, правильного ведения послеоперационной раны. Хрящ применяют для закрытия дефектов альвеолярного отростка верхней челюсти при его несращении; для контурной пластики лица при наличии врожденного недоразвития мягких и костных тканей.
Костные ауто- и аллотрансплантаты используются для закрытия дефектов альвеолярного отростка верхней челюсти при несращении, при наличии врожденного недоразвития его костных тканей или приобретенных дефектов челюстей (в результате остеомиелита, опухолей, травм) в возрасте 10-12 лет.
Применяя аутотрансплантаты, следует помнить, что их получение связано с дополнительной травмой и операцией. Обычно костный трансплантат у детей берут в области гребня подвздошной кости. Это связано в первую очередь с тем, что его форма наиболее схожа с выпуклостями лица. Реже трансплантат берут из ребра и костей голени. Взятие трансплантата в этой области относительно простое. Для удлинения ветви нижней челюсти используют костно-мышечно-хрящевой трансплантат (ау-тотрансплантат из гребня подвздошной кости вместе с участком средней седалищной мышцы). Все костные трансплантаты с ростом ребенка в размерах не увеличиваются, что следует учитывать при планировании операции и ее проведении. Важно правильно подготовить ложе для трансплантата, поскольку это влияет на успех операции. Так, ложе должно быть достаточным по размеру, хорошо "охватывать" трансплантат со всех сторон; все слои над пересаженным участком тщательным образом ушиваются. Костные аллотрансплантаты у детей практически не используются.
Подкожно-жировые, мышечные лоскуты, деэпидермизированные рубцово-
раздел м
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
 измененные лоскуты на ножке используются у детей для контурной пластики значительно реже, чем хрящ. Однако и этот пластический материал, используемый как опорный, имеет свои показания к применению. Так, деэпидермизиро-ванные рубцовоизмененные лоскуты на ножке широко применяются для восполнения недостаточного объема тканей возле основания крыльев носа при вторичных деформациях верхней губы и носа у детей с врожденными несращениями верхней губы и нёба. Белочная оболочка яичка быка и твердая мозговая оболочка являются хорошим материалом для изоляции раневых костных поверхностей до смыкания их компактных пластинок при артропластике анкилозированного ви-сочно-нижнечелюстного сустава. То есть, каждый материал для внутритканевого протезирования должен использоваться строго по показаниям и в соответствующем возрасте.
измененные лоскуты на ножке используются у детей для контурной пластики значительно реже, чем хрящ. Однако и этот пластический материал, используемый как опорный, имеет свои показания к применению. Так, деэпидермизиро-ванные рубцовоизмененные лоскуты на ножке широко применяются для восполнения недостаточного объема тканей возле основания крыльев носа при вторичных деформациях верхней губы и носа у детей с врожденными несращениями верхней губы и нёба. Белочная оболочка яичка быка и твердая мозговая оболочка являются хорошим материалом для изоляции раневых костных поверхностей до смыкания их компактных пластинок при артропластике анкилозированного ви-сочно-нижнечелюстного сустава. То есть, каждый материал для внутритканевого протезирования должен использоваться строго по показаниям и в соответствующем возрасте.НЕКОТОРЫЕ ОСОБЕННОСТИ ТЕХНИКИ УШИВАНИЯ РАН В ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Любая операция, проводящаяся в челюстно-лицевой области, заключает в себе элементы косметической и эстетической хирургии. Даже раны, не нуждающиеся в перемещении окружающих тканей, должны ушиваться с обязательным учетом косметических требований. Следует выделить такие основные моменты ушивания ран в челюстно-лицевой области, которые не нуждаются в применении дополнительных приемов и имеют некоторые особенности их осуществления у детей:
- Если у лиц среднего и старческого возраста в связи с потерей тургора лоскуты кожи можно перемещать и укладывать как угодно и они будут размещаться в новом положении так, как нужно, то у детей все наоборот. Тургор кожи у них (особенно у детей младшего возраста) хорошо выраженный, именно поэтому важно точное выкраивание и перемещение лоскутов для закрытия дефекта. В противном случае кожные и кожно-нодкожные лоскуты благодаря тургору сокращаются, что приводит к увеличению ширины рубца.
- Края раны должны быть послойно адаптированы друг к другу, чтобы не образовались пространства, где могут накапливаться экссудат и кровь, поскольку это может привести к развитию воспалительного процесса (второе правило Н.И. Пирогова — сделай так, чтобы прикасались не только поверхностные, но и глубокие слои кожи). У детей на лице значительно выражен слой подкожной жировой клетчатки, являющейся хорошей средой для развития микроорганизмов, поэтому, ушивая ее, необходимо не оставлять "межтканевых полостей". При послойном ушивании раны особое внимание следует уделять сопоставлению мышечного слоя с учетом хода мышечных волокон, что будет способствовать более быстрому функциональному восстановлению и в будущем — правильному росту мышц. Это очень важно у детей, поскольку является профилактикой развития вторичных деформаций.
- При несоответствии уровней краев раны их необходимо уравнять путем захвата тканей швом глубже — на западающей стороне и поверхностно — на выступающей стороне; если этих правил не придерживаться, у детей развиваются вторичные деформации тканей по рельефу, которые с возрастом имеют тенденцию к нарастанию.
41 fi
4. Длина кожной раны с одной стороны должна равняться длине с другой или
быть чуть меньшей (с учетом эластичности кожи, позволяющей растянуть края
раны до необходимой длины). Если несоответствие длины краев раны значитель
ное, необходимо использовать мсстнопластические приемы, позволяющие прод
лить край раны. Последнее приобретает особое значение в связи с ростом тканей
ребенка: недостаточность длины краев раны 1-2 мм у ребенка грудного возраста
в старшем возрасте может привести к уменьшению длины рубца в 2-3 раза, что
усиливает деформацию тканей.
- Вокруг естественных отверстий лица (рот, нос, глаз) рану ушивают таким образом, чтобы не образовались сужения (стриктуры) или расширения, выворот или втянутость тканей. У детей такие деформации вызывают не только нарушение функций (дыхания, питания и т. п.), но и развитие вторичных изменений мягких тканей, челюстей, торможение роста последних. Поэтому для достижения максимального эстетического эффекта в подглазничной области при ранах со значительным дефектом ткани, края не ушивают на себя параллельно нижнему глазничному краю, а выкраивают и перемещают дополнительные кожные лоскуты (треугольные, языкообразные), которые достаточно мобильны, поскольку кожа у детей в этой области тонкая и эластичная.
- Каждый слой ткани следует ушивать соответствующими видами нити и
шва.
Для ушивания ран на лице используют разнообразные шовные материалы. Такие материалы должны иметь определенную прочность, чтобы удерживать тканевые пласты раны до полного их заживления, не вызывать воспалительных, аллергических, тератогенных, токсических реакций в окружающих тканях, то есть иметь определенную инертность к ним. Особенно актуально это у детей в связи с повышенной их аллергизацией. Любая лигатура должна хорошо и просто стерилизоваться, быть эластичной, гибкой, надежно завязываться в узел, не иметь эффекта "пилы", то есть ее поверхность должна быть максимально гладкой, и после выполнения своей фиксирующей функции рассасываться или легко выводиться из тканей. Скорость рассасывания не должна превышать сроки формирования рубца. Шовные материалы по способности к биодеструкции (саморассасыванию) делят на две большие группы: I группа — рассасывающиеся — натуральные, синтетические (например, кетгут, Biosorb, Dexon, Vicril, Maxon); II группа — нерассасывающиеся — натуральные, синтетические (полиамидная нить, Ethilon, Monosof, Dafilon, Supramid и т. п.). В последнее время налажен выпуск антимикробного шовного материала. Так, например, капроаг —капроновая нить с полимерным покрытием, в ее состав входит хлоргексидин, в состав капро-гента, никанта — гентамицин.
По структуре нити различают:
- Мононити (монофиламентные) — однородные, хорошо протягиваются, не травмируют дополнительно окружающих тканей, что снижает эффект "пилы".
- Полинити (полифиламентные) — состоят из нескольких нитей, соединенных между собой методом скручивания, плетения. Для снижения эффекта "пилы" эти нити покрывают полимерным материалом, однако это снижает прочность узла.
При операции в челюстно-лицевой области чаще используют полиамидные нити и кетгут, реже — шелк, коллаген, лавсан. В отдельных случаях на мышцу,
417
