Доброкачественные новообразования мягких тканей челюстно-лицевой области 230
| Вид материала | Документы |
- Календарно-тематический план лекций по хирургической стоматологии для студентов 4-го, 22.87kb.
- Вопросы для поступающих в ординатуру, 55.62kb.
- Лечение воспалительных заболеваний мягких тканей челюстно-лицевой области на основе, 266.51kb.
- Оптимизация комплексного лечения воспалительных заболеваний мягких тканей челюстно-лицевой, 313.04kb.
- Планирование восстановительных операций в челюстно- лицевой области. Показания и противопоказания., 268.88kb.
- Календарно-тематический план лекций по хирургической стоматологии для студентов 5-го, 28.19kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «детская челюстно-лицевая, 398.03kb.
- Российской Федерации, 79.11kb.
- Приложение №1 к договору № от 2010, 55.51kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «челюстно-лицевая, 659.47kb.
Пороки развития тканей и органов челюстно-лицевой области
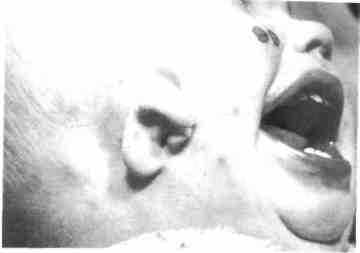
Рис. 350. Ребенок с синдромом Ml жаберных дуг (гемифациальная микросомия)
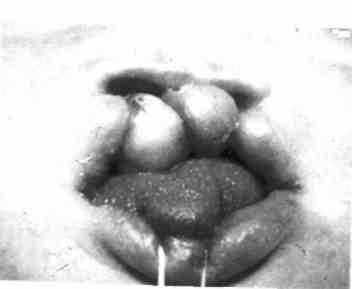
"™
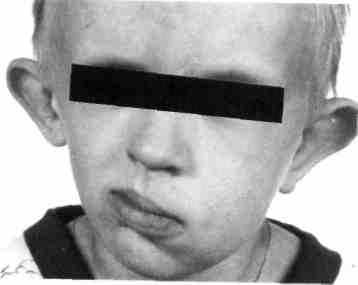
Рис. 352. Ребенок с синдромом гемифа-циальной микросомии (HI жаберных дуг)
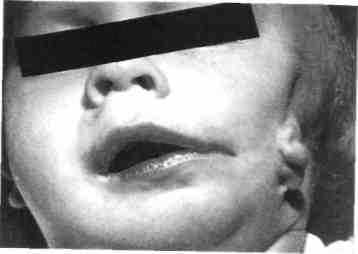
Рис. 351. Ребенок с синдромом гемифа-циальной микросомии (I-II жаберных дуг)
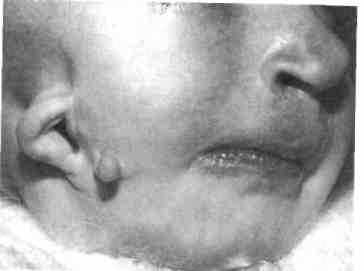
Рис. 353. Ребенок с синдромом гемифа-циальной микросомии (I-II жаберных дуг) через 6 мес после хейлопластики
Синдром Клиппеля-Фейля (Klippel-Feil). В полости рта синдром проявляется нарушениями прикуса, несращениямп твердого и мягкого нёба, деформациями зубов, кистами челюстей. Внешний вид больного имеет типичный признак — короткую шею (голова "сидит" на плечах), движения головы ограничены. Это обусловлено тем, что I позвонок сливается с другими позвонками или синостози-рован с затылочной костью.
Кроме названных симптомов наблюдаются аномалии ребер, врожденные пороки сердца, высокое расположение лопаток.
Лечение многоэтапное и длительное, проводится соответствующими специалистами. В возрасте 1-2 года выполняется ураностафплопластика, если нет общесоматических противопоказаний, при выявлении кист челюстей — хирургическое лечение: кистотомия, кистэктомпя. Коррекцию прикуса и деформаций зубов осуществляет ортодонт.
Макро- и микростомии могут быть врожденными и сопровождать различные синдромы, определяющиеся в челюстно-лицевой области, и приобретенными, являющимися следствием ожогов, травм, хирургического вмешательства, проведенного лучевого лечения и т. п. Макро- и микростомия сопровождаются функциональными нарушениями (слюнотечением, выливанием пищи изо рта, ограниченным открыванием рта при микростомии, нарушением дикции) и различными косметическими деформациями.
Свыше 30 синдромов могут сопровождаться макро- и микростомиями : синдром Вольфа-Хиршхорна — хромосомы 4р (микростомия); Гольденхара синдром — скулоаурикуловертебральная дпсплазпя (макростомия); Казен синдром (микростомия); синдром Тричер-Коллинза (макростомия); синдром Франческетти (макростомия); Фримена-Шелдона синдром — краниокарпотарзальная диспла-зия (микростомия); Ханхарта синдром — синдром гипоглоссии-гиподактилии, синдром аглоссии-адактилии (микростомия); хромосомы 14р, 18д-синдром (микро- и макростомия соответственно) и т. п.
Лечебная тактика во всех случаях единственная — хирургическое вмешательство, предусматривающее при микростомии — расширение, а при макросто-мии — сужение ротовой щели. Существует много способов устранения этих деформаций: по А.И. Евдокимову, Г.О. Васильеву с использованием треугольных лоскутов, местной пластики по Ю.К. Шимановскому. В каждом конкретном случае в зависимости от степени нарушения функций, проявления косметических недостатков применяют ту или иную методику.
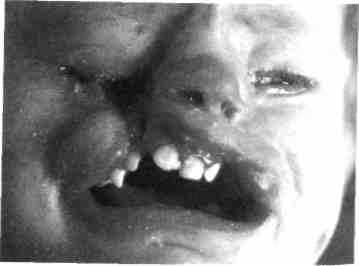
Колобома лица характеризуется несращением мягких тканей и костей по
трансверзали (поперечное) или сагитталп (косое), бывает одно- и двусторонней.
Сопровождается частичной гипоплазией тканей, атрофией мышц (рис. 355-358).
Лечение многоэтапное, длительное и заключается в анатомо-функциональ-
ном восстановлении несросшихся тканей (рис. 359, 360).
Рис. 354. Врожденная аплазия верхней челюсти
Рис. 355. Ребенок с правосторонней косой колобомой лица и отсутствием глазного яблока
397
газдел iu

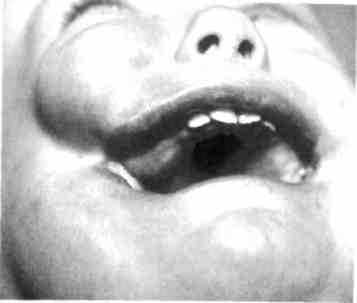
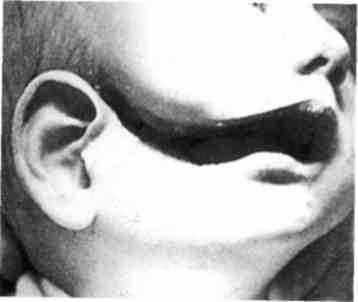
Рис. 356. Ребенок с правосторонней коло-бомой лица
Рис. 358. Ребенок с правосторонней коло-бомой лица
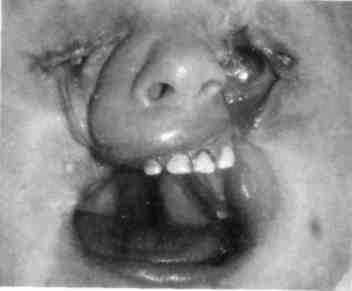
Рис. 357. Ребенок с двусторонней колобо-мой лица, несращением альвеолярного отростка, твердого и мягкого нёба
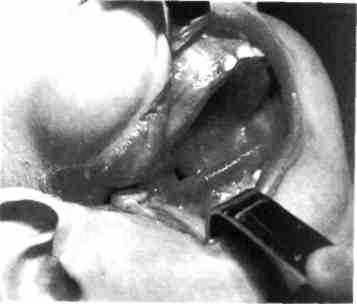
Рис. 359. Полость рта того же ребенка с правосторонней колобомой лица, атипичным несращением мягкого нёба и глотки
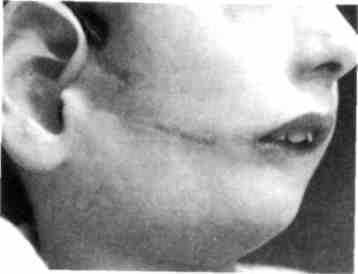
Рис. 360. Тот же ребенок через 6 лет после операции
Раздел 11
Основные
восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
Хирургические методы лечения сложных вторичных деформаций челюстно-лицевой области обычно многоэтапные и требуют от хирурга не только глубоких знаний и опыта, но и умения сочетать это лечение с ортодонтическим. Своевременное и эффективное, оно является залогом общего успеха.
Любое хирургическое вмешательство в челюстно-лицевой области и само заболевание как у взрослого, так и у ребенка связано с наличием или возможностью возникновения деформаций и дефектов тканей. Последние, в свою очередь, вызывают формирование вторичных деформаций в окружающих тканях лица. В таком понимании лицо у ребенка занимает особое место среди других участков человеческого организма, что связано с его функциями, в первую очередь эстетической. К эстетическим категориям ученик Сократа Платон относил свыше 32 понятий. Для лица — это чистота, непрерывность, единство и множественность, цельность, подобие, совершенство, гармония, симметричность, пропорциональность, тонкость, размерность. Именно они определяют архитектонику человеческого тела.
Витрувий (I ст. до н.э.) уже в свое время сформулировал закон о размерности и пропорциях лица: "Природа создала человеческое тело так, что лицо от подбородка до верхней линии лба и начала корней волос составляет десятую часть тела; голова от подбородка до темени — восьмую. Относительно длины самого лица, то расстояние от низа подбородка к низу ноздрей составляет его треть, нос от основания ноздрей до переносицы — столько же, и лоб от переносицы до начала корней волос — тоже треть". В связи с этим становится понятным, что нарушение этих критериев в результате различных заболеваний (опухолевых процессов, врожденных дефектов и деформаций, травм) приводит к тяжелым последствиям. В каждом возрастном периоде они разные в своих проявлениях и формах. Следует выделить два аспекта этой проблемы: психологический и анатомо-физиологи-ческий. Хотя они взаимосвязаны, однако существуют четкие отличия в их восприятии и решении задач у детей и взрослых.
У детей с деформацией челюстно-лицевой области социальная дезадаптация начинает формироваться с 3 лет, когда они, играясь со своими ровесниками, понимают свое внешнее отличие от других. Это вызывает замкнутость или агрессивность у ребенка, отказ от общения, то есть психологически отрицательные реакции. В грудном и раннем младшем возрасте (до 2-3 лет) ребенок еще не может
раздел п
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
 оценить свой внешний вид, он не общается со своими ровесниками, поэтому восприятие его внешности и отношение к нему окружающих трансформируются через взрослых. Последние же не всегда отличаются гуманностью и ранят словом и взглядом, с отвращением относятся к самому ребенку. Поэтому родители пытаются не показывать ребенка, даже сокращают время прогулок, закрывают лицо. Все это вызывает у них желание ликвидировать недостаток или деформацию лица ребенка как можно раньше и сразу.
оценить свой внешний вид, он не общается со своими ровесниками, поэтому восприятие его внешности и отношение к нему окружающих трансформируются через взрослых. Последние же не всегда отличаются гуманностью и ранят словом и взглядом, с отвращением относятся к самому ребенку. Поэтому родители пытаются не показывать ребенка, даже сокращают время прогулок, закрывают лицо. Все это вызывает у них желание ликвидировать недостаток или деформацию лица ребенка как можно раньше и сразу.Сроки проведения и выбор реконструктивных операций на лице у детей зависят от многих факторов, в первую очередь от площади, глубины, формы и локализации недостатка и деформации, состояния окружающих тканей, возможности развития послеоперационных деформаций, увеличения их с возрастом ребенка. У такой категории больных противопоказано ожидать завершающего формирования тканей лица (16-17 лет), что связано с нарастанием с возрастом тяжести вторичной деформации.
МЕСТНАЯ ПЛАСТИКА КОЖНЫМИ ЛОСКУТАМИ
Для ликвидации дефектов и деформаций кожных покровов, возникших у детей после заболеваний разного генеза, широкое применение нашла кожная пластика по Ю.К. Шимановскому и А.А. Лимбергу. Это обусловлено следующими положениями: метод относительно простой; используются ткани из окружающих участков, то есть подобные тканям зоны поражения; хорошая пластичность кожных покровов позволяет перемещать их на значительные расстояния; хорошее кровоснабжение тканей лица обеспечивает оптимальное питание лоскутов; ликвидация дефекта проводится в один этап, что очень важно для маленького пациента.
Существуют основополагающие приемы и методики местной пластики кожными лоскутами. Одним из основателей этого вида пластики был Ю.К. Шима-новский, который в 1865 г. в Киеве издал монографию "Операции на поверхности человеческого тела" с атласом рисунков. В ней был обобщен опыт хирургов, собраны, описаны и нарисованы имеющиеся тогда варианты пластических операций на теле человека, в том числе и на лице. Разнообразным дефектам тканей на лице он придавал форму геометрических фигур и закрывал их местными тканями, применяя мобилизацию как краев раны, так и самих лоскутов. Так, прямоугольной формы дефекты он рекомендовал ушивать лоскутом, образующимся после продолжения двух параллельных разрезов с одной стороны раны, треугольный дефект — перемещением лоскутов из окружающей дефект кожи; круглой формы — лоскутом на питающей ножке или перемещением треугольных лоскутов. Все эти способы ликвидации плоскостных дефектов мягких тканей широко применяются и в настоящее время.
Один из важных вопросов, которые постоянно приходится решать пластическим хирургам — это рассредоточение и удлинение тканей в участке их деформаций. А.А. Лимберг в 1943 г. вывел математическую зависимость перемещения разных треугольников и степень удлинения кожных покровов. Он рассчитал коэффициент удлинения тканей при взаимоперемещении лоскутов с разными углами (табл. 11)-
Как видим, наибольшего удлинения тканей можно достичь, если перемещать лоскуты с вершинами углов 90". Но такие треугольные лоскуты имеют наименьшую
Таблица 11. Коэффициент удлинения тканей в зависимости от углов перемещаемых лоскутов
| Углы | 30° | 45° | 60° | 75° | 90° |
| 30 | 1,24 | 1,34 | 1,42 | 1,47 | 1,50 |
| 45 | 1,34 | 1,47 | 1,59 1,73 | 1,67 | 1,73 |
| 60 | 1,42 | 1,59 | 1,85 | 1,93 | |
| 75" | 1,47 | 1,67 | 1,85 | 1,99 | 2,10 |
| 90° | 1,50 | 1,73 | 1,93 | 2,10 | 2,24 |
мобильность, поэтому удлинить ткани можно лишь на небольшом участке. Обратная зависимость удлинения наблюдается при перемещении треугольников с вершинами углов 30". Они очень подвижные, легко перемещаются, но прирост тканей по длине при этом минимален. Сочетание лоскутов с разными углами —30" (более мобильные) с 60" и 90" (менее подвижные) дает увеличение длины почти в 1,5 раза.
При перемещении треугольных лоскутов происходит изменение диагоналей, закрытия и раскрытия угла. При этом могут образовываться "стоячий" и "лежачий" конусы, то есть ткани возле основания треугольников либо возвышаются над поверхностью кожи, либо располагаются ниже ее. Эти деформации ликвидируют путем иссечения конусов, отводя их вершины в сторону основной линии.
При планировании пластической операции у ребенка необходимо учитывать как природный прирост тканей с возрастом, так и характер имеющихся Рубцовых изменений и их локализацию. Начиная разметку будущих углов треугольника, важно правильно выбрать направление и длину общей стороны двух треугольников. Он должен проходить по наименьшей высоте деформации, поскольку величина продольного прироста зависит от абсолютной длины срединного разреза и величины углов. Затем с обеих сторон от концов этой линии проводят по одной прямой под разными углами, учитывая, насколько необходимо увеличить длину ткани или переместить один из ее участков. Следует помнить, что для перемещения треугольников должен быть запас боковой подвижности тканей, который у детей обычно достаточен. Границы сокращения и растяжения боковых участков тканей взаимосвязаны с длиной срединного разреза и находятся в соотношении 3:1, а в некоторых случаях у детей и 4:1. Например, для устранения рубцовой контрактуры шеи чаще выкраиваются и взаимно перемещаются две пары треугольных лоскутов (30" и 60"), чем достигается прирост в этом участке длины тканей, а соответственно и восстановление объемов движений головой — наклона шеи кзади. При локализации рубцов вблизи природных отверстий необходимо планировать выкраивание лоскутов так, чтобы не повлечь за собой дополнительного опущения угла рта, глаза, крыла носа, которое с возрастом будет увеличиваться и может стать причиной послеоперационной деформации мягких тканей и костей. Эффективным является использование треугольных лоскутов у детей со вторичными деформациями носа после хейлоуранопластики для опускания крыла носа, перемещения его ксредине, расширения носового хода, формирования острого кончика носа.
ПЛАСТИКА ЛОСКУТАМИ НА НОЖКЕ
Для закрытия дефектов тканей лица у детей чаще всего используется тканевой лоскут на ножке из окружающих или отдаленных участков.
inn
401
Раздел 11
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области

Метод не имеет возрастных противопоказаний и часто применяется как в грудном возрасте, так и у подростков.
Более интенсивные кровоснабжение и обменные процессы в тканях челюст-но-лицевой области у детей позволяют выкраивать лоскут на ножке в соотношении 1:3 (ширина ножки к его длине). При этом желательно, чтобы ножка лоскута включала магистральный сосуд.
Различают такие виды лоскутов на ножке:
- В зависимости от тканей, из которой они формируются, — кожные, кожно-подкожные, мышечные, слизистые, слизисто-надкостничные, рубцовые из всех названных тканей.
- От способа перемещения — ротационные, опрокидываемые.
- От количества ножек лоскута — на одной, двух ("забральные" лоскуты).
- От кровоснабжения ножки — на сосудистой ножке с включением одного крупного магистрального сосуда, без включения крупного сосуда.
Вид лоскута и способ его перемещения избирается в зависимости от площади, формы, объема дефекта, его кровоснабжения. При дефектах кожных лоскутов, образовавшихся после хирургических вмешательств, травм, опухолевидных процессов, а также врожденном отсутствии органа применяют кожный, кожно-под-кожный лоскут на одной или на двух ножках с ротацией их (рис. 361-364).
Хирургическое вмешательство тщательным образом планируют: измеряют разметры участка дефекта или деформации, избирают место, откуда будут брать лоскут, оценивают состояние тургора будущего лоскута по месторасположению его, определяют ширину ножки соответственно ее длине, угол поворота лоскута (от 60"-70" до 180"). Чем больше угол поворота (свыше 60"), тем значительнее будет выражен "стоячий" кожный конус и тем большие проблемы могут возникнуть в кровоснабжении лоскута.
Важным моментом является и подготовка тканей в зоне перемещения лоскута. Для этого проводят медикаментозное и физиотерапевтическое лечение, улучшающее кровоток, размягчающее рубцы (особенно келлоидные послеожоговые). С этой целью применяют электрофорез лидазы, фонофорез гидрокортизона и коптрактубекса, гелий-неоновое облучение, магнитотерапию и т. п.
После проведения этих этапов подготовки выполняют непосредственно закрытие дефекта кожным лоскутом на ножке: готовят участок для лоскута — края дефекта тщательным образом освежают и иссекают рубцовоизмененные ткани. Лоскут на ножке размещают на раневой поверхности так, чтобы он свободно, желательно без натяжения, закрывал всю ее поверхность, поскольку со временем лоскут сокращается (рис. 365, 366). Если площадь дефекта значительная, то лоскут дополнительно фиксируют 1-2 подлежащими кетгутовыми швами. Края раны на коже сшивают, сверху накладывают асептическую, с умеренным давлением на подлежащие ткани, повязку. В первые 3 сут после операции на лоскуте применяют гипотермию, на вторые сутки (для профилактики возникновения гематом) — трудотерапию, 5 % раствор ДМСО с прозерином в виде аппликаций. Параллельно проводится медикаментозное противовоспалительное лечение.
После снятия швов назначают эластопротекторы (контрактубекс, цепан, во-рен), а затем — физпроцедуры (гелий-неоновое облучение, магнитотерапию и т. п.).
Лоскут на одной или двух сосудистых ножках ("артериализированный" лос-
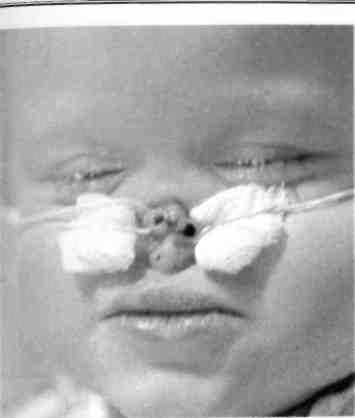
Рис. 362. Тот же ребенок на этапе формирования носа лоскутом на ножке из тканей лба (индийский метод)
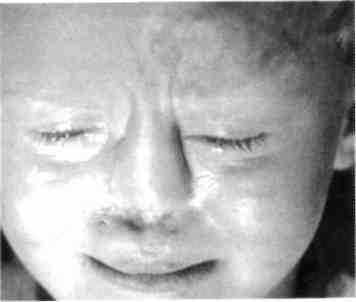
Рис. 361. Девочка, родившаяся с отсутствием тканей носа и атрезией носовых ходов. В сформированные носовые ходы введены полые пластмассовые вкладыши
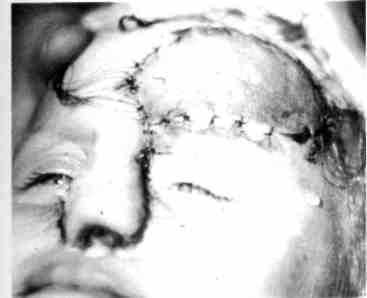
Рис. 364. Тот же ребенок после формирования носа и приживления пересаженного со лба кожно-подкожного лоскута
Рис. 363. Тот же ребенок на этапе формирования носа — раневая поверхность на лбу за-крыта свободным кожно-подкожным лоскутом
кут, то есть на "биологической" ножке) может включать как один слой мягких тканей, так и несколько. Такой блок тканей называют ангиосомом. Ангиосомы (их на теле ребенка около 40) с успехом могут быть использованы для проведения пластических операций. В зависимости от поставленных задач ангиосомы можно сформировать как отдельные кожно-фасциальные или кожно-мышечные, так и многокомпонентные, состоящие из кожи, мышц, нервов, костей, питающиеся одной артерио-венозной системой.
/1ПЧ
Раздел 11
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
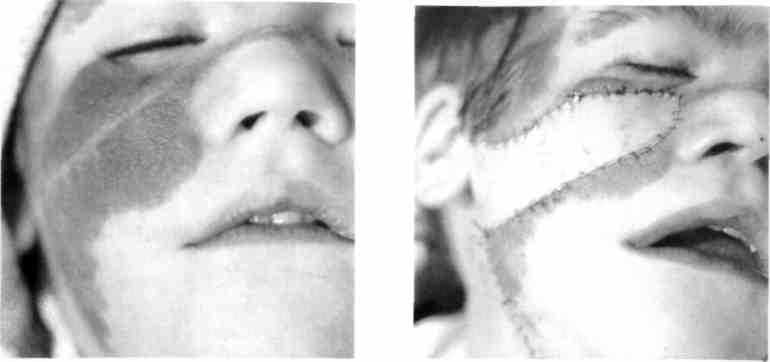
Рис. 365. Ребенок с волосистым невусом Рис. 366. Тот же ребенок после частичного
правой подглазничной, щечной областей удаления невуса и замещения образован-
ного дефекта кожным лоскутом на ножке
При проведении оперативных вмешательств на челюстно-лицевой области у детей старшего возраста чаще применяют аутотрансплантацию торакодорсально-го, височного, поперечного шейного ангиосома, дельтопекторального и лоскута с предплечья.
Лоскуты на сосудистых ножках чаще используют:
- для пластики губ — лоскут во всю толщу тканей на ножке, включающей губные артерию и вену, с нижней губы перемещают в дефект верхней;
- для восстановления брови (на скрытой сосудистой ножке) — это вмешательство заключается в перенесении из височно-теменной области волосистой части кожи на сосудистой ножке через подкожный тоннель в участок отсутствующей брови;
- для ликвидации дефектов тканей лобно-височной области — лоскут из теменной области на двух ножках, включающих париетальные ветви поверхностной височной артерии, так называемый забраловидный, или мостовидный, лоскут переносят на участок дефекта.
Лоскут на одной или двух ножках в границах слизистой оболочки или слизисто-надкостничный лоскут широко применяют для ликвидации остаточных дефектов на нёбе при формировании преддверия, закрытия костной раневой поверхности на нёбе после ураностафилопластики. Последовательность хирургических действий в этих случаях такая: края дефекта освежают, затем на стороне, где тканей больше, выкраивают языкообразный слизисто-надкостничный лоскут или лоскут на двух ножках (мостовидный), который отсепаровывают от кости и перемещают к противоположному краю дефекта, где фиксируют в новом положении. Существует еще один прием ликвидации остаточного дефекта нёба — деэпи-телизованным лоскутом на ножке с опрокидыванием его на 180° и ушиванием в созданную на противоположной стороне дефекта нишу. С целью ликвидации значительных дефектов твердого нёба после операций по поводу врожденных
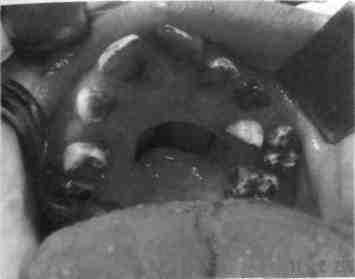
Рис. 367. Вид дефекта переднего и среднего отделов твердого неба до его ликвидации
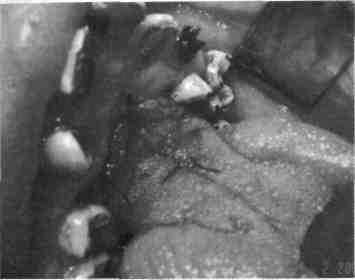
Рис. 368. Дистальная ножка лоскута с языка вшита в передний край дефекта твердого нёба
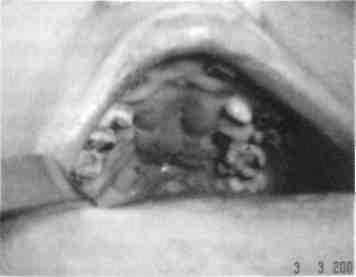
Рис. 369. Вид твердого нёба после ликвидации того же дефекта лоскутом с языка
несращений его при недостаточном количестве местных тканей (либо они рубцовоизмененные, либо проводившиеся ранее операции были неэффективными), а также при велофаринге-альной недостаточности используют лоскуты на питающей ножке с основанием в области языка. Такое вмешательство осуществляют у детей старшего возраста (10-14 лет), поскольку больной должен длительное время поддерживать гигиену ротовой полости, придерживаться механически щадящей диеты, щадящего речевого (молчание) режима, ограничивать движения нижней челюсти после первого этапа операции в течение 7-9 сут. Последовательность выполнения хирургических вмешательств на первом этапе операции такая: под интубационным наркозом освежают дистальные или медиальные края дефекта твердого нёба (в зависимости от места формирования питающей ножки лоскута с языка); после этого на языке выкраивают лоскут, по размеру соответствующий дефекту нёба, с ножкой, обращенной к корню или кончику языка и толщиной 3-4 мм, то есть она доходит до мышечного слоя. Рану на языке ушивают, особенно тщательно возле основания ножки лоскута. К предварительно освеженным краям дефекта перемещают часть лоскута с языка таким образом, чтобы раневая поверхность была обращена к дефекту (рис. 367, 368). В таком положении лоскут фиксируют швами (рис. 369). Для обеспечения покоя лоскута фронтальные зубы связывают лигатурой на 2-3 дня. Пища в этот период должна быть жидкой. Особое внимание следует уделять гигиене полости рта — орошениям, полосканиям, чистке зубов. Не ранее чем через 7-9 сут проводится второй этап операции — миграция ножки лоскута в передний или задний отдел дефекта.
лпч
каздел п
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой области
Удлинение мягкого нёба при его велофарингеальной недостаточности можно осуществлять лоскутом на ножке, взятым с задней стенки глотки (на верхней или нижней ножке). Этот способ показан тогда, когда другие методики удлинения мягкого нёба оказались неэффективными. Он не используется у детей младшего возраста.
СВОБОДНАЯ ПЕРЕСАДКА ТКАНЕЙ
Одним из методов ликвидации дефектов кожных покровов по площади является свободная пересадка кожи, которая используется и у детей. Основателем современных методов пересадки кожи является Реверден (1869), предложивший пересаживать мелкие эпидермальные лоскуты на грануляционные раневые поверхности. Янович-Чайнский (1871) модифицировал этот способ, используя толстые лоскуты кожи. Но ни первый, ни второй способы кожной пластики неприемлемы для закрытия дефектов кожи на лице, поскольку не отвечают эстетическим требованиям. После таких операций на участке пересадки образуется типичная "пятнистость", обусловленная чередованием рубцов, образовавшихся на раневой поверхности, и пигментированных участков пересаженной кожи. Поэтому на лице чаще используют свободную пересадку больших по площади расщепленных кожных лоскутов. Родоначальниками этого вида пластики являются О. С. Яцен-ко(1871)иОлье(1872).
Однако и такой вид свободной кожной пластики у детей не применяется. Это обусловлено тем, что у них кожные покровы значительно тоньше, чем у взрослых, и расщепить такой тонкий слой кожи практически невозможно. Свободная пересадка кожи лоскутами во всю ее толщу без подкожной жировой клетчатки — метод свободной пересадки кожи, который чаще используется у детей, что связано с простотой взятия трансплантата, хорошим приживлением его на лице при соблюдении и выполнении всех требований относительно пересадки кожи. В детском возрасте кровоснабжение тканей лица значительно лучше, чем у взрослых, что, в свою очередь, обеспечивает хорошее течение репаративных процессов в лоскуте и на участке-реципиенте. Однако со временем пересаженный кожный лоскут пигментируется, площадь его сокращается, а это ухудшает косметический и эстетический эффекты проведенной операции. Кроме того, с ростом ребенка изменяются пропорции анатомических участков лица, за исключением участка с кожным трансплантатом. Это может привести к развитию вторичных деформаций мягких тканей.
В связи с вышеприведенными обстоятельствами свободную кожную пластику применяют в возрасте 10-14 лет для закрытия дефектов кожи, образовавшихся вследствие травмы, после удаления невуса или капиллярной гемангиомы больших размеров. Исключение составляют дети, перенесшие ожог лица; у них широко используют свободную кожную пластику и раньше — в 5-6 лет.
Для получения положительного результата при пластике свободным кожным лоскутом необходимо тщательно подготовить ткани и раневую поверхность, куда будет пересаживаться лоскут, а также правильно избрать место формирования трансплантата. При этом важны следующие положения:
1. Подготовка раневой поверхности, на которую будет пересажен кожный лос-
кут. Если это свежая рана после механической травмы или удаления доброкачественной опухоли, то подготовка ее заключается в тщательном гемостазе раневой поверхности. Желательно не перевязывать сосуды кетгутом, узлы которого будут негативно влиять на течение репаративного процесса, а остановить кровотечение точечной днатермокоагуляцией. После этого рану накрывают пропитанной антисептиками салфеткой.
При пересадке кожного лоскута по поводу келоидного или гипертрофического рубца до операции необходимо провести физиотерапевтическую и медикаментозную подготовку, направленную на улучшение кровоснабжения окружающих рубцовоизмененный участок и подлежащих тканей. С этой целью применяют электрофорез лидазы, парафиновые и озокеритовые аппликации, внутритканевое введение лидазы, фонофорез гидрокортизона и контрактубекса. Для тренировки периферического кровообращения также используют действие контрастных температур (гипо- и гипертермия) на ткани. Обычно такой курс предоперационной подготовки продолжается от 10 до 14 дней и осуществляют его в амбулаторных условиях.
2. Выбор места для донорского участка проводится с учетом строения его кожных покровов, размеров и формы трансплантата. Для пересадки кожи на лицо ее не следует брать с живота, внешней поверхности бедер и седалищной области, поскольку здесь она по структуре отличается от кожных покровов лица, хотя в детском возрасте на вид такая же, как и на лице: тонкая, нежная, без волосяного покрова. Однако в период гормональной перестройки (12-16 лет, когда начинают активно функционировать потовые железы и начинается рост волос) на пересаженном кожном трансплантате "вдруг" начинают расти волосы. Все это создает дополнительную психологическую травму для ребенка и, кроме того, необходимость последующих хирургических вмешательств. Лоскуты кожи лучше брать с участков внутренних поверхностей плеч, предплечий, бедер. Здесь после предварительной обработки антисептиками, спиртом и фурацилином рисуют размеры трансплантата по шаблону или в соответствии с полученными размерами дефекта с учетом возраста ребенка. Выкраивают необходимых размеров и формы кожный лоскут во всю толщу без подкожно-жирового слоя (размеры лоскута должны быть на 15-20 % больше, чем размер дефекта). Потом лоскут накладывают на подготовленную раневую поверхность и фиксируют редкими швами. Необходимым условием для приживления трансплантата является равномерное прилегание к ране. Для этого формируют разные виды асептических повязок, обеспечивающих равномерное прижимание лоскута. Давление лоскута на рану должно быть оптимальным, то есть не быть недостаточным - тогда лоскут будет "парусить", но и не очень большим — при этом он может некротизироваться. Накладывая такую повязку, необходимо учесть поведение ребенка и возможность снятия ее. Первую перевязку делают через 5-6 дней, после чего рану можно оставлять открытой, поскольку за это время произошло приживление донорского лоскута к раневой поверхности.
Свободная пересадка кожно-хрящевого трансплантата применяется у детей для ликвидации тотальных или субтотальных дефектов крыльев и кончика носа после травм (укусов животных). Использовать его у детей рекомендуется с 10-12-летнего возраста, а в некоторых случаях — и раньше. Например, при нали-
Апа
407
Раздел 11
Основные восстановительно-реконструктивные вмешательства на тканях челюстно-лицевой ооласти

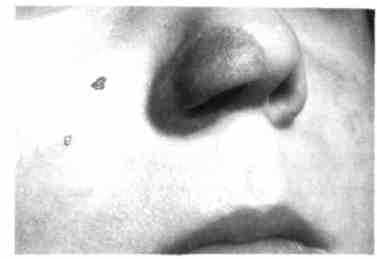
Рис. 370. Вид носа через 6 мес после операции по методике Суслова у ребенка с тотальным дефектом правого крыла носа (укус собаки)
чии свежего дефекта крыла носа после его травмы у ребенка 5-6 лет хирург должен взять кожно-хрящевой трансплантат большего размера, поскольку последний имеет тенденцию к частичному сокращению, кроме того, в будущем ткани носа будут расти, что приведет к изменению соотношения их в участке дефекта (рис. 370).
ПЛАСТИКА ФИЛАТОВСКИМ СТЕБЛЕМ
Для закрытия значительных по объему дефектов мягких тканей лица используют кожную ленту, сшитую в трубчатый стебель. Такой способ был предложен в 1916 г. В.П. Филатовым. Это было начало нового периода в пластической хирургии не только лица, но и других частей тела. Применение круглого стебля показано при дефектах лица, сопровождающихся значительными потерями тканей, например, сквозных дефектах щеки, носа, подбородка и т. п. У детей способ имеет ограниченные показания, поскольку вызывает определенные трудности, обусловленные длительной миграцией стебля, длительным вынужденным положением руки, зафиксированной к голове, уменьшением (в среднем на 15-20 %) тканей стебля на этапах пластики (с ростом ребенка дефицит тканей увеличивается). Но он может быть методом выбора при значительных дефектах мягких тканей у детей 10-12 лет.
Пластика круглым стеблем выполняется так: в первую очередь проводят измерение размеров дефекта по ширине, длине и глубине, то есть определяют необходимый объем пластического материала, учитывая потерю тканей на этапах ликвидации дефекта и роста ребенка. Потом выбирают место для формирования кожной ленты. Выгоднее формировать стебель в окружающих дефект участках — на боковых поверхностях шеи, в надключичной и подключичной областях, поскольку при таких условиях можно избежать вынужденного положения верхней конечности на этапах миграции стебля. Последнее приобретает особое значение у детей младшего возраста при травмах, сопровождающихся дефектом тканей. Однако обычный объем тканей, необходимый для формирования полноценного стебля, в вышеназванных участках незначительный. В таких случаях у детей старшего возраста можно использовать ткани с внутренней поверхности плеча, предплечья, живота.
Стебли можно заготавливать в проекции естественных складок. Оптимальным соотношением длины и ширины стебля для обеспечения хорошего его питания принято считать 3:1, а при "острой миграции" стебля — 2:1. При благоприятном течении раневого процесса через неделю одну из ножек стебля мигрируют к месту назначения. На этом этапе важно определить, какая ножка будет отсечена первой и в какую часть дефекта она будет вшита. Сразу же после формирования трубчатого кожного лоскута необходимо проводить подготовку краев дефекта
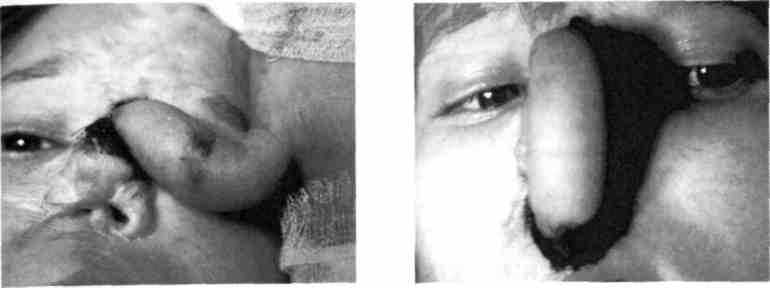
Рис. 371. Ребенок с субтотальным дефек- Рис. 372. Тот же ребенок после миграции
том носа после криодеструкции по поводу второй ножки стебля в нижний полюс де-
гемангиомы его. Сформированная и пере- фекта носа
саженная в верхний участок дефекта носа ножка филатовского стебля
(см. раздел "Свободная кожная пластика"). После того как края дефекта и стебель подготовлены к миграции, проводят этап, на котором уделяют большое внимание освежению краев дефекта, фиксации ножки стебля и иммобилизации конечности в таком положении, чтобы лоскут не перегибался и излишне не растягивался (рис. 371). У детей это самый сложный период лечения: рука и голова находятся в вынужденном положении в течение 8-11 сут, затруднены прием пищи, сон и т. д. Ребенок всегда подвижнее, чем взрослый. Кроме того, он не может реально оценить сложность и ответственность ситуации, поэтому именно в этот период травмати-зация стебля наиболее возможна. В связи с этим необходимо тщательным образом продумать фиксацию стебля на этапах миграции; объяснить родителям и ребенку необходимость ограниченного двигательного режима, а иногда применить и седа-тивные препараты, особенно у детей 10-12-летнего возраста. В этот период проводят "тренировку" дистальной ножки стебля. После приживления одной ножки по краю дефекта (через 10-12 дней) осуществляют завершающий этап миграции стебля — пересадку второй ножки в оставшийся край дефекта (рис. 372). Через 1-3 мес, если это не удалось сразу, распределяют ткани филатовского стебля в нужном направлении и продолжают формировать отсутствующий орган.
В настоящее время разработаны и предложены методы формирования стеблей, получивших название плоских. В их основе — комбинированная кожная пластика, при которой раневая поверхность стебля и материнская поверхность закрываются свободными кожными трансплантатами. Возле основы ножек стебля выкраивают дополнительные треугольные лоскуты. Перемещенные под ножку стебля, они не только ликвидируют совпадение линии швов стебля и материнской поверхности, но и устраняют натяжение кожи, что значительно улучшает кровоснабжение тканей стебля.
Принципиальные проблемы использования филатовского стебля, возникающие при ликвидации дефекта или деформаций челюстно-лицевой области у ребенка, следующие:
1. Проведение многоэтапной операции даже с высоким эстетическим и функ-
409
