Доброкачественные новообразования мягких тканей челюстно-лицевой области 230
| Вид материала | Документы |
СодержаниеСпид и вич-инфекция Human Immunodeficiency Virus (HIV) — Воспалительные заболевания Острые вирусные сиалоадениты Вирусный сиалоаденит |
- Календарно-тематический план лекций по хирургической стоматологии для студентов 4-го, 22.87kb.
- Вопросы для поступающих в ординатуру, 55.62kb.
- Лечение воспалительных заболеваний мягких тканей челюстно-лицевой области на основе, 266.51kb.
- Оптимизация комплексного лечения воспалительных заболеваний мягких тканей челюстно-лицевой, 313.04kb.
- Планирование восстановительных операций в челюстно- лицевой области. Показания и противопоказания., 268.88kb.
- Календарно-тематический план лекций по хирургической стоматологии для студентов 5-го, 28.19kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «детская челюстно-лицевая, 398.03kb.
- Российской Федерации, 79.11kb.
- Приложение №1 к договору № от 2010, 55.51kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «челюстно-лицевая, 659.47kb.
Воспалительные заболевания челюстно-лицевой области
много общего с приобретенным третичным сифилисом (высыпание бугорков, появление гумм, поражение костей и разнообразные дистрофии). У большинства детей с поздним врожденным сифилисом наблюдаются положительные классические серологические реакции.
При инфицировании от больных родителей течение болезни у ребенка типичное, т.е. первичный, вторичный и третичный сифилис.
Для первичного сифилиса (от 1 до 3 нед с момента инфицирования) типичной реакцией слизистой оболочки полости рта является появление язвы с уплотнением, инфильтрацией и сальным безболезненным дном. Этот так называемый твердый шанкр.
Для вторичного сифилиса (9-10-я неделя с момента инфицирования) характерным является появление бело-красных розеолезно-папулезных высыпаний на коже и слизистой оболочке полости рта. Элементы высыпаний имеют размеры от 5 до 10 мм и склонны к эрозированию. Регионарные лимфатические узлы плотные, увеличенные, однако безболезненные. Этот период чрезвычайно контагиозный.
При третичном сифилисе (1-3 года с момента заражения) на слизистой оболочке полости рта возникают гуммы, расположенные в толще тканей. Они очень плотные, безболезненные при пальпации, резко отграниченные от здоровых тканей. Слизистая оболочка над ними гиперемирована. При распаде их возникают язвы, имеющие кратерообразную форму. После заживления ран на слизистой оболочке остаются характерные звездчатые рубцы. Если распадается гумма, расположенная на нёбе, то возникает сообщение полости рта с носовой.
Поскольку основным элементом при первичном сифилисе является язва (твердый шанкр), возникает необходимость дифференцировать ее с язвой туберкулёзной и травматической.
Язвы при туберкулёзе обычно множественные, болезненные, с неровными подрытыми краями, на дне которых расположены желтые капельки — зёрна Тре-ла (симптом яблочного желе).
Травматическая язва обычно не имеет правильной округлой формы, в отличие от первичной сифиломы. Края ее неровные, дно покрыто желто-серым налетом. При пальпации язва мягкая, болезненная, окруженная гиперемированной слизистой оболочкой, инфильтрат подлежащих тканей отсутствует. Регионарные лимфатические узлы увеличенные, болезненные при пальпации.
Сифилитическую ангину следует дифференцировать с банальной катаральной ангиной, при которой наблюдается боль при глотании на фоне ухудшения общего состояния и повышения температуры тела. Слизистая оболочка вокруг миндалин значительно гиперемирована, отечная, внешние признаки являются свидетельством острого воспаления. В отличие от сифилитической, при банальной ангине процесс двусторонний. Регионарные лимфатические узлы увеличенные и болезненные при пальпации с обеих сторон.
Для дифференциальной диагностики большое значение имеет бактериологическое исследование материала, взятого из элементов поражения для выявления бледной спирохеты, и положительные специфические серологичные исследования (RW - реакция Вассермана; РИФ - реакция иммунофлюоресценции; РИБТ — реакция иммобилизации бледной трепонемы).
Реакции РИБТ и РИФ наиболее специфичны в лабораторной диагностике сифилиса.
Лечение сифилиса у детей проводят в условиях кожно-венерологического диспансера.
СПИД И ВИЧ-ИНФЕКЦИЯ
ВИЧ/СПИД — заболевание вирусной этиологии с избирательным поражением иммунной системы, которая становится чувствительной к различной инфекции.
Human Immunodeficiency Virus (HIV) — вирус иммунодефицита человека (ВИЧ). Acquired Immunodefeciency Syndrome (AIDS) в переводе на русский язык — синдром приобретенного иммунодефицита (СПИД).
ВИЧ/СПИД выделен в самостоятельное заболевание в 1981 г. Но в последнее время в научной литературе иногда появляются не совсем обоснованные сомнения относительно необходимости такого выделения. Болезнь относится к типичным антропонозам и вызывается вирусом семейства ретровирусов. Последние названы так потому, что имеют в своей структуре фермент ретровертазу. Именно он обеспечивает процесс возврата генома РНК в ДНК, который внедряется в геном клетки хозяина. Это, в свою очередь, позволяет вводить в геном клетки человека любой запрограммированный код из клетки-вируса.
Источником ВИЧ-инфекции являются больные люди в разные периоды болезни и вирусоносители.
У человека вирус выявляется в крови, сперме, спинномозговой жидкости, влагалищном и цервикальном секретах, он может быть в грудном молоке, в биопта-тах разных тканей. В слюне, слезной жидкости, поте и моче вирус находится в небольшом количестве, недостаточном для заражения. Но риск последнего возрастает, если, например, к слюне примешивается кровь.
Проблема СПИДа у подростков приобретает все большее значение, по-сколь-ку обстановка вседозволенности именно среди детей 10-15 лет провоцирует разврат, употребление наркотиков, пренебрежение элементарными средствами безопасного секса и личной гигиены.
По данным экспертов ООН, в мире в 1998 г. ВИЧ-инфекция чаще всего нора-жала детей и подростков до 15 лет. В этой возрастной группе вирусом ежедневно заражается 1600 детей и умирает 1200. Сейчас СПИД стал одной из основных причин смерти детей возрастом 1 -4 лет.
Всего в Украине на 1 июня 2001 г. выявлено 57 660 ВИЧ-инфицированных. За 5 мес 2001 г. зарегистрировано 2702 ВИЧ-инфицированных, из них 354 — дети, среди которых 90 % — новорожденные.
Практикующему врачу-стоматологу необходимо знать, что путями передачи ВИЧ-инфекции могут быть половой (разные виды секса), парентеральный (пост-трансфузионный), "шприцевой", трансплантационный, от матери ребенку — перинатальный, трансплацентарный, грудное вскармливание. В связи с этим выделяют такие группы риска: гомосексуалисты, наркоманы, проститутки, реципиенты крови (доноры), медицинские работники (в особенности манипуляционные сестры,стоматологи, хирурги).
Заражение детей чаще всего связано с инфицированием матери ВИЧ. Наибольшая достоверность передачи ВИЧ ребенку от матери существует тогда, ког-
1Q9
1QQ
да она заразилась во время беременности, а также если беременность и роды проходят на фоне ВИЧ-инфекции в поздней стадии.
Стадия первичных проявлений сопровождается лихорадкой (96 %), лимфаде-нопатией (74 %), эритематозно-макулопапулезнымп высыпаниями на лице и туловище (70 %), миалгией или артралгией (54 %). После этого в 20-50 % случаев развивается стадия персистирующей генерализованной лимфаденопатии. Стадия вторичных проявлений характеризуется заболеванием верхних дыхательных путей, кожи, слизистых оболочек вирусной, бактериальной, грибковой природы.
В клиническом течении СПИДа выделяют: инкубационный период, который длится до 5 лет и напоминает инфекционный мононуклеоз (продолжительная ангина и увеличение нескольких групп лимфатических узлов); синдром генерализованной лимфаденопатии (продолжительность его от 3 до 5 лет), при которой увеличиваются шейные, подчелюстные, подподбородочные, затылочные, подмышечные лимфоузлы. Они небольшие (до 1 см), эластичные, не спаянные с подлежащими тканями, существуют не менее 3 мес; ассоциированный период СПИДа, характеризующийся развитием на протяжении 1-1,5 мес кахексии и собственно СПИДа, — период, когда ребенок умирает в результате тяжелых множественных инфекций.
Особенности течения ВИЧ-ннфекцип у детей обусловлены несформирован-ной системой иммунитета, из-за чего быстро наступает глубокая иммунодепрес-сия. Это, в свою очередь, приводит к более ранним клиническим проявлениям СПИДа, в особенности у маленьких детей.
Основные проявления в полости рта ребенка, которые должны вызвать у стоматолога подозрение относительно СПИДа, такие:
- кандидамикозные стоматиты. Отличительной особенностью кандидоза при ВИЧ-инфекции является отсутствие поражений кожи и ногтей. Кандидоз слизистой оболочки обычно начинается с молочницы, при которой возникает плохо снимающийся белый налёт. После насильственного снятия налета образуются кровоточащие эрозии. Кандидозные поражения слизистой оболочки плохо поддаются ./течению;
- часто рецидивирующий после прекращения специфического лечения ангу-лярный хейлит;
- язвенный гингивостоматит, имеющий генерализованный характер, с наличием глубоких контактных язв на альвеолярных отростках;
- "волосатая" лейкоплакия, локализующаяся на задней и средней трети боковой поверхности языка. Клинически она имеет вид белой широкой полосы, состоящей из отдельных волосков, представленных ороговелыми мелкими сосочками длиной от 1-2 мм до 1 см;
- хронические рецидивирующие герпетические инфекции, характеризующиеся распространением высыпаний (миграция и диссеминация их), присоединением кожных поражений, язвенно-некротической формой заболевания.
Диагностика ВИЧ-инфекции основывается на трехразовой индикации в крови ребенка специфических антител (анти-ВИЧ) по методу твердофазного ИФА (иммуноферментный анализ).
После получения положительного результата необходимо проведение экспертного подтверждения наличия в крови специфических антител методом имму-
й m-n Последний позволяет учитывать образование не общего количества ан-тел а отдельных - к специфическим антигенам - гликопротеинов (gp 41, ГИ 120 ЙР 160). Они играют главную роль при распознавании вирусом клетки-мишени и проникновении в нее.
Специфические антитела первично определяются в крови только через 8-12 нед после заражения. Поэтому индикация анти-ВИЧ не может рассматриваться как критерий ранней диагностики.
К методам ранней диагностики относится молекулярно-биологический, основывающийся на полимеризации ценной реакции (ПЛР) или гибридизации нуклеиновых кислот со специфическими ДНК-зондами. Суть ПЛР состоит в восстановлении репликации вируса in vitro. В субстрат (кровь, ткани) вводят праймеры - небольшие цепи нуклеотидов вируса, на которые при наличии в субстрате вирусной ДНК последняя "достраивает" введенные цепи нуклеотидов. Таким образом, это позволяет получить неограниченное количество копий вируса, что позволяет обнаружить минимальное их количество. ПЛР имеет важное значение для постановки диагноза у детей, родившихся от ВИЧ-инфицированных матерей. Этот метод позволяет обнаружить ВИЧ-РНК в крови детей уже на первом месяце жизни.
Учитывая разнообразие и неспецифичность проявлений СПИДа в полости рта у детей, диагностику и лечение данного заболевания следует проводить в тесном" контакте с инфекционистами, иммунологами, онкологами, гематологами и врачами других специальностей в специализированных стационарах.
Профилактика СПИДа в стоматологии предусматривает тщательный сбор анамнестических данных, выявление групп риска среди подростков (дети из неблагополучных семей, без определенного местожительства, без родителей, дети наркоманов и др.), тщательную стерилизацию инструментария. Врачи-стоматологи при работе с пациентами должны пользоваться индивидуальными средствами защиты — масками, перчатками, очками и т.п.
195
Заболевания слюнных желез

Вирусные; бактериальные; травматические; калькулезные
Острые
J
 Раздел 4
Раздел 4Заболевания слюнных желез
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Трудно переоценить роль слюнных желез в гармонии функционального взаимодействия органов и тканей полости рта. Состояние их часто определяет предпосылки к развитию и характеру течения различных заболеваний.
Среди воспалительных процессов челюстно-лицевого области у детей 13,9 % приходится на поражение слюнных желез. Из них около 88 % — это заболевания околоушной слюнной железы. Изучение заболеваний слюнных желез началось после описания анатомического строения 3 пар больших слюнных желез (Wharton, 1656; Stenon, 1662; Nuck, 1685). У 14-16-миллиметрового зародыша на 6-й неделе внутриутробного развития уже находят зачатки больших слюнных желез. Около 22-й недели выявляют проходимость слюнных протоков. У ребенка до 1 года развитие слюнных желез проходит умеренно. Только после 1-го года жизни оно усиливается, и уже в 15 лет слюнные железы по размерам и функциям не отличаются от таковых у взрослых.
Возникновению сиалоаденитов у детей способствуют: воспалительные поражения слизистой оболочки ротовой полости; острые и хронические тонзиллиты; острые и хронические лимфадениты; острые респираторные заболевания; наличие кариозных и периодонтитных зубов; проникновение инородных тел в протоки слюнных желез (в особенности у маленьких детей); анатомическое строение протоков и паренхимы слюнных желез (эмбрионально обусловленные аномалии выводных протоков больших слюнных желез, устья зияют, протоки широкие и короткие), поэтому дуктогенный путь проникновения вирусов и микроорганизмов в железу у детей встречается чаще, чем другие пути; изменения местного и общего (наличие вторичного иммунодефицита) иммунитета.
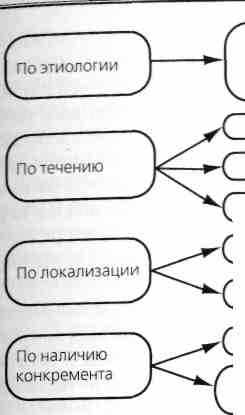
Для постановки диагноза воспалительных заболеваний слюнных желез может быть использована следующая классификация (схема 8).
ОСТРЫЕ ВИРУСНЫЕ СИАЛОАДЕНИТЫ
Эпидемический паротит (parotitis epidemica acuta). В последнее время количество случаев эпидемического паротита увеличилось.
В настоящее время одинаково часто наблюдается заболевание эпидемическим паротитом как детей, так и взрослых.
В 1752 р. Партолонго впервые признал эпидемический характер эпидемического паротита, a P.Hamilton в 1759 г. указал на его контагиозность.
Возбудителем эпидемического паротита является фильтрирующийся вирус из группы РНК-геномных вирусов, род Paramyxovims. Эпидемическим паротитом болеют чаще дети от 3 до 15 лет (от одного до трех лет — единичные случаи). Инкубационный период при этом заболевании чаще составляет 18 сут (кратчай-
196
J
Серозные
Гнойные
Хронические
Обострившиеся хронические
Гнойно-некротические Л Паренхиматозные J
Паротиты
Субмаксиллиты
Интерстициальные )
Некалькулезные
Г
Калькулезные с локализацией камня
В переднем отделе протока;
в среднем отделе протока;
в заднем отделе протока;
в железе ,
Схема 8. Классификация воспалительных заболеваний слюнных желез
ший — 3 сут, наиболее длинный — 35 сут). Заразный период не превышает 3-10 сут от начала заболевания.
Эпидемическим паротитом болеют только люди. Экспериментально вызвать это заболевание удалось лишь у обезьяны. Источником инфекции при эпидемическом паротите может быть больной или вирусоноситель. Механизм передачи — капельный, он имеет особенности, отличающие его от передачи вируса гриппа, кори и т.п. Они состоят в том, что при паротите ухудшается каплеобразование слюны, поскольку уменьшается ее количество и повышается вязкость. Это затрудняет передачу инфекции от больного к здоровому человеку, поэтому для заражения нужен длительный контакт с источником инфекции. Инфекцию можно передать только через слюну — она является и местом существования вируса как биологического вида.
Местом первичной локализации вируса являются слюнные железы, что подтверждено экспериментально у инфицированных обезьян. При всех опытах вирус сначала выявляли в слюнных железах, а потом — в крови.
Вирус эпидемического паротита поражает только железы, имеющие экзоэпи-телиальное происхождение, различные по функции (экзокринные — слюнные, слезная, молочная железы и с двойной функцией — поджелудочная железа), но объединенные одинаковым анатомическим и гистологическим строением.
Тяжесть заболевания обусловлена изменениями преимущественно в стро-ме слюнных желез, клетки ацинусов поражаются редко. Чаще фильтрующийся вирус поселяется в строме околоушной слюнной железы, крайне редко — в подчелюстных.
Жалобы. Больные дети или их родители жалуются на резкое повышение температуры тела, нарушение самочувствия, вялость, головную боль, нарушение аппетита, сна, болезненное увеличение одной или обеих околоушных слюнных желез, сухость слизистой оболочки полости рта, боль в слюнных железах при глотании и жевании. В 50 % случаев эпидемический паротит может быть односторонним.
Клиника. В течении эпидемического паротита выделяют продромальный пе-
Раздел 4
Заболевания слюнных желез
риод и период выраженных клинических проявлений. В последние 1-2 сут инкубационного периода могут возникнуть продромальные явления. Эпидемический паротит - это заболевание всего организма, характеризующееся нарушением общего состояния ( головная боль, плохой сон, боль в мышцах, суставах конечностей, повышение температуры тела, озноб, боль в животе, рвота, сухость в полости рта, боль при глотании). Околоушные слюнные железы являются местом наиболее яркого проявления заболевания. Слюнная железа увеличивается, за мочкой уха появляется боль при пальпации (симптом Филатова). Возможны первичные поражения нервной системы и поджелудочной железы. У детей раннего возраста начальный период может сопровождаться рвотой, судорогами, появлением менингеальных признаков.
В период выраженной клинической картины наблюдается увеличение околоушной слюнной железы. Кожа над ней напряженная, блестящая, бледная по сравнению с окружающей кожей. По периферии отек менее плотный, чем в центре, ткани тестообразной консистенции. При надавливании на нее ямки не остается. Для эпидемического паротита характерны такие болевые точки:
- впереди козелка уха на стороне поражения;
- верхушка сосцевидного отростка;
- вырезка нижней челюсти;
- угол нижней челюсти (симптом Хетчкока).
Однако названные симптомы редко выявляются все сразу. При обследовании ротовой полости наблюдается гиперемия слизистой оболочки вокруг устья выводного протока слюнных желез (симптом Мурсона). Саливация снижена, вязкость слюны увеличена, но слюна прозрачная. При присоединени банальной инфекции изменяется качественная характеристика слюны — она становится мутной.
Поджелудочная железа при эпидемическом паротите у детей поражается в 3,1-51,1 % случаев, что обусловлено тропностью вируса к железам внутренней секреции. При развитии панкреатита у больных повышается температура тела, появляется постоянная боль в животе. Наблюдаются анорексия, тошнота, рвота, головная боль, у детей первых двух лет жизни — жидкие жирные испражнения, у старших — запор. Происходят изменения в моче — повышается уровень диастазы. Симптомы панкреатита наблюдаются на протяжении 3-6 сут. Течение заболевания обычно доброкачественное. Надо помнить, что бывают бессимптомные формы поражения поджелудочной железы, которые могут отрицательно влиять на ее функцию. Это требует дополнительного проведения биохимического анализа крови и мочи.
Поражение половых желез при эпидемическом паротите протекает по типу орхита, орхоэпидидимита. Период поражения половых желез длится в среднем около 1-2 нед. Спустя 3-5 сут от начала заболевания увеличенное яичко начинает уменьшаться, исчезают отек и боль.
Частота поражений нервной системы при эпидемическом паротите составляет 71 %. Это происходит у детей младшего возраста и ослабленных. Основной формой поражения нервной системы является серозный менингит.
Таким образом, предварительный диагноз эпидемического паротита устанавливают на основании жалоб больного, данных эпидемического анамнеза и клинических данных (нарушение общего состояния и явления интоксикации, панкреатит, орхит и т.п.; выявление увеличенных слюнных желез, бледность
1жных покровов над железами, пастозность последних, наличие болевых точек — v верхушки сосцевидного отростка, впереди козелка, в проекции вырезки и ггла нижней челюсти; слюна не изменена в цвете, прозрачная, более вязкая, количество её меньше, чем в норме). Чтобы поставить окончательный диагноз, необходимо провести серологическое исследование крови (выявляется повышение амилазы и титра комплемента, что свидетельствует о наличии вируса).
Дополнительными методами исследования являются: выделение вируса из слюны и спинномозговой жидкости методом заражения куриных эмбрионов; серологические исследования, основывающиеся на выявлении типоспецифичес-кпх антител — комплементсвязывающих, вируснейтрализующих, антигенагглю-тинирующих, различные серологические тесты.
Эпидемический паротит следует дифференцировать с острыми неэпидемическими вирусными паротитами, обострением хронических паротитов, паротитом Герценберга, острым бактериальным паротитом, абсцессом околоушной области. Данные дифференциальной диагностики эпидпаротита с другими воспалительными заболеваниями слюнных желез приведены в табл. 6.
Лечение эпидемического паротита проводится дома или в условиях инфекционного отделения инфекционистом (при возникновении осложнений). В 50 % случаев такие дети поступают на травмпункт челюстно-лицевого отделения, где должна проводиться тщательная дифференциальная диагностика эпидемического и острого бактериального паротита, поскольку неправильно госпитализированный больной с эпидемическим паротитом может инфицировать всех детей в стационаре. Специфического лечения заболевания нет. Применяют симптоматическую терапию, предусматривающую профилактику присоединения банальной инфекции, постельный режим в течение 7-10 сут, жидкую высококалорийную и богатую витаминами пищу. Иногда по совету врача-инфекциониста больным с выраженными местными проявлениями назначают компрессы с 5 % раствором ДМСО и полуспиртовые, повязки с мазью белладонны, камфорным спиртом; полоскания рта антисептиками, физпроцедуры (УВЧ, СВЧ, УФА) на область слюнных желез. При поражении поджелудочной железы, половых желез, нервной системы лечение проводится с участием педиатра, невропатолога, эндокринолога и других специалистов.
Осложнениями заболевания могут быть: присоединение банальной инфекции с развитием бактериального паротита, образование флегмон и абсцессов около-ушно-жевательной области.
Вирусный сиалоаденит у детей является осложнением нетипичного течения или неадекватного лечения гриппа. Возбудителем являются РНК-содержащие вирусы из семейства Orthomyxovirus — типа А, В, С. Преимущественно возникает у детей 7-10 лет. Околоушная железа поражается чаще, чем другие.
Жалобы детей или их родителей — на повышение температуры тела, головную боль, недомогание, снижение аппетита, болезненность в области слюнной железы.
Клиника. У ребенка наблюдаются болезненное увеличение железы (боль возникает в слюнных железах во время еды), отек мягких тканей в этой области. При обследовании ротовой полости устье протока зияет, слизистая оболочка вокруг него гиперемированная, отечная. Изменяется качество слюны — она становится мутной, более вязкой, но количество ее не изменяется, что отличает данное
1QC)
