Пути проведения боли и ее механизмы
| Вид материала | Реферат |
СодержаниеПсихология боли Восприятие боли у детей Боль у детей |
- Современные подходы к фармакотерапии послеоперационной боли с применением синтетических, 227.18kb.
- Современные подходы к фармакотерапии послеоперационной боли с применением синтетических, 227.9kb.
- Боль, природа боли, афферентные пути, 97.64kb.
- Перечень контрольных заданий для студентов 4-го курса по разделам: кардиология, пульмонология,, 1837.67kb.
- Механизмы возникновения боли, 1660.14kb.
- Дар трёх солнц, 419.51kb.
- Принципы интегративной диагностики и лечения боли, 43.75kb.
- Бурыкина Марина Юрьевна Сазонов Сергей Николаевич Зависимое поведение: причины, механизмы,, 2842.63kb.
- Образование: неполное среднее, 148.4kb.
- Заседание рабочей группы по подготовке и проведению круглого стола «Социальные проблемы, 25.59kb.
ПСИХОЛОГИЯ БОЛИ
В клинической практике и в многочисленных экспериментальных исследованиях встречается различная реакция на идентичное лечение у пациентов со сходными биомедицинскими показателями (степень повреждения, длительность заболевания, интенсивность боли). Более того, в ряде случаев выявленная физическая патология не коррелирует с интенсивностью боли или степенью нетрудоспособности. Что определяет выраженность боли и различную реакцию пациентов на идентичное лечение?
Многочисленные исследования свидетельствуют о том, что на восприятие, поддержание и усиление боли существенное влияние оказывают психологические и социокультурные факторы (уровень тревожности, депрессии, удовлетворенность семейными отношениями, гендерная, профессиональная и финансовая состоятельность и др.). Одним из факторов, от которых зависит успех лечения, являются психологические установки пациентов.
Что такое установка?
Явление установки впервые было открыто немецким психологом Л. Ланге в 1888 году в экспериментальной психологии при изучении ошибок восприятия, а вскоре стало активно изучаться в различных областях общей и социальной психологии. В настоящее время нет общепринятого определения установки. Зарубежные авторы определяют установки (англ. «set»), как личностно сформированные или распространенные в определенной культуре когнитивные образования.
Среди отечественных ученых наиболее фундаментально проблемой установки занимался грузинский психолог Д.Н. Узнадзе (1966), который дал следующее определение: «Установка субъекта – это неосознаваемая и обусловленная прошлым опытом детерминирующая тенденция, внутреннее состояние готовности человека определенным образом воспринимать, оценивать и действовать по отношению к явлениям и объектам действительности». Опираясь на это определение и привнося некоторые изменения, можно было бы предложить следующее определение: «Установка – это неосознанная склонность к реагированию на ситуацию определенным образом, с помощью которой может быть удовлетворена та или иная потребность, сложившаяся в результате предшествующего опыта».
Примером установки может служить поведение человека, идущего вечером по узкой незнакомой лесной дороге. Он прислушивается к любому шороху, всматривается в едва заметный просвет между деревьями, шагает осторожно и бесшумно. Он начеку. Наблюдая за его поведением, мы понимаем, что установка поддерживает органы чувств в состоянии полной готовности к любой неожиданности. Такое поведение обусловлено прошлым опытом реагирования в незнакомой обстановке. Следовательно, установка – это готовность к определенному поведению или действию.
От установки следует отличать такие понятия, как «отношение» и «ожидание». Отношение предполагает ту или иную эмоционально окрашенную реакцию на то или иное событие (симпатия, антипатия). Ожидание – это представление о связи определенных действий с их последствиями.
Установка и мотивация
Установка в широком смысле понимается, как готовность к той или иной деятельности. Поэтому понятие установки очень близко понятию мотива поведения. Мотив определяется, как связанное с удовлетворением определенных потребностей побуждение к деятельности. Таким образом, установки относятся к мотивационной сфере (мотивационной направленности) личности.
Важно деление мотивов на осознанные и неосознанные, а также понимание связи между ними. К осознанным мотивам относят интересы, убеждения и стремления. К неосознанным – влечения и установки. Неосознанные побуждения порождают непроизвольные действия. Они имеют импульсивный характер, лишены четкого плана. Примером непроизвольных действий могут служить поступки человека в состоянии аффекта, растерянности, страха, изумления. Однако неосознанные мотивы проявляется не только в непроизвольных действиях. Более или менее длительная и ярко выраженная установка возникает при большинстве поведенческих реакций организма. Длительность и устойчивость установки у человека определяется под влиянием индивидуального прошлого опыта.
Экспериментальная психология подчеркивает связь и взаимопереходы между осознанными и неосознанными побуждениями, обусловленность и тех, и других социокультурными условиями развития личности. Так, нередко первоначально неосознанная установка, которая внешне выглядит как предубежденность, в дальнейшем может проявляться уже как глубоко осознанное убеждение, то есть как вполне осознанный мотив деятельности. Это очень важно, поскольку свидетельствует о принципиальной возможности (например, с помощью когнитивно–бихевиористской терапии) выводить неосознанные установки на сознательный уровень и целенаправленно влиять на них, то есть изменять в соответствии с конкретными задачами психотерапии.
Некоторые закономерности установки
В работе Д.Н. Узнадзе «Экспериментальные исследования по психологии установки» были выявлены закономерности закрепления определенной готовности, позволяющей удовлетворить данную потребность, при неоднократном повторении ситуаций. Приведем примеры некоторых экспериментальных методик, которые использовал в работе Д.Н. Узнадзе.
Испытуемому предлагалось несколько раз подряд (10–15 раз) сравнить между собой на ощупь два шара, из которых один был больше, а другой меньше. После этого в очередном предъявлении их подменяли двумя равными. В этой последней экспозиции, которая составляла критическую часть опыта, у испытуемого возникала иллюзия неравности одинаковых шаров, объясняемая тем, что восприятие объективно равных шаров осуществлялось в условиях субъективной готовности к тому, что шары опять будут неравными, т.е. при установке, как потребности определенным образом осуществить акт сравнения.
Таким образом, установка чаще всего складывается в результате неоднократного повторения ситуаций, в которых человек реагировал определенным образом (установочные ситуации). Повторение ситуации неосознанно предвосхищает отношение человека к ее объектам и определяет характер поведения человека.
Д.Н. Узнадзе обнаружил, что установка формируется в ЦНС. Это доказали следующие опыты. Испытуемому последовательно давали в правую руку сначала больший, а затем меньший шар. Это повторялось 10–15 раз. В заключительной части опыта испытуемый получал последовательно пару равновеликих шаров, но уже в левую руку. Тем не менее, у испытуемого возникала иллюзия того, что один шар больше другого, несмотря на то, что левая рука в установочных опытах не участвовала. Аналогичные факты были получены и в отношении зрения. Установка, которая возникала при фиксировании двух неравных объектов левым глазом, распространялась и на правый глаз. Эти опыты позволили сделать вывод, что установка – это особенность деятельности личности в целом. В результате повторения установочных ситуаций, моделью которых являются приведенные эксперименты, постепенно складывается ряд фиксированных установок, которые в целом ряде случаев неприметно для человека определяют стереотипы его поведения, его жизненную позицию.
Установки, по мнению Д.Н. Узнадзе, обеспечивают не только состояние готовности к определенной деятельности, направленной на удовлетворение потребности, но и являются фактором, направляющим и определяющим содержание сознания. Таким образом, развитие личности во многом зависит от приобретаемых по мере накопления жизненного опыта установок. С другой стороны, существует возможность влияния на установки (соответственно, и на последующие реакции и поведение) через механизмы осознания.
Виды установок и их структура
Установки отличаются большим разнообразием: целевые, социальные, смысловые, профессиональные, ожидательные (экспектации), установки на врача, на болезнь и т.д.
Одни установки являются настолько широкими, что определяют особенности личности, другие строго специфичны по отношению к конкретной ситуации.
Установки по отношению к событиям, людям могут быть позитивными (больной, охотно и точно выполняющий все указания врача, придерживается установки, вытекающей из положительного отношения к медицине вообще и к доктору, который его лечит, в частности) и негативными, принимающими характер предубеждения.
Психологическими исследованиями в структуре установки выделены три составляющие:
• когнитивная – образ того, что готов познать и воспринять человек;
• эмоционально–оценочная – комплекс симпатий и антипатий к объекту установки;
• поведенческая – готовность определенным образом действовать в отношении объекта установки, осуществлять волевые усилия.
Таким образом, у каждого человека существует огромное многообразие самых разных установок, касающихся всех сфер его повседневной жизни (работы, учебы, семьи, спорта, денег, любви, дружбы, здоровья, болезни и т.д.).
Для врачей важно изучение установок в отношении здоровья и болезни человека. В данной статье мы рассмотрим установки пациентов, связанные с хронической болью (болевые установки, БУ).
Болевые установки
При работе с пациентами, страдающими хронической болью, было отмечено, что у них довольно часто возникали изменения настроения, проблемы с приемом лекарственных препаратов, снижение активности, трудности при устройстве на работу, семейные конфликты. Кроме того, нередко такие пациенты неадекватно относились к диагнозу и назначенному лечению. К примеру, они ожидали и даже требовали повторения инвазивных диагностических и лечебных мероприятий, несмотря на то, что последние уже были проведены и оказались неинформативными или неэффективными. Так, предложение проанализировать уже проведенные диагностические исследования и на их основе подобрать консервативную терапию вместо хирургического лечения нередко вызывало у этих больных разочарование, скептицизм и недовольство. Рекомендации увеличить физическую активность, использовать меньше препаратов, практиковать техники релаксации не устраивали пациентов. Многие из них считали, что их случай – особенный, а доктор просто недооценивает всю тяжесть ситуации. Кроме того, нередкими являлись жалобы на то, что «никто ни разу не смог им объяснить причину их боли», и таким образом они вынуждены продолжать этот бесконечный поиск врача, «который скажет им, наконец, в чем же проблема».
Такие примеры не единичны. Для многих пациентов «неудобно» верить в то, что терапия типа гипноза может им помочь. Ведь в таком случае окажется, что их боль имеет не физическое, а психическое происхождение, что может скомпрометировать, по мнению пациента, серьезность его заболевания и обоснованность его жалоб. Даже если такие пациенты приходят к психотерапевту, то, скорее, не за лечением, а за подтверждением собственной правоты. В итоге симптомы лишь нарастают, а человек начинает искать новые, часто небезопасные способы лечения. Ретроспективный анализ таких ситуаций позволяет сказать, что они являются примером дезадаптивных БУ, что приводит к непониманию пациентом врача и к неэффективности терапии.
Таким образом, очевидна необходимость изучения БУ с целью их коррекции в случае такой необходимости и получения максимально возможного эффекта от лечения.
БУ могут служить основой хронизации боли. Так, было обнаружено, что при боли в пояснице одним из основных факторов риска перехода острой боли в хроническую и развития долговременных расстройств являются «неадекватные установки по отношению к поясничной боли».
Установки пациента относительно боли могут быть разделены на три группы:
• базовые философские представления о себе и мире;
• достаточно общие и стабильные установки, которые входят в структуру личности;
• установки, касающиеся непосредственного отношения человека к боли (собственно БУ).
Первая группа установок касается весьма разрозненных, но глубоких этических и философских убеждений относительно таких категорий, как справедливость, страдание и личная ответственность. Если пациент считает, что в жизни не должно быть боли, его страдания по поводу развития у него хронической боли будут глубже. Поскольку установки из данной категории очень индивидуальны, непоследовательны и противоречивы, оценка их весьма затруднительна.
Установки второй категории обычно более четкие и связаны с повседневной жизнью. Они стабильны независимо от ситуации и мало изменяются с течением времени, поэтому их можно назвать индивидуальными личностными особенностями. Среди них Lazarus описал установки, которые имеют негативный оттенок. Он считает, что «люди создают и хранят в себе различные установки и смыслы, которые ведут к неадекватному ответу на ситуацию, что в итоге усиливает ощущение покинутости, отверженности, ощущения себя жертвой и т.п.». Естественно, существуют и адаптивные установки, которые относятся к этой группе, включая такие установки, как устойчивость, локус контроля, стиль представления и самоэффективность.
При лечении пациентов с хронической болью изучение установок второй группы имеет важное значение, однако наиболее ценную информацию можно получить при оценке БУ (третья группа). Именно она может стать ключом к диагностике и поиску пути достижения контроля над болью. БУ пациента, в том числе его твердая убежденность в необходимости продолжения диагностических исследований, оказывают существенное влияние на эффективность проводимой терапии. Так, например, пациенты с паническими атаками (с установкой на органическое заболевание) долгое время проводят в бесплодных поисках причины своего страдания, сменяя один за другим кабинеты специалистов, подвергаясь множеству диагностических процедур и не получая ответа на вопрос, что же с ними происходит. В результате эффективность проводимой терапии часто оказывается низкой.
Как можно выявить БУ?
В настоящее время существует несколько методик, рекомендуемых для клинического применения и научных исследований в данной области. К ним относятся:
Анкета для изучения отношения к боли (the Survey of Pain Attitudes, SOPA).
Опросник по БУ и восприятию боли (The Pain Beliefs and Perceptions Inventory, PBAPI).
Профиль когнитивного риска (the Cognitive Risk Profile, CRP).
Опросник, посвященный стадиям изменения боли (The Pain Stages of Change Questionnaire, PSOCQ).
Краткое описание методов
Анкета «Отношение к боли» (The Survey of Pain Attitudes, SOPA)
Первая версия этой анкеты впервые была разработана в 1987 году. За последующие несколько лет она претерпела ряд изменений, и в 1994 году была предложена третья версия SOPA, которая используется в настоящее время. Данная шкала содержит 57 пунктов, каждый из которых оценивается по 5–балльной шкале. Измеряются 7 аспектов БУ:
1. Контроль ( ощущение контроля над болью).
2. Нетрудоспособность (установки пациента по отношению к возможности развития нетрудоспособности).
3. Медицинское излечение (вера в возможность излечения с помощью медицинских мероприятий).
4. Попечение (оценка пациентом степени заботы о нем со стороны окружающих).
5. Лекарственная терапия (отношение пациента к лекарственной терапии).
6. Эмоции (установки пациента по поводу влияния эмоций на выраженность боли).
7. Повреждение (вера в то, что боль является отражением какого–то физического повреждения).
Проведенные исследования подтвердили логичность, стройность, валидность теста, а также надежность получаемых с его помощью результатов.
Данный тест позволяет провести достоверную оценку психометричесих показателей и находит широкое клиническое применение при лечении пациентов с хронической болью. Изучение установок пациента по отношению к боли позволяет оптимизировать лечение, что приводит к лучшим результатам.
Опросник «Болевые установки и восприятие боли» (The Pain Beliefs and Perceptions Inventory, PBAPI)
Данный опросник содержит 16 пунктов, с помощью которых исследуются 3 категории установок пациента.
1. Самообвинение.
2. Восприятие боли как необъяснимой.
3. Стабильность (т.е. установки о стабильности, неизменности боли с течением времени).
Исследования показали, что данные шкалы хорошо обоснованы и валидны. Установка на то, что боль является постоянной и не уйдет в результате лечения, коррелировала с действительно худшим ответом на консервативное лечение. Вера пациента в то, что его боль не имеет физиологической причины, была ассоциирована с более редким развитием психологической дезадаптации и соматизации после лечения. Наконец, вера в стабильность и необъяснимость природы боли была связана с негативным отношением к себе и меньшим контролем над болью. Исследование, проведенное Williams и Keefe, подтвердило объективность и пригодность PBAPI. Данный опросник получил признание и обнаруживает тенденцию к широкому распространению не только в англоговорящих, но и в других странах для клинического применения.
Опросник «Профиль когнитивного риска», (the Cognitive Risk Profile, CRP, DeGood,1996)
Данный инструмент, предложенный DeGood и сотрудниками, позволяет более широко изучить БУ пациента. Последняя версия опросника содержит 68 пунктов, каждый из которых оценивается по 6–балльной шкале. Пациенту предлагается указать степень своего согласия с различными утверждениями, касающимися его боли. Каждое такое утверждение считается адаптивным или дезадаптивным и тем самым потенциально связано с ответом на лечение. Оценка в опроснике проводится по 9 категориям:
• Философские установки
• Влияние настроения на интенсивность боли
• Влияние боли на настроение
• Восприятие вины
• Недостаточность социальной поддержки
• Вид расстройства
• Вера в успех медицинской помощи
• Скептицизм по поводу эффективности многокомпонентного лечения
• Убежденность в безнадежности.
Была отмечена умеренная корреляция результатов данного опросника с результатами клинической беседы и уровнем депрессии/активности. В небольшом исследовании на 45 пациентах выявлена ценность данного опросника для определения прогноза. Тем не менее между результатами разных категорий отмечается корреляция. Это означает, что изучаемые факторы риска частично взаимозависимы.
Опросник «Стадии изменения боли» (The Pain Stages of Change Questionnaire, PSOCQ)
В данном опроснике реализован принципиально иной подход к оценке БУ. Исследуется готовность пациента к изменениям, его способность принимать активное участие в лечении хронической боли, в том числе психологическими методами. Опросник основан на модели, изучающей стадии психологических изменений при хронической боли. Основываясь на этой модели, удалось успешно предсказать ответ на лечение, оценивая роль многих поведенческих факторов риска.
Опросник включает 30 пунктов и оценивает установки пациента, касающиеся 4 категорий:
• ожидание
• намерение
• действие
• поддержание результата.
Надежность опросника подтверждается целым рядом работ. В процессе исследований был обнаружен интересный факт: пациенты, которые бросили лечение, обычно имели высокие баллы по показателю «Ожидание» и низкие баллы по показателю «Намерение». Изменение результатов опросника у одного и того же пациента до и после лечения обычно коррелировало с хорошим исходом.
Данный опросник удобен в применении и достаточно надежен. Плюсом является также то, что он позволяет определять прогноз лечения. Тем не менее, на данный момент работ, посвященных его использованию, немного, и требуются дополнительные исследования, которые позволят определить предсказательную ценность опросника при различных болевых синдромах.
Многочисленные исследования указывают на важную роль психологических и социокультурных факторов, определяющих эффективность лечения и исход терапии у пациентов с хронической болью. Одним из важных факторов риска плохой откликаемости на проводимую терапию являются дезадаптивные болевые установки. Получены доказательства того, что своевременное выявление дезадаптивных установок и их успешная коррекция позволяют добиваться лучших результатов при лечении.
В связи с этим необходимость выявления дезадаптивных установок для клинициста становится очевидной. Нередко установки пациента прослеживаются уже в личной беседе с лечащим доктором, без использования специальных методов. Однако применение стандартизированных методик позволяет более полно и объективно оценить психологические установки, определить их характер и устойчивость, обосновать оптимальную терапевтическую тактику. Не менее важно теоретическое изучение БУ, что открывает перспективы более успешного психотерапевтического контроля над ними и оптимизации лечения пациентов с хронической болью.
ВОСПРИЯТИЕ БОЛИ У ДЕТЕЙ
В течение последних 20 лет в педиатрии неуклонно растет число публикаций, посвященных обсуждению данного вопроса, а также проблеме понимания и восприятия боли у детей. Связано это с тем, что исследования последних десятилетий продемонстрировали значительные краткосрочные неблагоприятные реакции у детей в ответ на болевые события. Увеличивается количество доказательств долговременных отрицательных эффектов переживания боли у детей, возникающих при различных хронических, острых или тяжелых заболеваниях, из-за неадекватного лечения боли, а также вмешательств при проведении различных медицинских лечебных и профилактических процедур (в том числе вакцинации). Особое внимание при анализе проблем боли привлекают онкологические заболевания у детей, мигрени, заболевания желудочно-кишечного тракта, травмы и ожоги, артриты; среди медицинских вмешательств — операции, пункции, уколы, заборы анализов крови, пересадки органов и т.д.
Все это заставляет пересматривать и повышать стандарты клинической практики в педиатрии. Уже созданы различные комитеты и центры по изучению проблем и последствий боли у детей.
Специалистов, работающих с детьми, призывают более активно участвовать в оценке, контроле боли и переживаемого из-за нее дистресса у ребенка и членов его семьи. Важно обращать большее внимание на лечение болей самого различного происхождения, переоценивать бытующие взгляды, что детям стоит терпеть боль безотносительно к тому, вызвана ли она каким-либо заболеванием или связана с проводимыми медицинскими мероприятиями.
В то же время во взглядах специалистов и родителей маленьких пациентов сохраняется достаточно много мифов о том, как дети воспринимают и переживают боль. Происходит это в основном в силу того, что детей сопоставляют со взрослыми. Среди подобных заблуждений можно встретить следующие: дети не воспринимают боль так, как взрослые; дети не помнят о боли, пережитой ими ранее; дети всегда говорят взрослым, когда им больно; дети всегда одинаково воспринимают боль; детям полезно терпеть боль, так как это помогает формировать характер и силу воли; обезболивание приводит к психологической зависимости у ребенка и т.д.
Попробуем рассмотреть эти вопросы подробнее.
Восприятие боли и память о боли у детей
Боль является одной из самых рано формирующихся психофизических функций, связана с самыми «древними» структурами мозга. К 30 неделям развития плода все пути проведения и восприятия боли уже сформированы. С этого времени ребенок воспринимает боль, а ее интенсивность часто оказывается даже большей, чем у взрослых.
Однако субъективный характер боли делает ее трудноизмеримым понятием. Особенно это касается тех, кто затрудняется выразить свою боль словами. В результате этого, как утверждают исследователи, до начала 80-х годов ХХ века лечение боли у новорожденных редко проводилось адекватно, так как предполагалось, что из-за незрелой нервной системы младенцам практически не знакомы болевые ощущения. Работы Anand и соавт. показали, что у недоношенных новорожденных после хирургического вмешательства с обычной минимальной анестезией возникали более сильные реакции (возрастание концентрации катехоламинов, глюкагона, кортикостероидов), у них наблюдалось больше послеоперационных осложнений, выше оказывалась смертность по сравнению с группой новорожденных, получавших полную анестезию. McCrath и Unruh доказали, что незрелость новорожденных касается не их способности переживать боль, а исключительно их неспособности сигнализировать о ней взрослым.
Имеющиеся в настоящее время данные позволяют специалистам настоятельно требовать обеспечения обезболивания детям любого возраста хотя бы потому, что все человеческие существа имеют право на адекватную помощь в контроле боли, вне зависимости от того, могут ли о ней сообщить или нет.
Стоит учитывать также, что общее восприятие лечения и болезни взрослым пациентом и ребенком различно.
Взрослый человек способен оценить пользу лечебных процедур и медицинских манипуляций и позитивно воспринять ситуацию лечения, медицинский персонал, несмотря на пережитую боль и неприятные ощущения.
Мышление ребенка (примерно до начального подросткового возраста) конкретно, наглядно, более фрагментарно. Так, в крупном рандомизированном исследовании показано, что самым пугающим и болезненным компонентом визита к врачу дети практически всех возрастов считают иглы и процедуры, связанные с их использованием.
В силу дефицита смысловой регуляции эмоции и ощущения у детей играют большую роль в оценке ситуации и адаптации к ней. Поэтому лечебные и профилактические медицинские процедуры, связанные с болезненными ощущениями, или заболевания, сопровождающиеся болью, часто ассоциируются у них с наказанием и насилием. Дети нередко испытывают вину за собственное плохое самочувствие, расценивая это как проявление их собственной «плохости».
Даже не умеющие еще говорить дети очень хорошо помнят все детали болезненных процедур и событий. При повторении процедуры у них отмечается повышение стрессовой реакции уже в момент обработки кожи перед процедурой. Негативный опыт может усиливать боль с каждым разом, как снежный ком, определяя дальнейший ответ ребенка на болевые стимулы.
Память заставляет организм избегать тех ситуаций, которые из-за опыта боли приобрели в жизни ребенка значение «опасные». Если эта боль возникла в результате медицинских манипуляций, лечения или болезни, то подобное избегание называют синдромом медицинского посттравматического стрессового расстройства. Известным проявлением этого нарушения является знакомая многим взрослым «иглофобия».
Влияние разных факторов на восприятие боли у детей
Боль — это индивидуальный ответ каждого организма, складывающийся под влиянием в том числе эмоциональных, социальных, культурных факторов, а также факторов окружения.
Болевой ответ обусловлен влиянием постоянных и меняющихся со временем факторов (обстановка, ситуация).
К постоянным переменным традиционно относят пол, темперамент ребенка, возрастной период. Известно, что больший болевой ответ дают девочки по сравнению с мальчиками, маленькие дети по сравнению с более взрослыми, дети с менее развитым мышлением, более капризные (неуправляемые) дети, дети со сниженной общей адаптацией, более чувствительные и более эмоциональные дети, способные более ярко и образно описать боль, а также с внутренним локусом контроля (тенденцией приписывать себе ответственность за происходящие события, реагировать на сложные ситуации возникновением чувства вины). Отмечают, что внутриэтнические различия в индивидуальных ответах на болевые раздражители оказываются гораздо шире, чем межэтнические.
К меняющимся переменным относят все, что связано с медицинской ситуацией, в которой находится ребенок, и с его ближайшим окружением в данный момент. Значительно усиливают болевой ответ у детей склонность окружающих и самого ребенка расценивать ситуацию болезни или медицинского вмешательства как катастрофу, беспокойство, желание получить выгоду в данной ситуации, страх перед мед-
работниками и процедурами, суетная и шумная обстановка, отсутствие позитивной мотивации (например, объяснения ребенку, что болезненная процедура делается, чтобы побороть болезнь или предотвратить ее), отсутствие родителей или их тревожное состояние, неспособность родителя «контейнировать», сдерживать переживания ребенка и успокаивать его.
У одного и того же ребенка при проведении одной и той же процедуры под влиянием негативных внешних факторов (таких как серьезное беспокойство ребенка, отсутствие родителей, тревога родителей) болевые ощущения могут в значительной степени увеличиваться.
Влияние боли на дальнейшее развитие ребенка
Несмотря на то, что боль имеет сигнальную функцию, свидетельствуя о неполадке, повреждении в организме, мобилизуя резервные силы организма для обеспечения реакции бегства и обороны, часто ее «позитивный» смысл чрезвычайно преувеличивается. Боль призывает оказать помощь, провести лечение.
С психологической точки зрения терпеть боль не только бесполезно, но и вредно.
Боль ухудшает качество жизни (восприятие возможностей и полноты жизни) детей разных возрастов и при различных заболеваниях, и в случаях разных медицинских манипуляций. Так, у подростков с артритом высокий уровень боли приводил к снижению таких показателей качества жизни, как физическое, эмоциональное и социальное функционирование. У детей с хроническими абдоминальными болями неорганического происхождения, как и у детей с гастроэзофагитом или воспалительными заболеваниями кишечника, сопровождающимися болями, отмечается снижение качества жизни по всем показателям по сравнению со здоровыми сверстниками.
Боль имеет выраженные негативные эффекты, как краткосрочные, так и отсроченные во времени.
Некоторые авторы в зависимости от остроты реакции на медицинские ситуации и болезни, сопровождающиеся различными болями, и длительности последствий выделяют острое стрессовое расстройство (ОСР, acute stress disorder) и посттравматическое стрессовое расстройство (ПТСР, posttraumatic stress disorder). ОСР характеризуются преимущественно диссоциацией, избегающим поведением, тревогой и возбудимостью, навязчивым повторением пережитого, симптомы длятся от 2 дней до 4 недель и постепенно угасают. Для ПТСР также свойственно повторение пережитого, избегающее поведение, повышенная возбудимость, однако симптомы длятся по крайней мере один месяц.
Согласно МКБ-10 и DSM-IV, посттравматическое стрессовое расстройство классифицируется как тревожное расстройство. В зависимости от возраста, возможностей совладать с травматическим болевым опытом, особенностей медицинской ситуации реакции детей могут быть различными. Младенцы и дети раннего возраста демонстрируют признаки регрессивного поведения, хнычут, у них могут появиться энурез, потеря только что приобретенных навыков, речи, трудности засыпания или ночные пробуждения. Дети дошкольного возраста стремятся воспроизводить пережитый опыт в играх, наряду с этим могут также появиться трудности засыпания и ночные кошмары, уменьшение речевой активности, повышение сепарационной тревоги (при расставании с близкими), а также страхи, например страх темноты. Дети младшего школьного возраста демонстрируют ночные кошмары, фиксированность на травматическом событии, навязчивые повторения, различные психосоматические реакции, перевозбуждение, неадекватные эмоциональные реакции, страхи, избегающее поведение, агрессивные выпады. В более взрослом возрасте может появиться стремление к большей независимости — ранним сексуальным отношениям,
желание покинуть дом или, наоборот, несоответствующее возрасту увеличение зависимости. Возможно также отклоняющееся поведение, употребление психоактивных веществ. Чаще по сравнению с детьми младшего возраста у подростков отмечаются возникновение чувства вины и навязчивые воспоминания.
В любом возрасте ребенок, сталкиваясь с переживанием боли, часто теряет интерес к обычным видам активности, у него понижается самооценка, часто теряется перспектива будущего. Подобные переживания могут расстраивать отношения с близкими, друзьями, особенно если болевые ощущения связаны с жизненно важными процедурами или серьезной болезнью, а также насилием.
В свою очередь, последствия ПТСР могут приводить к нарушению адаптации ребенка в школе, привычной жизни и среде.
Сравнивались разные типы травматических ситуаций, сопряженных с болевым опытом у детей: травматические ситуации типа I, связанные с внезапными событиями (пожаром, авариями с повреждениями, различными медицинскими процедурами), и ситуации типа II, связанные с длительными воздействиями неприятного события (онкологические заболевания, пересадка органов). Для обоих случаев характерно избегающее поведение у детей, повышение тревожности, повторение ситуаций. Для детей с травмами типа I более характерны полное детализированное запоминание ситуации, развитие предчувствий, нарушение восприятия реальности, в то время как дети с травмами типа II демонстрировали большее отрицание ситуации, диссоциации, отсутствие чувств или проблем. В ответ на медицинские процедуры могут развиться как ответы типа I (если процедуры связаны с опасными вмешательствами), так и типа II (в случае если процедуры более болезненные, повторяются многократно, а само лечение оказывается длительным и агрессивным).
Анализируются различные психологические последствия боли у детей в зависимости от опыта, контекста различных заболеваний. Болевой опыт, связанный с ожогами, чаще провоцирует у детей ночные кошмары, энурез, фобии в течение года или даже более после случившегося несчастья. Болевой опыт, связанный с травмами и автокатастрофами, приводит к тому, что дети хуже дифференцируют страх, связан ли он с самой катастрофой или с болезненными процедурами во время лечения. Отмечались проигрывание травматических ситуаций, воспроизведение ситуации во снах, избегающее поведение.
В ответ на хирургическое вмешательство, сопровождающееся болевыми переживаниями, более 80 % детей и членов их семей испытывают острый стресс. Подобная травма провоцирует страхи, депрессию, генерализованную тревогу. У каждого пятого ребенка развивается посттравматическое стрессовое расстройство, длящееся более 4 месяцев и проявляющееся в повседневной жизни. Во многом этот стресс спровоцирован уровнем болевого опыта во время болезни и лечения. Более серьезный ранний стресс (острая стрессовая реакция) у детей и родителей может помочь предотвратить развитие посттравматического стресса. Особое внимание отводится влиянию боли у детей при онкологических заболеваниях. Усиление симптомов ПТСР (по сравнению с другими заболеваниями) связано с длительностью и интенсивностью лечения, болезненными манипуляциями. У маленьких детей особенно возрастала связь ПТСР с субъективными показателями лечения.
Данные специально созданного в США Центра изучения медицинского стресса у детей (Center for Pediatric Traumatic Stress, Philadelphia) также подтверждают, что опыт боли у детей может иметь значительные негативные краткосрочные и отсроченные во времени психологические и социальные последствия. Среди психологических последствий во взрослой жизни встречаются: хроническое болевое расстройство, тревожность, различные фобии, ипохондрическое развитие личности, панические атаки. Среди социальных — реакции избегающего и уклоняющегося от новых и малознакомых ситуаций поведения, значительно снижающие уровень социальной адаптации.
Значительные социальные и эмоциональные проблемы в случае болей в детстве переживают не только дети, но и их родители.
Некоторые хронические и острые болезни детей, сопровождающиеся болями, к сожалению, заканчиваются летальным исходом. В таких случаях факт, что перед смертью ребенок меньше страдал и мучался от боли, может иметь для семьи решающее значение для реабилитации и совладания с потерей ребенка.
Уменьшение болевых переживаний снижает выраженность медицинского стресса у детей и их семей.
Оценка боли у детей
В силу субъективного характера боли и трудностей выражения детьми своих болевых ощущений специалисты и близкие ребенка не всегда способны адекватно оценить ситуацию и помочь ребенку.
Способность в словесной форме сообщать окружающим о своих неприятных ощущениях формируется по мере развития ребенка. Только более взрослые дети могут четко дифференцировать боль, неприятные ощущения и собственно страх. Кроме того, дети часто боятся своих переживаний и того, что их неприятные (болевые) ощущения могут повлечь какие-то действия со стороны взрослых (например, наказание), а потому стараются скрыть свои переживания, замыкаются.
Именно поэтому для оценки болевого ответа у детей используются не только вербальные, но и невербальные методы в зависимости от уровня развития ребенка.
Оценка боли является первым этапом распознавания и лечения ее, позволяя далее перейти к управлению болью и оказанию помощи ребенку в совладании с данным стрессом. В некоторых странах в последнее время широко обсуждается вопрос разработки специальных международных клинических стандартов оценки боли для всех госпитализированных маленьких пациентов.
При оценке боли анализируются ее локализация, длительность, изменяемость, паттерн, качество.
Для детей в возрасте до 3 лет оценочные шкалы основаны на изучении поведенческих реакций ребенка, наблюдении за его положением тела, выражением лица и характером плача. Часто применяют видеосъемки, которые далее анализирует специально обученный персонал при условии высокой согласованности оценок между собой. Другие методы основаны на анализе физиологических изменений, фиксируемых с помощью специальной аппаратуры: ускоренного сердцебиения, повышенного артериального давления, замедленного дыхания, потливости ладоней и повышения уровня катехоламинов. Для оптимизации оценки боли в данной возрастной группе используют комбинацию изучения поведенческих и физиологических реакций. Разработанная в Голландии «шкала комфорта», в которой оценивается интенсивность следующих реакций — состояния готовности реагировать на болевой стимул, спокойствия/возбуждения, движений тела, напряжения мышц лица, показателей артериального давления, сердцебиения и дыхания, — является одним из успешных примеров подобной комбинации.
Для оценки боли у детей 3–7 лет используются проективные (чаще рисуночные, цветовые) методы. Дети данного возраста могут сами указывать на боль, выражать ее интенсивность с помощью цвета или рисунка, фотографий. Так, шкала Oucher предлагает ребенку выбирать одну из набора фотографий лиц детей с возрастающей экспрессией боли и без нее. Исследования показали, что дети 3–7 лет ввиду повышенной направленности на чувственные переживания острее воспринимают такие раздражители, как интонации врача и его белый халат во время процедур, в результате чего болевые реакции у них могут усиливаться.
Начиная с 7 лет уже возможным оказывается применение числовых, вербальных, а также визуально-аналоговых шкал. Наиболее достоверными считаются визуально-аналоговые шкалы, позволяющие оценивать как острую, так и хроническую, а также возвратную боль. Подобная шкала представляет собой горизонтальную линию, на которой ребенок сам может указать интенсивность боли, варьирующую от оценки «боли нет» до оценки «самая страшная мыслимая боль». Разработаны также стандартизированные методы оценки поведения (в том числе шкала наблюдения за поведенческим дистрессом), позволяющие достоверно регистрировать боль и страх во время проводимых процедур (например, во время пункции костного мозга).
В возрасте 7–12 лет благодаря формированию конкретно-операционального мышления при оценке качества и интенсивности боли широко используются ассоциации ребенка с ситуацией боли. Оценка самой боли уже включает не только сенсорные и эмоциональные, но и ситуативные параметры. Примерами подобных методик могут быть опросник боли Мак-Гилла, опросник боли Томпсона. Поведенческие шкалы также используются для дополнительной оценки.
Дети старше 12 лет обладают уже достаточным абстрактным мышлением и способностью к самоанализу и рефлексии. Чаще всего в работе с ними используются методы самоотчета, различные виды дневников боли, где может фиксироваться информация не только об интенсивности боли, но и о том, что помогает справиться с болью, а что усиливает ее.
При оценке боли важно оценивать реакцию ребенка на нее. Некоторые дети могут быть напуганы своими переживаниями, замыкаются в себе, другие становятся пассивными, третьи способны продолжать свою обычную деятельность. Данное поведение может быть прогностическим фактором появления боли, тревоги и возможностей ребенка адаптироваться к привычной жизни после медицинских вмешательств.
При оценке связанного с болью стресса должен учитываться комплекс вызывающих и провоцирующих факторов, не только постоянных, но и ситуативных переменных, в том числе и факторов обстановки.
Проблемы контроля и управления болью
В настоящее время для контроля боли разного происхождения разработаны и продолжают разрабатываться специальные протоколы оценки боли и ее лечения. Основным их компонентом является использование различных медикаментозных методов обезболивания, продемонстрировавших полную адекватность, безопасность, отсутствие формирования зависимости при использовании. Тем не менее из-за страха возникновения зависимости многие семьи и дети отказываются от проведения обезболивания. Семьи нуждаются в адекватном и полном информировании о современных возможностях обезболивания, знаниях, как поступать в моменты оценки боли у ребенка.
Существенным компонентом подобных протоколов является оценка ситуативных переменных, способных усилить болевой ответ и дистресс у ребенка. Для контроля боли у детей также используются нефармакологические, психотерапевтические методы помощи.
Психотерапевтические методы контроля боли у детей
В одних случаях данные методы могут проводиться родителями и медперсоналом (а иногда и самими детьми), специально обученными особым техникам; в других — опытными психологами и психотерапевтами.
Одна из групп таких методов связана с созданием специальной обстановки, в которой проходят медицинские манипуляции с ребенком, сопровождающиеся болевыми ощущениями. Обычно используется пошаговое информирование маленького пациента и родителей о том, что будет происходить во время процедуры, что ребенок будет видеть и слышать. При этом рекомендуется избегать непонятных медицинских терминов, сильно беспокоящих и эмоционально насыщенных слов, не пытаться внушать, что процедура будет абсолютно безболезненной. Позитивное влияние в момент проведения процедур оказывают использование шуток, четкие команды, похвалы ребенка, прочтение книг с описанием процедуры, искренняя и открытая коммуникация. Дополнительный комфорт для детей можно создать за счет внешнего вида кабинета, где проводятся процедуры и манипуляции, куда помещаются игрушки или симпатичное одеяло, расписываются стены и развешиваются картинки.
Полезным является также включение самого маленького пациента в проведение процедуры: ребенку можно предложить, например, отсчитывать время до окончания определенных этапов процедуры или держать какой-либо медицинский инструмент; важно давать ребенку ощущение свободы, например, за счет выбора того или иного бинта, принятия решения, из какой руки брать анализ и т.д.
Если ребенок госпитализирован и проходит лечение в больнице, не рекомендуют проводить процедуры в палате, на его кроватке. Лучше использовать для манипуляций специальную комнату, чтобы поддерживать у ребенка ощущение безопасности хотя бы в его палате. Немаловажным является уважение его границ, подчеркиваемое наличием расписания процедур и проводимых мероприятий, сопровождением обходов предварительным стуком в дверь палаты, где находится ребенок.
Уменьшают болевые ощущения и дистресс у детей оставшиеся с ними родители, у них также можно узнать, что может быть для их ребенка стрессовым в процедуре и что может помочь лучше справиться с ситуацией. Однако важно не просить родителей удерживать ребенка, инструктировать родителей не угрожать ребенку дополнительными уколами, а, наоборот, поставить перед ними задачу вести себя так, чтобы помогать «сдерживать» боль. Для этого широко используются методы отвлечения ребенка во время процедуры разными способами, в зависимости от возраста ребенка, его увлечений и интересов. Отвлекающие разговоры (о школе, об увлечениях) всегда доступны. Для грудных детей в качестве отвлечения во время процедуры нередко используется телесный контакт с матерью, например прижимание его к материнской груди. Тактильное отвлечение используют и с более взрослыми детьми: с помощью давления на какую-нибудь точку тела, поглаживаний, похлопываний.
Управление болью часто осуществляется через управление дыханием ребенка: ребенку во время процедуры можно предложить ритмично медленно и глубоко дышать, надувать пузыри, дуть на воображаемые свечи, волшебно «отгонять» боль, дуя в сторону. С помощью внушения и использования управляемого воображения ребенку иногда предлагают «отключить» боль, применяя «волшебный невидимый» крем, представляя себя супергероем на специальном задании, вспомнить приятные места и любимые занятия. Для многих детей помощь в преодолении боли оказывают различные вознаграждения, призы. Полезным бывает предварительное проигрывание ожидаемой процедуры с ребенком. Моделирование ситуаций уменьшает значимость процедуры, снимает тревогу (десенсибилизация), а также дает ребенку понимание, какого поведения от него ждут окружающие, а какое его поведение будет оценено негативно. Дополнительно используют и разнообразные приемы мышечной релаксации.
Среди рекомендаций по аналогичному сдерживанию боли у детей для медицинского персонала выделяют следующие: проводить мероприятия в спокойной и доброжелательной атмосфере; быть уверенным и избегать извинений, оправданий, критики; избегать разговоров с коллегами, родителями, студентами (особенно о побочных действиях процедуры); стараться избегать стрессовых влияний (резких звуков); не перестраховываться во время проведения процедур. Для персонала с этой целью организуют специальные тренинги и семинары.
Для борьбы с посттравматическим стрессовым синдромом может использоваться когнитивная (поведенческая) психотерапия. Для профилактики и лечения медицинского стресса предлагаются предоставление информации детям, родителям пациента о болезни, причинах возникновения боли и болезненных процедурах; ранняя диагностика болевого ответа; повышение уровня информированности самих специалистов, в том числе по проблемам переживания боли детьми и обеспечения управления болью.
Таким образом, очевидным становится факт, что проблема боли в педиатрии в настоящее время занимает особое место.
Опыт детства может сделать человека в большей или меньшей степени восприимчивым к боли. Отсутствие обезболивания, неадекватное лечение боли могут иметь серьезные негативные последствия для развития гармонической и хорошо адаптированной личности, а также установления партнерских отношений «врач — пациент» во взрослой жизни.
БОЛЬ У ДЕТЕЙ
В последнее время все большее внимание анестезиологов занимает проблема боли у детей, в том числе у новорожденных. C каждым годом понимание детской боли углубляется, расширяются возможности ее лечения. Опровергнуты старые представления о том, что маленький ребенок устойчив к болевому воздействию и не требует использования анальгетиков. Новорожденный ребенок может ощущать различную боль при рождении, поэтому недостаточная ее диагностика и непродуманная терапия могут привести к неблагоприятным физиологическим эффектам. Детям при сильной боли необходимо применение сильных анальгетиков (опиоидов), страх перед развитием у них пристрастия, возможно, преувеличен.
Эмоциональные проявления испытываемой боли у детей различны, поэтому качественная оценка боли часто не представляет больших затруднений. У детей старшего возраста можно изменить интенсивность болевого фактора в количественном выражении, применяя специальные аналого-визуальные шкалы. Однако, несмотря на большие успехи в диагностике детской боли, дети не всегда получают адекватное обезболивание. Все еще продолжает существовать разногласие между тем, что мы знаем, и тем, как мы действуем в клинической ситуации.
У большинства детей боль проявляется в различных вариантах, отличающихся по интенсивности, качеству, локализации и продолжительности. Все испытываемые ребенком болевые ощущения относятся к категории острой, рекуррентной, рецидивирующей или персистирующей боли. Острая боль, как правило, вызывается воздействиями, при которых имеют место повреждения ткани или поверхности кожи ребенка (например, перелом кости, внутримышечная инъекция). Примером рекуррентной боли могут служить повторяющиеся эпизоды головной или абдоминальной боли. Рецидивирующая боль не является симптомом какого-либо заболевания, требующего медикаментозного лечения. Сама по себе она вызывает в организме ребенка различные нарушения. Персистирующая боль представляет собой пролонгированную боль, являющуюся следствием повреждения или заболевания. Она может проявляться и без какого-либо видимого нарушения целостности тканей организма.
Чрезмерная стимуляция рецепторов запускает последовательную цепь невральных преобразований, которые ощущаются ребенком как боль. На физиологические механизмы передачи болевых импульсов влияют многие факторы, что и лежит в основе различного восприятия боли ребенком, в данном случае стабильные и нестабильные факторы, сочетания которых и являются определяющими в восприятии ребенком интенсивности боли. К относительно стабильным факторам относят возраст, пол, предыдущий болевой опыт, уровень культуры и воспитания и др. Познавательный уровень, поведенческие и эмоциональные факторы можно отнести к нестабильным (рис. 1). Набор ситуационных факторов в значительной степени влияет на формирование болевых ощущений, что объясняет, почему одинаковая интенсивность боли различные дети воспринимают по- разному, и поэтому аналгетики варьируют в своей эффективности.
Рис. 1. Ситуационные факторы, смягчающие восприятие боли
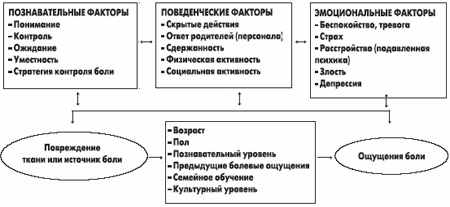
Зачастую выраженность боли во многом зависит от того, что ребенок делает, видит и чувствует. На его поведенческие реакции будет влиять собственная способность контролировать боль, а также реакция родителей и медперсонала. Важно также, чтобы ребенок правильно понимал то, что с ним произойдет. Ожидание болевого ощущения, концентрация внимания на этом создают условия для усиления болевого стимула. Боль будет восприниматься гораздо меньше, если ребенок отвлечен от предстоящей манипуляции, не сконцентрирован на том, что будет с ним происходить, и осведомлен о простых способах контроля над болью.
На болевое восприятие влияют и эмоции ребенка, определяют его способность к пониманию, и самообладанию. Интенсивность боли может варьировать в зависимости от того, находится ребенок в эмоциональном дистрессе или он абсолютно нейтрален к предстоящим манипуляциям. Таким образом, существует динамическая взаимосвязь между познавательными, поведенческими и эмоциональными факторами. Поэтому важно распознавать и оценивать их влияние, чтобы ослаблять любой тип боли, которую испытывает ребенок.
Мы располагаем большим арсеналом фармакологических препаратов, позволяющих контролировать детскую боль. В литературе описано много исследований, касающихся изучения эффективности, фармакодинамики, фармакокинетики и осложнений различных аналгетиков у новорожденных и детей. Существуют конкретные установки для выбора и назначения обезболивающих препаратов, для лечения острой процедурной, послеоперационной и персистирующей боли (рис. 2).
