Преждевременный разрыв околоплодных оболочек при недоношенной беременности. (Прогнозирование. Тактика ведения. Перинатальные исходы) >14. 01. 01 акушерство и гинекология 14. 01. 08 педиатрия
| Вид материала | Автореферат |
- Преждевременное излитие околоплодных вод при недоношенной беременности. Тактика ведения, 364.72kb.
- Новицкая Наталья Александровна Течение беременности и перинатальные исходы после экстракорпорального, 304.17kb.
- Прогностические и ранние диагностические критерии инфекционных осложнений матери при, 276kb.
- Заболевания шейки матки при беременности (современные аспекты диагностики и тактика, 505.53kb.
- Заболевания шейки матки при беременности (современные аспекты диагностики и тактика, 509.81kb.
- Ооловна акушерские и перинатальные исходы у беременных с хронической фетоплацентарной, 304.06kb.
- Гестационный сахарный диабет (эндокринологичeские, акушерские и перинатальные аспекты), 939.42kb.
- Особенности морфофункционального состояния клеточного звена гемостаза при неразвивающейся, 277.06kb.
- Рабочая учебная программа дисциплины акушерство и гинекология, детская гинекология, 749.47kb.
- Роль сенсибилизации к прогестерону в клинике привычного невынашивания беременности, 260.78kb.
1 2
На правах рукописи
КОЗЛОВ ПАВЕЛ ВАСИЛЬЕВИЧ
ПРЕЖДЕВРЕМЕННЫЙ РАЗРЫВ ОКОЛОПЛОДНЫХ ОБОЛОЧЕК
ПРИ НЕДОНОШЕННОЙ БЕРЕМЕННОСТИ. (ПРОГНОЗИРОВАНИЕ. ТАКТИКА ВЕДЕНИЯ. ПЕРИНАТАЛЬНЫЕ ИСХОДЫ)
14.01.01 – акушерство и гинекология
14.01.08 – педиатрия
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
доктора медицинских наук
Москва
2010
Работа выполнена на кафедрах акушерства и гинекологии лечебного факультета и неонатологии ФУВ Государственного образовательного учреждения высшего профессионального образования «Российский государственный медицинский университет им. Н.И.Пирогова» Федерального агентства по здравоохранению и социальному развитию.
Научные консультанты:
доктор медицинских наук, профессор Макаров Олег Васильевич
академик РАМН, д.м.н, профессор Володин Николай Николаевич
Официальные оппоненты:
доктор медицинских наук, профессор Подзолкова Наталья Михайловна
доктор медицинских наук, профессор Кузьмин Владимир Николаевич
доктор медицинских наук, профессор Захарова Нина Ивановна
Ведущая организация:
Московский областной научно-исследовательский институт акушерства и гинекологии (МОНИИАГ).
Защита состоится «16» ноября 2010 года в 13 часов на заседании диссертационного совета Д.208.125.01 ФГУ «Научный центр акушерства, гинекологии и перинатологии им. академика В.И.Кулакова» Минздравсоцразвития России по адресу: 117997 г.Москва, ул.Академика Опарина, д.4
С диссертацией можно ознакомиться в библиотеке ФГУ «Научный центр акушерства, гинекологии и перинатологии им. академика В.И.Кулакова» Минздравсоцразвития России по адресу: 117997 г.Москва, ул.Академика Опарина, д.4
Автореферат разослан «______» _________________ 2010 года.
Ученый секретарь диссертационного совета
доктор медицинских наук ____________ Е.А.Калинина
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность исследования:
Невынашивание беременности остается актуальной проблемой современного акушерства, так как определяет высокий уровень перинатальной и младенческой заболеваемости и смертности. Не менее важен и социальный аспект проблемы, в связи с большими экономическими затратами, связанными с выхаживанием глубоко недоношенных новорожденных, а также значительной долей этих детей среди инвалидов детства. В настоящее время, частота преждевременных родов в развитых странах мира составляет от 5 до 9%, в различных регионах Российской Федерации - от 4 до 12% и не имеет устойчивой тенденции к снижению (Сидельникова В.М., 2002.) . Это, в первую очередь, связано с многообразием медико-биологических факторов, включающих внутриутробную инфекцию, психологических и социально-экономических аспектов жизни человека.
Преобладающей причиной инициации родовой деятельности является разрыв плодных оболочек, составляющий от 34 до 56% всех преждевременных родов (Кулаков В.И. и соавт., 2002, Barros F.C., 2006). Преждевременный разрыв плодных оболочек (ПРПО) тесно связан с перинатальной инфекцией, повышая в 10 раз риск неонатального сепсиса, высокой перинатальной и младенческой смертностью, а так же риском гнойно-септических осложнений матери (Salem S.Y. et al., 2006, Maayan-Metzger A. Et al., 2009).
Значительные успехи неонатальной службы в выхаживании глубоко недоношенных новорожденных, связанные с развитием современных перинатальных технологий, диктуют необходимость пересмотра некоторых аспектов акушерской тактики в пользу интересов плода. Ярким примером перспективных подходов является разработка оптимальной тактики ведения недоношенной беременности, осложненной ПРПО. В современной литературе нет единой точки зрения на вопрос о тактике ведения недоношенной беременности, осложненной ПРПО, сроках родоразрешения и профилактике инфекционных осложнений. Актуальным является разработка достоверных методик оценки функционального состояния глубоко недоношенного плода. Не однозначен вопрос об оптимальном латентном периоде при пролонгировании беременности, так как, с одной стороны, длительный безводный промежуток увеличивает риск гнойно-септических инфекций у матери, с другой стороны, с позиций перинатального акушерства – пролонгирование беременности и рождение более зрелого ребенка позволяет значительно увеличить выживаемость новорожденных и уменьшить частоту постнатальных осложнений и уровень инвалидизации.
Таким образом, высокий риск перинатальной патологии, потенциально связанной с ПРПО, диктует необходимость проведения комплексного сравнительного анализа различных подходов к ведению данного осложнения в зависимости от сроков гестации, определения прогностических критериев состояния плода с учетом постнатальных исходов, гнойно-септических осложнений матери, а также разработки оптимальной акушерской тактики ведения беременности, срока и метода родоразрешения.
Цель исследования:
Разработать оптимальную комплексную акушерскую тактику ведения недоношенной беременности, осложненной преждевременным разрывом плодных оболочек, в зависимости от гестационного срока, для улучшения показателей материнской и перинатальной заболеваемости, смертности и общей выживаемости новорожденных.
Задачи исследования:
Изучить эпидемиологию и факторы риска ПРПО в 22 - 34 недели беременности на основании клинико-лабораторного ретроспективного анализа преждевременных родов.
- Провести анализ исходов беременностей, осложненных ПРПО в 22-34 недели, в зависимости от длительности латентного промежутка и сроков гестации.
- Разработать прогностические критерии неинвазивных методов оценки состояния плода в сроках 22 - 34 недель беременности с учетом перинатального исхода.
- Выработать прогностические факторы риска и ранние диагностические критерии инфекционных осложнений у беременных при ПРПО.
- Оценить эффективность и целесообразность антибактериальной терапии при ПРПО с учетом анализа микробной флоры содержимого влагалища и цервикального канала и её чувствительности к антибактериальной терапии.
- Оценить эффективность и целесообразность повторных курсов профилактики синдрома дыхательных расстройств плода глюкокортикоидами, в зависимости от срока гестации.
- Провести анализ заболеваемости недоношенных детей в зависимости от срока гестации и длительности латентного периода.
- Разработать протокол ведения недоношенной беременности, осложненной ПРПО, в зависимости от срока гестации.
Научная новизна
Впервые в Российской Федерации разработан комплексный алгоритм ведения недоношенной беременности, осложненной преждевременным разрывом плодных оболочек, определены показания и метод родоразрешения в зависимости от гестационного срока, результатов комплексной оценки состояния плода и клинико-лабораторных методов исследования, позволившие значительно снизить показатель перинатальной заболеваемости и смертности новорожденных, а так же минимизировать риск развития гнойно-септических заболеваний матери.
Практическая значимость
На основании результатов неинвазивных методов оценки состояния плода разработаны прогностические критерии неблагоприятного перинатального исхода при недоношенной беременности, осложненной ПРПО с 22 недель.
Разработаны прогностические и ранние диагностические критерии гнойно-септических осложнений у беременных при ПРПО, позволяющие провести своевременную профилактику и начать эффективное лечение.
Определено оптимальное время пролонгирования беременности при ПРПО в зависимости от гестационного срока, состояния плода и данных клинико-лабораторного обследования беременной.
Доказано, что проведение терапии, направленной на пролонгирование недоношенной беременности, осложненной ПРПО до 31 недели, способствуют улучшению перинатального исхода, а также снижению частоты тяжелых форм синдрома дыхательных расстройств и внутрижелудочковых кровоизлияний у новорожденных без увеличения риска реализации инфекционных осложнений.
Положения, выносимые на защиту:
1. Прогностическими критериями неблагоприятного перинатального исхода при недоношенной беременности, осложненной ПРПО, являются: 1) срок гестации при излитии околоплодных вод менее 24 недель, 2) ареактивный сердечный ритм с амплитудой осцилляций ≤ 5 уд\мин, 3) индекс амниотической жидкости менее 5см при ПРПО в 22 – 30 недель и менее 4см при ПРПО в 31 неделю и более, а так же снижение индекса амниотической жидкости в динамике на 25% и более, 4) суммарная оценка биофизического профиля плода ниже 5 баллов.
2. С целью снижения перинатальной заболеваемости, смертности и увеличения выживаемости новорожденных при недоношенной беременности, осложненной ПРПО, обоснована тактика активного пролонгирования беременности до 31 недели при отсутствии показаний к родоразрешению со стороны матери и плода. При ПРПО в 32-34 недели беременности пролонгирование показано только на период проведения профилактики синдрома дыхательных расстройств плода глюкокортикоидами с последующим родоразрешением.
3. Факторами риска гнойно-септических осложнений при недоношенной беременности, осложнённой ПРПО, являются: 1) пролонгирование беременности более 31 недели, 2) патологический рост условно патогенной цервико-вагинальной микрофлоры, преимущественно семейства Enterobacteriaceae, 3) хламидиоз, 4) бактериальный вагиноз 5) маловодие с ИАЖ менее 5 см.
4. Диагностическими маркерами гнойно-септических осложнений при недоношенной беременности, осложненной ПРПО, являются гипертермия 37,5ºС и более, лейкоцитоз 16х109/л и более, палочкоядерный сдвиг лейкоцитарной формулы 10% и более, увеличение концентрации прокальцитонина 0,72 нг/мл и более.
Внедрение результатов исследования
Результаты диссертационного исследования внедрены в работу родильных отделений городской больницы №8 Департамента Здравоохранения г.Москвы, родильного дома №10 УЗ ЮЗАО г.Москвы, родильного дома №1 УЗ СЗАО г.Москвы. Протокол ведения недоношенной беременности, осложненной ПРПО (2006) рекомендован Российской ассоциацией специалистов перинатальной медицины для практического применения в акушерских стационарах и перинатальных центрах РФ.
Зарегистрированы и проведены экспертизы следующих изобретений: «Способ определения тактики ведения пациенток при недоношенной беременности, осложненной преждевременным разрывом плодных оболочек» №2009137226 от 08.10.2009г., «Способ дифференциальной диагностики гнойно-септических осложнений при недоношенной беременности, осложненной преждевременным разрывом плодных оболочек» №2009137225 от 08.10.2009г., «Способ определения показаний для срочного родоразрешения недоношенной беременности, осложненной преждевременным разрывом плодных оболочек» №2009137228 от 08.10.2009г.
Апробация диссертации состоялась на объединенной научно-практической конференции сотрудников кафедр акушерства и гинекологии лечебного факультета и неонатологии ФУВ РГМУ, сотрудников городской больницы №8 ДЗ г.Москвы, родильного дома №1 УЗ СЗАО г.Москвы 6 апреля 2010 года. Основные положения работы представлены на: 10-ом Российском национальном конгрессе «Человек и лекарство» (Москва, 2003), 3-ей Московской Ассамблее «Здоровье столицы» (Москва, 2004), 7-ом Российском Форуме «Мать и дитя» (Москва, 2005), 4-ом Конгрессе педиатров-инфекционистов (Москва, 2005), 5 съезде Российской Ассоциации специалистов перинатальной медицины (Москва, 2005), 8-ом Российском Форуме «Мать и дитя» (Москва, 2006), 5-ом и 6-ом Конгрессе «Новые технологии в перинатологии» (Москва, 2006, 2007), 14-ом и 15-ом Российском национальном конгрессе «Человек и лекарство» (Москва, 2007, 2008), 10-ом Российском форуме «Мать и дитя» (Москва, 2008), научно-практической конференции: «Неотложная помощь в акушерстве и гинекологии: проблемы, решения, приоритеты» (Самара, 2010).
Публикации
По материалам диссертации опубликовано 57 научных работ. Их них 19 статей, опубликованы в ведущих рецензируемых научных журналах, определенных ВАК РФ.
Объем и структура диссертации
Диссертация состоит из введения, обзора литературы, результатов собственных наблюдений, обсуждения полученных результатов, выводов, практических рекомендаций, указателя литературы, содержащего 135 отечественных и 225 зарубежных источников. Работа выполнена на 362 страницах машинописного текста, иллюстрирована 68 таблицами и 64 диаграммами.
СОДЕРЖАНИЕ РАБОТЫ
Материалы и методы исследования
На базе Городской больницы №8 Департамента здравоохранения г.Москвы (Главный врач А.Б.Дуленков) проведен клинико-анамнестический анализ 3456 преждевременных родов при одноплодной беременности за период 1999 - 2007 г.г. Для решения поставленных задач совместно с кафедрой неонатологии ФУВ РГМУ (зав.кафедрой академик РАМН, д.м.н., профессор Н.Н.Володин) проведено комплексное рандомизированное клинико-лабораторное и инструментальное обследование 910 беременных, плодов и новорожденных, а так же изучено течение беременности и преждевременных родов при спонтанном развитии родовой деятельности и ПРПО в сроках 22 – 34 недели беременности. Постнатальный исход новорожденных прослежен до выписки из стационара и в течение 1-го года жизни.
Контрольную группу составили 296 беременных с преждевременными родами, при спонтанном развитии родовой деятельности в сроках от 22 до 34 недель. В зависимости от акушерской тактики ведения беременности и родов, а так же поставленных задач, нами проведено 2 этапа исследования. На 1 этапе проведен сравнительный анализ перинатальных исходов течения 270 беременностей, осложненных ПРПО, при применении консервативно-выжидательной тактики ведения в зависимости от длительности безводного промежутка. Основными задачами 1 этапа исследования были: (1) определение целесообразности длительного пролонгирования беременности в зависимости от срока гестации при ПРПО на основании перинатального исхода, (2) разработка прогностических критериев состоянии плода и показаний к родоразрешению со стороны плода, (3) определение преобладающей патогенной флоры родовых путей, ее чувствительности к антибиотикам и разработка оптимального протокола антибактериальной терапии, (4) разработку прогностических и ранних диагностических критериев гнойно-септических осложнений матери.
2 этап исследования включал проспективный анализ течения 344 беременностей, осложненных ПРПО в 22 – 34 недели, перинатальных и постнатальных исходов, в том числе заболеваемости новорожденных, с учетом разработанных на 1 этапе исследования оптимального периода пролонгирования беременности, показаний к родоразрешению в зависимости от срока гестации, состояния плода и риска развития инфекционных осложнений матери. Основная задача 2 этапа исследования заключалась в разработке оптимальной акушерской тактики ведения недоношенной беременности, осложненной ПРПО, показаний и метода родоразрешения на основании анализа перинатальных и постнатальных исходов, в том числе преобладающих нозологических форм заболеваемости недоношенных детей с учетом катамнеза в течение 1 года жизни.
Сравнительный анализ исхода беременности проводили в зависимости от срока беременности на момент излития околоплодных вод и длительности безводного промежутка в трех интервалах: (1) - до 48 часов, (2) от 48 часов до 168 часов и (3) 168 часов и более.
С целью исключения влияния ряда акушерских осложнений и факторов на результаты антенатального мониторинга и постнатального исхода в обследуемые группы не включены беременные с многоплодной беременностью, тяжелыми формами преэклампсии и экстрагенитальной патологией, как правило, связанной с неблагоприятным перинатальным исходом (сахарный диабет, нефрит, артериальная гипертензия, гипертиреоз и др.). Исключены из обследования плоды с врожденными пороками развития и синдромом задержки роста 2 и 3 степени.
Всем пациенткам при поступлении проводили комплексное клинико-лабораторное обследование, микроскопический анализ флоры влагалища и бактериологический посев содержимого цервикального канала с определением чувствительности к антибактериальным препаратам.
Диагноз ПРПО устанавливали на основании клинических данных и специальных методов исследования, в том числе – кашлевой пробы, микроскопического исследования, определения протеина-1, связывающего инсулиноподобный фактор роста во влагалищном содержимом, а так же оценки объема околоплодных вод с определением индекса амниотической жидкости (ИАЖ). При подтверждении излития околоплодных вод пациенток госпитализировали в изолированные палаты со строгим соблюдением санитарно-эпидемиологических норм. Мониторинг состояния беременных включал оценку соматического статуса, характера влагалищных выделений, гемодинамических параметров, термометрии, ежедневного клинического анализа крови. Определяли концентрацию белков острой фазы воспалительного ответа: α-1-кислого гликопротеина (орозомукоид), С-реактивного белка, гаптоглобина, прокальцитонина в лаборатории НИИ им. Габричевского (директор д.б.н., проф. А.В.Алешкин).
Антенатальная диагностика состояния плода включала проведение ультразвуковой фетометрии с ежедневной оценкой ИАЖ по методике, разработанной Phelan и соавт. (1976), кардиотокографии (КТГ), оценки биофизического профиля плода (БФП), а также допплерографического исследования кровотока в артерии пуповины, аорте плода, маточных артериях и средней мозговой артерии. Ультразвуковое сканирование в реальном масштабе времени и допплерометрию плодового и плацентарного кровотока проводили на ультразвуковом аппарате ALOKA – SSD 4000 (Япония) с использованием конвексного датчика частотой 3,5 Мгц по общепринятой методике. КТГ проводили ежедневно, приборами OXFORD Team (Англия), Corometrics - 170 (США) и HEWLETT PACKARD 50XM(M1350B). Анализ БФП проводили ежедневно по шкале, предложенной Vintzileos (1983), без оценки степени зрелости плаценты с учетом прогностической ценности каждого параметра.
При пролонгировании беременности всем пациенткам проводили профилактику синдрома дыхательных расстройств (СДР) плода Дексаметазоном (KRKA, Словения) в курсовой дозе 24 мг путем внутримышечных инъекций по 4 мг через 6 часов. Минимальный гестационный возраст, с которого начинали профилактику РДС, - 25 недель беременности. Повторный курс проводили с интервалом 7 суток. Длительную токолитическую терапию проводили всем беременным β2-адреномиметиком - Гинипралом (Nycomed, Австрия) в режиме массивного токолиза внутривенно в дозе 100 мкг со скоростью 0,3 мкг/мин и в режиме поддерживающего токолиза со скоростью 0,075 мкг/мин и последующим энтеральным приемом в дозе 2 - 3 мг/сут. При наличии противопоказаний или неэффективности Гинипрала вводили 25% раствор Сульфата магния (ОАО «Биосинтез», Россия) внутривенно капельно в суточной дозе 15 - 24 грамма сухого вещества с нагрузочной дозой 6 грамм и поддерживающей дозой 2 - 3 грамма в час.
Акушерская тактика при консервативном родоразрешении соответствовала принципам ведения преждевременных родов. Кесарево сечение проводили в нижнем маточном сегменте с применением синтетических шовных материалов. В качестве анестезиологического пособия применяли спинальную (эпидуральную) анестезию.
Оценку состояния новорожденных проводили с момента рождения. При необходимости реанимационные мероприятия проводили сразу после рождения с последующим наблюдением в отделении реанимации новорожденных. Анализ заболеваемости детей в течение 1 года жизни проведен по четырем нозологическим категориям: врожденная инфекция (внутриутробная пневмония, генерализованная инфекция), патология респираторной функции (синдром дыхательных расстройств, бронхолегочная дисплазия), поражение центральной нервной системы (внутрижелудочковые кровоизлияния, перивентрикулярная лейкомаляция).
Морфологическое исследование последов осуществляли в патологоанатомической лаборатории ДГКБ №1 (главный врач В.Л.Фомина).
Статистическую обработку полученных результатов производили с помощью пакета стандартных программ Statistica v.6.0 с использованием (1) критерия распределения количественных признаков Колмогорова-Смирнова, (2) U-теста Mann-Whithey для групп представленных непараметрическими ранговыми величинами, (3) t - теста Student для групп, представленных параметрическими величинами, (4) оценки корреляционной зависимости для непараметрических, ранговых величин по методу Spearmаn (R).
Результаты обследования и их обсуждение
Анализ 3456 преждевременных родов при одноплодной беременности, показал, что частота ПРПО в 22 – 37 недель составляет 43,0%. Наибольшая частота ПРПО при недоношенной беременности отмечается при гестационном сроке 28 – 30 недель, и в подавляющем большинстве случаев, у молодых женщин активного репродуктивного возраста в возрасте 28 - 29 лет.
Проведенный анализ социальных, анамнестических, клинико-лабораторных данных и особенностей течения настоящей беременности позволил выявить ряд достоверных факторов риска ПРПО в середине 2-го – начале 3-его триместра беременности. К факторам риска ПРПО следует отнести высокую частоту разрыва оболочек и преждевременных родов в анамнезе. В структуре экстрагенитальной патологии беременных, общая частота которой составила около 60%, с ПРПО тесно связана железодефицитная анемия, в два раза чаще встречающаяся у беременных основных групп. Действительно, дефицит железа, являющегося кофактором различных ферментов, в том числе металлопротеиназ плодных оболочек, может играть важную роль в генезе их структурной деградации и разрыва. Тесно связаны с ПРПО воспалительные заболевания генитального тракта, в первую очередь, эндометрит в анамнезе. У беременных с ПРПО достоверно чаще встречался бактериальный вагиноз. В структуре вирусных инфекций достоверную связь с разрывом оболочек имеет вирус Коксаки и энтеровирусы. Анализ течения беременности показал, что одним из наиболее значимых факторов риска ПРПО следует считать острую респираторную вирусную инфекция в 1 триместре беременности, частота которой у беременных обеих основных групп составила 27,9%. Таким образом, наши данные подтверждают преобладающее значение генитальной и респираторной инфекции в генезе ПРПО.
Проведенный на 1 этапе исследования анализ перинатальных исходов при длительном пролонгировании беременности показал, что при ПРПО до 25 недель гестации перинатальный исход крайне неблагоприятный и не связан с продолжительностью латентного периода. Высокий риск гнойно-септических осложнений матери, низкая выживаемость новорожденных, обусловленная глубокой морфо-функциональной незрелостью детей, а также тяжелой системной патологией вследствие внутриутробной инфекции (ВУИ), предполагают проведение выжидательной тактики ведения беременности, осложненной ПРПО, под контролем за возможной реализацией гнойно-септической инфекции. Пролонгирование беременности после 25 недель, ведет к значительному снижению ранней неонатальной смертности, в первую очередь, за счет тяжелых форм СДР, и одновременному увеличению антенатальных потерь, связанных с неблагоприятными условиями развития плода на фоне интраамниальной инфекции и маловодия, а также отсутствием достоверных критериев критического состояния плода, неблагоприятного перинатального исхода в целом и, как следствие, несвоевременным родоразрешением.
На основании результатов комплексной пренатальной диагностики разработаны критерии неблагоприятного перинатального исхода, показания и метод родоразрешения со стороны плода. Учитывая высокий риск травматизма недоношенного плода при родоразрешении через естественные родовые пути, показана возможность проведения кесарева сечения и расширение показаний для абдоминального родоразрешения с учетом степени риска перинатальной патологии и послеоперационных осложнений.
Показание к родоразрешению через естественные родовые пути: ИАЖ менее 5 см в 25 - 30 недель и менее 4 см в 31-33 недели беременности при биологически «зрелой» шейке матки.
Показания к срочному родоразрешению путем операции кесарева сечения: (1) ИАЖ менее 5 см в 25 - 30 недель и менее 4 см в 31-33 недели беременности при биологически «незрелой» шейке матки, (2) неправильное положение или тазовое предлежание плода с массой менее 2000г при развитии родовой деятельности.
Показания к экстренному родоразрешению путем операции кесарева сечения: (1) ареактивный, монотонный сердечный ритм с амплитудой осцилляций менее 5 уд/мин, (2) децелерации средней и тяжелой степени продолжительностью более 50 сек, (3) суммарная оценка БФП менее 5 баллов, (4) ИАЖ менее 5 см, (5) реверсивный кровоток в артерии пуповины.
Основным критерием оценки тактики пролонгирования недоношенной беременности, осложненной ПРПО, являются показатели перинатальной и детской смертности. Проведенный анализ перинатальной смертности на 2 этапе исследования (рис. 1) показал, что пролонгирование беременности на 7 и более суток достоверно снижает перинатальные потери при ПРПО до 28 недель.
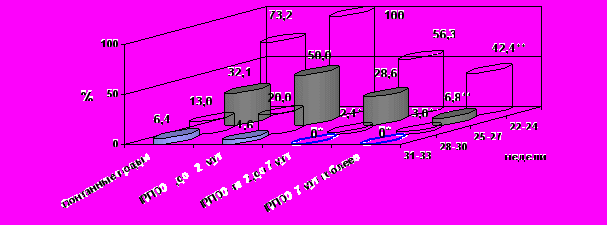
* р < 0,05 по сравнению с латентным периодом до 2 суток.
** р < 0,05 по сравнению с латентным периодом до 7 суток.
Рис. 1. Перинатальная смертность а зависимости от длительности латентного периода.
В более поздние сроки статистически достоверных отличий при латентном периоде более 2 суток отмечено не было. В то же время, оптимизированный протокол ведения беременности позволил сократить уровень перинатальной смертности более, чем в 6,5 раз.
Включение на 2 этапе исследования в протокол ведения беременности разработанных нами показаний для родоразрешения со стороны плода позволило достоверно уменьшить антенатальную смертность после 25 недель и исключить антенатальные потери после 28 недель (рис.2).
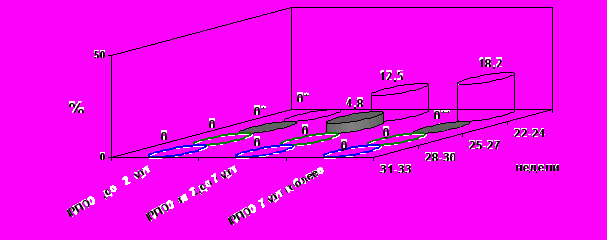
* р < 0,05 по сравнению с латентным периодом более 2 суток.
** р < 0,05 по сравнению с латентным периодом от 2 до 7 суток.
Рис. 2. Антенатальная смертность в зависимости от длительности латентного периода.
Анализ ранней неонатальной смертности, показал отсутствие достоверного снижения показателя при ПРПО до 25 недель и пролонгировании беременности более 2 суток (рис. 3). На наш взгляд, это может быть связано с различной степенью тяжести патологии новорожденного, обусловленной трудно прогнозируемыми и мало предотвратимыми факторами, в том числе скоростью реализации внутриутробной инфекции, уровнем иммунной защитной системы матери и плода, а также особенностями развития плода и адаптационных возможностей его систем жизнеобеспечения. При ПРПО после 25 недель беременности данные убедительно показывают преимущество длительного пролонгирования беременности, позволяющего значительно снизить, а после 28 недель - исключить случаи ранней неонатальной смертности. При этом необходимо отметить, что отсутствие неонатальных потерь после 28 недель беременности и латентном периоде более 2 суток обусловлено, как высоким уровнем оказания реанимационной неонатальной помощи, так и малым количеством новорожденных в состоянии тяжелой гипоксии.
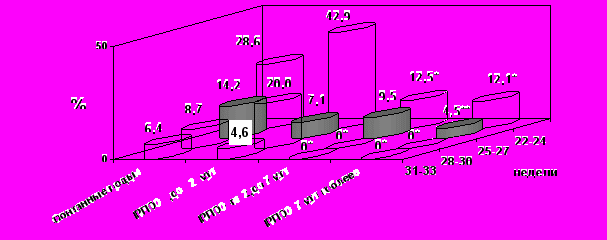
* р < 0,05 по сравнению с латентным периодом до 2 суток и спонтанными преждевременными родами.
** р < 0,05 по сравнению с латентным периодом до 7 суток и спонтанными преждевременными родами.
Рис. 3. Ранняя неонатальная смертность в зависимости от длительности латентного периода.
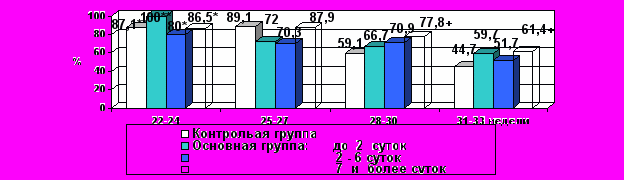
Очевидным показателем, отражающим уровень смертности в постнатальном периоде, является выживаемость новорожденных в течение 1 года жизни (рис. 4). Сравнительный анализ показал, что тактика максимального пролонгирования беременности приводит к достоверному увеличению выживаемости при пролонгировании беременности более 7 суток при ПРПО после 25 недель беременности.
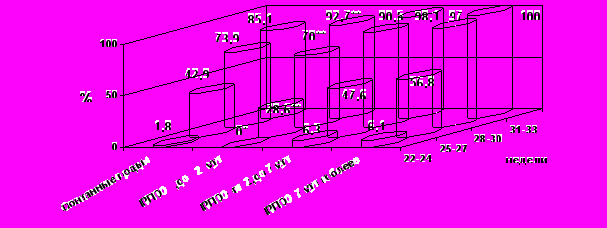
* p < 0,05 по сравнению с латентным периодом более 2 суток.
** p < 0,05 по сравнению с латентным периодом более 7 суток.
Рис. 4. Показатель выживаемости новорожденных в зависимости от длительности латентного периода.
Таким образом, комплексный перинатальный подход в соответствии с разработанным протоколом ведения недоношенной беременности, осложненной ПРПО, позволяет значительно сократить перинатальную смертность и улучшить постнатальный исход новорожденных. При излитии вод после 25 недель пролонгирование более 7 суток достоверно снижает перинатальную смертность при прогрессивном увеличении выживаемости новорожденных в течение 1 года жизни.
Развитие современных перинатальных технологий выхаживания ведет к снижению летальности и повышению выживаемости новорожденных с низкой и экстремально низкой массой тела. В то же время, «агрессивная» реанимация новорожденных, наряду с повышением выживаемости, ведет к увеличению уровня инвалидизации потомства и появлению целого ряда болезней, которые не наблюдались в дореанимационную эру, вплоть до середины XX столетия. В связи с этим, показатели смертности и рождение живого глубоко недоношенного ребенка не являются залогом успешного постнатального исхода. Большое значение имеет уровень заболеваемости и инвалидизации детей, прямо пропорционально связанный со сроком гестации при рождении и определяющий качество их дальнейшей жизни.
Проведенный нами анализ заболеваемости новорожденных в зависимости от срока гестации и длительности латентного периода показал, что тактика максимального пролонгирования беременности, осложненной ПРПО с 25 по 31 неделю, ведет к достоверному снижению частоты болезни гиалиновых мембран (БГМ) и бронхолегочной дисплазии (БЛД) и способствует сокращению сроков пребывания глубоко недоношенных детей в отделении реанимации и интенсивной терапии (рис. 5, 6).
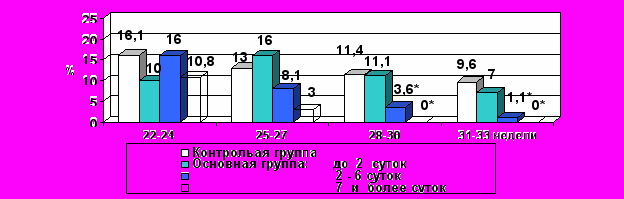 *p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 7 суток.
*p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 7 суток.**p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.
Рис. 5. Частота развития болезни гиалиновых мембран в зависимости от длительности безводного промежутка и срока гестации.
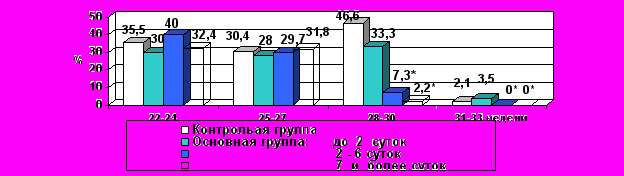 * p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.
* p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.Рис. 6. Частота развития бронхолегочной дисплазии в зависимости от длительности безводного промежутка и срока гестации.
При этом тактика длительного пролонгирования беременности не оказывает существенного влияния на частоту ВУИ. Развитие внутриутробной пневмонии в большей степени, связано со сроком гестации на момент рождения ребенка (рис. 7). Так, у новорожденных до 31 недели частота внутриутробной пневмонии более, чем в 1,5 раза выше, по сравнению с детьми большего гестационного возраста.
 *p<0,05 – при сравнении с группой 31-33 недели беременности.
*p<0,05 – при сравнении с группой 31-33 недели беременности.**p<0,05 – при сравнении с группой 28-30, 31-33 недели беременности.
+p<0,05 – при сравнении с контрольной группой.
Рис. 7. Частота внутриутробной пневмонии в зависимости от длительности безводного промежутка и срока гестации.
Генерализация внутриутробной инфекции также прогрессивно снижалась с увеличением срока гестации и безводного промежутка (рис. 8).
 *p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.
*p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.**p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 7 суток.
Рис. 8. Частота генерализованной внутриутробной инфекции в зависимости от длительности безводного промежутка и срока гестации.
К сожалению, результаты проведенного нами анализа показали неэффективность антибактериальной терапии (АБТ) в снижении частоты реализации ВУИ, что могло быть обусловлено нечувствительностью возбудителя к антибиотикам, а так же вирусной этиологией инфекционных процессов. В то же время, необходимо отметить, что АБТ достоверно увеличивает латентный период при ПРПО после 25 недель беременности и, тем самым, способствует рождению морфо-функционально более зрелых детей.
Частота развития тяжелых форм ВЖК, по нашим данным, прогрессивно и достоверно снижается при латентном периоде более 2 суток после 28 недель беременности, то есть, связана с гестационным возрастом на момент рождения (рис. 9).
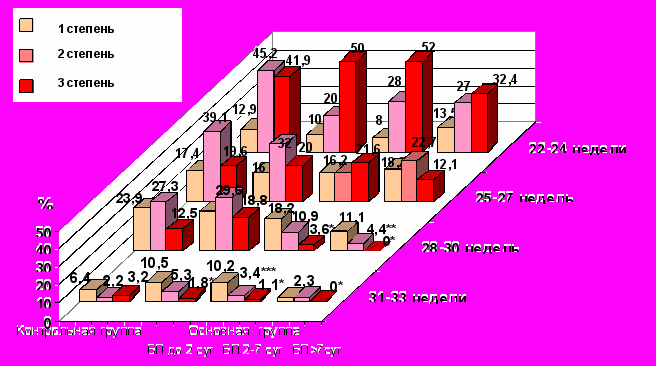 *p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 7 суток.
*p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 7 суток.**p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.
***p<0,05 по сравнению с основной группой при латентном периоде менее 2 суток.
Рис. 9. Структура реализации внутрижелудочковых кровоизлияний в зависимости от степени тяжести и срока гестации.
Однако, длительное пролонгирование беременности после 31 недели, превышающее период эффективной экспозиции глюкокортикостероидов (ГКС) (более 48 часов) с целью профилактики СДР, существенно повышает риск развития перивентрикулярной лейкомаляции и, с этой точки зрения, является неоправданным (рис. 10).
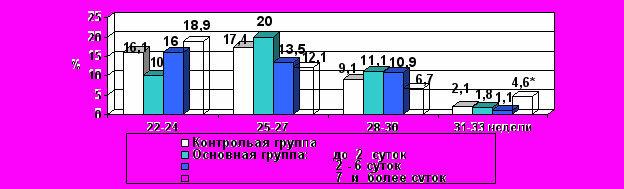 *p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.
*p<0,05 по сравнению с контрольной и основной группой при латентном периоде менее 2 суток.Рис. 10. Частота перивентрикулярной лейкомаляции в контрольной и основной группах в зависимости от длительности безводного промежутка и срока гестации.
С целью определения эффективности повторных курсов ГКС в снижении частоты СДР и их влияния на реализацию инфекционных осложнений новорожденных мы провели сравнительную оценку частоты развития СДР, внутриутробной пневмонии и генерализованной инфекции у новорожденных при проведении однократных и многократных стандартных курсов глюкокортикостероидов. 429 беременным профилактика СДР проведена однократно и 97 беременным - повторно. Максимально проведено 3 курса.
Полученные результаты свидетельствуют о тенденции к снижению частоты СДР 2 степени у новорожденных при проведении повторного курса ГКС после 25 недель беременности и достоверное уменьшение частоты БГМ при ПРПО в 25-27 недель беременности (рис. 11).

*p<0,05 по сравнению с однократным курсом профилактики СДР.
Рис. 11. Частота синдрома дыхательных расстройств в зависимости от кратности профилактических курсов глюкокортикостероидами.
Анализ частоты внутриутробной пневмонии и генерализованной инфекции новорожденных показал отсутствие достоверного влияния повторных курсов ГКС на реализацию инфекционных процессов у новорожденного. Аналогичный результат мы получили при оценке влияния повторных курсов ГКС на частоту клинической реализации хориоамнионита (ХА).
Таким образом, достоверный положительный эффект проведения повторного курса ГКС при ПРПО в 25-27 недель, а так же отсутствие влияния на реализацию инфекции у матери и новорожденного указывает на целесообразность проведения повторных курсов профилактики СДР в указанные сроки.
Высокий риск гнойно-септических осложнений матери заставляет крайне осмотрительно относиться к длительному пролонгированию беременности, осложненной ПРПО, требует своевременной оценки факторов риска и разработки прогностических и ранних диагностических критериев инфекционного процесса. По нашим данным, достоверно связаны с реализацией ХА внутриматочные манипуляции в анамнезе и, как правило, ассоциированный с ними эндометрит, осложненное течение беременности на фоне гестационного пиелонефрита, анемии, бактериального вагиноза. Выявлена корреляционная зависимость с группой энтеробактерий, преимущественно E.Coli и Chlamidia trahomatis. Однако, достоверной связи ХА с Ureaplasma urealyticum, Mycoplasma hominis, латентными формами герпесвирусной инфекции обнаружено не было. С учетом данных о чувствительности патогенной флоры к антибиотикам, одним из рациональных подходов к профилактике гнойно-септических осложнений при беременности, осложненной ПРПО, является обязательное проведение эмпирического курса цефалоспоринов 2-го или 3-его поколения после 25 недель беременности в сочетании с коррекцией биоценоза влагалища эубиотиками для повышения колонизационной резистентности и снижения инфекционных осложнений у новорожденных. В более ранние сроки АБТ может назначаться после микробиологической идентификации флоры и степени ее чувствительности к антибиотикам. Однако, учитывая изменчивость резистентности микрофлоры, связанной с преобладающим применением тех или иных антимикробных препаратов в конкретном регионе или стационаре и возможным присоединением нозокомиальной инфекции, на наш взгляд, необходимо проведение динамического микробиологического анализа чувствительности микрофлоры родовых путей, а так же бактериологического мониторинга стационаров.
Неоспоримую взаимосвязь с реализацией инфекционных процессов при ПРПО имеет объем околоплодных вод. Риск развития ХА возрастает в 2 раза при ИАЖ менее 5 см, а при нормальном объеме вод частота реализации ХА составляет 4,9% (рис. 12).

* р < 0,05 по сравнению с подгруппой реализованного хориоамнионита.
+ p < 0,05 по сравнению с группой ИАЖ менее 5 см.
++ p < 0,05 по сравнению с группой ИАЖ менее 8 см.
Рис. 12. Взаимосвязь индекса амниотической жидкости и риска реализации хориоамнионита.
Результаты, полученные нами при анализе взаимосвязи продолжительности латентного периода и частоты развития ХА указывают на целесообразность пролонгирования беременности при ПРПО до 31 недели, а при разрыве оболочек в более поздние сроки - только на период проведения профилактики СДР, так как дальнейшее увеличение латентного периода ведет к значительному риску реализации ХА (рис. 13).
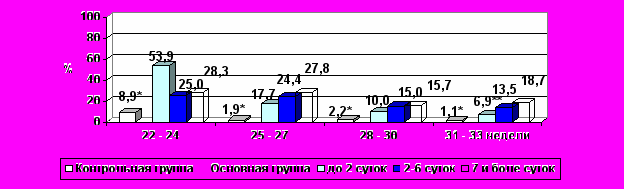 * p < 0,05 по сравнению с основной группой.
* p < 0,05 по сравнению с основной группой.** p < 0,05 по сравнению с латентным периодом более 7 суток основной группы.
Рисунок 13. Частота клинической реализации хориоамнионита в зависимости от длительности безводного промежутка.
Наиболее важным аспектом длительного пролонгирования беременности, осложненной ПРПО, является ранняя диагностика гнойно-септических осложнений. Из рутинных клинико-лабораторных критериев ХА высокую диагностическую ценность имеют гипертермия 37,5оС и более, лейкоцитоз 16х109/л и более, а также палочкоядерный сдвиг лейкоцитарной формулы до 10% и более. Однако, необходимо помнить о возможном увеличении числа лейкоцитов на 2-3 сутки в период проведения профилактики СДР глюкокортикоидами до 24х109/л при среднем значении 16,8±1,9х109/л. С клинической точки зрения этот феномен является важным, так как позволяет пролонгировать беременность при наличии высокого лейкоцитоза и отсутствии других клинико-лабораторных признаков инфекции.
За последние годы достигнут большой прогресс в изучении белков плазмы крови, принимающих участие в так называемом острофазном воспалительном ответе, то есть совокупности системных и местных реакций организма на тканевое повреждение. По нашим данным, высокой диагностической точностью обладает прокальцитонин (ПКТ) - предшественник гормона кальцитонина, вырабатываемый несколькими типами клеток различных органов под влиянием бактериальных эндотоксинов и провоспалительных цитокинов. Значимое повышение концентраций ПКТ наблюдалось за 5 - 18 часов до реализации ХА, что может служить ранним диагностическим критерием системной воспалительной реакции. Однако, наиболее высокая прогностическая ценность ПКТ отмечена при развитии септических состояний. Так, концентрации ПКТ в сыворотке крови в случаях сепсиса составили от 4,2 до 12,1 нг/мл.
Таким образом, анализ представленных прогностических и диагностических критериев указывает на возможность длительного пролонгирования беременности, а своевременная оценка факторов риска и широкий спектр современных противомикробных препаратов позволяют значительно снизить процент инфекционных осложнений. Оптимальным подходом при ведении беременности, осложненной ПРПО, основанном на анализе риска развития гнойно-септических осложнений у матери, следует считать максимальное пролонгирование беременности до 31 недели, а при разрыве оболочек в более поздние сроки, - только на период проведения профилактики СДР с последующей выжидательной тактикой и родоразрешением с учетом известных показаний. В то же время, необходимо помнить, что решение о длительном пролонгировании беременности при ПРПО должно приниматься индивидуально с учетом возможностей акушерской и, в большей степени, неонатальной служб, а так же факторов риска развития гнойно-септических инфекций.
ВЫВОДЫ
Достоверными факторами риска преждевременного разрыва плодных оболочек при недоношенной беременности являются предыдущие преждевременные роды, в том числе осложненные преждевременным разрывом плодных оболочек, эндометрит в анамнезе, течение беременности на фоне гестационного пиелонефрита, анемии, бактериального вагиноза, пролабирования плодного пузыря, хронической Коксаки и энтеровирусной инфекции, а так же острой респираторной вирусной инфекции в первом триместре беременности.
- Прогностическими критериями перинатальной смертности при беременности, осложненной преждевременным разрывом плодных оболочек, являются: (1) ареактивный, монотонный сердечный ритм с амплитудой осцилляций менее 5 уд/мин, (2) децелерации средней и тяжелой степени продолжительностью более 50 сек, (3) отсутствие дыхательных движений плода после 28 недель беременности, (4) суммарная оценка биофизического профиля плода менее 5 баллов, (5) индекс амниотической жидкости менее 5 см в 25-30 недель и менее 4 см в 31-33 недели беременности, (6) реверсивный кровоток в артерии пуповины. Прогностическими критериями благоприятного исхода плода при беременности, осложненной преждевременным разрывом плодных оболочек, являются: (1) реактивный нестрессовый тест и/или (2) наличие дыхательных движений плода, (3) увеличение индекса амниотической жидкости в динамике более 5 см.
- Выявление «нулевого» диастолического кровотока при недоношенной беременности не является достоверным критерием неминуемой гибели плода. Централизация кровотока с увеличением мозгового кровообращения, являясь компенсаторной реакцией, может рассматриваться как фактор риска поражения плода, но не критерием экстренного прерывания беременности.
- Проведение профилактической антибактериальной терапии с учетом чувствительности цервико-вагинальной микрофлоры достоверно увеличивает латентный период, но не влияет на частоту реализации внутриутробной инфекции.
- Достоверный положительный эффект повторного курса профилактики синдрома дыхательных расстройств глюкокортикостероидами при разрыве плодных оболочек в 25-27 недель, а так же отсутствие влияния на реализацию инфекции у матери и новорожденного указывает на целесообразность проведения повторной профилактики синдрома дыхательных расстройств в указанные сроки с интервалом в 7 дней.
- Факторами высокого риска реализации гнойно-септических осложнений матери при недоношенной беременности, осложненной преждевременным разрывом плодных оболочек, являются: (1) эндометрит в анамнезе, (2) патологический рост условно патогенной цервико-вагинальной микрофлоры, преимущественно энтеробактерий, хламидий, а так же бактериальный вагиноз, (3) индекс амниотической жидкости менее 5 см, увеличивающий риск развития хориоамнионита в 1,7 раза, (4) латентный период более 2 суток при разрыве плодных оболочек после 31 недели беременности, достоверно повышающий риск реализации гнойно-септических осложнений матери в 2,1 раза.
- Частота возникновения гнойно-септических осложнений матери при пролонгировании беременности до 31 недели и соблюдении профилактических алгоритмов ведения не зависит от длительности безводного периода.
- Клинико-лабораторными диагностическими критериями гнойно-септических осложнений при недоношенной беременности, осложненной преждевременным разрывом плодных оболочек, являются (1) гипертермия 37,5оС и более, (2) лейкоцитоз 16х109/л и более, (3) палочкоядерный нейтрофилез 10% и более, (4) увеличение концентрации прокальцитонина 0,72 нг/мл и более.
- Пролонгирование беременности на 7 и более суток при разрыве плодных оболочек до 31 недели ведет к достоверному, более чем двукратному снижению перинатальной смертности, частоты болезни гиалиновых мембран и бронхолегочной дисплазии, не увеличивая риск реализации инфекционных осложнений новорожденных, геморрагического и ишемического поражения центральной нервной системы.
- Пролонгирование беременности более 7 суток при разрыве плодных оболочек после 31 недели ведет к достоверному увеличению частоты развития перивентрикулярной лейкомаляции новорожденного.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
При разрыве плодных оболочек в сроках 22-24 недели, длительное пролонгирование беременности, является единственным возможным способом снижения перинатальной и постнатальной смертности, а также улучшения качества жизни недоношенного ребенка.
При разрыве плодных оболочек в 25-30 недель, целесообразно пролонгирование беременности до 7 и более суток с проведением профилактики синдрома дыхательных расстройств, что достоверно снижает перинатальную и постнатальную смертность, детскую заболеваемость, не увеличивая частоту инфекционных осложнений матери и плода.
При разрыве плодных оболочек в 31 неделю и более, необходимо пролонгирование беременности в течение 48 часов, на период проведения профилактики синдрома дыхательных расстройств. Дальнейшее пролонгирование беременности не целесообразно, так как увеличение безводного промежутка более 7 суток, достоверно повышает риск развития гнойно-септических осложнений матери.
