Фізіологія вагітності, пологів, післяпологового періоду. Перинатальна охорона плода. Фармакотерапія в акушерстві. Питання медичної етики та деонтології модуль 4: Акушерство І гінекологія змістовий модуль 8: Фізіологічне акушерство
| Вид материала | Документы |
СодержаниеНеінвазивні методи Базальна частота серцевих скорочень Варіабельність КТГ збільшена і показана в окремому вікні Функціональні тести Нестресовий тест |
- Організація спеціалізованої, 4118.01kb.
- Формулярний довідник із використання лікарських засобів у акушерстві, гінекології Акушерство,, 7220.05kb.
- Модуль. Змістовий модуль, 32.71kb.
- Клінічні протоколи акушерської та гінекологічної допомоги ведення нормальних пологів, 345.02kb.
- Перелік знань, навичок, вмінь для проведення поточного та етапного контролю модуль, 578.8kb.
- Акушерство перечень практических занятий на 4 курсе лечебного факультета на II семестр, 29.23kb.
- Кровотечі у ІІ iiоловині вагітності та під час пологів ( передлежання плаценти), 1435.14kb.
- Конспект лекцій Змістовий модуль Психологія І педагогіка як наука про людину, її світ, 2693.85kb.
- Вказівки до роботи студентів на практичному занятті модуль змістовний модуль 1 практичне, 477.84kb.
- М.І. Пирогова методичні рекомендації з патофізіологіі для студентів медичного факультету, 726.86kb.
Неінвазивні методи
Визначення рівня альфафетопротеїну(АФП). АФП синтезується печінкою плода з 11-12 тижнів вагітності і знаходиться у певній кількості в амніотичній рідині, звідки попадає у кровообіг матері. При деяких аномаліях розвитку, особливо при дефектах нервової трубки (аненцефалія, спино-мозкова кила, гідроцефалія) рівень АФП різко зростає. Таким чином він є маркером дефекту нервової трубки плода, а так як їх частота складає 1-2/1000, то проводиться скринінг усіх вагітних при допомозі АФП. У разі підвищення його рівня проводиться більш детальне обстеження (повторне визначення АФП, УЗД та ін.). Зменшення АФП відмічається при синдромі Дауна. Рівень АФП може змінюватись при наступних станах: внутрішньоутробна загибель плода; загроза викидня; омфалоцеле; синдром Шерешевського-Тернера; крижово-куприкова тератома; екстрофія сечового міхура; синдром Мекелля; вроджений нефроз.
Ультразвукова діагностика (УЗД). За допомогою УЗД можна виявити специфічні ультразвукові ознаки (ті, що надходять від плода) і неспецифічні ознаки (ті, що надходять від інших елементів плодового яйця).
Неспецифічні УЗД ознаки можуть вказувати на наявність аномалій розвитку плода. Перелік неспецифічних ознак УВР наступний: полі-, оліго-, ангідрамніон; гіпоплазія плаценти; гіпоплазія і гіперплазія пуповини; аплазія однієї артерії пуповини; амніотичні тяжі; диспропорція частин тіла плода; порушення ехо-контурів частин тіла плода та внутрішніх органів; затримка розвитку плода; порушення положення, передлежання і рухливості плода.
У разі наявності цих ознак проводиться більш детальніше УЗД досвідченим спеціалістом-генетиком, який володіє синдромологічним аналізом. У подальшому проводиться “анатомічний скринінг внутрішньоутробного плода” в динаміці.
Під час вагітності потрібно проводити тричі скринінгове ультразвукове дослідження:
1. При першому зверненні жінки з приводу затримки менструації з метою діагностики вагітності, локалізації плідного яйця, можливі відхилення в його розвитку;
2. У терміні вагітності 16-18 тижнів з метою визначення темпів росту плода, їх відповідності терміну вагітності, а також виявлення можливих аномалій розвитку плода для своєчасного використання додаткових методів пренатальної діагностики або вирішення питання про переривання вагітності;
3. У терміні 32-35 тижнів з метою визначення стану, локалізації плаценти і темпів розвитку плода, членорозташування плода перед пологами, передбачуваної маси плода.
У зв’язку із удосконаленням апаратів та техніки УЗД можливо діагностувати хромосомні синдроми вже з І-триместру вагітності. Для цього вимірюють комірцевий простір плода у 11-14 тижнів. КП не повинен перевищувати 2,5 мм. Після 15 тижнів можна виявити синдром Дауна, Патау, Шерешевського-Тернера, Едвардса. Але остаточний діагноз цих синдромів встановлюється лише після вивчення каріотипу в крові плода.
В основу метода пренатальної доплерографії вкладений ефект Доплера, суть якого полягає у зміні довжини хвилі від об’єкту, що рухається. Дослідженню підлягають: вена пуповини, аорта плода, артерія пуповини, внутрішня сонна артерія, ниркова артерія плода та маткова артерія матері. Дослідження кровообігу в системі мати-плацента-плід за допомогою доплерометрії дозволяє провести топічну діагностику гемодинамічних порушень ще на доклінічній стадії формування плацентарної недостатності. Зменшення кровообігу у внутрішній сонній артерії плода може вказувати на наявність внутрішньоутробного інфікування плода. Підвищення – на наявність гідроцефалії (інфекційний стеноз сільвієвого водопроводу). Рання діагностика (доклінічна) пізнього гестозу вагітних можлива при доплерографії маткової артерії.
Кардіотокографія (КТГ) - реєстрація змін числа серцевих скорочень плода одночасно із змінами скоротливої активності матки і рухів плода на папері за допомогою електронної апаратури. За сучасними уявленнями, кардіотокограма складається з трьох елементів:
1. Кардіограма (кардіотахограма) плода - реєстрація серцевої діяльності плода за допомогою тензометричного кардіодатчика (cardio transducer);
2. Токограма - реєстрація скоротливої активності матки за допомогою токодатчика (toco transducer);
3. Актограма - реєстрація рухів плода за допомогою токодатчика. Кардіотокограма (КТГ) - сукупність всіх трьох елементів.
Оцінка КТГ повинна бути багатофакторною, тобто включати розгляд всіх параметрів серцевої діяльності плода. Односторонній підхід, при якому звертають увагу на одну з характеристик без урахування інших, призводить до необгрунтованої гіпердіагностики стану плода. Для здійснення принципу багатофакторності є доцільним послідовний розгляд таких основних параметрів КТГ, як базальний ритм, варіабельність, акцелерації, децелерації. Кардіотокограми, записані в терміни 30-32 тижні і після 36 тижнів вагітності, мають різну діагностичну значимість. З урахуванням фізіологічних процесів у плода тривалість запису кардіотокограми може бути від 30 до 60 хвилин.
Базальна частота серцевих скорочень (БЧСС) (базальний ритм плода) є середньою величиною від частоти числа серцевих скорочень плода за певний проміжок часу, в проміжках між переймами, без урахування акцелерацій і децелерацій. Мінімальна тривалість запису КТГ, коли можна оцінювати базальний ритм, дорівнює 10 хв. Розмах коливань базального ритму, що не виходить за межі фізіологічної норми, складає від 120 до 160 в хвилину.

Рис. 1. Ілюстрація базального ритму. Базальний ритм виділений.
Збільшення базального ритму вище 160 уд/хв є легкою, а вище 180 уд/хв - вираженою тахікардією. Зниження базального ритму нижче 120 уд/хв свідчить про помірну, а нижче 100 уд/хв про виражену брадикардію.
На КТГ про варіабельність свідчить відхилення від середнього рівня базального ритму у вигляді осциляцій (коливань ЧСС). Розрізняють короткочасні (миттєва варіабельність "від удару до удару") осциляції і повільні осциляції серцевого ритму плода, які характеризуються амплітудою і частотою, що визначаються за хвилину.
Акцелерацією називається збільшення ЧСС плода на 15 і більше ударів за хвилину і тривалістю більше 15 секунд в порівнянні з базальним ритмом.
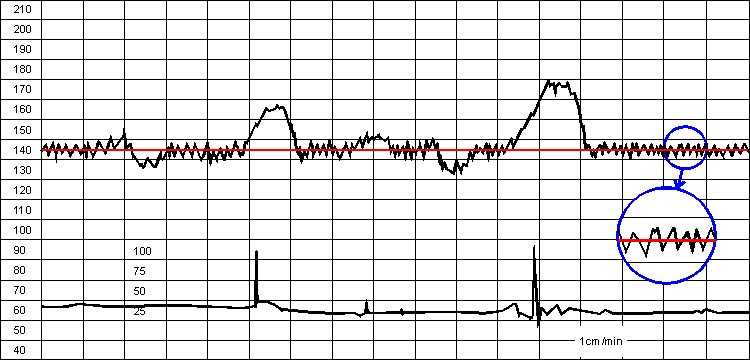
Рис. 2. Нормальна варіабельність. Варіабельність КТГ збільшена і показана в окремому вікні
Поява акцелерацій є результатом збудження симпатичної нервової системи плода і бувають спонтанними або пов'язаними з рухами плода. Акцелерації, що виникають у відповідь на рухи плода, називаються спорадичними (оскільки на токограмі, як правило, немає виражених змін, окрім невеликих вузьких піків).

Рис. 3. Реактивний нестресовий тест. Дві акцелерації у відповідь на рухи плода.
Децелерацією називається зменшення ЧСС плода на 15 і більше ударів за хвилину та тривалістю більше 15 секунд в порівнянні з базальним ритмом. Децелерації діляться на спорадичні, періодичні і варіабельні. Спорадичні децелерації з'являються у відповідь на рухи плода або спонтанно.
Рис. 4. Спорадичні пікоподібні децелерації. Вагітність 37 тижнів. Багатоводдя. Асцит у плода, зниження рухової активності. При пальпаціїї за тазовий кінець плода (вказано стрілками) з'являються пікоподібні децелерації. Відсутня варіабельність ЧСС. Антенатальна загибель плода протягом доби
Оцінка антенатальної КТГ з метою виявлення допологового порушення стану плода складніша за інтранатальну. Регулярні перейми або родовий стрес дозволяють визначити функціональні можливості плода і фетоплацентарної системи. Антенатальні порушення стану плода спостерігаються, головним чином при вагітності високого ризику. При фізіологічно перебігаючій вагітності гіпоксія плода зустрічається дуже рідко. Поява ознак загрозливого стану плода при фізіологічно перебігаючій вагітності у пацієнток з групи низького ризику, свідчить про не діагностовані захворювання у матері або аномалії розвитку у плода. Для виявлення резервних можливостей плода в антенатальному періоді застосовують наступні функціональні проби: нестресовий тест; контрактильний стресовий тест, окситоциновий стресовий тест; мамарний стресовий тест.
Функціональні тести: тест із затримкою дихання матері; холодовий тест; степ-тест (з фізичним навантаженням); атропіновий тест; інгаляційний (кисневий) тест; тест на звукову стимуляцію.
Нестресовий тест (НСТ) оснований на реєстрації рухів плода і пов'язаних з ними змін ЧСС плода у вигляді акцелерацій за рахунок міокардіального рефлексу. Для здійснення міокардіального рефлексу необхідна не тільки достатня іннервація м'язів і серця, але й координована діяльність ЦНС. Запропонований близько 35 років тому, НСТ одержав широке розповсюдження як скринінговий метод обстеження і в даний час є одним з основних методів функціональної діагностики в перинатології. Реєстрація НСТ проводиться протягом 30 хвилин в положенні вагітної лежачи на лівому боці. Рухова активність плода реєструється за допомогою тензометричного датчика або за допомогою кнопки - маркера, коли вагітна сама відзначає рухи плода. Виконання НСТ краще проводити натщесерце або через 2 години після їди, щоб виключити вплив гіперглікемії, яка сприяє посиленню рухової активності плода. НСТ у вигляді амбулаторного скринінгу може проводитися в 30 - 32 тижні у вагітних з низьким ступенем ризику і не пізніше 28 - 29 тижні у вагітних з високим ступенем ризику (цукровий діабет, серцево-судинна патологія, хронічна гіпертензія, затримка розвитку плода, багатоплідна вагітність, загрозливі передчасні роди і ін.).
У 1972 р. були встановлені критерії тесту, частота його проведення. Проба була названа окcитоциновим провокуючим тестом (oxytocin challenge test - OCT). Ця назва в даний час є загальновизнаною. Іншим розповсюдженим терміном є контрактильний стресовий тест (КСТ). КСТ може оцінюватися при спонтанних маткових скороченнях (великі спонтанні скорочення в третьому триместрі) і називатися спонтанним стресовим тестом або при індукованих маткових скороченнях, шляхом інфузії окситоцина, або шляхом тактильних подразнень сосків, і називатися відповідно окситоциновий стресовий тест (ОСТ) і мамарний стресовий тест (МСТ).
Рекомендується застосовувати ОСТ починаючи з 34 тижня вагітності. Недоліком є неможливість застосування в амбулаторних умовах.
У основу мамарного стресового тесту (МСТ) покладена здатність матки скорочуватися при подразненні сосків молочних залоз. МСТ розглядається як ендогенний окситоциновий тест, який на відміну від звичайного ОСТ є простішим, таким, що не вимагає введення лікарських препаратів, більш фізіологічним і в той же час, достатньо достовірним.
Об’єктивна оцінка КТГ можлива тільки з урахуванням всіх компонентів кардіотокограми; при цьому повинна враховуватись нерівноцінність їх клінічного значення.
