Болезни паращитовидных желез Основные сведения о функции паращитовидных желез
| Вид материала | Документы |
- Функции щитовидной и паращитовидных желез, 155.93kb.
- Урок 62 Дата проведения Тема : «Функции желёз внутренней секреции», 19.94kb.
- Урок №61 «Функции желез внутренней секреции», 38.42kb.
- М. К. Аммосова Медицинский институт рабочая программа, 133.01kb.
- Программа по курсу "Эндокринология" по специальности 040200 Педиатрия, 134.8kb.
- Дисгормональная патология молочных желез, 133.2kb.
- Темы дня молочные железы и гинекологические болезни • Пластическая хирургия молочных, 514.96kb.
- Задачи занятия: Иметь представление: о методах обследования слюнных желез, поджелудочной, 42.7kb.
- Репродуктивное здоровье школьников, 401.67kb.
- Физиология желез внутренней секреции, 15.13kb.
Лабораторные проявления
• эритроцитоз, увеличение содержания гемоглобина (за счет сгущения крови);
• лейкоцитоз со сдвигом влево и увеличение^ СОЭ; эозинофилия;
• гипогликемия;
• сниженис содержания в крови натрия, хлоридов, увеличение содержания в крови калия, мочевины, креатинина;
• в моче определяются белок, единичные цилиндры, эритроциты, иногда ацетон.
На ЭКГ при надпочечниковом кризе отмечается лечение амплитуды зубца Т, он становится высоким и острокоючньм, возможно уширение комплекса ОКЗ, замедление агриоведтрикулярной проводимости. Эти изменения обусловлены гиперкшиемией.
^ Дифференциальный диагноз
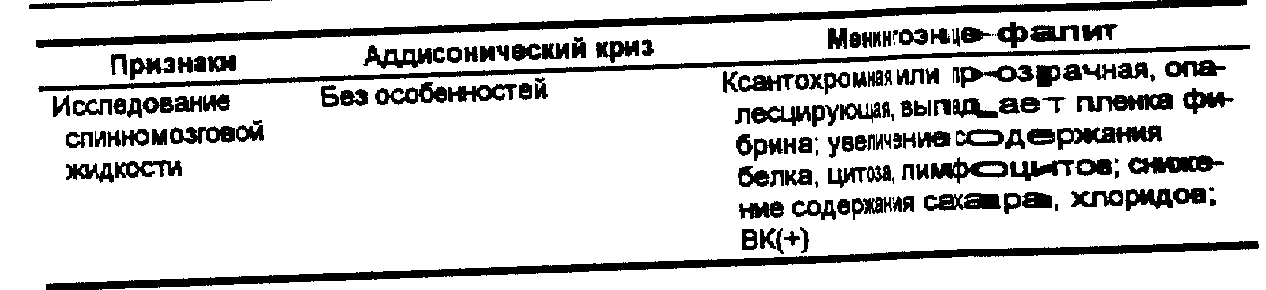
Дифференциальная диагностика надпочечникового фаза представлена в табл. 91-93.
Табл.. 92. Дифференциальная диагностика жеяудочнокишечной формы аддисонического криза и острого гастроэнтерита

Табл. 93. Дифференциальная диагностика менингоэнцефалической формы аддисонического криза и туберкулезного мениигоэнцефалита

^ ПЕРВИЧНЫЙ ГИПЕРАЛЬДОСТЕРОНИЗМ
Первичный гиперальдостеронизм — синдром; наблюдающийся при близких по клинико-биохимическим признакам, но различных по патогенезу заболеваниях, в основе которых ложит чрезмерная и независимая от ренин-ангаотешиноюй системы продукция альдостерона корой надпочечников.
Этиология
При первичном гиперальдостеронизме повышенная: продукция альдостерона обусловлена первичными изменениями в корковом веществе надпочечников. К первичному гиперардельстеронизму относятся следующие заболевания:
1. Альдостеронпродуцирующая аденома коры надпочечников — альдосгерома (синдром Конна).
2. Двусторонняя гиперплазия коры надпочечников:
• идиопатический гиперальдостеронизм (с кегтодавляемой продукцией альдостерона);
• дексаметазон-подавляемый гиперальдостеронизм.
3. Гиперальдостеронизм, вызванный вненадпочечнековыми опухолями.
У подавляющего большинства больных (60%) с первичным гиперальдостеронизмом выявляется аденома (альдостерома), которая, как правило, бывает односторонней, размером не более 4 см.
В 15-20% случаев первичный гиперальдостеронизм обусловлен двусторонней крупно- или мелкоузелковой гиперплазией коры надпочечников. Было показано, что в этом случае даже двустороннее удаление надпочечников не вызывает гипотензивного эффекта. Поэтому не исключено, что это не первичный гиперальдостеронизм, возможно, он обусловлен вненадпочечниковыми механизмами. Вот почему эту форму гиперальдостеролизма называют идиопатическим или псевдопервичным гиперальдостеронизмом.
Различают также дексаметазон-подавляемую форму первичного гиперальдостеронизма, при которой гиперсекреция альдостерона подавляется глюкокортикоидами (дексаметазоном).
Возможен также вариант первичного гиперальдостеронизма, вызванный вненадпочечниковыми опухолями яичников, кишечника, щитовидной железы).
Патогенез
Избыточная секреция альдостерона клубочковой зоной коры надпочечников усиливает реабсорбцию натрия в почечных канальцах и экскрецию калия, развиваются гипернатриемия, гипокалиемия, гипонатринурия, гиперкалиурия. Задержка натрия увеличивает задержку воды и, следовательно, повышает объем внеклеточной жидкости, вызывает артериальную гипертензию. Это приводит к увеличению клубочковой фильтрации и последующему снижению секреции ренина. Гипокалиемия приводит к развитию гипокалиемической нефропатии, дистрофических изменений в миокарде, мышцах.
^ Клиническая картина
Заболевание чаще встречается у женщин в возрасте 30-40 лет. Основные клинические проявления заключаются в трех синдромах.
І. Сердечно-сосудистый синдром:
• постоянная артериальная гипертензия. АД достигает высоких цифр — 220-260/120—140 мм рт. ст. Гипертонические кризы бывают редко. Высокое АД приводит к появлению сильных головных болей, болей в области сердца, снижению зрения;
• дистрофические изменения в миокарде (аритмии сердца, нередко брадикардия, возможно развитие недостаточности кровообращения).
ІІ. ^ Нервно-мышечный синдром:
• миастения (чаще вовлекаются мышцы конечностей, шеи), приступы миастении могут длиться от нескольких минут до нескольких часов;
• парестезии;
• мышечная слабость (обычно волнообразного характера), возможны мышечные параличи.
ІІІ. Синдром калийпенической нефропатии:
• выраженная жажда;
• полиурия с преобладанием ночного диуреза над дневным;
• развитие хронического пиелонефрита в связи со щелочной реакцией мочи и снижением сопротивляемости почечной ткани инфекции.
Лабораторные и инструментальные данные
1. ОАК: без характерных изменений.
2. ОАМ: гипоизостенурия, щелочная реакция, иногда протеинурия.
3. БАК: гипернатриемия, гипокалиемия.
4. Высокое содержание аладостерона в крови и снижение уровня ренина.
5. ЭКТ: брадикардия, аритмии, замедление атриовентрикулярной проводимости, снижение интервала ST книзу от изолинии, инверсия зубца Т, удлинение интервала Q-T, патологический зубец U. Указанные изменения ЭКГ обусловлены гипоокалиемией и гипернатриемией.
6. УЗИ и компьютерная томография надпочечников выявляют наличие аденомы или гиперплазии надпочечников.
7. Сканирование надпочечников с 19-йодхолестеролом, меченым 131І выявляет асимметрию накопления изотопа в надпочечниках при наличии опухоли.
^ Нагрузочные диагностические пробы
Нагрузочные диагностические пробы основаны на стимуляции или подавлении системы ренин-ангиотензин-алвдостерон. За 10 дней до исследования отменяется вся медикаментозная терапия, в первую очередь гипотензивные, мочегонные средства. Верошпирон отменяют за 2-4 недели до обследования. При высоком АД можно применять лишь клофелин и дибазол.
Обследуемые находятся на диете № 10 с содержанием натрия 160—180 ммоль. Лгут, жидкости — до 1.5 л/сут.
Контроль за диетой осуществляют на основании определения суточной экскреции с мочой натрия — она должна составлять 150—180 ммоль.
Проба с 1-часоеой. ходьбой
На фоне этой пробы у большинства здоровых и больных с артериальной гипертензией и вторичным гиперальдостеронизмом происходит стимуляция выработки ренина. Рост содержания ренина в плазме крови составляет 1 мг/мл и выше.
На основании этого теста выделяюг больных со вторичным гиперальдостеронизмом. Для разграничения больных первичным (опухолевым) и идиопатическим (гиперпластическим) гаперальдо-стеронизмом, у которых рост содержания ренина в крови после 1 ч ходьбы остается ниже 1 мг/мл/ч, проводят дополнительные пробы.
Проба с 4-часовой ходьбой
Проба основана на стимулирующем воздействии ходьбы на систему ренин-ангиотензин-альдостерон с учетом суточных ритмов и зависимости секреции альдостерона и кортизола от секреции АКТГ. Наибольшая секреция АКТГ отмечается рано утром, затем постепенно снюхается к вечеру.
Активация системы ренин-ангиотензин-альдоетерон на фоне 4-часовой ходьбы приводит к возрастанию концентрации альдостерона плазмы в 1.5-2 раза у всех больных с первичным гиперальдостеронизмом за исключением лиц с альдостеромой, у которых содержание альдостерона в крови остается неизменным или снижается, так как в опухолевых клетках секреция альдостерона не зависит от ренин-ангиотензиновой системы и АКТГ.
Методика пробы: кровь на альдостерон берут в 8 ч утра натощак (больной находится в постели), затем в 12 ч после 4-x часовой ходьбы в прогулочном темпе. Базальный уровень альдостерона в крови считается повышенным при величинах более 120—140 мг/мл.
Проба с дезоксикортикостероном
Проба основана на торможении секреции альдостерона при применении дезоксикортикостерона, так как он увеличивает внеклеточный объем жидкости, что подавляет активность ренин-ангиотензин-альдостероновой системы. Эта проба выявляет снижение концентрации альдостерона более чем на 30-50% по сравнению с результатом до нагрузки у всех больных гипералздостеронизмом, за исключением больных с алъдостеромой.
Методика пробы: масляный раствор ДОКСА вводят внутримышечно по 10 мг 2 раза в день в течение 3 дней. Определение содержания альдостерона в плазме крови производят утром в состоянии покоя до введения ДОКСА и на 4-8 день после введения. Пробу производят под контролем АД и ЭКГ. При уровне АД более 230/130 мм рт. ст. пробу производить нельзя.
Проба с приемам натрия хлорида внутрь
У больных с первичным гиперальдостеронизмом прием натрия хлорида по 10 г в день в течение 5 суток приводит к резкому уменьшению содержания калия в крови. Эта проба применяется для выявления нормокалиемических форм заболевания.
Проба с верошпироном
Больному, соблюдавшему диету, содержащую не менее 6 г соли, назначают верошпирон по 100 мг 4 раза в день в течение 3 дней. Повышение уровня калия в крови на 4-й день более чем на 1 ммоль/ч свидетельствует о гиперпродукции альдостерона. При альдостероме происходит снижение в крови уровня альдостерона и активности ренина плазмы, однако у ряда больных эти показатели могут не измениться.
Проба с фуросемидом
Больному дают внутрь 0.08 г фуросемида и через 3 ч определяют содержание в крови альдостерона и ренина. Повышение уровня альдостерона и снижение ренина свидетельствуют о первичном гиперальдостеронизме.
^ Дифференциальный диагноз
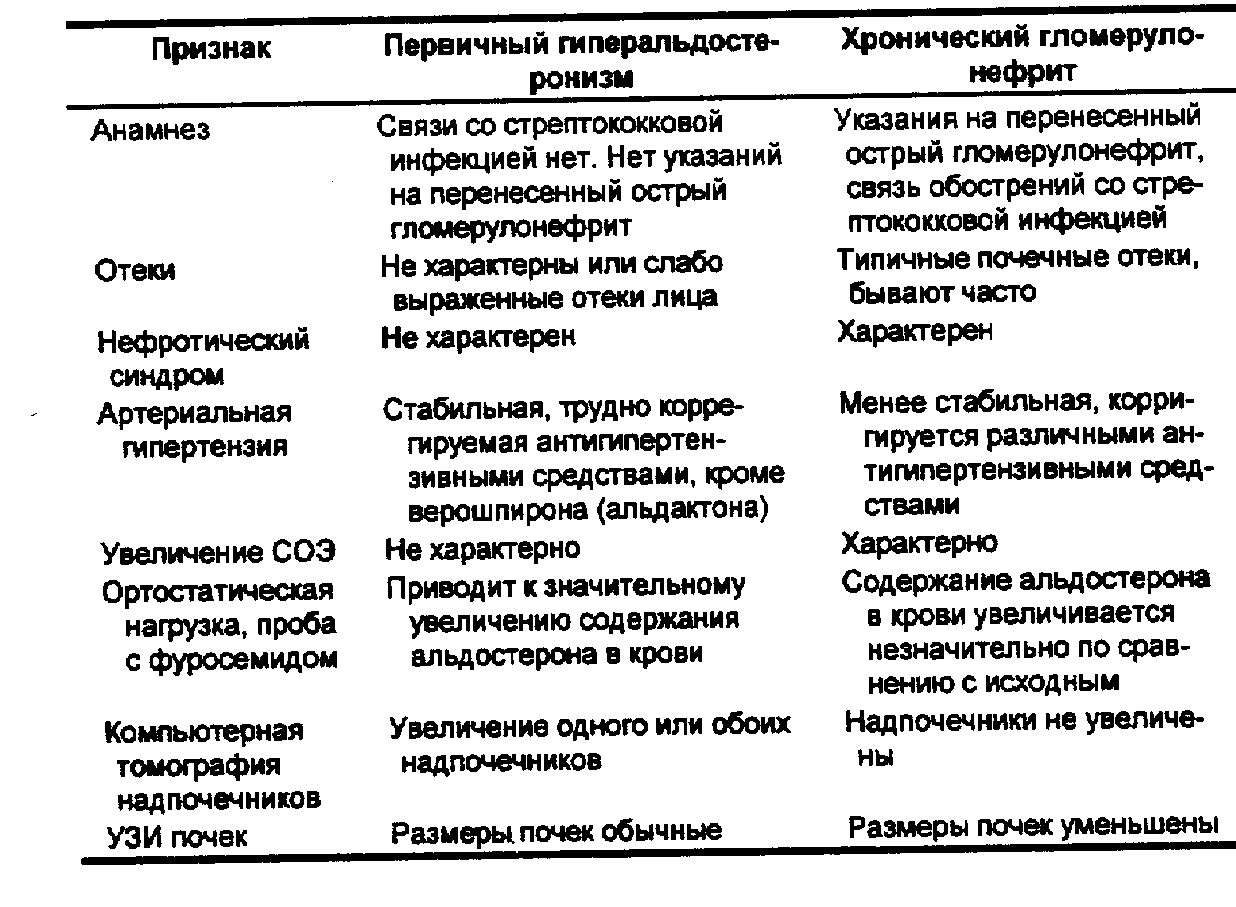
В табл. 94 и 95 приведена дифференциальная диагностика с гипертонической болезнью и хроническим гаомерулонефритом.
Табл. 94. Дифференциальная диагностика первичного гиперальдостеронизма и гипертонической болезни
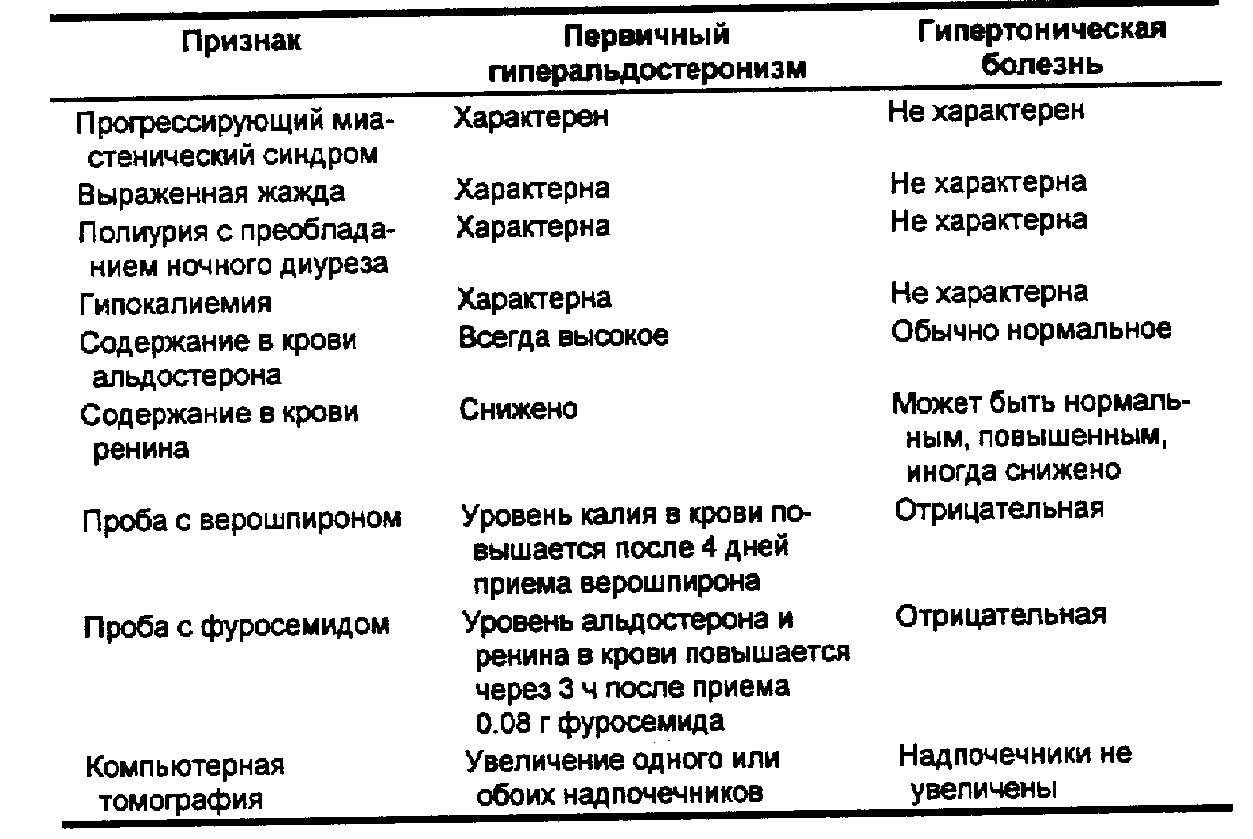
Табл. 95. Дифференциальная диагностика первичного гиперальдостеронизма и хронического гломерулонефрита
Программа обследования
1. ОА крови и мочи.
2. Проба по Зимницкому.
3. БАК: определение содержания калия, натрия, хлоридов, креатинина, мочевины.
4. Определение содержания в крови альдостерона и ренина до и после проведения диагностических проб (см. выше).
5. ЭКГ.
6. Консультация окулиста (исследование глазного дна, остроты зрения).
7. Определение суточной экскреции с мочой натрия, калия, реакции мочи.
8. Радиоизотопное и ультразвуковое сканирование надпочечников.
9. Компьютерная томография надпочечников.
Пример формулировки диагноза
Первичный гиперальдостеронизм (альдостерома правого надпочечника), симптоматическая артериальная гипертензия III ст., дистрофия миокарда, Не ст; гипокалиемическая почка.
^ АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ
Адреногенитальный синдром (врожденная вирилизирующая гиперплазия коры надпочечников) — врожденное нарушение биосинтеза гормонов в коре надпочечников, в результате которого развивается избыточная продукция андрогенов.
Врожденная вирилизирующая гиперплазия коры надпочечников встречается с частотой 1:50,000—1:67,000 человек. Заболевание передается по наследству аутосомно-рецессивным путем.
Наиболее часто наблюдаемый ферментный дефект — недостаточность 21-гидроксилазы, вследствие чего снижается синтез корой надпочечников кортизола. Компенсация функции коры надпочечников на нижней границе нормы обеспечивается повышением секреции АКТГ. Однако повышенная секреция АКТТ приводит к образованию значительного количества андрогенов, прогестерона и 17-гидроксипрогестерона, которые угнетают сользадерживающую активность альдостерона на уровне канальцев почек. Сравнительно редко адреногенитальный синдром вызывают вирилизирующие опухоли коры надпочечников.
^ Клиническая картина
Вирильная форма
Основная симптоматика у женщин: мужское строение туловища, низкий рост, грубый голос, многочисленные угри, мускулатура развита хорошо, выраженный гипертрихоз, оволосение по мужскому типу, гипертрофия клитора, больших половых губ, недоразвитие матки, влагалища, аменорея, атрофия грудных желез.
Основная симптоматика у мужчин: низкорослость, хорошее развитие мускулатуры, значительная мышечная сила, еще в детском возрасте синдром преждевременного полового развития — раннее появление вторичных половых признаков, увеличение размеров полового члена, предстательной железы, раннее половое влечение, эрекции; яички у мальчиков недоразвиты, отсутствует сперматогенез.
^ Сольтеряющая форма
Диагностируется обычно у новорожденных и детей первого года жизни. Чаще встречается у мальчиков. Характерны срыгивания, рвота, понос, похудание, гипотония, обезвоживание, судороги.
^ Гипертоническая форма
Наряду с вирилизацией у девочек и макрогенитосомией у мальчиков отмечается стойкая артериальная гипертензия с ранними изменениями сосудов почек, глазного дна, гипертрофией левого желудочка.
^ Лабораторные и инструментальные данные
1. БАК: при сольтеряющей форме — гипонатриемия, гипохлоремия, гиперкалиемия, нередко — гипогликемия.
2. Содержание в крови кортизола снижено, кортикотропина и тестостерона — повышено.
3. Выделение П-КС с мочой повышено.
4. Проба с дексаметазоном: прием дексаметазона в дозе 0.5 мг 4 раза в день в течение 2 дней подавляет продукцию кортикотропина и приводит к снижению суточной экскреции 17-КС на 50% и более по сравнению с исходной.
5. Радиоизотопное и ультразвуковое сканирование, пневмосупраренография и компьютерная томография надпочечников:
гиперплазия обоих надпочечников.
Программа обследования
1. ОА крови, мочи.
2. БАК: определение содержания калия, натрия, хлоридов, глюкозы.
3. Определение содержания кортизола, тестостерона, коргикогропина в крови.
4. Суточная экскреция с мочой П-КС, натрия, калия, альдостерона.
5. Радиоизотопное и ультразвуковое сканирование надпочечников, пневмосупраренография, компьютерная томография надпочечников.
6. Исследование полового хроматина и кариотипа.
7. УЗИ матки, яичников.
^ ГЛЮКОСТЕРОМА (КОРТИКОСТЕРОМА, СИНДРОМ ИЦЕНКО-КУШИНГА)
Глюкостерома (кортикостерома) — опухоль коры надпочечников, секретирующая глюкокортикоидные гормоны.
Глюкостерома составляет 25-30% всех случаев тотального гиперкортицизма. В 50% случаев опухоль доброкачественная (чаще у женщин), у 1/2 больных — злокачественная (одинаково часто у мужчин и женщин).
Клиническая картина заболевания полостью соответствует клинике болезни Иценко-Кушинга. Дифференциальный диагноз и программу обследования см. в гл. «Болезнь Иценко-Кушинга».
ФЕОХРОМОЦИТОМА
Феохромоцитома (ФХЦ) (хромаффинома) — гормонально-активная опухоль, исходящая из мозгового слоя надпочечников и вненадпочечниковой хромаффинной ткани.
Вненадпочечниковые опухоли из хромаффинной ткани иногда называют параганглиомами, а непродуцирующие сосудосуживающие вещества образования того же происхождения независимо от локализации — хемодектомами.
Опухоли хромаффинной ткани секретируют катехоламины.
Феохромоцитомы бывают доброкачественными и злокачественными.
Локализация
По данным В. Г. Арабвдзе и Г. Н. Потаповой (1992) в 85-90% случаев ФХЦ расположена в надпочечниках (чаще в правом), в 10% случаев надпочечниковые опухоли двусторонние. Вненадпочечниковые ФХЦ чаще всего расположены в симпатической цепочке по ходу брюшной аорты, затем в органе Цукеркан для (хромаффинная ткань, расположенная кпереди от брюшной аорты), в области нижней мезентеральной артерии, в грудной полости, в области мочевого пузыря, головы, шеи.
^ Около 10% всех феохромоцитом приходится на семейную форму заболевания. Наследуется ФХЦ по аутосомно-доминантному типу.
ФХЦ секретирует адреналин, норадреналин и дофамин, чаще первые два гормона, и преимущественно норадреналин. редких случаях ФХЦ наряду с катехоламинами секретирует серотонин, соматостатин, кортикотропин, различные пептиды.
Патогенез ФХЦ обусловлен действием катехоламинов на - и -адренорецепторы, нарушением сосудистого тонуса и обмена веществ.
Классификация
(К. Н. Казеев с соавт., 1979) А. Бессимптомная:
І. Немая форма (отсутствие проявлений при жизни больного).
ІІ. Скрытая форма (шокогенная, проявляется в виде шока или гипертонического криза при чрезвычайном напряжении больного — соревнования, роды и т.д.).
В. Клинически выраженная:
І. С характерной клинической картиной:
1. Пароксизмальная форма.
2. Персистирующая стабильная форма.
ІІ. С нехарактерной клинической картиной (замаскированная
форма).
С. Нарушения функций других органов:
І. С нарушением функций других органов (осложнениями).
ІІ. Без нарушения функций других органов.
D. Клинические синдромы:
I. Гипертензивный.
II. Нервно-психический.
III. Нервно-вегетативный.
IV. Эндокринно-обменный.
V. Желудочнокишечный.
VI. Гематологический.
Клиническая картина
^ Вся симптоматика ФХЦ может быть сгруппирована в следую-щие харакгерные синдромы:
• синдром артериальной гипертензии (пароксизмальной или постоянной);
• нейропсихический синдром (нервная возбудимость, повышенная утомляемость, головные боли, парестезии);
• нейровегетативный синдром (нарушение потоотделения, ознобоподобный тремор, расширение зрачков);
• желудочнокишечный синдром (боли в животе, тошнота, рвота);
•кардиальный синдром (одышка, сердцебиения, явления сер- дачной астмы);
• эндокриннообменный синдром (симптоматический сахарный диабет, снижение половой функции);
Клиническая симптоматика зависит от клинической формы заболевания. Различают следующие клинические формы ФХЦ.
^ Пароксизмальная форма
Пароксизмальная (классическая) форма заболевания проявляется кризами.
феохромоцитомовый (адреналовый) криз — резкое утяжеление течения феохромоцитомы, обусловленное массивным и быстрым выделением опухолью катехоламинов и поступлением их в кровь.
факторы, провоцирующие развитие криза:
• переохлаждение;
• физическое и эмоциональное перенапряжение;
• резкие движения с чрезмерным разгибанием спины или наклоном туловища в сторону опухоли;
• травма поясничной области;
• глубокая пальпация живота в проекции феохромоцитомы;
• курение и прием алкоголя;
• применение таких лекарственных препаратов, как инсулин, гистамин, симпатомиметические средства;
• обычная еда;
• смех, чихание.
Патогенез феохромоцитомового криза заключается в избыточном поступлении в кровь катехоламинов, прежде всего адреналина, поэтому криз чаще развивается при феохромоцитоме надпочечниковой локализации, продуцирующей адреналин и норадренолин и реже бывает при вненадпочечниковой локализации феохромоцитомы, продуцирующей норадреналин.
Кризы при феохромоцитоме начинаются внезапно, однако у некоторых больных за несколько секунд или минут до развития криза бывают предвестники: головокружение, чувство жара, онемение в руках и ногах. На высоте криза развивается следующая характерная симптоматика:
• интенсивная головная боль, боли в области сердца сжимающего характера, нередко боли в области живота неопределенной локализации, боли в поясничной области;
• снижение зрения (иногда даже временная потеря зрения);
• учащенное мочеиспускание;
• общее беспокойство больных, чувство страха, раздражительность, тремор, потливость, сердцебиения;
• бледность кожи лица (иногда, напротив, выраженное покраснение), блеск глаз, расширение зрачков;
• судорожное сведение мышц верхних конечностей;
• частый пульс (до 160—170 ударов в минуту), реже — брадикардия, иногда экстрасистолическая аритмия;
• артериальное давление значительно повышено, причем систолическое артериальное давление может повыситься до 200 и даже 300 мм рт. ст., диастолическое — до 180 мм рт. ст.;
• нередко криз сопровождается выраженной тошнотой, рвотой;
• возможны ишемические изменения ЭКГ;
• возможно значительное повышение температуры тела (иногда до 40 'С);
• при исследовании крови выявляются гипергликемия, лейкоцитоз, реже наблюдаются эозинофилия и лимфоцитоз;
• во время криза и вскоре после него в крови резко повышено содержание катехоламинов и увеличивается их экскреция с мочой.
Криз заканчивается так же внезапно, как и начинается, артериальное давление нормализуется. В период окончания криза наблюдаются профузное потоотделение, гиперсаливация, выделяется до 3-5 л светлой мочи с низкой относительной плотностью. После приступа больные чувствуют себя разбитыми, их беспокоит общая слабость.
К сожалению, феохромоцитомовые криз может закончиться летально. Смерть наступает вследствие фибрилляции желудочков, кровоизлияния в мозг, острой левожелудочковой недостаточности с отеком легких.
Частота кризов у больных феохромоцитомой различна: от 5—15 кризов в день до одного в течение нескольких месяцев. Продолжительность приступ — от нескольких минут до нескольких часов и даже дней, но чаще всего феохромоцитомовый криз длится несколько минут.
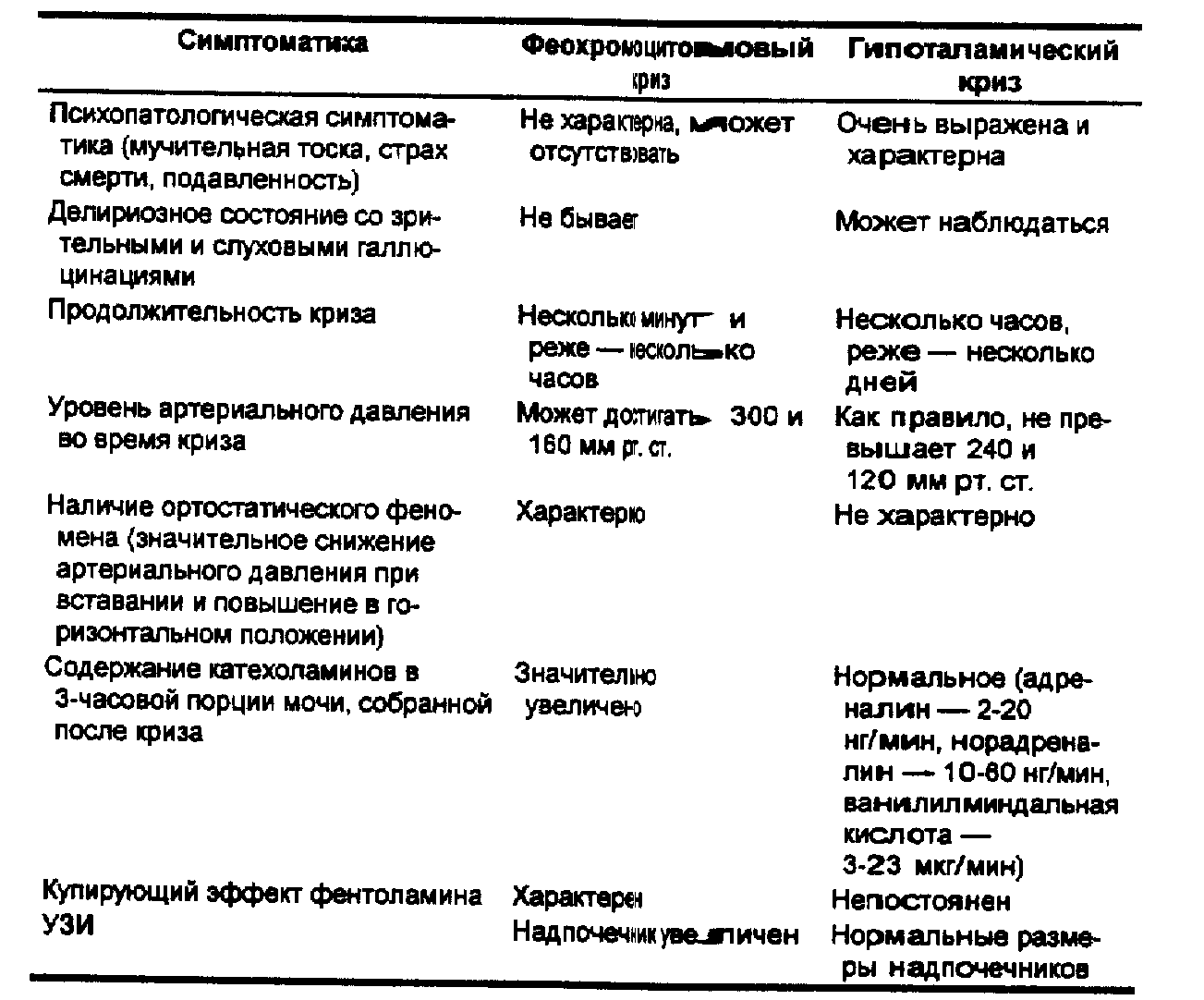
Наиболее сложно отличить феохромоцитомовый криз от гипоталамического криза, при котором возможна вторичная гиперфункция мозгового вещества надпочечников. Отличительные признаки представлены в табл. 96.
^ При дифференциальной диагностике гипертонического криза на почве эссенциальной артериальной гипертензии и феохромоцитомового криза учитывают следующие отличительные признаки:
• для больного, страдающего феохромоцитомоцитомой кризом, характерно похудание на 6—10 кг и более с момента развития феохромоцитомы;
• для больного с феохромоцитомовым кризом обычно характерны молодой возраст и длительность артериальной гипертензии не более 2 лет;
^ Табл. 96. Дифференциально-диагностические различия феохромоцитомового и гипоталамического кризов
• феохромоцитомовый криз чаще сопровождается нарушениями углеводного обмена (гипергликемией, глюкозурией, нарушением толерантности к глюкозе); пригипертоническом кризе этих нарушений нет;
• положительный результат пробы с -адреноблокатором фентоламином (реджитином) характера для феохромоцитомового криза: после внутривенного введения 5 мг фентоламина происходит снижение артериального давления в течение 5 минут на 40/25 мм рт. ст. и более по сравнению с исходным;
• для феохромоцигомового криза характерно высокое содержание катехоламинов в 3-часовой порции мочи, собранной после криза; при гипертоническом криз! этот- показатель не изменяется;
• при ультразвуковом исследовании при феохромоцитомовом кризе обнаруживается увеличение надпочечника за счет опухоли, при гипертоническом кризе рамеры надпочечников не изменены.
^ Постоянная форма
Постоянная форма характеризуется стойкой постоянной артериальной гипертензией без кризов. Эту форму трудно отличать с эссенциальной артериальной гипертензии. При этом следует учесть, что при ФХЦ больные, как правило, худеют (катехоламины стимулируют липолиз), и, кроме того, обычно отсутствует эффект от проводимой гипотензивной терапии.
Дифференциальная диагностика феохромоцитомы и гипертонической болезни представлена в табл. 97.
Табл. 97. Дифференцинаьная диагностика гипертонической болезни 1 феохромоцитомы

Смешанная форма
Смешанная форма характеризуется тем, что на фоне постоянно повышенного АД возникают типичные кризы, описанные выше.
^ Абдоминальная форма
Абдоминальная форма напоминает картину «острого живота»:
• сильные боли в животе без четкой локализации, не связанные с едой;
• тошнота, рвота;
• одновременно у больного имеется гипертонический криз, сопровождающийся потливостью, бледностью;
• возможны мало выраженные проявления абдоминальной симптоматики: снижение аппетита, нерезкие боли в животе, хронические запоры.
«Немые» опухоли
«Немые» опухоли клинически не проявляются, они обнаруживаются случайно при
вскрытии больных, умерших от каких-либо других причин. В анамнезе у таких больных нет указаний на гипертоническую болезнь.
Некоторые больные, страдающие этой формой ФХЦ, внезапно умирают от первого и единственного в их жизни тяжелого гипертонического криза.
В табл. 98 представлена сравнительная характеристика феохромоцитомы надпочечниковой и вненадпочечниковой локализации.
^ Табл. 98. Сравнительная характеристика надпочечниковой и вненадпочечниковой феохромоцитомы

Лабораторные и инструментальные данные
1. ОАК: лейкоцитоз, лимфоцитоз, эозинофилия, эритроцитоз, увеличение СОЭ.
2. ОАМ: возможны глюкозурия, протеинурия.
3. БАК: гипергликемия, увеличение содержания НЭЖК.
4. Повышение содержания в крови катехоламинов (адреналина, норадреналина), увеличение экскреции с мочой катехоламинов и их метаболитов (гомованилиновой и ванилилминдальной кислот). Величины этих показателей значительно повышены в момент криза и вскоре после него.
5. ЭКГ: укорочение интервала РQ, признаки гипертрофии миокарда левого желудочка, возможны явления ишемии миокарда, экстрасистолическая аритмия, пароксизмальная тахикардия.
6. УЗИ и компьютерная томография выявляют опухолевидное образование в одном (чаще) или в обоих (реже) надпочечниках. Ценной является также магнитно-резонансная томография надпочечников, чувствительность метода — 90—100%.
7. Сцинтиграфия надпочечников с 131І (метилйодбензил-гуанидином) — аналогом гуанидина, по молекулярной структуре, напоминающим норадреналин, выявляет множественные и метастатические ФХЦ различной локализации, так как применяется сканирование всего тела.
^ Диагностические тесты для выявления ФХЦ
1. Новые методики: определение содержания катехоламинов в тромбоцитах; определение количества рецепторов лейкоцитов; определение количества -рецепторов в сыворотке; лейкоцитов; определение нейропептида І в сыворотке; определение хромогландинов А и А+В в сыворотке; определение промтагландинов, в частности, 6-клето-PgF1 в сыворотке.
2. ^ Проба с клофелином. Клофелин воздействует на центральные 2-адренорецепторы, снижает содержание катехоламинов в крови. Так как ФХЦ функционирует автономно, после приема клофелина снижения катехоламинов не происходит. Тест проводится при подозрении на ФХЦ, если содержание катехоламинов в крови и их экскреция с мочой нормальные. Больной принимает внутрь 0.3 мг клофелина. До и через 3 ч после приема. препарата берут венозную кровь и определяют в ней содержание катехоламинов. При эссенциальной гипертензии оно снижается, при ФХЦ — нет.
3. Проба с гистамином проводится только на фоне нормального АД. У больного в положении лежа измеряется АД и вводится внутривенно 0.5 мг гистамин в 2 мл изотонического раствора натрия хлорида. АД измеряется каждые 30 с в первые 5 минут и каждую минуту еще в течение 5 минут. На 30-й секунде после введения гистамин отмечается снижение систолического и диастолического АД на 5—15 мм рт. ст. Повышение цифр систолического АД на 80 мм, диастолического АД на 50 мм рт. ст. в течение первых 2 минут указывает на наличие ФХЦ.
4. ^ Проба с тропафеном проводится при исходно повышенном АД.
Больному вводят внутривенно 1 мл 1% или 2% раствора тропафена. Снижение АД на 25-40 мм рт. ст. в течение 5 минут
указывает на ФХЦ.
Пробы с гистамином и фентоламином применяются редко, так как часто дают ложные результаты.
Программа обследования
1. ОА крови и мочи как вне, так и во время приступа.
2. БАК: глюкоза, натрий, калий, НЭЖК, тест на толерантность к глюкозе.
3. Анализ крови и мочи на глюкозу во время приступа.
4. Экскреция адреналина и норадреналина с мочой суточная и в течение 3 ч после приступа.
5. Пневмосупраренография.
6. Ультразвуковое исследование надпочечников.
7. Компьтерная томография области надпочечников.
8. Внутривенное введение метайодбензилгуанидина, меченного 131І, с последующей сцинтиграфией.
Примеры формулировки диагноза
1. Феохромоцитома левого надпочечника; пароксизмальная форма с постоянными гипертензивными и нервно-вегетативными кризами.
2. Феохромоцитома правого надпочечника, стабильная форма;
симптоматическая артериальная гипертензия ІІІ стадии;
дистрофия миокарда, НІІА ст; сахарный диабет легкой степени.
Болезни половых желез
^ ГИПОГОНАДИЗМ У ЖЕНЩИН
Гипогонадизм у женщин — недостаточное развитие и гипофункция яичников.
Этиологи и патогенез
Этиология первичного гипогонадизма: врожденная гипоплазия, аутоиммунный оофорит, влияние ионизирующей радиации, рентгеновского облучения яичников, синдром Шерешевского-Тернера, хирургическое удаление яичников, повреждение яичников инфекционным процессом (эпидемический паротит, туберкулез, сифилис).
В основе патогенеза первичного гипогонадизма лежит уменьшение продукции эстрогенов яичниками, в результате чего наступают атрофические изменения половых органов, молочных желез, первичная аменорея. При нарушении функции яичников в допубертатном периоде вторичные половые признаки не развиваются.
^ Вторичный гипогонадизм возникает при поражении гипоталамо-гипофизарной области и снижении продукции гипофизом гонадотропных гормонов (краниофарингома, синдром Шиена, аденома гипофиза, синдром персистирующей лактореи-аменореи и т. д.).
^ Клиническая картина
1. При развитии гипогонадизма в детском возрасте слабо выражены или не развиваются вторичные половые признаки (недоразвитие грудных желез, скудное оволосение на лобке, в подмышечных впадинах), недоразвиты матка, влагалище, яичники, отмечается первичная аменорея. Евнухоидное телосложение, высокий рост, узкий таз, плоские ягодицы.
2. При развитии заболевания в постпубертатном периоде недоразвитие половых органов выражено меньше, наблюдаются вторичная аменорея, вегетоневроз.
Лабораторные данные
1. Содержание в крови гонадотропинов повышено при первичном и снижено при вторичном гипогонадизма, уровень эстрогенов низкий.
2. Суточная экскреция с мочой гонадотропинов повышена при первичном и сжижена при вторичном гипогонадизме, экскреция эстрогенов уменьшена-
Инструментальные исследования
1. УЗИ: резкая гипоплазия матки и яичников.
2. Краниография, магнитно-резонансная и компьютерная томография мозга: при вторичном гипогонадизме возможно обнаружение опухоли межуточно-гипофизарной области.
Программа обследования
1. Исследование гениталий.
2. ОА крови, мочи.
3. Определение содержания в крови и экскреции с мочой гонадотропинов и эстрогенов.
4. УЗИ матки, яичников.
5. Краниография и компьютерная томография черепа, исследование глазного дна и полей зрения при вторичном гипогонадизме.
6. Консультация гинеколога.
^ ГИПОГОНАДИЗМ У МУЖЧИН
Гипогонадизм у мужчин — недостаточное развитие и гипофункция яичек вследствие непосредственного воздействия патологического процесса на яички (первичный гипогонадизм) или в связи с недостаточной продукцией гипофизом гонадотропинов (вторичный гипогонадизм).
^ Этиология и патогенез
Первичный гипогонадизм развивается при синдроме Клайнфелтера, травме, хирургическом удалении яичек, орхите, после острых инфекций (эпидемический паротит и др.), сифилиса, гонореи, при действии ионизирующей радиации. В основе патогенеза лежит недостаточная продукция яичками тестостерона.
Вторичный гипогонадизм возникает главным образом вследствие гипоталамо-гипофизарной недостаточности, приводящей к уменьшению продукции гонадотропных гормонов с последующим понижением секреции андрогенов. Причины вторичного гипогонадизма: опухоль гипофиза, гипофизарный нанизм и др.
^ Клиническая картина
1. При врожденном недоразвитии или повреждении яичек до полового созревания возникает евнухоидизм, что проявляется высоким ростом при непропорционально длинных конечностях, ожирением по женскому типу, слабым развитием мускулатуры;
недоразвитием полового члена, мошонки, яичек; вторичные половые признаки выражены плохо, половое влечение ослаблено, больные бесплодны, отмечается гинекомастия (при первичном гипогонадизме).
2. При развитии гипогонадизма в постпубертатном периоде диспропорции скелета нет, недоразвитие половых органов менее резкое, вторичные половые признаки выражены плохо, характерны ожирение по женскому типу, ослабление либидо, импотенция, бесплодие.
^ Лабораторные данные
1. Содержание в крови гонздотропинов повышено при первичном, снижено при вторичном гипогонадизме, уровень тестостерона в крови низкий.
2. Суточная экскреция с мочой гонадотропинов повышена при первичном и снижена при вторичном гипогонадизме, тестостерона и 17-КС — снижена.
Инструментальные исследования
1. Рентгенография области турецкого седла, компьютерная и магнитно-резонансная томография мозга: возможна опухоль (при вторичном гипогонадизме).
2. Рентгенография кисти и лучезапястного сустава: отставание костного возраста от паспортного при гипогонадизме, развившемся в пубертатном периоде.
3. Проба с хориогоническим гонадотропином. Препарат вводят внутримышечно по 1500 ЕД ежедневно в течение 5 дней. У больных вторичным в отличие от больных первичным гипогонадизмом увеличивается экскреция 17-КС с мочой.
Программа обследования
1. ОА крови, мочи.
2. Определение содержания в крови и суточной экскреции с мочой гонадотропинов и тестостерона.
3. Определение суточной экскреции с мочой П-КС.
4. Краниография и компьютерная томография черепа, исследование глазного дна и полей зрения при вторичном гипогонадизме.
5. Исследование кариотипа и полового хроматина.
^ СИНДРОМ КПАЙНФЕЛТЕРА
Синдром Клайнфелтера (дисгенезия семенных канальцев) — заболевание, обусловленное аномалией половых хромосом (вместо присущих мужскому организму ХY половых хромосом имеются • одна или несколько лишних Х-хромосом), что ведет к гипогонадизму, нарушению сперматогенеза и бесплодию.
^ Клинические симптомы такие же, как при гипогонадизме, однако половой член обычно нормальных размеров, яички маленькие, дряблые, иногда плотные, характерна гинекомастия, либидо может быть сохранено.
^ Лабораторные данные
1. Содержание в крови тестостерона снижено, гонадотропинов — повышено, возможна гиперпролактинемия.
2. Суточная экскреция с мочой гонадочропинов повышена, тестостерона — снижена.
3. Исследование эякулята — азооспермия.
4. Кариотип 47 XXY.
5. Половой хроматин положительный.
Программа обследования
1. ОА крови, мочи.
2. Определение содержания в крови гонадотропинов, тестостерона и пролактина.
3. Суточная экскреция с мочой гонадотропинов и тестостерона.
4. Исследование эякулята.
5. Исследование полового хроматина и кариотипа.
^ СИНДРОМ ШЕРЕШЕВСКОГО-ТЕРНЕРА
Синдром Шерешевского-Тернера — заболевание, обусловленное аномалией половых хромосом (вместо присущих женскому организму XX половых хромосом имеется лишь одна Х-хромосома), вследствие чего происходит нарушение развития гонад в раннем эмбриональном периоде.
^ Клиническая картина
1. Пропорционально низкий рост, не выше 150 см, укорочение нижней челюсти, ушные раковины расположены низко, на шее отмечается низкая граница роста волос, шея короткая, имеются кожные складки, идущие от головы к плечам (шея сфинкса), грудная клетка широкая, укорочение ТУ и У пястных костей, пороки развития внутренних органов (пороки сердца, почек, органа зрения — птоз, косоглазие, «третьевеко»).
2. Вторичные половые признаки выражены слабо или отсутствуют, грудные железы недоразвиты, гипоплазия больших и малых половых губ, матки, влагалища, яичники не определяются, аменорея.
Лабораторные данные
1. В крови повышен уровень гонадотропинов и снижен — эстрогенов.
2. Суточная экскреция с мочой гонадотропинов повышена, эстрогенов — снижена.
3. Кариотип 45X0 или мозаицизм 45XЩ/46XX; 45XО/46XУ;
45XО/47XXX и др.
4. Половой хроматин отрицателен при наборе хромосом 45X0 или 45XО/4бXУ; при наборе 45XО/46XX половой хроматин определяется в малом количестве.
Программа обследования
1. ОА крови, мочи.
2. Суточная экскреция с мочой гонадотропинов и эстрогенов.
3. Определение содержания в крови гонадотропинов и эстрогенов.
4. Консультация гинеколога.
5. Определение полового хроматина и кариотипа.
6. УЗИ матки и яичников.
^ КЛИМАКС. КЛИМАКТЕРИЧЕСКИЙ СИНДРОМ
Климакс — это возрастная иволютивная перестройка гипоталамических центров, приводящая к нарушению циклической и количественной продукции гонадотропных гормонов, к нарушению созревания фолликулов, циклической и количественной продукции гормонов яичников, прекращению овуляции и репродуктивной способности женщины (В. Г. Баранов).
Согласно определению номенклатурного комитета Международной Федерации Гинекологии и Акушерства (1990), климакс — это период жизни, в течение которого женщина постепенно переходит от репродуктивного периода в нерепродуктивный.
Субъективные ощущения и объективные изменения, возникающие в период климакса, называются климактеричсским синдромом.
Менопауза наступает чаще всего в^ 45-55 лет.
Патогенез
Климакс начинается с возрастной перестройки гипоталамо-гипофизарной зоны. Однако процесс старения гапоталамуса весьма своеобразен. Он характеризуется повышением порога его чувствительности к регулирующему влиянию эстрогенов. Это обусловлено возрастным уменьшением числа рецепторов эстрадиола в гипоталамусе и гипофизе, что приводит к нарушению синтеза гонадотропинов, нарушению механизма отрицательной обратной связи, т. е. взаимной регуляции рилизинггормонов гипоталамуса, фолликулостимулирующего, лютеинизирующего гормонов гипофиза, эстрогенов и гестагенов яичников. Нарушение механизма отрицательной обратной связи обусловлено также утратой способности центров гипоталамуса к циклической секреции лютеинизирующего гормона. В результате нарушения обратной связи наступает не циклическая, а стойко высокая продукция гонадотропных гормонов, что приводит к нарушению фолликулогенеза и образования в яичниках эстрогенов и гестагенов. Вследствие всего этого нарушается, а затем и прекращается менструальный цикл, у многих развивается климактерический сидром, выраженные трофические изменения в эстрогенчувствительных (эстрогензависимых) тканях. К последним относятся матка, молочные железы, уретра, мочевой пузырь, мышцы тазового дна, клетки мозга, сердце, артерии, коста, кожа, слизистые оболочки полости рта, гортани, конъюнктивы и др.
На фоне дефицита эстрогенов в фазе менопаузы могут возникать патологические изменения вышеназванных органов и тканей.
В постменопаузе в первые годы продолжается образование эстрогенов в небольшом количестве. Основной источник образования эстрогенов — вненичниковый путь образования эстрогенов из андрогенов. Андрогены (тестостерон и андростендиол), образующиеся в яичниках, интенсивно превращаются в жировой ткани в эстрон (он менее активен, чем эстрадиол, который активно образуется в репродуктивном периоде). При ожирении этот процесс усиливается. По мере старения снижается активность и этого пути превращения андрогенов в эсгрогены.
^ Клиническая картина
Климактерический синдром — комплекс субъективных ощущений и объективных изменений, осложняющих физиологическое течение климакса.
Климактерический синдром (КС) может возникать в различные периоды климакса:
• у 37% женщин — в пременопаузе;
• у 40% — в менопаузе;
• у 21% — через 1—1.5 года после менопаузы;
• у 2% — через 3-5 лет после менопаузы.
Симптомы климактерического синдрома в зависимости от времени возникновения подразделяются на 3 группы: ранние, средневременные и поздние.
^ Ранние симптомы а проявления
Это типичные проявления климактеркческого синдрома. Они развиваются в течение 1-3 лет после наступления менопаузы и включают:
1. Нейро-вегетативный синдром.
2. Обменно-эндокринные нарушения.
3. Психоэмоциональные нарушения.
4. Климактерическую кардиопатию.
Нейро-вегетативные нарушения
Нейро-вегетативные нарушения многие авторы предлагают называть также климактерическим неврозом. Основными проявлениями климактерического невроза являются:
1. Приливы — обычно начинаются после 1-2 глубоких вдохов, длительность их от нескольких секунд до нескольких минут, частота от 1-2 до 40-50 в сутки. Внезапно появляется чувство жара во всем теле, сильная потливость, сердцебиение, головокружение, потемнение в глазах, покраснение лица, шеи, верхней половины туловища. Часто приливы сопровождаются оз-нобоподобным тремором. Приливы учащаются и усиливаются после физической и эмоциональной нагрузки, при высокой температуре воздуха, иногда ночью во сне. Приливы отражают нарушение функции гипоталамуса, вегетативной нервной системы. При этом происходит перераспределение крови, выталкиваемой из чревных сосудов в сосуды верхней половины туловища.
2. ^ Выраженная потливость сопровождает приливы, но возникает и независимо от них. Потливость бывает значительно выраженной и способствует развитию простудных заболеваний.
3. Парестезии воспринимаются больными как ощущение ползания мурашек по рукам и ногам, онемение, жжение, покалывание. Эти ощущения чаще возникают ночью.
4. Вестибулярные нарушения возникают вследствие ангиоспастических нарушений в области внутреннего уха и лабиринта и проявляются головокружениями, тошнотой, шумом в ушах, нарушением равновесия.
5. ^ Гипоталамические кризы возникают у 10% больных. Чаще они симпатоадреналовые. У больных внезапно появляются приступообразные сердцебиения, похолодание конечностей, боли и чувство замирания в области сердца, редшайшая потливость, головокружение, значительное повышение АД, ознобоподобный тремор. После криза выделяется много светлой мочи с низким удельным весом. Симлато-адреналовые кризы возникают чаще вечером или ночью.
Вагоинсулярные кризы проявляются чувством голода, потливостью, слабостью, снижением АД.
6. ^ Артериальная гипертензия развивается у 50-60% больных и обусловлена нарушением гипоталамической регуляции сосудистого тонуса. А. Л. Мясников считал, что артериальная гипертензия, развивающаяся в периоде климакса, есть проявление гипертонической болезни.
7. ^ Артериальная гипотензия может наблюдаться в климактерическом периоде у небольшого числа больных.
В зависимости от выраженности нейровегетативного синдрома различают три степени тяжести климактерического синдрома.
При легкой форме общее состояние не нарушено, работоспособность сохранена, количество приливов относительно невелико
• до 10 в сутки. Климактерический синдром средней степени тяжести характеризуется 10-20 приливами в сутки, многообразием симптомов — головной болью, головокружением, нарушением сна, памяти, что снижает работоспособность и ухудшает общее состояние больных. При тяжелой форме наблюдаются глубокие нейровегетативные сдвиги, количество приливов более 20 в сутки, они протекают с очень выраженными субъективными и объективными проявлениями. Резко снижается трудоспособность. Имеется артериальная гипертензия, выраженная климактерическая миокардиодистрофия, атрофические нарушения мочеполовой системы, характерна тяжелая ассенизация.
Обменно-эндокринные нарушения
Обменно-эндокринные нарушения характеризуются следующими проявлениями:
• ожирение;
• изменения функции эндокринных желез. Возможно повышение функции коры надпочечников — содержание кортизола, альдостерона, тестостерона в крови повышено, особенно при выращенных психоэмоциональных нарушениях; нередко наблюдается гиперпролактинемия, особенно на фоне лечения эстрогенами, так как они повышают содержание пролактина в крови;
• боли в мышцах, суставах, начальные атрофические изменения в половых органах.
Психоэмоциональные нарушения
Психоэмоциональные нарушения наблюдаются очень часто:
• снижение работоспособности;
• повышенная утомляемость;
• раздражительность и депрессия (у 28% больных);
• нарушение сна;
• нарушение полового влечения (могут наблюдаться как ослабление, так и усиление).
Климактерическая кардиопатия
Климактерическая кардиопатия — дисгормональная миокардиодистрофия климактерического периода, проявляющаяся кардиалгией и объективно регистрируемыми изменениями в деятельности сердца (нарушение ритма, ЭКГ-изменения) и сопровождающаяся клиникой климактерического невроза. Термин кяимактерическая кардиопатия впервые предложен А. И. Воробьевым и Т. В. Шишковой (1967).
Больные климактерической кардиопатией чаще всего предъявляют три наиболее постоянные жалобы — на боли в области сердца, одышку, сердцебиения.
^ Боли в области сердца имеют следующую характеристику
• чаще всего они неинтенсивные, однако упорные и длительные, приковывают внимание болоньи к сердцу и мешают им работать, иногда они острые, режущие, пронизывающие, колющие;
нередко больные испытывают чувство тупого давления, дискомфорт в грудной клетке;
• боли локализуются, как правило, слева от грудины, в области верхушки сердца или левого соска, иногда за грудиной;
• боли ддительные, постоянные, не приступообразные, держатся днями, часами, месяцами, то ослабевая, то усиливаясь;
• боли иррадиируют преимущественно в левую лопатку, левую руку, никогда не отдают вправо, в шею, нижнюю челюсть, эпигастрий;
• боли могут появиться в любое время суток;
• боль не провоцируется физической нагрузкой, наоборот, нередко уменьшается после физического напряжения;
• постельный режим не уменьшает, а, наоборот, усиливает боль в области сердца;
• боль сопровождается «приливами» и другими симптомами климактерического невроза (потливость, полиурия, головокружение);
• отсутствует эффект от нитроглицерина; при кардиалгии более эффективны валериана, корвалол, валокордин, успокаивающие средства;
• при климактерической кардиопатии больные возбуждены, беспокойны, стонут, даже на высоте приступа боли образно и красочно рассказывают о своих ощущениях; при стенокардии больные в страхе замирают;
• несмотря на кардиалгию, больные часто продолжают заниматься своими делами.
Одышка при климактерической кардиопатии характеризуется следующими особенностями:
• больные настойчиво подчеркивают нехватку воздуха, неудовлетворенность вдохом, испытывают время от времени необходимость делать глубокие вдохи;
• жалобы на малую глубину дыхания, боязнь задохнуться;
• одышка возникает в покое пароксизмально, независимо от физической активности;
• вспомогательная мускулатура не участвует в дыхании, крылья носа не расширяются;
• при отвлечении внимания одышка проходит.
При климактерической кардиопатии часто бывают сердцебиения, носящие пароксизмальный характер, их появление не зависит от физической нагрузки, нередко они возникают в покое. Довольно часто больные ощущают перебои в области сердца (экстрасистолия).
Исследование сердца обнаруживает лабильность ритма, негромкий систолический шум на верхушке сердца.
Климактерическая кардиопатия даже при длительном существовании не приводит к сердечной недостаточности.
^ Изменения ЭКГ при климактерической кардиопатии имеются довольно часто и бывают выраженными, что затрудняет дифференциальную диагностику с ИБС. Изменения ЭКГ чаще всего касаются интервала ST и зубца Т. Зубцы Т становятся сглаженными, сниженными или отрицательными.
Отрицательные Т чаще всего появляются в отведениях V1-4, г. е. в проекции переднеперегородочной области, реже в V6-8, т. е в проекции заднебоковой стенки. Амплитуда отрицательного Т может колебаться в широких пределах — от 1 до 20 мм. Отличия отрицательного зубца Т при климактерической кардиопатии от отрицательного Т при ИБС следующие:
• в отличие от ИБС отрицательные Т и другие изменения Т сохраняются длительное время (несколько недель или месяцев). При этом форма зубца Т не остается неизменной. Он может углубляться, становиться положительным, затем снова отрицательным, затем может снова наступить спонтанная нормализация зубца Т;
• отсутствует связь между динамикой ЭКГ и болевым синдромом;
• наблюдаются синхронные уменьшение болей и нормализация Т при гормональной терапии;
• при мелкоочаговом инфаркте зубец Т на протяжении 3-4 недель становится менее глубоким, а затем положительным; аналогичной динамики зубца Т при климактерической кардиопатаи в указанные сроки не происходит;
• при климактерической кардиопатии в отличие от инфаркта миокарда отрицательный зубец Т не сопровождается признаками деструкции миокарда и резорбционно-некротического синдрома, несмотря на обширность изменений ЭКТ (температура тела, общий анализ крови к показатели содержания в крови аспаратиновой аминотрансферазы, креатинфосфокиназы, лактатдегидрогеназы, миоглобина, гаптоглобина, серомукоида нормальные);
• интервал SТ при климактерической кардиопатии чаще всего смещается книзу не более, чем на 1 мм в левых и правых грудных отведения, обычно в отличие от ИБС это смещение не является строго горизонтальным и отсутствует дискордантность смещения интервала ST и зубца Т, т. е. они меняются конкордантно (ST смещается книзу, зубец Т отрицательный).
С целью дифференциальной диагностики изменений ЭКГ при климактерической кардиопатии применяют пробу с -адреноблокаторами (индералом, обзиданом). 60-80 мг препарата принимают внутрь натощак, ЭКГ записывают до и через 1.5 ч после приема препарата. При климактерической кардиопатии в отличие от ИБС возможна нормализация или значительная положительная динамика ЭКГ.
Довольно часто наблюдаются аритмии, преимущественно экстрасистолия, чаще желудочковая, реже предсердная.
Возможно замедление атриовентрикулярной проводимости, блокады ножек пучка Гиса редкие и не стойкие.
Дифференциальный диагноз климактерической кардиопатии и стенокардии представлен в табл. 89.
^ Группа средневременных симптомов
Эта группа симптомов возникает спустя 3-5 лет после наступления менопаузы.
Генитальные симптомы
• дистрофия вульвы, сухость влагалища — у 70% больных;
• зуд, жжение — у 48% больных;
• боли при половом акте;
• стойкий атрофический кольпит — у 25% больных (на фоне гипоэстрогенемии снижается синтез гликогена в слизистой оболочке влагалища и снижается число лактобацилл, рН среды повышается до 5.5-6.8, часто присоединяется инфекция, развивается кольпит).
