Руководство по глаукоме (путеводитель) для поликлинических врачей
| Вид материала | Руководство |
- Руководство для врачей, 538.15kb.
- Руководство по военно-полевой хирургии содержит подробную и современную информацию, 107.5kb.
- «инфекции в хирургии и интенсивной терапии», 301.75kb.
- Методические указания предназначены для организаторов здравоохранения, специалистов, 325.02kb.
- В. В. Активное ведение родов. Руководство для врачей. Санкт-Петербург, Специальная, 54.77kb.
- Агрессия. Формы проявления и коррекции, 32.04kb.
- М. А. Выжигина респираторная поддержка искусственная и вспомогательная вентиляция лёгких, 4982.08kb.
- Пособие предназначено для врачей психиатров-наркологов, психиатров, а также врачей, 2459.51kb.
- Г. Бейс, В. Кучма школы здоровья в европе и россии, 4080.28kb.
- В. В. Антибиотики в акушерстве и гинекологии: Руководство, 36.91kb.
Первичная открытоугольная глаукома возникает у лиц старше 35 лет. В основе патогенетических механизмов лежат трабекулопатия и функциональный каналикулярный блок, повышение ВГД. В результате этого наступают характерные для глаукомы изменения в диске зрительного нерва, сетчатке и зрительных функциях.
Псевдоэксфолиативная открытоугольная глаукома связана с псевдоэксфолиативным синдромом, развивается в пожилом или старческом возрастах, характеризуется отложениями эксфолиативного материала в переднем сегменте глаза, трабекулопатией, каналикулярным блоком, повышением ВГД и глаукоматозными изменениями в диске зрительного нерва, сетчатке и в состоянии зрительных функций.
Пигментная глаукома возникает в молодом и среднем возрасте у лиц с синдромом пигментной дисперсии, нередко сочетается с простой формой первичной открытоугольной глаукомы. Для этой формы глаукомы характерны глубокая передняя камера, открытый УПК с интенсивной пигментацией трабекулы, западение корня радужки и ее диспигментация, выявляемая при трансиллюминации, отложение пигментных гранул на задней поверхности роговицы (веретено Крукенберга), возможна спонтанная стабилизация глаукомного процесса.
Глаукома нормального (низкого) давления проявляется у лиц старше 35 лет. ВГД находится в пределах нормальных значений, но снижен уровень индивидуального тВГД (глаукома псевдонормального давления по В.В.Волкову), изменения в диске зрительного нерва, сетчатке и зрительных функциях, характерные для глаукомы. Заболевание часто сочетается с сосудистой дисфункцией, артериальной гипотонией, мигренью, сосудистыми спазмами, симптомами вертебробазилярной или каротидной недостаточности кровообращения.
^ Первичные закрытоугольные глаукомы
Они представлены следующими патогенетическими формами первичной закрытоугольной глаукомы:
- закрытоугольная глаукома со зрачковым блоком;
- закрытоугольная глаукома с плоской радужкой;
- «ползучая» закрытоугольная глаукома;
- закрытоугольная глаукома с витреохрусталиковым блоком.
Первичная закрытоугольная глаукома со зрачковым блоком возникает у лиц среднего или пожилого возраста, протекает в форме острых или подострых приступов с переходом в дальнейшем в хроническую форму из-за образования гониосинехий. Для этой формы глаукомы характерны факторы риска, такие как гиперметропия, мелкая передняя камера, узкий угол передней камеры, крупный хрусталик, тонкий корень радужки. Зрачковый блок, возникающий при умеренном расширении зрачка, приводит к выпячиванию корня радужки и блокаде угла передней камеры. Иридэктомия купирует приступ и предупреждает как возникновения новых приступов, так и переход первичной закрытоугольной глаукомы в хроническую форму.
Первичная закрытоугольная глаукома с плоской радужкой также имеет сначала острое, а затем хроническое течение. Факторами риска, кроме отмеченных выше, служат утолщенный корень радужки, переднее положение цилиарной короны и основания радужки. Приступы возникают в результате блокады угла передней камеры утолщенной прикорневой складкой радужки при расширении зрачка. Иридэктомия не всегда предупреждает развитие приступов при этой форме закрытоугольной глаукомы.
«Ползучая» первичная закрытоугольная глаукома протекает как хроническое заболевание, без приступов: сращение периферии радужки с передней стенкой угла передней камеры происходит постепенно. Причины облитерации угла передней камеры не установлены.
Закрытоугольная глаукома с витреохрусталиковым блоком может носить первичный характер, но чаще развивается после антиглаукоматозных операций. Факторы риска такие же, как и при первичной закрытоугольной глаукоме с плоской радужкой, но анатомические особенности выражены в большей степени. Водянистая влага поступает не только в заднюю камеру, но и в стекловидное тело, иридохрусталиковая диафрагма смещается кпереди, возникает витреохрусталиковый блок на уровне цилиарной короны и угла передней камеры. Заболевание носит характер перманентного острого приступа (glaucoma maligna).
^ Вторичные глаукомы
Для них характерно большое разнообразие этиологических факторов, патогенетических механизмов и клинических проявлений. Ниже приведены наиболее частые причины возникновения и клинические формы вторичной глаукомы.
Воспалительная глаукома развивается в процессе воспаления или после его окончания при кератитах, рецидивирующих эписклеритах, склеритах и увеитах. Болезнь протекает по типу хронической открытоугольной глаукомы при распространенном поражении эписклеральных сосудов и дренажной системы глаза, или закрытоугольной глаукомы в результате образования задних синехий, сращения и заращения зрачка и гониосинехий.
Факогенная глаукома представлена тремя видами: факотопической, факоморфической и факолитической.
^ Факотопическая глаукома связана с вывихом хрусталика в стекловидное тело или в переднюю камеру глаза. В последнем случае заболевание протекает по типу закрытоугольной глаукомы, и удаление хрусталика является обязательной процедурой.
^ Факоморфическая глаукома возникает вследствие набухания хрусталиковых волокон при незрелой возрастной или травматической катаракте. Объем хрусталика увеличивается, возникает относительный зрачковый блок. В глазах с узким УПК развивается острый или подострый приступ вторичной закрытоугольной глаукомы. Экстракция катаракты (с предварительным медикаментозным снижением ВГД) может привести к полному излечению больного от глаукомы.
^ Факолитическая глаукома развивается в глазах с перезрелой катарактой. Крупные белковые молекулы выходят из хрусталика через измененную переднюю капсулу и вместе с макрофагами забивают трабекулярный фильтр. Клинически заболевание напоминает острый приступ глаукомы с выраженным болевым синдромом, гиперемией глазного яблока и высоким уровнем ВГД. Лечение заключается в экстракции катаракты с предварительным лекарственным снижением ВГД.
Сосудистая глаукома включает в себя две клинико-патогенетические формы: неоваскулярную и флебогипертензивную.
^ Неоваскулярная глаукома возникает как осложнение гипоксических заболеваний сетчатки, особенно пролиферативной диабетической ретинопатии и ишемической формы окклюзии центральной вены сетчатки. Новообразованные сосуды, возникающие сначала у зрачкового края радужки, распространяются затем по ее передней поверхности на структуры угла передней камеры. В результате рубцового сморщивания новообразованной фиброваскулярной ткани наступает частичная или полная облитерация угла передней камеры. Клиническая картина неоваскулярной глаукомы, кроме рубеоза радужки, нередко включает в себя болевой синдром, инъекцию сосудов эписклеры, отек роговицы и внутриглазные кровоизлияния (гифема, гемофтальм, геморрагии сетчатки).
^ Флебогипертензивная глаукома возникает в результате стойкого повышения давления в эписклеральных венах глаза. В клинической картине болезни обращает на себя внимание выраженное расширение и извитость эписклеральных вен, заполнение кровью склерального синуса. Эта форма глаукомы может возникать при синдроме Стюржа-Вебера, каротидно-кавернозном соустье, отечном эндокринном экзофтальме, новообразованиях орбиты, при медиастинальном синдроме и идиопатической гипертензии эписклеральных вен.
^ Дистрофическая глаукома. В эту группу отнесены те формы вторичной глаукомы, в происхождении которых решающую роль играют заболевания дистрофического характера.
^ Иридокорнеальный эндотелиальный синдром проявляется неполноценностью эндотелия роговицы, атрофией радужки, образованием тонкой мембраны, состоящей из эндотелия и десцеметоподобной оболочки, на структурах угла передней камеры и на передней поверхности радужки. Рубцовое сокращение мембраны приводит к частичной облитерации угла передней камеры, к деформации и смещению зрачка, вывороту пигментного листка в зрачковой зоне, растяжению радужки и образованию в ней щелей и отверстий. ВГД повышается вследствие нарушения оттока водянистой влаги из глаза. Поражается обычно только один глаз.
В группу дистрофических глауком относят также случаи стойкого повышения ВГД при регматогенной отслойке сетчатки, при первичном, системном амилоидозе и при обширных внутриглазных кровоизлияниях.
^ Травматическая глаукома может быть вызвана механическим, химическим и радиационным повреждением глаза. Причины повышения ВГД неодинаковы в разных случаях: внутриглазные геморрагии (гифема, гемофтальм), повреждение структур угла передней камеры, блокада дренажной системы глаза сместившимся хрусталиком или продуктами его распада, химическое или радиационное повреждение эпи - и интрасклеральных сосудов, последствия травматического увеита. Глаукома возникает в различные сроки после травмы, иногда даже через несколько лет, как это имеет место при травматической рецессии УПК.
^ Послеоперационная глаукома. Операции на глазном яблоке и орбите могут осложниться временным или постоянным повышением ВГД. Наиболее часто причиной послеоперационной глаукомы служит экстракция катаракты (афакическая глаукома), кератопластика, операции при отслойке сетчатки Послеоперационная глаукома может быть, как открыто - так и закрытоугольной. В отдельных случаях возможно возникновение вторичной злокачественной глаукомы (с витреохрусталиковым блоком).
^ Неопластическая глаукома возникает как осложнение внутриглазных или орбитальных новообразований. Причинами повышения ВГД служат блокада угла передней камеры опухолью, отложение продуктов распада опухолевой ткани в трабекулярном фильтре, образование гониосинехий. Глаукома может возникнуть и при заболеваниях орбиты как следствие повышения давления в орбитальных, внутриглазных и эписклеральных венах.
^ Стадии глаукомы
Разделение непрерывного глаукомного процесса на 4 стадии носит условный характер. В диагнозе стадии обозначаются римскими цифрами от I – начальной до IV – терминальной. При этом принимаются во внимание состояние поля зрения и диска зрительного нерва.
Стадия I (начальная) – границы поля зрения нормальные, но есть небольшие изменения в парацентральных отделах поля зрения. Экскавация диска зрительного нерва расширена, но не доходит до края диска.
Стадия II (развитая) – выраженные изменения поля зрения в парацентральном отделе в сочетании с его сужением более чем на 10º в верхнее - и/или в нижненосовом сегментах, экскавация диска зрительного нерва расширена, но не доходит до края диска, носит краевой характер.
Стадия III (далекозашедшая) – граница поля зрения концентрически сужена и в одном или более сегментах находится менее чем в 15º от точки фиксации, краевая субтотальная экскавация диска зрительного нерва расширена, но не доходит до края диска.
Стадия IV (терминальная) – полная потеря зрения или сохранение светоощущения с неправильной проекцией. Иногда сохраняется небольшой островок поля зрения в височном секторе.
^ Уровень внутриглазного давления
При постановке диагноза используют следующие градации уровня ВГД:
A – ВГД в пределах нормальных значений (Po < 22 мм рт.ст.),
B – умеренно повышенное ВГД (Po < 33 мм рт.ст.) и
^ С - высокое давление (Po > 32 мм рт.ст.).
Динамика глаукомного процесса
Различают стабилизированную и нестабилизированную глаукому. В первом случае при продолжительном наблюдении за больным (не менее 6 месяцев) не обнаруживают ухудшения в состоянии поля зрения и диска зрительного нерва, во втором – такие изменения регистрируют при повторных исследованиях. При оценке динамики глаукомного процесса принимают во внимание также уровень ВГД и его соответствие целевому давлению.
^ Гипертензия глаза
В последние годы широкое распространение получил диагноз «гипертензия глаза». Его устанавливают в тех случаях, когда выявляют повышение ВГД неглаукоматозного характера. Глазная гипертензия – сложное и неоднородное понятие. Различают ложную, эссенциальную и симптоматическую офтальмогипертензию.
Ложная гипертензия связана с устойчивой повышенной реактивностью обследуемого на тонометрию или высоким индивидуальным уровнем ВГД.
Эссенциальная гипертензия обусловлена дисбалансом возрастных изменений в гидродинамике глаза. Возрастное ухудшение оттока водянистой влаги не сбалансировано такими же изменениями ее секреции. Во многих случаях этот дисбаланс постепенно выравнивается.
Симптоматическая гипертензия представляет собой кратковременное или длительное повышение внутриглазного давления, являющееся лишь симптомом другого заболевания. Если основное заболевание излечивают, то офтальмотонус нормализуется. К симптоматической гипертензии относят глаукомоциклические кризы, увеиты с гипертензией, а также повышение офтальмотонуса, вызванное нарушением активной регуляции внутриглазного давления вследствие интоксикации, диэнцефальных и эндокринных расстройств, длительного введения некоторых гормонов в больших дозах.
Для офтальмогипертензий характерно доброкачественное течение без поражения зрительного нерва. Вместе с тем в части случаев возможен переход гипертензии в глаукому, поэтому офтальмогипертензию следует рассматривать как один из факторов риска.
^ Основная классификационная схема (табл. 1) содержит четыре рубрики: форма заболевания, стадия, состояние ВГД, динамика зрительных функций, в основном поля зрения.
Таблица 1 ^ Классификация первичной глаукомы
| Форма | Стадия | Состояние ВГД | Динамика зрительных функций |
| Закрытоугольная Открытоугольная Смешанная | Начальная (I) Развитая (II) Далеко зашедшая (III) Терминальная (IY) | Нормальное (А) Умерено повышен ное (В) Высокое (С) | Стабилизированная Нестабилизированная |
Острый приступ закрытоугольной глаукомы
Для сокращения записей в истории болезни можно использовать цифровые и буквенные обозначения и не указывать, что глаукома первичная.
Полный диагноз: «Первичная закрытоугольная развитая нестабилизированная глаукома с умеренно повышенным внутриглазным давлением», сокращенный диагноз: «Закрытоугольная нестабилизированная глаукома 2В». Если данных о динамике зрительных функций недостаточно, то диагноз сокращается до двух слов: «Закрытоугольная глаукома IIB».
Полный диагноз: «Первичная открытоугольная далекозашедшая не стабилизированная глаукома с нормальным внутриглазным давлением, сокращенный диагноз: «Открытоугольная нестабилизированная глаукома III A». Последний диагноз может быть установлен при так называемой глаукоме с низким давлением.
Дополнительная классификационная схема, рекомендуемая к использованию в специализированных офтальмологических учреждениях, предусматривает выделение, кроме основных форм первичной глаукомы, их разновидностей, а также ориентировочную оценку места основного сопротивления оттоку водянистой влаги из глаза (табл. 2).
Таблица 2. ^ Дополнительная схема классификации первичной глаукомы
| Форма | Разновидность | Место основной части сопротивления оттоку |
| Закрытоугольная Открытоугольная Смешанная | Со зрачковым блоком Ползучая С плоской радужкой С витреохрусталиковым блоком (злокачественная) Первичная Псевдоэксфолиативная Пигментная | Претрабекулярная зона Трабекулярная зона Интрасклеральная зона (включая коллапс шлеммова канала) Комбинированное поражение |
^ Глава 2. Диагностика глаукомы
Ранняя диагностика имеет целью выявление глаукомы до развития атрофических процессов в нервных волокнах ГЗН, сетчатки и в ГКС. Постановка раннего диагноза возможна при учете асимметрий в состоянии парных глаз (глаукома в большинстве случаев возникает и прогрессирует не симметрично), а также факторов риска.
Практически невозможно определить реальное начало глаукоматозного процесса. Даже диагноз подозрение на глаукому, если он в дальнейшем подтверждается, обозначает, что глаукомный процесс к этому времени уже начался, причем неизвестно когда. Клинические проявления при этом минимальны.
^ Факторы риска при ПОУГ.
1. Наследственность. Распространенность глаукомы среди кровных родственников больных ПОУГ в 5-6 раз выше, чем в общей популяции.
2. Возраст. ПОУГ редко возникает в возрасте меньше 40 лет и заболеваемость увеличивается в более старших возрастных группах.
3. Миопия. Для близорукости характерны снижение ригидности фиброзных оболочек глаза и внутриглазных структур (трабекулярной и решетчатой диафрагм) и увеличенный размер склерального канала зрительного нерва.
4. Раннее развитие пресбиопии, ослабление цилиарной мышцы.
5. Выраженная пигментация трабекулярного аппарата.
6. Псевдоэксфолиативный синдром.
7. Органические (атеросклероз) и функциональные (сосудистые спазмы) нарушения кровообращения в сосудах головного мозга и в глазничной артерии.
8. Перипапиллярная хориоретинальная дистрофия.
9. Возникновение асимметрий в показателях, характерных для глаукомного процесса между парными глазами.
^ К факторам антириска относят:
- молодой возраст (до 40-45 лет)
- гиперметропия
- хорошая функция цилиарной мышцы
- сохранность пигментного и стромального листков радужки
- отсутствие дистрофических изменений в структурах РРУ
- живая реакция зрачка на свет
- отсутствие симптомов нарушения внутриглазного и церебрального кровообращения.
^ Кардинальными признаками глаукомы являются повышение ВГД, атрофия зрительного нерва с экскавацией и характерные изменения поля зрения.
В начальной стадии глаукомы два последних признака могут отсутствовать или носить неопределенный характер. Обнаружение повышенного ВГД при отсутствии характерных изменений в головке зрительного нерва (ГЗН) и в состоянии поля зрения не позволяет поставить диагноз глаукомы. Вместе с тем ГОН может возникать и при нормальном уровне офтальмотонуса.
В связи с этим ранняя диагностика глаукомы сопряжена со значительными трудностями и нередко правильный диагноз может быть поставлен только при динамическом наблюдении квалифицированным врачом с учетом всех дополнительных симптомов болезни и факторов риска. Во время динамического наблюдения за больным ставится диагноз "подозрение на глаукому". Решение о назначении гипотензивного лечения решается индивидуально.
Учитывая практическую бессимптомность начальной стадии ПОУГ, ее ранняя диагностика существенно затруднена.
В комплекс ранней диагностики глаукомы рекомендуется включать:
- биомикроскопию переднего отдела глаза,
- исследование внутриглазного давления и гидродинамики глаза,
- глазного дна,
- периферического и центрального поля зрения.
Биомикроскопические исследования.
Конъюнктива
При биомикроскопии конъюнктивы может понадобиться проведение дифференциальной диагностики застойной инъекции, характерной для глаукомы с цилиарной, встречающейся при воспалениях роговой и сосудистой оболочки. Следует оценивать локализацию и цветность гиперемии. Отличительной особенностью цилиарной и смешаной инъекции является преобладание перикорнеальной локализации и синеватый оттенок гиперемии. В сомнительных случаях при выраженной гиперемии однократная инстилляция адреналина может помочь для уточнения характера инъекции.
При осмотре бульбарной конъюнктивы обращают внимание на состояние конъюнктивальных и эписклеральных сосудов. Стойкое повышение офтальмотонуса может сопровождаться воронкообразным расширением и извитостью передних цилиарных артерий непосредственно перед местом прободения склеры (симптом кобры). Выраженная инъекция передних цилиарных артерий с развитием последующей компенсаторной гиперемии всего сосудистого бассейна бульбарной конъюнктивы характерна для резкого повышения офтальмотонуса (острый/подострый приступ глаукомы). Застойная инъекция также возникает при нарушении кровообращения глаза в результате сдавления вортикозных вен и может сопровождается хемозом. Отечная конъюнктива с выраженной гиперемией встречается при вторичной глаукоме с высоким уровнем офтальмотонуса.
Расширение эписклеральных сосудов может быть при повышении эписклерального венозного давления при синдроме Стерджа-Вебера, при наличии артериовенозных анастомозов, тиреоидной офтальмопатии. Локальная цепь расширенных эписклеральных сосудов (сентинеловы сосуды) могут быть признаком новообразования в глазном яблоке.
При местном применении аналогов простагландинов также характерно развитие гиперемии конъюнктивальных сосудов различной степени, вплоть до появления петехиальных кровоизлияний, при отмене препарата гиперемия проходит. Длительное применение местных гипотензивных препаратов может сопровождаться снижением продукции слезной жидкости, развитием реакций гиперчувствительности и аллергии, проявляющихся явлениями папиллярного и фолликулярного конъюнктивитов.
При наличии фильтрационных подушек необходимо обращать внимание на их ширину, высоту, толщину стенки, степень васкуляризации и кистозных изменений.
Роговица
Эпителиальный отек в виде микроцист свидетельствует о значительном, чаще остром, повышении офтальмотонуса.
Единичные или множественные горизонтальные разрывы десцеметовой мембраны (полосы Хааба) сопровождают увеличение диаметра роговицы при врожденной глаукоме. Такие же, но вертикальные дефекты свидетельствуют о перенесенной родовой травме).
Патологические изменения роговичного эндотелия, перечисленные ниже, могут служить признаками различных, в т.ч. вторичных, форм глаукомы.
веретена Крукенберга (скопление на эндотелии роговицы пигмента из радужки в форме вертикально расположенного столбика) при пигментной глаукоме;
отложения псевдоэксфолиаций (белковых комплексов) при псевдоэксфолиативном синдроме при первичной глаукоме, кроме эндотелия покрывают капсулу и связки хрусталика, зрачковый край радужки и угол передней камеры глаза;
эндотелиальные преципитаты при увеальной глаукоме;
мелкоочаговые помутнения глубоких слоев центральной роговицы (guttatae) при эндотелиальной дистрофии Фукса. Характерно для начальных стадий, далее развивается отек роговицы вплоть до буллезной кератопатии;
хаотичные мелкие дефекты эндотелия, окруженные неотчетливыми ореолами или несколько вакуолеобразных изменений с плотными помутнениями вокруг в десцеметовой оболочке полосы из измененных эндотелиальных клеток при задней полиморфной дистрофии роговицы. Эти клетки, принимающие черты эпителиальных, могут покрывать трабекулярную сеть, что в 10-15% приводит к развитию глаукомы;
серый цвет заднего коллагенового слоя при иридокорнеальном эндотелиальном синдроме. Синдром включает эссенциальную атрофию радужки (прогрессирующая атрофия, дефекты в радужке, изменение формы зрачка и периферические передние синехии), синдром Чендлера (изменения заднего коллагенового слоя роговицы при диффузном отеком), синдром Когана-Рииза (атрофия радужки, эндотелиопатия и отек роговицы, невус радужки).
Следует отметить дисгенез роговицы при синдроме Аксенфельда-Ригера, который в несиндромальной форме проявляется также гипоплазией радужки со смещением зрачка, смещением кпереди линии Швальбе.
Также обращают внимание на наличие рубцовых повреждений роговицы хирургического или травматического характеров.
^ Передняя камера
При глаукоме оценивают глубину передней камеры. В норме в области зрачка она составляет составляет 2,75-3,5 мм. В зависимости от глубины различают глубокую камеру (при артифакии, миопии высокой степени), средней глубины, мелкую или щелевидную при закрытоугольной глаукоме, передняя камера также может отсутствовать.
Следует обращать внимание на равномерность ее глубины. Глубокая камера в центре и мелкая по периферии может быть признаком зрачкового блока вследствие задних синехий. Необходимо также проводить сравнительную оценку глубины камеры на обоих глазах.
Косвенную оценку ширины угла передней камеры проводят по методу Ван Херика: за щелевой лампой узкой световой щелью освещают периферию роговицы под углом 60° максимально близко к лимбу. Как правило, исследование начинают с освещения непрозрачной области лимба, плавно переводя световую щель к роговице до момента появления полоски света на периферии радужки. Визуализируют световую полосу оптического среза роговицы, полосу света на поверхности радужки и расстояние от внутренней поверхности роговицы до радужки.

Рис.
Схема оценки ширины угла передней камеры по методу Ван Херика.
О ширине угла передней камеры судят по отношению толщины оптического среза роговицы (СР) к расстоянию роговица-радужка (РР).
| Градация | Соотношение СР к РР | Интерпретация |
| 4 | 1 : 1 или более | Низкая вероятность узкого угла. УПК ≈ 35-45° |
| 3 | 1 : ½ | Низкая вероятность узкого угла. УПК ≈ 20-35° |
| 2 | 1 : ¼ | Возможность узкого угла. УПК ≈ 20° |
| 1 | 1 : < ¼ | Возможность закрытого угла. УПК ≈ 10° |
| 0 | 1 : 0 | УПК закрыт, около 0° |
Данный тест позволяет проводить косвенную оценку УПК и не может служить альтернативой гониоскопии.
Для дифференциальной диагностики первичной и вторичной глауком необходимо оценить прозрачность внутрикамерной влаги, наличие воспалительных клеток, эритроцитов, фибрина, стекловидного тела. Все признаки воспалительной реакции необходимо фиксировать перед назначением местной (гипотензивной) терапии.
Радужка
Осмотр радужки следует проводить до расширения зрачка. Отмечают гетерохромию, атрофию стромы и зрачковой каймы радужки, трансиллюминационные дефекты, пигментные новообразования и отложения псевдоэксфолиаций.
При вторичной неоваскулярной глаукоме или в терминальных стадиях возможно обнаружение сети мелких новообразованных сосудов на поверхности радужки или по краю зрачка.
Следует обращать внимание на признаки перенесенной травмы, такие как дефекты сфинктера, иридоденез, на наличие базальной колобомы, следов лазерной иридэктомии.
Уровень пигментации радужки отмечают до назначения местной гипотензивной терапии (аналогов простагландина F2α).
При осмотре зрачка следует учесть, что его размер может изменяться под влиянием местной терапии. Так, медикаментозный миоз указывает на применение миотиков.
Степень деструкции зрачковой пигментной каймы может служить косвенной оценкой продолжительности и степени повышения офтальмотонуса. Отложения псевдоэксфолиаций свидетельствуют о наличии псевдоэксфолиативного синдрома. Изменение формы и расположения зрачка могут наблюдаться при различных формах вторичной глаукомы, при закрытоугольной глаукоме как следствие секторальной атрофии радужки.
Хрусталик
Биомикроскопия хрусталика наиболее информативна в состоянии мидриаза. Наряду с прозрачностью, размерами и формой отмечают отложения псевдоэксфолиаций, факодонез, сублюксацию и дислокацию хрусталика.
При факоморфической глаукоме чаще выявляют одностороннюю набухающую катаракту. При биомикроскопии хрусталика в таком случае наблюдаются неравномерное помутнение, водяные щели и напряженная капсула хрусталика, а также мелкая передняя камера, бомбаж периферии радужки, узкий или закрытый угол.
Белые отложения в виде небольших пятен на передней капсуле хрусталика часто обнаруживают при факолитической глаукоме, обусловленной появлением мелких дефектов в капсуле хрусталика, через которые в камеры глаза выходят крупные белковые молекулы и макрофага с хрусталиковым веществом, забивающие трабекулярные щели и поры.
Вывих хрусталика в переднюю камеру, в стекловидное тело и подвывих хрусталика могут осложняться факотопической глаукомой.
Различают сублюксацию и дислокацию (вывих) хрусталика. При сублюксации происходит ослабление или частичный разрыв цинновых связок. Хрусталик дрожит при движении глаза, но сохраняет правильное положение в задней камере. Для дислокации характерны нарушение целости цинновых связок (полное или на значительном протяжении) и смещение хрусталика. При этом он может оказаться в передней камере, стекловидном теле или, оставаясь в задней камере, сместиться в ту сторону, где сохранились цинновы связки.
При наличии интраокулярной линзы отмечают ее тип и положение, а также состояние задней капсулы.
Гониоскопия.
В настоящее время гониоскопия является одним из базовых диагностических методов исследования при глаукоме. Осмотр угла передней камеры необходимо проводить при постановке диагноза, при решении вопроса о дальнейшей тактике лечения (терапевтическое, лазерное, хирургическое), а также в послеоперационном периоде.
Как было сказано выше, без гониоскопии возможно проведение лишь косвенной оценки ширины иридокорнеального угла. Известно, что свет, отражаемый структурами угла передней камеры, падает на границу раздела двух сред «слезная пленка – воздух» под углом 46°, полностью отражаясь от неё в строму роговицы. Этот оптический эффект препятствует возможности прямой визуализации угла передней камеры (УПК). Гониоскоп из стекла или пластика, помещённый на поверхность роговицы, устраняет эффект отражения, а щелевидное пространство между гониоскопом и роговичным эпителием заполняется слезой пациента, физиологическим раствором или прозрачным гелем.
^ Методика гониоскопии. После стерилизации гониоскопа и инстилляционной анестезии голову пациента плотно фиксируют за щелевой лампой. Установку гониоскопа желательно производить после ориентации щелевой лампы на глаз пациента для облегчения центровки прибора. Пациента просят смотреть прямо. Осветитель отводят в сторону. При пользовании гониоскопами с гаптической частью, ее вначале вводят за веки. Гониоскоп с гаптикой следует вводить до фиксации головы за щелевой лампой, после предварительной настройки лампы на исследуемый глаз.
Контактную поверхность гониоскопа приводят в соприкосновение с роговицей исследуемого глаза. В этой позиции гониоскоп удерживают пальцами одной руки (чаще левой) на протяжении всего исследования. Вторая рука управляет щелевой лампой.
Однозеркальные гониоскопы обычных типов позволяют видеть в каждый момент только противолежащий участок иридокоренального угла. Для осмотра УПК на всём протяжении необходимо вращать гониоскоп вокруг его продольной оси.
Как правило, при скриннинговом осмотре достаточно исследовать только нижний и верхний участок угла передней камеры.
^ Опознавательные зоны угла. Зоны УПК рассматривают в узком оптическом "срезе", поскольку при диффузном освещении в широком пучке света детали УПК сглаживаются.
К опознавательным зонам угла относят: переднее пограничное кольцо Швальбе, вырезку, трабекулу, шлеммов канал (ШК), склеральную шпору, цилиарное тело и корень радужки.
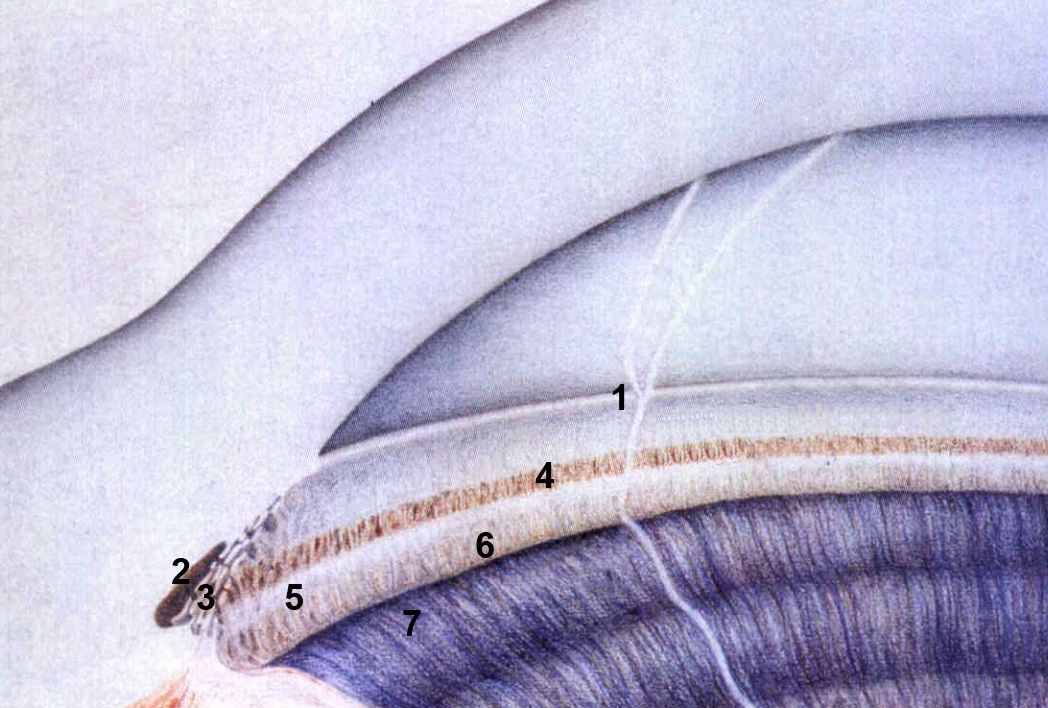
Рис. Схема угла передней камеры.
1 – переднее пограничное – кольцо Швальбе;
2 – вырезка;
3 – трабекула;
4 – шлеммов канал;
5 – склеральная шпора;
6 – лента цилиарного тела;
7 – периферия корня радужки
Ван Бойнинген (1965) так описывает опознавательные зоны угла ПК.
1. Переднее пограничное кольцо Швальбе. Различные степени покатости пограничного кольца Швальбе распознаются по направлению узкого пучка света. Часть переднего пограничного кольца Швальбе имеет вид пологого возвышения роговицы с постепенно спускающимся в сторону центра роговицы склоном, и с более крутым склоном, идущим в сторону УПК. Пограничное кольцо выражено в различной степени и не так прозрачно, как роговица.
2. Вырезка – более или менее выраженное углубление в месте перехода заднего склона переднего пограничного кольца Швальбе к корнеосклеральной трабекуле. Здесь, особенно в нижних отделах УПК, находят скопление пигмента. Его количество варьирует в зависимости от возраста и характера патологического процесса в глазу.
3. Корнеосклеральная трабекула – просвечивающая треугольная призматическая полоска меняющейся окраски, большей частью бледно-серая, желтоватая до белой. Степень мутности трабекулы может варьировать в зависимости от возраста или заболевания глаза.
4. Шлеммов канал в большинстве случаев представляется в виде серой тени, лежащей примерно в середине трабекулы, и больше выделяется при узкой щели.
При просачивании в ШК крови, он отсвечивает красным цветом. Данное явление возможно при повышении давления в эписклеральных венах выше уровня офтальмотонуса, чаще – при компрессии эписклеральных вен гаптической частью гониоскопа. Также наблюдается при гипотонии глаза и при патологическом повышении давления в эписклеральных венах (каротидно-кавернозный анастомоз, синдром Стерджа-Вебера).
5. Склеральная шпора – довольно резкая белая линия, отграничивающая трабекулу от полоски цилиарного тела. Склеральная шпора или заднее пограничное кольцо Швальбе неодинаковой ширины и не всегда одинаково светла. Её цвет зависит от плотности покрывающей шпору ткани.
6. Полоска цилиарного тела серо-коричневого цвета, слегка блестит. Иногда на ней определяют неправильную циркулярную исчерченность. С возрастом, а также при глаукоме она становится матово-серой, рыхлой и более узкой. Кроме того, на ней также могут наблюдаться патологические отложения в виде пигмента и эксфолиаций.
7. У корня радужки образуются две или три циркулярно расположенные складки. Последняя складка ("борозда Фукса") является периферической частью корня радужки. Обычно циркулярные складки более или менее выражены. Но иногда, как вариант физиологической нормы, они могут и отсутствовать. В нормальных условиях периферия корня радужки занимает различное положение в отношении корнеосклеральной стенки: она может располагаться непосредственно и напротив шпоры, и напротив ШК, и напротив переднего пограничного кольца Швальбе. Эти различные положения периферии корня радужки не всегда означают наличие патологических изменений УПК.
У некоторых лиц можно увидеть идущие поперёк полоски цилиарного тела тонкие волоконца гребенчатой связки. Она состоит из волокон радужки, которые тянутся от её корня к трабекуле, приблизительно в области склеральной шпоры и доходят до области ШК.
Если гребенчатая связка не является патологическим признаком, то образование гониосинехий или передних синехий в области УПК наблюдается при первичной и вторичной глаукоме и может быть связано с воспалительными процессами. Можно наблюдать спаяние корня радужной оболочки с полосой цилиарного тела, склеральной шпорой, трабекулой, кольцом Швальбе и роговицей. В зависимости от этого гониосинехии разделяются на цилиарные, трабекулярные и корнеальные. По сравнению с гребенчатой связкой гонеосинехии внешне как правило более плотные и широкие, и могут частично закрывать иридокорнеальный угол.
Важным диагностическим признаком является пигментация шлеммова канала и трабекулы, развивающаяся вследствие оседания пигментных гранул, поступающих в водяную влагу при распаде пигментного эпителия радужки и цилиарного тела. Интенсивность пигментации увеличивается с возрастом и выражена в большей степени у лиц с густопигментированной радужкой. Часто отложение пигмента носит сегментарный характер с преимущественной локализацией в нижнем секторе.
При скоплении пигмента в самом ШК говорят об эндогенном или внутреннем характере пигментации. При этом пигмент визуализируется как однородная светло-коричневая полоска, расположенная внутри канала. При отложении пигмента на самой трабекуле со стороны передней камеры (экзогенная или внешняя пигментация), отмечают слегка выступающую тёмно-коричневую или чёрную пигментную цепочку или коврик. При сочетании обоих типов пигментации говорят об ее смешанном характере.
А.П.Нестеров предлагает оценивать степень пигментации трабекулы в баллах от 0 до 4-х. Отсутствие пигмента в трабекуле обозначают цифрой "0"; слабую пигментацию её задней части – 1 балл; интенсивную пигментацию той же части – 2; интенсивную пигментацию всей трабекулярной зоны – 3 балла; интенсивную пигментацию всех структур передней стенки УПК – 4 балла. В здоровых глазах пигментация чаще появляется в среднем и пожилом возрасте и выраженность её по приведенной шкале оценивается в 1-2 балла.
В норме в УПК изредка могут встречаться кровеносные сосуды. Это ветви передних цилиарных артерий или артериального круга цилиарного тела, ориентированные либо радиально по радужке, или идущие змеевидно вдоль цилиарного тела. Новообразованные тонкие сосуды, идущие по поверхности радужки, через склеральную шпору к трабекуле, носят патологический характер. Новообразованные сосуды при гетерохромном циклите Фукса тонкие ветвистые и извитые. Для сосудов при неоваскулярной глаукоме характерен прямой ход по поверхности цилиарного тела через склеральную шпору к трабекуле с множественным ветвлением в зоне последней. Считается, что сокращение миофибробластов в этих сосудах может приводить к развитию синехий.
^ Формы угла передней камеры. Ширина УПК определяется расстоянием между корнем радужки и передним пограничным кольцом Швальбе (вход в бухту угла), а также взаиморасположением корня радужки и корнеосклеральной стенкой.
При определении формы УПК необходимо пользоваться узкой щелью, стремясь получить оптический срез тканей, образующих угол. При этом можно наблюдать, как в области вырезки происходит раздвоение падающего пучка света с образованием так называемой «вилки». Форма угла определяется по степени закрытия радужной оболочкой опознавательных зон угла и по степени отстояния корня радужной оболочки от вилки. Последним признаком целесообразно пользоваться в случаях, когда опознавательные зоны бывают нечетко выраженными, стушеванными. Следует учесть, что правильная оценка ширины УПК при гониоскопии возможна только в том случае, если пациент смотрит прямо перед собой, а гониоскоп расположен по центру роговицы. Изменяя положение глаза или наклон гониоскопа, можно увидеть все опознавательные зоны даже при узком угле.
Существует несколько систем, определяющих степень ширины УПК. В отечественной офтальмологии получила распространение схема Ван Бойнингена (1965):
1. Широкий или открытый угол, в форме канавки или тупого клюва – видны все указанные выше опознавательные зоны. Полоса цилиарного тела обычно представляется широкой. Широкий УПК чаще встречается при миопии и афакии.
2. Угол средней ширины в форме тупого или острого клюва – видны указанные выше образования без передней части цилиарного тела, полоса которого почти полностью прикрыта корнем радужки. Большая часть трабекулярной зоны открыта. Угол средней ширины встречается гораздо чаще других форм.
3. Узкий угол. При наличии узкого угла опознавательные зоны можно видеть лишь до склеральной шпоры. Полоса цилиарного тела и склеральная шпора прикрыты корнем радужной оболочки. Иногда оказывается частично прикрытой и зона корнеосклеральной трабекулы. Узкий угол чаще всего наблюдается у пациентов с гиперметропической рефракцией.
4. Закрытый угол. Закрытый угол характеризуется тем, что радужная оболочка прикрывает все его зоны и прилежит вплотную к переднему пограничному кольцу Швальбе. При этом корень радужной оболочки касается места раздвоения пучка света – «вилки»; последняя как бы упирается в ткань радужной оболочки. Закрытая форма угла является патологической и встречается при остром приступе глаукомы, в случае блокады зон угла опухолью радужной оболочки и пр.
Часто при осмотре узкого или закрытого УПК необходимо решение вопроса – носит ли его блокада функциональный или органический характер. Гониоскопическая проба с корнеокомпрессией (проба Форбса) позволяет решить, в какой степени корень радужки фиксирован к фильтрующей зоне и в какой мере он поддаётся репозиции.
Проба Форбса может быть проведена в рамках обычной гониоскопии с помощью гониоскопа без гаптической части. Наблюдая за углом передней камеры (обычно за верхним его сектором), довольно сильно надавливают гониоскопом на роговицу. Появляющиеся складки задней пограничной пластинки при еще более сильном давлении несколько разглаживаются и наблюдение за углом передней камеры становится возможным. Жидкость передней камеры при этом оттесняется к периферии и отдавливает прикорневую часть радужки назад. Если синехии выражены нерезко, то при отхождении корня радужки назад открывается большая часть фильтрующей зоны; если же синехии обширные, то экскурсия корня незначительна или отсутствует.
^ Ультразвуковая биомикроскопия.
Ультразвуковая биомикроскопия (предложена Charles Pavlin в 1990 году) – Б-сканирующая ультразвуковая иммерсионная диагностическая процедура с линейным сканированием, которая предоставляет количественную и качественную информацию о структуре переднего сегмента глаза.
Позволяет детально визуализировать переднюю и заднюю камеры глаза без нарушения целостности глазного яблока, провести качественную и количественную оценку его структур, уточнить пространственные взаимоотношения роговицы, цилиарного тела, радужки, хрусталика при непрозрачных преломляющих средах, оценить состояние хирургически сформированных путей оттока.
Исследование проводили в иммерсионной среде под местной инстилляционной анестезией раствором 1% дикаина в положении больного лежа на спине.
