Тема лекции
| Вид материала | Лекции |
- 1 11 Тема 2 12 тема 3 13 Тема 4 14 Тема 5 15 Тема 6 17 Тема 7 20 Тема 8 22 Тема, 284.17kb.
- Методическая разработка лекции для преподавателя тема лекции, 39.55kb.
- План лекций порядковый номер лекции Наименование лекции Перечень учебных вопросов лекции, 36.49kb.
- Лекции по рабочей программе Тема лекции, 73.53kb.
- Лекции (см приложение 1) Тема, 72.73kb.
- Лекции Тема лекции: Теория познания, 769.94kb.
- Лекции по уголовному процессу. Тема № Понятие уголовного процесса, его сущность и задачи, 1734.34kb.
- Критерии оценки качества лекции, 33.79kb.
- Лекции №8 Общая экология 2 Лекции №8-9 Тема: Популяция единица эволюции, 151.83kb.
- Тема лекции, 352.18kb.
Курский Государственный Медицинский Университет.
Кафедра хирургических болезней №1.
Тема лекции: Заболевания селезенки.
Цель лекции: обучение, воспитание.
Актуальность: Заболевания селезенки составляют большую, но очень важную группу патологий, так как очень часто спленомегалия является ведущим синдромом различных заболеваний.
Материалы:
Функции селезенки:
участие в кроветворении и кроверазрушении;
участие в иммунных процессах;
участие обмене веществ;
участие регуляции кровообращения в системе воротной вены.
КЛАССИФИКАЦИЯ
I. Заболевания системы кроветворения
1. Тромбоцитопеническая пурпура (болезнь Верльгофа);
2. Гемолитические анемии:
А) врожденные Б) приобретенные
3. Болезнь Гоше 4. Лейкозы 5. Лимфогранулематоз
П. Повреждения селезенки
1. Закрытые 2. Открытые 3. Одномоментные
4. Двухмоментные 5. Субкапсулярные 6. Полные
III. Воспалительные заболевания
1. Специфические:
A) малярия Б)туберкулез B) лейшманиоз
2. Абсцессы селезенки:
А) первичные Б) метастатические
IV. Инфаркт селезенки
V. Кисты селезенки
1. Паразитарные
2. Непаразитарные
VI. Опухоли селезенки
1. Доброкачественные
2. Злокачественные
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
Жалобы:
1. При заболеваниях селезенки:
геморрагический синдром (кожные кровоизлияния, носовые, десенные, маточные кровотечения),
желтушность кожи и склер;
при спленомегалиях нередко беспокоят боль и чувство тяжести в левом подреберье.
2. При повреждении селезенки:
синдром острой кровопотери
синдром травматического шока.
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
Анамнестические данные:
травма;
перенесенный туберкулез;
инфекционные заболевания: тиф, сепсис, малярия, вирусный гепатит и другие заболевания;
лейкозы;
опухоли селезенки.
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
Данные объективного исследования:
1. Осмотр:
бледность кожных покровов, в ряде случаев их желтушность (гемолитическая анемия, малярия и др.),
наличие кожных геморрагии от мелкоточечных петехиальных до крупных сливных кровоизлияний, кровотечения из слизистых оболочек.
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
2. Пальпация:
как известно, селезенка в норме непальпируется.
3. Перкуссия:
при болезни Верльгофа, гипопластической и апластической анемии селезенка не увеличена;
спленомегалия наблюдается при миелолейкозе, гемолитической анемии, болезни Гоше, при редких формах заболеваний селезенки (малярия, туберкулез, эхинококкоз, опухоли и др.).
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
4. Диагностические методы:
А) Лабораторные исследования:
данные гемограммы;
данные коагулограммыs;
данные миелограммы (костный мозг),
биохимические исследования крови,
данные пунктата селезенки.
ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ
Б) Инструментальные методы:
- Показания к УЗИ селезенки:
подозрение на пороки развития (полное отсутствие, блуждающая селезенка, изменения формы, наличие добавочных селезенок);
повреждения селезенки;
инфекционные заболевания: тиф, сепсис, малярия, вирусный гепатит и другие заболевания;
инфаркт селезенки;
лейкозы;
опухоли селезенки.
- Рентгенологические методы исследования: определение величины селезенки, ее взаимоотношений с органами брюшной полости.
- Спленотонометрия и спленопортография: дифференциальная диагностика с заболеваниями, связанными с нарушениями в системе воротной вены.
- Селективная целиакография: информация о локализации, величине и изменениях в селезенке.
- Компьютерная спиральная томография
- Ангиография
- Сканирование селезенки: дифференциальная диагностика различного вида спленомегалий, опухолей селезенки; оно позволяет определить положение, величину, вид и структуру органа. определение места и типа распада эритроцитов
Болезнь Верльгофа (тромбоцитопеническая пурпура)
Болезнь Верльгофа — заболевание, обусловленное преимущественным нарушением тромбоцитарного аппарата.
По частоте занимает первое место среди различных форм геморрагического диатеза и в 77 % встречается у женщин.
Этиология болезни до настоящего времени остается неизвестной, но определенная роль в ее возникновении и обострении принадлежит различным провоцирующим факторам: инфекционным, эндокринным, лекарственным.
Патогенез кровоточивости обусловлен тромбоцитарными, плазменными и сосудистыми нарушениями.
Болезнь Верльгофа (тромбоцитопеническая пурпура)
Классификация:
Формы:
1.острая;
2.хроническая;
3. рецидивирующая.
Каждая форма бывает иммунной и не иммунной.
Болезнь Верльгофа (тромбоцитопеническая пурпура)
Диагностика:
Заболевание может наблюдаться в любом возрасте:
- хроническая форма возникает в раннем детском возрасте и для нее характерно длительное течение с рецидивами;
- иммунные варианты чаще наблюдаются при острой форме.
Жалобы на геморрагический синдром, что определяет и жалобы больных на кровоточивость, слабость, головную боль.
УЗИ:характерно образование общирных инфарктов и формирование кист.
Болезнь Верльгофа (тромбоцитопеническая пурпура)
Лечение:
Во время обострения болезни применяют комплексную противоанемическую и гемостатическую терапию: трансфузии крови, ее компонентов (эритроцитная, тромбоцитная масса) и препаратов (плазма, фибриноген и др.); эпсилонаминокапроновя кислота, дицинон.
кортикостероидные гормоны,
симптоматические средства, Кортикостероидная терапия наиболее показана при лечении острых форм заболевания.
Болезнь Верльгофа (тромбоцитопеническая пурпура)
Показаниями к спленэктомии являются:
при острой форме — безуспешность кортикостероидной терапии,
при хронической — частые рецидивы заболевания, снижающие трудоспособность больного.
Операцию выполняют после коррекции нарушении свертывающей системы крови.
Экстренная спленэктомия показана при профузных кровотечениях из слизистых оболочек, при кровоизлияниях в яичник, в мозг. Послеоперационные осложнения: острая надпочечниковая недостаточность, панкреатит, тромбоз вен портальной системы, плеврит, пневмония, нагноения.
гемолитическая анемия
Гемолитическая анемия- уменьшение количества гемоглобина в крови и, в большинстве случаев, количества эритроцитов вследствие их усиленного разрушения.
Различают: наследственные и приобретенные гемолитические анемии.
гемолитическая анемия
Наследственные гемолитические анемии.
Различают: микросфероцитарные, макроцитарные, овалоцитарные.
Наследственные гемолитические анемии- семейное заболевание, наследуемое по доминантному типу.
Диагностика: заболевание протекает циклично. Характерны: анемия, ретикулоцитоз, микросфероцитоз, понижение РОЭ.
В миелограмме: гиперплазия эритробластных элементов до 60-70%.
Лечение: спленэктомия- единственный метод лечения.
гемолитическая анемия
Приобретенные гемолитические анемии- аутоиммунные заболевания.
Этиология: причиной иммунизации являются различные эндо- и экзогенные факторы (химические, физические, токсические, инфекционные и др.).
Патогенез: наличие в сыворотке больных аутоагглютиногенов, повреждающих эритроцито и разрушающихся в органах ретикулоэндотелиальной системы (печень, селезенка и др.)
гемолитическая анемия
Диагностика:
признаки повышенного гемолиза эритроцитов (желтуха, анемия, ретикулоцитоз, билирубинемия);
отсетствие выраженной аномалии эритроцитов (микросфероцитоз, овалоцитоз);
небольшая спленомегалия;
специфическая проба Кумбса (прямая, непрямая).
изменения в селезенке - выраженная гиперплазия лимфоидно-ретикулярных клеток.
Лечение: кортикостероидные гормоны( преднизолон и его аналоги) в дозе не менее 1-2 мг/кг. При анемии- переливание крови, эритроцитарной массы. Спленэктомия показана при отсутствии эффекта от кортикостероидной терапии.
Критерии выздоровления: переход + пробы Кумбса в -
Гипопластичсская и апластическая анемия
Гипопластичсская и апластическая анемия — заболевание, обусловленное угнетением кроветворения, нарушением пролиферации элементов гемопоэза.
Классификация:
Выделяют острую и подострую апластическую и гипопластическую анемию, хроническую гипопластическую анемию, гипопластическую анемию с гемолитическим компонентом.
Гипопластичсская и апластическая анемия
Этиология: определенную роль в возникновении болезни играют эндогенные (эндокринные), экзогенные факторы (химические, физические, токсико-аллергические, инфекционные).
В основе патогенеза лежат нарушения процессов метаболизма в кроветворных клетках (понижение усвоения железа эритробластами костного мозга), нарушение синтеза гемоглобина.
Гипопластичсская и апластическая анемия
Диагностика:
Клиническая картина острой апластической и гипопластической анемии, помимо выраженного малокровия, характеризуется кровоточивостью по типу тромбоцитопенической пурпуры, анемией, лейкопенией, тромбопитопенией.
На высоте заболевания нередко наблюдаются кровоизлияния в мозг, склеру и дно глаза.
Как правило, при гипо- и апластических анемиях печень и селезенка не увеличены. В костном мозге — гипоплазия кроветворения, костномозговые полости выполнены жиром, участки кроветворения единичные.
Гипопластичсская и апластическая анемия
Лечение.
В качестве заместительной и поддерживающей терапии показаны систематические переливания крови и ее компонентов: эритроцитной, лейкоцитной и тромбоцитной массы.
С гемостатической целью применяются трансфузии плазмы, эпсилон-аминокапроновой кислоты, фибриногена, ди-цинона.
Используют витаминотерапию (витамины группы В, никотиновая, фолиевая кислоты).
Для стимуляции гемопоэза показаны кортикостероидные гормоны (преднизолон и его аналоги в дозе 1 — 2 мг/кг), анаболические стероиды (неробол, ретаболил и др.). Весьма перспективен метод трансплантации костного мозга с тщательным серологическим подбором донора.
Гипопластичсская и апластическая анемия
Показаниями к спленэктомии при гипопластической анемии являются:
прогреесирование анемии,
геморрагический синдром,
отсутствие эффекта от консервативного лечения,
присоединение иммунного компонента и наличие антител к клеткам крови,
невозможность трансфузионной терапии.
Во время и после операции показана трансфузионная терапия (кровь, ее компоненты, плазма и др.).
Наиболее высокая смертность (37%) отмечается в первый год после операции в основном среди больных, оперированных в фазе развернутого геморрагического синдрома.
БОЛЕЗНЬ ГОШЕ
Болезнь Гоше («керазиновый ретикулез») относится к болезням накопления липидов- это системное заболевание с преимущественным поражением селезенки, печени.
Выделяют различные формы болезни: селезеночно-пече-ночную, костную, легочную, геморрагическую. Такое деление условно, так как каждая форма характеризуется преобладанием того или иного симптома.
Патогенез обусловлен дефицитом глюкоцереброзидазы в лейкоцитах крови и нарушением липидного обмена.
БОЛЕЗНЬ ГОШЕ
Диагностика:
Болезнь развивается постепенно и обычно проявляется в детском возрасте.
Ведущими симптомами заболевания являются:
геморрагии: носовые, маточные, реже желудочно-кишечные;
гепатоспленомегалия;
гиперспленизм (анемия, лейкопения, тромбопитопения).
БОЛЕЗНЬ ГОШЕ
Характерны рентгенологические изменения костной системы в виде очагов деструкции или расширения костномозговой полости с истончением изнутри кортикального слоя с булавовидным вздутием кости.
В пунктатах костного мозга, печени, селезенки обнаруживают клетки Гоше.
УЗИ селезенки: в структуре ткани определяются множественные мелкие гиперэхогенные образования на месте лейкозов. При пункции- клетки Гоше
Дифференциальную диагностику проводят со спленомегалическим циррозом печени, болезнью Верльгофа, гемолитической анемией.
БОЛЕЗНЬ ГОШЕ
Лечение:
При относительно благоприятном течении болезни и отсутствии гепатоспленомегалии, геморрагического диатеза особых терапевтических мероприятий не требуется.
При анемии рекомендуются трансфузии эритроцитной массы.
Спленэктомия показана при резко выраженных явлениях гиперспленизма, геморрагическом синдроме, гепатоспленомегалии и изменениях в костной системе.
После спленэктомии нормализуется гемограмма, исчезает геморрагический диатез, в ряде случаев приостанавливается прогрессирование изменений в костной системе. В пунктатах костного мозга клетки Гоше не исчезают.
В отдаленные сроки после спленэктомии возможны обострения заболевания.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Лейкоз — системное заболевание крови, при котором в органах кроветворения наблюдается прогрессирующая клеточная гиперплазия с резким преобладанием пролиферации клеток крови, а также метапластическое разрастание патологических элементов.
Лейкозы подразделяются на острые и хронические (хронический миелолейкоз, хронический лимфолейкоз и др.).
Этиология. В настоящее время многими авторами признается вирусная и опухолевая теория происхождения лейкозов.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Диагностика хронического миелолейкоза.
предлейкозный бессимптомный период длится 1—2 года. Постепенно нарастает слабость, потливость.
В гемограмме обнаруживается лейкоцитоз со сдвигом формулы влево. Печень, селезенка, лимфатические узлы увеличиваются постепенно.
Динамическое наблюдение за гемограммами выявляет увеличение числа лейкоцитов с преобладанием 70-80% миелоцитов.
В миелограмме картина та же, что и в гемограммах.
УЗИ- в паренхиме часто определяются мелкие гиперэхогенные образования, отражающие лейкемическую инфильтрацию, соединительнотканнные разрастания.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Лечение.
При прогрессировании заболевания показана цитостатическая терапия.
В отдельных случаях миелолейкоза при отсутствии бластной трансформации может быть произведена спленэктомия.
Спленэктомия показана при:
огромных размерах селезенки с явлениями абдоминального дискомфорта,
тромбоцитопении, геморрагического диатеза, препятствующих проведению цитостатического лечения.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Диагностика хронического лимфолейкоза.
Болезнь начинается незаметно с увеличения шейных, подмышечных лимфатических узлов, умеренного лейкоцитоза с лимфоцитозом. Постепенно увеличивается печень, селезенка, но менее значительно, чем при миелолейкозе.При лимфолейкозе наблюдаются поражения кожи, геморрагические проявления.
Число лейкоцитов увеличивается, лимфоцитоз достигает 80— 95%.
В миелограмме преобладают лимфоидные элементы — от 60 до 95 %.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Лечение хронического лимфолейкоза.
химиопрепараты (хлорбутин, пиклофосфан, дегранол и др.), кортикостероиды.
Применяется также лучевая терапия.
Спленэктомия показана при:
спленомегалиях, сопровождающихся абдоминальным дискомфортом,
при аутоиммунных конфликтах, не поддающихся лечению,
гемолитическом компоненте, при резистентности к цитостатической терапии,
геморрагическом диатезе.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Лимфогранулематоз (болезнь Ходжкина) — первичное опухолевое заболевание лимфатической системы.
Установлены следующие формы лимфогранулематоза:
лимфогранулематоз лимфатических узлов (шейная, подмышечная, паховая, медиастинальная, мезентериальная форма);
лимфогранулематоз желудка;
селезеночный тип лимфогранулематоза и другие формы.
Этиология заболевания неясна. Существует инфекционная, туберкулезная, вирусная, опухолевая теории развития болезни.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Диагностика.
Проявляется увеличением пораженных органов и лимфатических узлов, лихорадочным состоянием, потливостью, зудом кожи, прогрессирующей интоксикацией и истощением больного.
Встречается у лиц любого возраста.
Спленомегалия отмечается у 70—80% больных.
В гемограммах в начальной стадии заболевания — умеренный лейкоцитоз с нейтрофилезом, моноцитоз и эозинофилия, повышение СОЭ. В более поздний период могут развиться лейкопения, лимфопения и гипохромная анемия.
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Диагностика.
При рентгенологическом исследовании удается установить увеличение лимфатических узлов средостения, корня легкого, деструктивные изменения костной ткани.
Гистологическое исследование лимфатических узлов и пунктата селезенки позволяет установить диагноз при наличии клеток Березовского — Штернберга.
УЗИ- изменение эхоструктуры в виде очагового или диффузного поражения на фоне спленомегалии
ЛЕЙКОЗЫ И ЛИМФОГРАНУЛЕМАТОЗ
Лечение направлено на подавление специфической ткани (рентгенотерапия, химиотерапия).
Показаниями к спленэктомии являются:
селезеночная форма лимфогранулематоза,
тромбоцитопения,
гемолитический компонент.
Хирургическое лечение в комбинации с последующей рентгенотерапией достаточно оправдано в ранние стадии изолированного лимфогранулематоза, когда нет еще генерализации патологического процесса.
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Классификация:
закрытые (субкапсулярные (повреждение только паренхимы) или полные(одномоментно нарушена паренхима и капсула или полный отрыв органа).
открытые (огнестрельные и колото-резаные ранения).
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Диагностика:
Симптомы обусловлены внутренним кровотечением (гипотония, обморочное состояние. тахикардия, анемия.) и раздражением брюшины(выраженную болезненность в левой половине живота и ригидность брюшной стенки).
Весьма характерна поза. Одни больные сидят в постели, а при попытке лечь немедленно принимают прежнюю позу — симптом «ванька-встанька». Другие лежат на левом боку с поджатыми к животу ногами.
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
При рентгенологическом исследовании брюшной полости обнаруживается отставание при дыхании левого купола диафрагмы, иногда его высокое стояние.
При УЗИ: разрыв селезенки – прерывистость капсулы, двойной контур, спленомегалия. Гематома- при продолжиющимся кровотечении- увеличение размеров селезенки в диаметре, появление эхосигналов различной величины по мере выпадения фибрина.
При исследовании прямой кишки определяют нависание передней ее стенки. У женщин при пункции прямокишечно-маточного углубления (дугласова пространства) получают кровь.
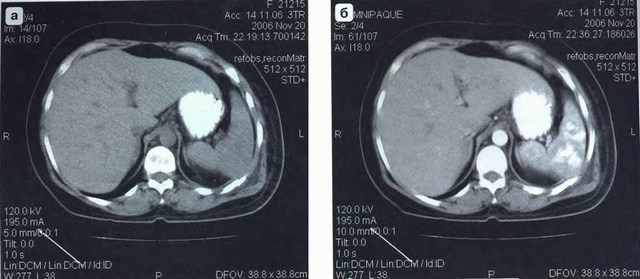
КТ.
В сомнительных случаях показана лапароскопия.
Подкапсульный разрыв селезенки:

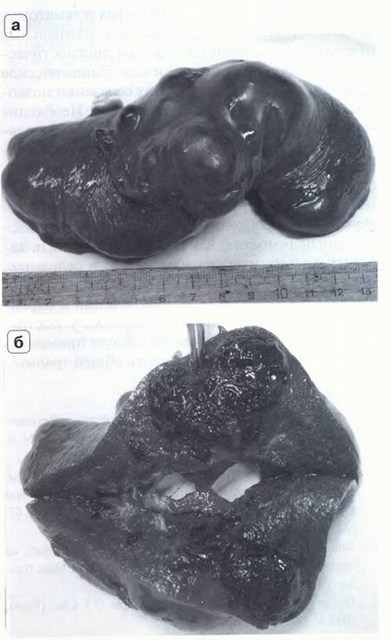
Центральная гаматома селезенки с ложной артериальной аневризмой
а)нативная фаза, б) артериальная фаза
Целиакограмма. Центральная гематома селезенки
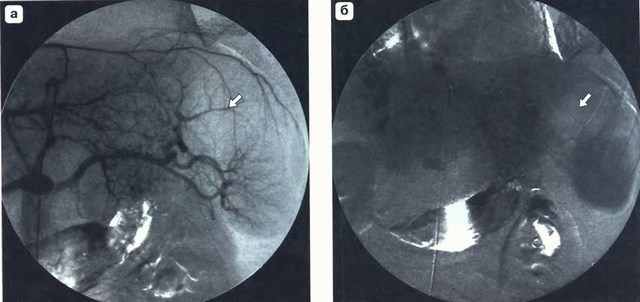
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Лечение.
Основанием для срочной операции является не только установление диагноза повреждения селезенки, но даже подозрение на эту травму при наличии картины внутрибрюшного кровотечения. Наиболее оправданным вмешательством является спленэктомия.
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Спонтанные разрывы селезенки.
К ним относятся разрывы, происходящие без видимой внешней причины.
Диагностика: анамнестические данные о перенесенных заболеваниях (малярия, туберкулез и др.), которые могут привести к дегенеративным изменениям селезенки. Клиническая картина спонтанного разрыва отличается совокупностью тех же признаков, что имеют место при травматическом повреждении селезенки.
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Дифференциальную диагностику проводят с перфорацией язвы, внематочной беременностью, разрывом кисты яичника, острым панкреатитом.
Лечение.
Консервативное лечение допустимо в исключительных случаях при незначительных надрывах капсулы селезенки без симптомов внутреннего кровотечения.
При разрывах селезенки показана экстренная спленэктомия.
В редких случаях осуществимо ушивание небольших разрывов с применением местных гемостатиков.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Малярийная спленомегалия наступает в результате длительного воздействия токсических веществ на паренхиму, ее гибели и замещения соединительной тканью. Встречается относительно редко.
Диагностика:
бледность и желтушность кожных покровов, гепатоспленомегалия, геморрагический синдром, кахексия.
В гемограмме — анемия, лейкопения, тромбоцитопения.
В ряде случаев превалируют цирротические изменения печени с портальной гипертензией и развитием в дальнейшем атрофического цирроза.
Спленомегалия часто осложняется периспленитом, спонтанными разрывами селезенки.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Лечение: Случаи малярийной спленомегалии, не поддающиеся специфической терапии, подлежат оперативному лечению — спленэктомии. Операция показана при резком увеличении селезенки, явлениях гиперспленизма и должна проводиться своевременно, до значительной анемизации, кахексии. Результаты операции тем лучше, чем раньше с момента заболевания произведена спленэктомия.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Туберкулез селезенки.
Изолированное поражение селезенки при туберкулезе встречается редко, обычно при гематогенной генерализации туберкулезного процесса в легких. При этом, как правило, поражается и печень.
Диагностика трудна, так как заболевание не имеет специфических характерных клинических симптомов.
Периодически может наблюдаться лихорадка.
Нередко первым признаком болезни бывает гепатоспленомегалия. Селезенка достигает больших размеров.
В гемограмме — явления гиперспленизма: анемия, лейкопения, тромбоцитопения. Снижение числа тромбоцитов приводит к геморрагическому синдрому.
Туберкулиновые пробы обычно бывают положительными.
В пунктате селезенки обнаруживаются микобактерии туберкулеза.
Рентгенография позволяет обнаружить в селезенке обызвествленные туберкулезные очаги.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Лечение.
Консервативное лечение противотуберкулезными препаратами приводит к уменьшению размеров селезенки, улучшению общего состояния и показателей гемограммы.
Показание к спленэктомии — изолированный туберкулез селезенки, не поддающийся специфической терапии, которая проводится в до- и послеоперационном периоде.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Лейшманиоз наблюдается в виде двух форм: висцеральной и кожной.
Переносчиками лейшманиоза являются москиты.
Попадая к человеку, лейшмании размножаются в клетках ретикулоэндотелиальной системы (селезенке, печени, костном мозгу, лимфатических узлах).
Диагностика. волнообразное повышение температуры, увеличение лимфатических узлов, печени, селезенки, явления гиперспленизма, геморрагии.
Основной диагностический признак — обнаружение лейшмании в толстой капле крови и в стернальном пунктате.
Лечение. Применение препаратов сурьмы, солюсурьмина, антибиотиков, сульфаниламидных препаратов позволяет получить хороший терапевтический эффект. Спленэктомия показана при спленомегалии с гиперспленизмом, при геморрагических явлениях.
АБСЦЕССЫ СЕЛЕЗЕНКИ
Развиваются при нагноительных септических заболеваниях других органов, а также вследствие осложнений при малярии, тифах, нагноении кисты селезенки, после ее открытых ранений.
Абсцессы селезенки могут быть единичными или множественными.
АБСЦЕССЫ СЕЛЕЗЕНКИ
Диагностика заболевания трудна. Абсцесс селезенки протекает в одних случаях бурно, проявляясь резкой болью в левом подреберье, лихорадкой, ознобами, увеличением селезенки, в других случаях симптоматика менее выражена. Иногда определяется флюктуация гнойника.
В гемограмме — значительный лейкоцитоз со сдвигом формулы влево.
УЗИ: абсцесс селезенки- диаметр до 10 мм, неправильной формы, неоднородный по структуре с хорошо различимыми контурами, имеет внутренние перегородки и пузырьки газа
АБСЦЕССЫ СЕЛЕЗЕНКИ
При рентгенологическом исследовании определяется затемнение в левом поддиафрагмальном пространстве, иногда с уровнем жидкости. При расположении абсцесса в верхнем полюсе селезенки бывает плеврит.
Лечение только оперативное — спленэктомия: чем раньше она произведена, тем благоприятнее исход болезни.
ИНФАРКТ СЕЛЕЗЕНКИ
Является следствием эмболии или тромбоза ветвей селезеночной артерии и наблюдается после травмы, при эндокардитах, тифах. Обширность поражения зависит от калибра обтурированного сосуда.
Диагностика. При инфаркте селезенки появляются внезапная резкая боль в левом подреберье, рвота, лихорадка, тахикардия, напряжение мышц в левом подреберье, положительный симптом Щеткина — Блюмберга. Небольшие инфаркты могут протекать бессимптомно. Инфицирование инфаркта клинически проявляется более высокой температурой, лейкоцитозом, который отсутствует в остром периоде.
ИНФАРКТ СЕЛЕЗЕНКИ
УЗИ: клинообразный участок с нечеткими контурами и сниженной эхогенностью, расположенный по периперии селезенки.
Дифференциальный диагноз инфаркта должен проводиться со спонтанным разрывом селезенки.
Лечение консервативное (холод, покой). При инфицировании инфаркта показана спленэктомия.
КИСТЫ СЕЛЕЗЕНКИ
Подразделяются на:
1. Непаразитарные кисты — редкая патология.
А)истинные кисты - могут быть связаны с пороком развития.
Б) ложные кисты - развиваются из гематом в результате травм (50%), реже при малярии, тифах.
2. Паразитарные кисты (наиболее часто встречается эхинококкоз).
Кисты селезенки чаще наблюдаются у женщин в возрасте 20-25 лет.
КИСТЫ СЕЛЕЗЕНКИ
Эхинококкоз.
Эхинококк попадает в селезенку гематогенным путем. Развитие эхинококка происходит медленно, на протяжении нескольких (иногда 10—20) лет.
Диагностика эхинококка селезенки основывается на данных:
анамнеза (выявление условий, способствующих заражению эхинококком),
клинических симптомах (выражается обычно чувством тяжести в левом подреберье и зависит от роста паразита и увеличения размеров селезенки. ). При пальпации определяется гладкая, увеличенная, малоподвижная селезенка, иногда ее флюктуация,
эозинофилии,
КИСТЫ СЕЛЕЗЕНКИ
УЗИ:
- Кисты селезенки: округлой или овальной формы с гладкими различными стенками, и анэхогенным содержимым.
- Приобретенные кисты: хорактеризуются утолщенными и гиперэхогенными стенками с наличиембольшого количества кальцинатов.
- Эпидермоидные кисты: однородные по структуре полостные образования с плотными фиброзированными стенками.
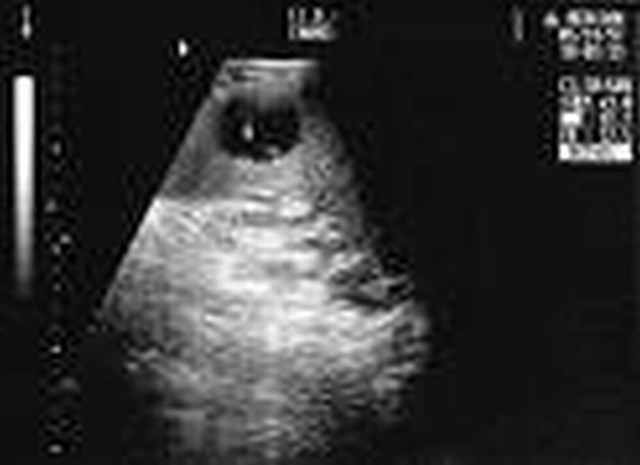
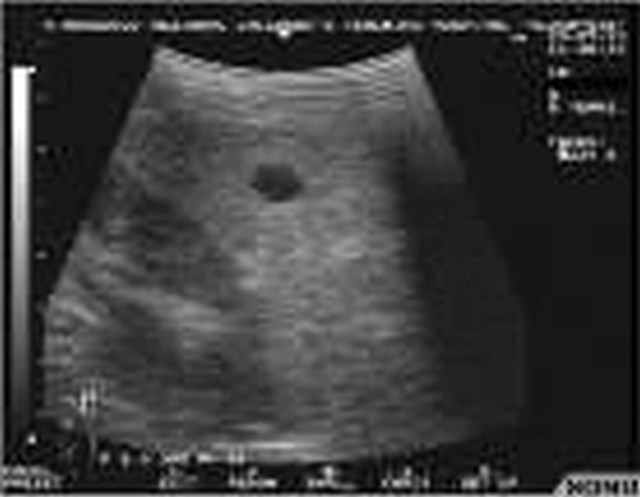
КИСТЫ СЕЛЕЗЕНКИ
положительной реакции Казони (90%), - реакции агглютинации с латексом,
рентгенологические даннные: отмечается смещение желудка вправо и селезеночного угла толстой кишки книзу. В области селезенки определяется округлое шарообразное образование.
Лечение. Наиболее оправдана спленэктомия.
ОПУХОЛИ СЕЛЕЗЕНКИ
Доброкачественные опухоли — гемангиомы, лимфангиомы, фибромы и др. — селезенки встречаются крайне редко.
Диагноз устанавливается на основании гистологического изучения пунктатов селезенки.
Лечение хирургическое — спленэктомия.
ОПУХОЛИ СЕЛЕЗЕНКИ
Злокачественные опухоли селезенки подразделяются на первичные(относятся саркомы, среди которых подавляющее большинство составляют гематосаркомы (лимфо- и ретикулосаркома)) и вторичные (метастазы рака и саркомы).
Все злокачественные опухоли селезенки встречаются чрезвычайно редко.
Диагноз злокачественных опухолей на их ранней стадии очень труден. Заболевание протекает вначале бессимптомно. Увеличение селезенки приводит к появлению чувства тяжести в левом подреберье. Для саркомы селезенки характерен быстрый рост.
В запущенных случаях отмечается асцит, резко выраженная анемизация, кахексия.
ОПУХОЛИ СЕЛЕЗЕНКИ
УЗИ: Саркома- спленомегалия, гетерогенная бедная эхоструктура и псевдоподия. Лимфангиома- одиночные очаги повышенной эхогенности или эхонегативные скопления неоднородной жидкости.
При рентгенологическом исследовании отмечается смещение толстой кишки кнутри и книзу.
Для установления диагноза решающее значение имеет гистологическое исследование пунктата селезенки.
Дифференциальный диагноз проводят со спленомегалиями другого происхождения.
Лечение только оперативное — удаление селезенки в возможно ранние сроки заболевания.
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Наиболее распространенным хирургическим методом лечения заболеваний и повреждений селезенки является спленэктомия.
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Оперативные доступы. По данным Д: М. Гроздова и М. Д. Пациоры (1962), существует более 40 оперативных доступов для удаления селезенки. Доступ выбирают в зависимости от патологии.
При болезни Гоше, гемолитической и гипопластической анемии, болезни Верльгофа наиболее удобны верхнесрединный, косой доступ параллельно левой реберной дуге или верхнесрединный с добавлением поперечного разреза влево до X ребра.
При гемолитической анемии в сочетании с калькулезным холециститом целесообразнее поперечный доступ на уровне линии, соединяющей правое и левое девятое межреберье.
При травмах селезенки используется верхнесрединный, косой и поперечный доступ.
Некоторые авторы при заболеваниях селезенки пользуются торакоабдоминальным разрезом по верхнему краю IX ребра.
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
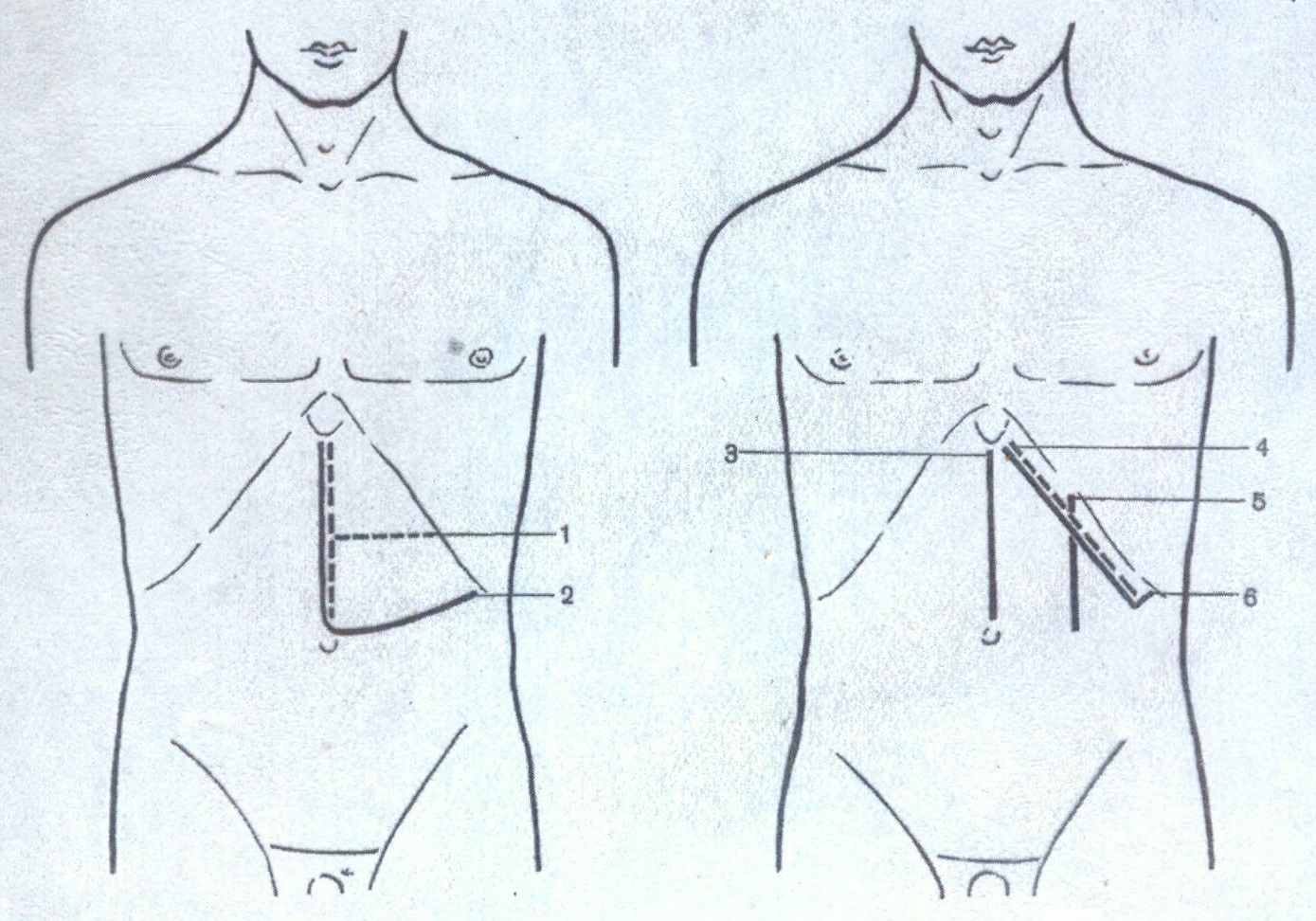
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Основные этапы операции.
После вскрытия брюшной полости производят детальную ревизию левого поддиафрагмального пространства путем осмотра и пальпации селезенки с целью уточнения ее патологии, размеров, подвижности, а также характера сращений с окружающими тканями. Следующими моментами операции являются мобилизация селезенки и перевязка сосудов ее ножки.
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Большинство хирургов начинают с мобилизации желудочно-селезеночной, селезеночно-толстокишечной, селезеночно-диафрагмальной связок. Затем ближе к воротам селезенки на сосудистую ножку накладывают зажимы и селезенку удаляют, сосуды перевязывают двумя шелковыми лигатурами.
МЕТОДЫ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
В отдельных случаях спленомегалий с периспленитом показана вначале перевязка артерии и вены селезенки с последующей ее мобилизацией. При массивных сращениях и неподвижности селезенки мобилизацию производят с наиболее доступных ее частей.
После удаления селезенки проводят тщательный гемостаз. Дренируют левое поддиафрагмальное пространство.
Средства: мультимедийное оснащение, кодограммы, демонстрация больных.
