Опубликовано в журнале «Здоровье для всех» 2008
| Вид материала | Документы |
- Опубликовано в журнале Репродуктивное здоровье в Беларуси 2009. №4 (04). С. 94-105, 259.83kb.
- Опубликовано в журнале «Интеграция образования». 2006. №2 (43)., 368.82kb.
- Опубликовано в журнале «Вопросы философии», 1992, №8-10, 444.51kb.
- А. В. Федоров Для связи, 1045.75kb.
- Опубликовано в журнале «Инновации в образовании» (Москва), 334.72kb.
- Методическое письмо. Опубликовано в журнале "Завуч начальной школы" №6 за 2001 год., 593.47kb.
- Опубликовано в журнале «Экология промышленного производства». 2007., 204.88kb.
- Опубликовано в журнале, 183.29kb.
- Э. И. Соркин Опубликовано в Сборнике доклад, 343.75kb.
- С. А. Семиков ( Нижегородский госуниверситет, радиофак, 4 курс ), 2008 г. Доклад, 65.68kb.
опубликовано в журнале «Здоровье для всех» – 2008. - № 1
Характеристика клинико-иммунологических показателей
и особенности возрастной эволюции атопических
болезней у детей
Л.М.Беляева, Н.И.Панулина, Н.В.Микульчик
Белорусская медицинская академия последипломного образования
Резюме: Изучен характер клинико-иммунологических показателей у 123 детей в возрасте от 7 до 17 лет, страдающих различными сочетаниями атопических болезней (астма, дерматит, ринит). Установлено, что сочетанные формы атопических болезней формируются у детей имеющих генетическую предрасположенность, чаще по материнской линии. Клинические проявления характеризуются последовательностью развития симптомов аллергии и сенсибилизации с дебютом атопического дерматита на первом году жизни. Для детей с сочетанными формами атопических болезней, причем независимо от вариантов их сочетания, характерны значительные нарушения со стороны показателей иммунитета, как клеточного, так гуморального и местного.
Summary: There was received the study of clinico-immunological characteristics of 123 children aged 7-17 years old with different combinations of atopic diseases (bronchial asthma, atopic dermatitis, atopic rhinitis).It was established, that genetically predisposed (by mainly matrilineal) children have atopic comorbidities. Clinical onsets are characterized by consecutive development of allergic symptoms and sensibilization with debut of atopic dermatitis in the first year of life. Children with combinative forms of atopic diseases have significant immunodisfunction (cellular,humoral and local) irrespective of version of form combination.
Ключевые слова: атопические заболевания (астма, дерматит, ринит), дети, сенсибилизация, клинико-иммунологические показатели
Аллергические болезни в настоящее время являются широко распространенными заболеваниями. По данным ВОЗ они выявляются более чем у 30% людей на земле [4, 8]. В связи, с чем проблема аллергических заболеваний превращается в глобальную проблему человечества. Наиболее часто встречаются аллергические болезни кожи (около 20%) и респираторного тракта (около 10-15%), среди них особую значимость имеет жизнеугрожающее заболевание – астма [2 ,3, 4, 8, 11, 16].
Среди аллергических заболеваний выделяют группу классических атопических болезней. В нее входят атопическая бронхиальная астма (БА), аллергический ринит (АР) и атопический дерматит (АД), развивающиеся на фоне выраженной наследственной предрасположенности и нарушения равновесия симпатической и парасимпатической регуляции соответствующего органа или системы [1, 5, 13]. Причиной атопических болезней являются экзогенные аллергены: бытовые (например. домашняя и библиотечная пыль), пыльцевые (пыльца трав, деревьев), эпидермальные (перхоть и шерсть животных), пищевые, лекарственные, биологические (насекомые, гельминты, микроорганизмы), химические (все виды макро- и микромолекулярных веществ)[2, 3, 6, 8, 11]. Современное понимание иммунологических механизмов атопии открывает новые возможности для ее терапии [1, 4, 7, 9, 10]. Атопия - это способность организма к повышенной выработке иммуноглобулина Е (IgE) в ответ на воздействие антигенов окружающей среды. Природа атопии комплексна, в ее развитии участвуют как генетические, так и внешнесредовые факторы. В основе атопии лежат нарушения иммунитета, при которых наблюдается дисбаланс между Т-хелпер-1(Тh1) и Т-хелпер-2 (Тh2)-клетками в сторону повышения активности последних. Th2-клетки синтезируют интерлейкины (ИЛ-4, ИЛ-13, ИЛ-5), которые стимулируют В-клеточную продукцию IgЕ, индуцируют активность и пролиферацию эозинофилов, увеличивают экспрессию антигенов гистосовместимости II класса, служат фактором роста тучных клеток. Особенностью IgЕ является избирательная способность фиксироваться с помощью высокоаффинного рецептора (Fc RI) с тучными клетками. При взаимодействии аллергена с IgЕ, фиксированными на поверхности тучных клеток, возникает их активация с последующим высвобождением медиаторов аллергии (гистамина, триптазы, лейкотриенов, простагландинов и фактора активации тромбоцитов), которые вызывают отек, повышение сосудистой проницаемости, гиперсекрецию слизистых желез, сокращение гладкой мускулатуры, раздражение периферических нервных окончаний, а также стимулируют миграцию эозинофилов и Тh2-клеток в покровные ткани (слизистые оболочки, кожа). Это приводит к развитию в них аллергического воспаления, составляющего основу клинических проявлений аллергических (атопических) заболеваний [1, 4, 6, 7, 8, 11, 12, 14]. На сегодняшний день хорошо известно, что тучные клетки опосредуют раннюю фазу аллергического ответа путем выброса ряда биологически активных веществ и триптазы, которая активирует специфические рецепторы на эндотелиальных и эпителиальных клетках. Активация этих рецепторов запускает каскад реакций, повышающих экспрессию молекул адгезии, вызывающих хемотаксис эозинофилов, которые в свою очередь запускают позднюю фазу аллергического ответа и участвуют в поддержании воспалительной реакции в тканях [4, 8, 9, 13, 14, 15]. Первая манифестация атопии в детском возрасте часто проявляется «аллергическими» симптомами, такими как диарея, бронхоспазм и кожные высыпания, и только позднее могут определяться ответственные IgE антитела. Установлено, что при наличии атопической предрасположенности в течение первых 3-4 лет с момента старта атопии – у половины формируются сочетанные хронические аллергические болезни – дерматит + астма + ринит, то есть - по существу стартует «атопическая болезнь» [2, 4, 6, 9, 11, 14, 16].
Цель исследования:
определить характер клинико-иммунологических показателей на разных этапах возрастной эволюции атопических болезней (различные сочетания: астма, дерматит, ринит) у детей и подростков.
Материалы и методы исследования:
Исследования проводились на базе Республиканского детского аллергологического центра (4-я детская городская клиническая больница г.Минска). Нами обследовано 123 ребенка в возрасте от 7 до 17 лет (средний возраст детей - 11,3 0,23 лет), страдающих сочетанными формами атопических заболеваний (дерматит, ринит, астма). Контрольную группу составили 50 здоровых детей аналогичного возраста и пола. Среди обследованных – 69 девочек (средний возраст - 11,6 + 0,33 года) и 54 мальчика (средний возраст – 11,03 0,32 года).
Обследованные дети были разделены на две группы: 1-ю группу составили дети с изолированным атопическим дерматитом – 71 ребенок (25 - мальчики, 46 -девочки) (группа сравнения); 2-я группа – дети с различными сочетаниями аллергических заболеваний - 52 ребенка (29 – мальчики, 23 – девочки): с сочетанием астмы, дерматита и ринита - 20 детей (14 – мальчики, 6 – девочки), с сочетанием дерматита и ринита - 18 детей (9 - мальчики, 9 - девочки), с сочетание астмы и дерматита - 14 детей (6 -мальчики, 8 - девочки).
Всем детям проведено общеклиническое и аллергологическое обследование, включающее кожные скарификационные пробы с бытовыми, пищевыми, пыльцевыми и эпидермальными аллергенами. Изучен генеалогический анамнез, анамнез жизни, анамнез болезни, характер питания на первом году жизни. В рамках лабораторно-диагностического раздела иммунологическими методами проведены: определение экспрессии CD-антигенов лимфоцитами и мононуклеарами периферической крови (CD3 –общая субпопуляция Т-лимфоцитов, CD4 – Т-хелперы, CD8 – Т-супрессоры, CD20 – В-лимфоциты, CD25, HLA-DR, HLA-ABC - клетки экспрессирующие маркеры ранней и поздней активации лимфоцитов), определение фагоцитарной активности нейтрофилов (ФП –фагоцитарный показатель, ФЧ – фагоцитарное число), концентрации иммуноглобулинов (IgG, IgA и IgM) в сыворотке крови, количественное определение общего IgE в сыворотке крови, а также определение концентрации IgG, IgA, IgAs и IgM в слюне. Статистическую обработку данных, полученных в результате исследований, проводили общепринятыми методами. Использовали пакет прикладных программ “StatView SE” (Abacus Concepts, USA) и “Excel 97”(Microsoft, USA). Достоверность различий между группами оценивали с помощью критерия t Стьюдента.
Результаты и их обсуждение.
К высоким факторам риска возникновения аллергической патологии у детей относят отягощение наследственности по аллергическими реакциями и заболеваниями. Получены доказательства участия генов иммунного ответа в продукции специфических IgE-антител, генетической детерминированности противовоспалительных цитокинов, гиперреактивности бронхов и кожи [3].
В результате проведенного нами исследования установлено, что в группе детей с изолированным атопическим дерматитом из них 56% имели наследственную отягощенность по атопическим заболеваниям, среди них у 55% - наследственность отягощена по линии матери, у 25 % - по линии отца и у 20% - по линии обоих родителей. В группе детей с сочетанием атопических заболеваний (астма, дерматит, ринит) у 65 % отмечалась наследственная отягощенность по атопическим болезням, причем одинаково часто и по линии матери (38 %), и по линии обоих родителей (38%), по линии отца – у 24%. При сочетании двух заболеваний (астма - дерматит или дерматит – ринит) у 42% выявлена отягощенная наследственность (по линии матери – у 46% , по линии отца – у 46%, а по линии обоих родителей только у 8%).
К «атопическим заболеваниям» в основном относят типичные аллергические заболевания: астму, ринит, желудочно-кишечные симптомы и характерные поражения кожи. В типичных случаях у пациента с атопией с возрастом развивается спектр «атопических заболеваний», иногда определяемый как «атопический марш». На первых годах жизни преобладают желудочно-кишечные и экзематозные кожные симптомы, часто вызываемые пищевыми аллергенами. Астма и ринит на ингаляционные аллергены развиваются позже [1, 4, 8, 11, 15]. По нашим данным установлено, что на первом году жизни у 81% детей развивалась пищевая аллергия и у 62% - атопический дерматит, появление этих заболеваний к 3- м годам отмечалось только у 1% и 11% детей соответственно. Развитие симптомов ринита и астмы чаще отмечается у детей в возрасте старше 5 лет (81% и 73% соответственно) (рисунок 1).
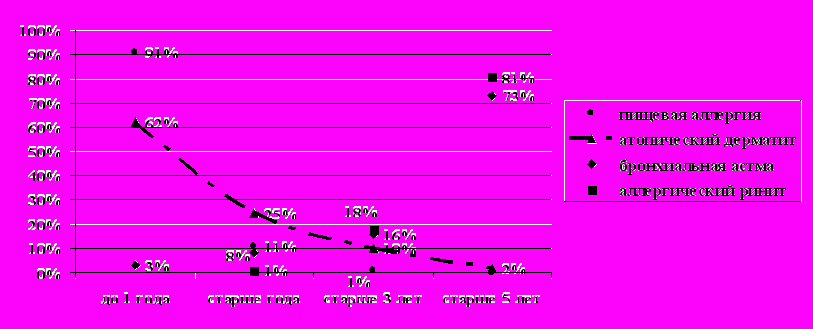
Рисунок 1 - Возрастной аспект «аллергического марша» у детей
В антенатальном периоде фактором, способствующим сенсибилизации организма, является значительная аллергенная нагрузка на плод в результате приема медикаментов матерью, избыточного употребления ею пищевых продуктов, обладающих сенсибилизирующей активностью, высокого уровня экспозиции к пыльцевым аллергенам и аэроаллергенам жилищ, воздействия профессиональных химических вредностей, курения. Сенсибилизацию плода может инициировать перенесенная матерью во время беременности вирусная инфекция [3, 5, 6, 10, 11, 16]. В постнатальном периоде риск возникновения аллергических реакций и заболеваний у детей могут повышать излишнее употребление высоко аллергенных продуктов, а также ранний перевод детей на искусственное вскармливание. По результатам наших исследований установлено, что 30% детей, страдающих сочетанными формами атопических заболеваний (астма, дерматит, ринит или астма0дерматит, ринит-дерматит), с рождения находились на искусственном вскармливании, с 3-х месяце – 28% и с 6-и месяцев – 24%.
В развитии аллергических заболеваний у детей важную роль играет пищевая аллергия. Проблема пищевой аллергии у детей - это прежде всего развитие кожной и гастроинтестинальной аллергии к белкам коровьего молока, яиц, злаков, преобладающей среди манифестных форм аллергии у детей раннего возраста, у детей с изолированным атопическим дерматитом в 64% случаев пищевая аллергия является ведущим факторов в развитии симптомов заболевания. У детей, имеющих сочетанные формы заболевания она имеет значение ведущего фактора только в 17% (сочетание астмы, дерматита, ринита) -18% (ринит-дерматит или астма-дерматит) (рисунок 2).
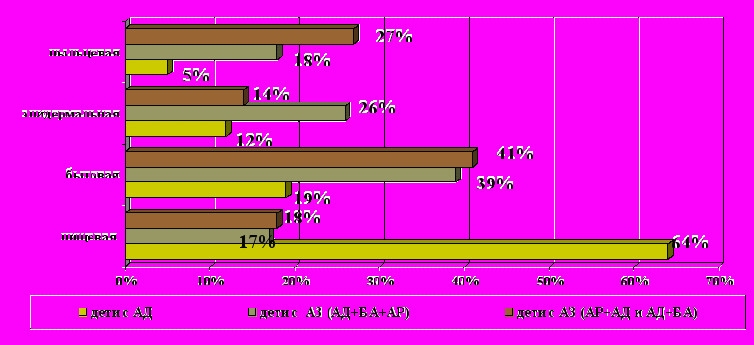
Рисунок 2 - Характер сенсибилизации у детей с сочетанием аллергических болезней
По данным литературы [1, 4, 8, 9, 12], существуют определенная последовательность развития сенсибилизации и возрастные особенности развития аллергических болезней у детей. С возрастом сенсибилизация к пищевым аллергенам у детей уменьшается. По результатам нашего исследования, приблизительно у половины детей с пищевой аллергией в анамнезе к 3-5 годам появляется повышенная чувствительность к ингаляционным, бытовым, пыльцевым аллергенам. У одной трети детей к этому возрасту развиваются поллинозы (рисунок 3). Аэроаллергены жилищ (аллергены домашней пыли, Dermatophagoides pteronyssinus, Dermatophagoides farinaе) выступают как ведущая причина возникновения аллергических болезней органов дыхания у детей (бронхиальной астмы, аллергического ринита). Существенно значение сенсибилизации к микроклещам домашней пыли в развитии обострений атопического дерматита и сочетанных проявлений атопического дерматита и бронхиальной астмы у детей. Возникновение аллергических заболеваний органов дыхания у ряда детей обусловлено сенсибилизацией к аллергенам домашних животных (чаще кошки, собаки) (рисунок 2). Сенсибилизация к пыльцевым аллергенам является причиннозначимой в развитии аллергического процесса в среднем у 20% детей с аллергическими заболеваниями, при этом отмечается возрастание роли пыльцевой сенсибилизации в формировании аллергической патологии с увеличением возраста детей (рисунки 2,3).
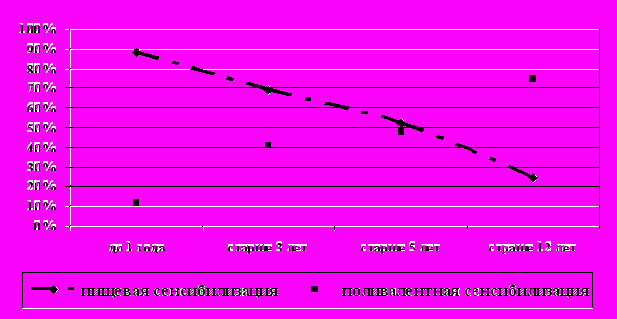
Рисунок 3 - Возрастной аспект характера сенсибилизации
В развитии аллергических заболеваний определяющее значение имеют изменения в функционировании иммунной системы. Возникновение атопических болезней связано с IgE-опосредуемыми аллергическими реакциями. При аллергологическом обследовании детей, страдающих атопическим дерматитом, аллергическим ринитом, атопической бронхиальной астмой выявляется увеличение уровня общего IgE и обнаруживаются специфические IgE-антитела к различным группам экзогенных аллергенов. Не исключается участия IgG4 в патогенезе атопических болезней у детей. Существенно значение изменений в клеточном иммунитете в развитии атопических заболеваний у детей. Увеличение продукции общего IgE является следствием взаимодействия макрофагов, Т- и В-лимфоцитов. Гиперпродукция IgE обусловливается активацией Th2-лимфоцитов и связанным с ней повышенным синтезом ИЛ-4, ИЛ-6, ИЛ-10, ИЛ-13 [6, 7, 14].
По результатам исследований иммунологических показателей у детей, страдающих сочетанными формами атопических заболеваний, выявлен ряд особенностей. При сравнении с аналогичными показателями у детей в контрольной группе для детей с различными сочетаниями атопических болезней установлено достоверное повышение количества Т-лимфоцитов (CD3+-клеток) (в группе АД+АР и у детей с изолированным АД) (Р<0,05) и достоверное снижение содержания CD8+-клеток, обладающих супрессорной активностью (Р<0,01) у детей всех групп. Это обуславливает значительное повышение иммунорегуляторного индекса (соотношение CD4+/CD8+) (Р<0,01) (таблица 1).
Таблица 1 - Иммунологические показатели у обследованных детей (M±m)
| Параметры | Дети с сочетанием БА+АД, n=14 | Дети с сочетанием БА+АД +АР n=20 | Дети с сочетанием АД+АР, n=18 | Дети с АД, n=41 | Контрольная группа, n=50 |
| Средний возраст (лет) | 11,5 0,5 | 10,60,7 | 11,40,51 | 11,00.4 | 11,6 0,37 |
| CD3 (%) | 61,1 1,7 | 60,64,34 | 65,51,8* | 63,71,4* | 59,6 0,7 |
| CD3 (кл/л х106) | 1118,3 57,5 | 1383,878,6* | 1241,2 65,1 | 1259,197,5 | 1068,9 36,9 |
| CD4 (%) | 43,4 1,1 | 42,73,2 | 44,61,5 | 45,91,6 | 43,4 0,4 |
| CD4 (кл/л х106) | 475,6 35,7 | 578,6,175,4 | 544,8 41,1 | 583,157,1 | 464,5 17,1 |
| CD8 (%) | 22,91,3 | 21,92,0** | 23,30,9** | 22,31,3** | 30,5 0,5 |
| CD8 (кл/л х106) | 255,1 26,6 | 294,443,3 | 287,526,9 | 288,432,7 | 322,2 10,7 |
| CD4/CD8 | 2,0 0,1 | 2,00,17** | 1,90,1** | 2,280,2** | 1,4 0,05 |
| CD25 (%) | 8,2 1,3 | 6,71,15* | 7,30,9* | 7,91,1* | 5,4 0,5 |
| HLA-DR (%) | 13,6 3,4 | 10,21,7* | 11,32,4 | 16,25,7* | 6,4 0,4 |
| HLA-ABC( %) | 86,2 2,6 | 68,78, | 80,74,0 | 70,95,4 | 91,3 0,8 |
| CD20 (%) | 13,70,8 | 13,71,75* | 14,41,02** | 15,21,36 | 17,9 0,3 |
| CD20 (кл/л х106) | 259,1 20,3 | 308,643,1 | 278,632,2 | 277.828,8 | 321,2 11,8 |
| IgG (г/л) | 9,6 0,4 | 9,50,9 | 9,80,4 | 9,90,3 | 10,6 0,3 |
| IgA (г/л) | 1,20,05 | 1,070,06** | 1,180,05** | 1,370,07 | 1,4 0,05 |
| IgM (г/л) | 1,07 0,05 | 0,880,04 | 1,010,04* | 1,090,04* | 0,9 0,04 |
| IgE (IU/ml) | 424,762,5 | 881,6167,4** | 332,8 85,2** | 406,534,1* | 104,5 12,2 |
| Эозинофилы (%) | 2,9 0,3 | 3,21,15 | 3,1 0,3* | 2,90,44* | 1,9 0,1 |
| Эозинофилы (кл/л х106) | 132,5 29,3 | 198,930,8* | 154,4 33,5 | 139,226,0 | 88,1 6,9 |
| ФП, % | 45,1 1,6 | 41,42,3 | 45,11,6 | 43,81,2 | 44,1 0,5 |
| ФЧ, ед. | 4,10,1 | 3,50,21** | 3,90,1** | 3,60,1** | 5,1 0, 1 |
| Ig G, мг/мл (слюны) | 0,1 0,01 | 0,120,03 | 0,090,01 | 0,090,01 | 0,08 0,02 |
| Ig A, мг/мл (слюны) | 0,1 0,02* | 0,070,01** | 0,070,01* | 0,080,01** | 0,2 0,04 |
| Ig As, мг/мл (слюны) | 0,67 0,1 | 0,630,1 | 0,550,09 | 0,720,1 | 0,7 0,05 |
| Ig M, мг/мл (слюны) | 0,030,004 | 0,020,005* | 0,020,007 | 0,030,006 | 0,04 0,004 |
Примечание - * Достоверность различий в сравнении с контролем (P<0,05)
**Достоверность различий в сравнении с контролем (P<0,01)
Установлено повышение относительного содержания клеток экспрессирующих маркеры ранней и поздней активации лимфоцитов (CD25+-клеток и HLA-DR+-клеток) (Р<0,05), а также значительное увеличение процентного и абсолютного содержания эозинофилов в периферической крови у детей всех групп (таблица 1).
При изучении показателей гуморального звена иммунитета у детей, страдающих атопическими заболеваниями (различные их сочетания), выявлен ряд отличий (сравнение с данными контрольной группы) (таблица 1). Отмечено значительное снижение процентного содержания В-лимфоцитов (CD20+-клеток) и повышение концентрации IgЕ в сыворотке крови. Дисгаммаглобулинемия у детей с различным сочетанием атопических болезней характеризовалась повышением концентрации IgМ (в группах детей с АД, АД+АР и БА+АД) и снижением концентрации IgA в сыворотке крови (во всех группах). У детей с атопическими болезнями установлена отрицательная корреляционная взаимосвязь между концентрацией IgE сыворотки крови и процентным содержанием CD8+-клеток (r=-0,67, Р<0,05). Показатель фагоцитарного числа у всех обследованных детей был достоверно сниженным по сравнению с данными контроля (Р<0,01). Для всех детей с атопическими заболеваниями установлено достоверное снижение концентрации IgA в слюне (Р<0,05) (таблица 1). При сравнении иммунологических показателей между группами (АД; АД+АР; БА+ДА; БА+АР+АД) достоверных различий не установлено.
Выводы:
- Атопические заболевания чаще возникают у детей, имеющих генетическую предрасположенность к аллергическим болезням, особенно по материнской линии; их формированию способствует «неправильное» питание матерей в период беременности, ранний перевод детей на искусственное вскармливание и рано проявляющаяся пищевая сенсибилизация.
- Клинические проявления атопических болезней у детей характеризуются последовательностью развития симптомов аллергии и сенсибилизации с дебютом атопического дерматит на первом году жизни.
- С возрастом расширяется спектр сенсибилизации и у детей старше 6 лет уже преобладает поливалентная сенсибилизация, формируется респираторный синдром, что по мере прогрессирования приводит к развитию сочетанных форм атопических болезней (дерматит, астма, ринит).
- Для детей, страдающих атопическими болезнями, причем независимо от вариантов их сочетания, характерны значительные нарушения со стороны показателей иммунитета, как клеточного, так гуморального и местного, которые в целом характеризуются повышением CD3+- (Р<0,05), иммунорегуляторного индекса (Р<0,01), содержания эозинофилов в периферической крови; снижением количества CD8+- и CD20+-клеток (Р<0,01) и фагоцитарного числа (Р<0,01), а также повышением концентрации IgE в сыворотке крови и снижением концентрации IgA (Р<0,05) в крови и в слюне. Полученные данные позволяют говорить о патогенетической общности всех этих заболеваний (БА, АД, АР) и трактовать различные варианты их сочетаний как единую «атопическую болезнь».
Литература:
- Аллергические болезни у детей / Под редакцией М. Я. Студеникина, И. И. Балаболкина.-М., 1998.
- Аллергические риниты у детей (этиология, патогенез, клиника, диагностика, лечение / Л.М.Беляева, В.Ф.Жерносек, С.М.Король и др.//Метод. рекомендации. – Минск, 2002. – 22с.
- Балаболкин, И.И. Аллергия у детей и экология / И.И.Балаболкин // Рос. педиатр. журн. – 2002. – № 5. – С. 4 – 8.
- Беляева Л.М. Атопический дерматит и аллергический ринит у детей и подростков / Л.М. Беляева – Минск: ООО «В.И.З.А.ГРУПП», 2006. – С. 8 – 135.
- Беляева Л.М. Дифференциально-диагностический комплекс клинических, иммунологических и гормональных признаков у детей школьного возраста, страдающих атопическим дерматитом / Л.М. Беляева, Н.В. Микульчик // Мед. панорама. – 2006. – №1. – С. 16–20.
- Беляева Л.М., Буза Д.И., Панулина Н.И. Клинико-анамнестическая характеристика детей с поллинозами и бронхиальной астмой, содержание интерлейкина-1 в сыворотке крови этих пациентов // Рецензируемый научно-практ. Ежегодник «Теория и практика медицины» выпуск 2. – Минск, 2000. с.145-148.
- Гущин И.С. Аллергическое воспаление и его фармакологический контроль. М.: Фармарус Принт, 1998; 252
- Жерносек В.Ф. Аллергические болезни у детей: рук. для врачей / В.Ф. Жерносек, Т.П. Дюбкова. – Минск: Новое знание, 2003. – 334с.
- Иммунология и аллергология. Алгоритмы диагностики и лечения/под ред. Р. М. Хаитова. М.: ГЭОТАР-МЕД, 2003. С. 111.
- Микульчик Н.В., Беляева Л.М., Кирильчик Е.Ю. Клинические признаки и иммунологические показатели у детей школьного возраста, страдающих атопическим дерматитом // Здравоохранение. – 2004, №4, с.32-35.
- Ревякина В. А. Атопия и атопические заболевания у детей // Consillium medicum. 2001. - Том 3. - N 4.
- Чучалин А.Г. Астма.ru, *0, 2001; 2-6.
- Busse W.W. // Allergy and Clin.immunology.-1990; 85(4): 671-83 ;
- Edwards A. Mechanism of allergic disease / The Year in Allergy 2003 / eds. S.Holgate, S.Arshad. – Oxford, 2003. – P. 83 – 100.
- Holgate S. Abstracts 2nd International symposium on allergy management. 2000; 22-3;
- Mollica F. // Ann. Allergy.-1991; 66: 490-3
Сведения об авторах:
Беляева Людмила Михайловна - доктор медицинских наук, профессор, заведующий кафедрой педиатрии БелМАПО
г.Минск, ул.Шишкина,24, 4-я детская городская клиническая больница, кафедра педиатрии БелМАПО
т.раб. 341-17-22
Панулина Наталья Ивановна - заместитель главного врача по поликлиническому разделу работы ГУ «Республиканская больница» Управления делами Президента Республики Беларусь, соискатель кафедры педиатрии БелМАПО
г.Минск, т.раб 227-16-34
Микульчик Наталья Владимировна – кандидат медицинских наук, ассистент кафедры педиатрии БелМАПО,
Адрес домашний: г.Минск, ул.Каховская, 40-70
т.раб. 340-70-14
т.дом. 233-46-90
e-mail: NatalliaMikulchyk@tut.by
