Хроническая обструктивная болезнь легких в ассоциации с сопутствующими болезнями системы кровообращения, органов пищеварения, мочеполовой системы. Особенности клиники, течения, оптимизация комплексного лечения
| Вид материала | Документы |
| Основные результаты исследования и их I-ii; ii-iii |
- Хроническая обструктивная болезнь легких тяжелого течения: отдаленные результаты хирургической, 448.64kb.
- Хроническая обструктивная болезнь лёгких, 403.84kb.
- Календарно-тематический план лекций для студентов 4 курса педиатрического факультета, 31.3kb.
- Концепция восстановительного лечения и паллиативной помощи онкологическим больным, 633.99kb.
- Аннотация, 2289.38kb.
- Санаторий «Предгорье Кавказа» находится в одном из самых живописнейших мест Краснодарского, 47.52kb.
- Приказ 17 апреля 1998 г. N 125 о стандартах (протоколах) диагностики и лечения больных, 716.63kb.
- Тема урока: Значение пищеварения. Строение и функции пищеварительной системы, 72.84kb.
- Тематический план лекций на V курсе лечебного факультета на 2011-2012 учебный год (осенний, 53.8kb.
- Лечения основные заболевания: заболевания системы кровообращения, 435.6kb.
Основные результаты исследования и их
обсуждение
При изучении частоты встречаемости у больных ассоциированной патологии, в том числе в сравнительном аспекте, как и при изолированном течении ХОБЛ и ИБС, так и при сочетании ХОБЛ и ИБС, выявлено преобладание больных с патологией системы кровообращения. На втором месте по частоте встречаемости выявлены болезни органов пищеварения. Реже обнаруживались болезни мочеполовой системы. Болезни органов дыхания и эндокринной системы занимают четвертое и пятое место по частоте встречаемости у анализируемых групп пациентов.
У больных ХОБЛ в сочетании с ИБС чаще, чем у пациентов с ХОБЛ отмечена ХСН II А стадии на 17,2% (р<0,05) и II Б стадии – 9,9% (р<0,05; табл. 1). Нарушения ритма, артериальная гипертензия выявлены у пациентов II группы на 26,4% и 12,5% чаще, чем у пациентов I группы и на 10,6% и 6,1% - чем у пациентов III группы. Болезни органов дыхания выявлялись у пациентов при сочетании ХОБЛ и ИБС на 15,9% чаще, чем у больных ХОБЛ и на 23,9% - чем у больных ИБС. Отмечено увеличение числа больных, страдающих болезнями органов пищеварения на 5,1% и 18,3% среди больных II группы по сравнению с пациентами I и III групп. При оценке частоты встречаемости болезней мочеполовой системы показано, что у больных при сочетании ХОБЛ и ИБС они диагностировались на 5,3% и 16,4% выше, чем у больных ХОБЛ и ИБС при их изолированном течении.
При анализе сочетания сопутствующих заболеваний у больных ХОБЛ как и при сочетании ХОБЛ и ИБС с наибольшей частотой обнаружено наличие нарушений ритма, ХСН, АГ и заболеваний органов пищеварительной системы (у 10,4% больных ХОБЛ и у 19,9% при сочетании ХОБЛ и ИБС; рI-II; II-III<0,05). У больных ИБС наиболее часто сочетались ХСН, АГ и болезни мочеполовой системы (у 17,2%; рII-III<0,05). Хроническая сердечная недостаточность у больных ХОБЛ, согласно Шкале оценки клинического состояния больных с ХСН и дистанции 6-минутной ходьбы соответствовала II функциональному классу.
При сочетании ХОБЛ и ИБС установлен III функциональный класс ХСН, так как по большинству клинических проявлений больные анализируемой группы имели более тяжелую картину ХСН, что выразилось в существенной разнице в баллах по ШОКС (4,1±0,08 балла – у пациентов I группы; 7,3±0,08 балла – у пациентов II группы и 5,4±0,08 балла – у пациентов III группы; рI-II; II-III <0,05).
Результаты эхокардиографических исследований свидетельствуют о раннем вовлечении в процесс левого желудочка с развитием его дисфункции у части больных ХОБЛ.
Таблица 1
Структура сопутствующей патологии у анализируемых групп
больных
| Сопутст-вующие Болезни | Группы больных | ||||||||
| I (ХОБЛ; n=732) | II (ХОБЛ и ИБС; n=765) | III (ИБС; n=583) | |||||||
| абс. числ | % | абс. числ | % | абс. числ | % | ||||
| Р | ±m | Р | ±m | Р | ±m | ||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 |
| Системы кровообращения в том числе: | 624 | 85,2 | 1,31 | 765 | 100,0* | 0,0 | 583 | 100,0 | 0,0 |
| нарушения ритма | 315 | 43,0 | 1,83 | 531 | 69,4* | 1,67 | 343 | 58,8▪ | 2,04 |
| ИБС в том числе: | | | | 765 | 100,0* | 0,0 | 583 | 100,0 | 0,0 |
| стенокардия напряжения: | | | | 765 | 100,0* | 0,0 | 583 | 100,0 | 0,0 |
| I ФК | | | | 69 | 9,0 | 1,04 | 26 | 4,4▪ | 0,86 |
| II ФК | | | | 451 | 59,0 | 1,78 | 306 | 52,5▪ | 2,07 |
| III ФК | | | | 246 | 32,0 | 1,69 | 251 | 43,1▪ | 2,05 |
| ПИКС | | | | 275 | 36,0 | 1,74 | 172 | 29,3▪ | 1,89 |
| ХСН: | 498 | 68,0 | 1,72 | 721 | 94,3* | 0,84 | 518 | 88,9▪ | 1,30 |
| I стадия | 159 | 21,7 | 1,52 | 159 | 20,9 | 1,47 | 143 | 24,6 | 1,78 |
| IIА стадия | 230 | 31,4 | 1,72 | 372 | 48,6* | 1,81 | 297 | 50,9 | 2,07 |
| IIБ стадия | 109 | 14,9 | 1,32 | 190 | 24,8* | 1,56 | 78 | 13,4▪ | 1,41 |
| АГ | 395 | 54,0 | 1,84 | 509 | 66,5* | 1,71 | 352 | 60,4▪ | 2,03 |
| Органов дыхания (искл. ХОБЛ) в том числе: | 211 | 28,8 | 1,67 | 342 | 44,7* | 1,80 | 121 | 20,8▪ | 1,68 |
| пневмония | 32 | 4,4 | 0,76 | 80 | 10,5* | 1,11 | 24 | 4,1▪ | 0,82 |
| ОРЗ | 138 | 18,9 | 1,45 | 227 | 29,7* | 1,65 | 79 | 13,6▪ | 1,42 |
| Органов пищеварения в том числе: | 402 | 54,9 | 1,84 | 459 | 60,0* | 1,77 | 243 | 41,7▪ | 2,04 |
| ГЭРБ | 206 | 28,1 | 1,66 | 267 | 34,9* | 1,72 | 113 | 19,4▪ | 1,64 |
| хр. гастрит | 211 | 28,8 | 1,67 | 296 | 38,7* | 1,76 | 162 | 21,2▪ | 1,69 |
| язвенная болезнь | 109 | 14,9 | 1,32 | 157 | 20,5* | 1,46 | 67 | 11,5▪ | 1,32 |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 |
| Мочеполовой системы в том числе: | 346 | 47,3 | 1,85 | 402 | 52,6* | 1,81 | 211 | 36,2▪ | 1,99 |
| хронический цистит | 235 | 32,1 | 1,73 | 337 | 44,1* | 1,80 | 105 | 18,0▪ | 1,59 |
| хронический пиелонефрит | 208 | 28,4 | 1,67 | 297 | 38,8* | 1,76 | 111 | 19,0▪ | 1,63 |
| ХПН | 115 | 15,7 | 1,35 | 181 | 23,7* | 1,54 | 59 | 10,1▪ | 1,25 |
| ГПЖ/из n | 159/ 579 | 27,5 | 1,86 | 207/ 619 | 33,4* | 1,90 | 112/ 439 | 25,5▪ | 2,08 |
| Эндокринной системы в том числе: | 257 | 35,1 | 1,76 | 319 | 41,7* | 1,78 | 210 | 36,0▪ | 1,99 |
| сахарный диабет | 104 | 14,2 | 1,29 | 165 | 21,6* | 1,49 | 89 | 15,2▪ | 1,49 |
| ожирение | 238 | 32,5 | 1,73 | 213 | 27,8* | 1,62 | 193 | 33,1▪ | 1,95 |
Систолическая дисфункция левого желудочка (ФВ≤45%) определялась у каждого третьего больного ХОБЛ. При сочетании ХОБЛ и ИБС систолическая дисфункция определена у 41% больных, и у 35% больных ИБС.
Показано, что у больных ХОБЛ при сочетании с ИБС наблюдалось значимое увеличение размеров ЛП – на 10,8% в сравнении с I группой и на 4,3% - с III группой. В этой же группе отмечено увеличение КСР и КДР левого желудочка на 19,9% и 8,0% по сравнению с пациентами I группы и на 11,4% и 5,5% по сравнению с III группой (табл. 2).
Соответственно изменению размеров левого желудочка наблюдалось увеличение его объемов у пациентов II группы. КСО и КДО левого желудочка у больных при сочетании ХОБЛ и ИБС были на 54,2% и 19,5% больше, чем у пациентов c ХОБЛ и на 28,9% и 12,4% - чем у пациентов с ИБС. При оценке состояния стенок основных сердечных камер отмечено увеличение ТЗСЛЖ и ТМЖП у пациентов II группы на 3,3% и 5,0% по сравнению с I группой и на 1,6% по сравнению с III группой. При оценке ММЛЖ и ИНММ показано их увеличение у пациентов при сочетании ХОБЛ и ИБС на 20,9% и 7,3% по сравнению с пациентами I группы и на 13,5% и 5,0% - по сравнению с III группой.
Таблица 2
Показатели центральной и внутрисердечной гемодинамики у
анализируемых групп больных
| Показатели | Группы больных | |||||
| I (ХОБЛ; n=498) | II (ХОБЛ и ИБС; n=721) | III (ИБС; n=518) | ||||
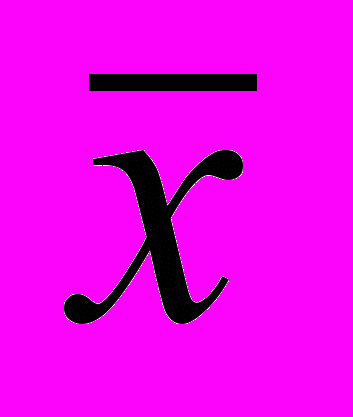 | ±m | 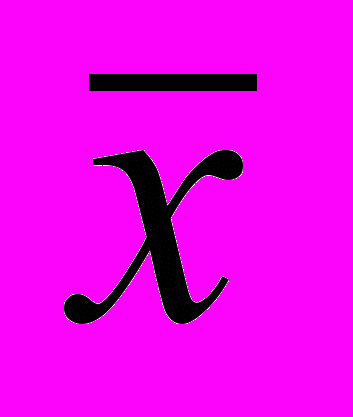 | ±m | 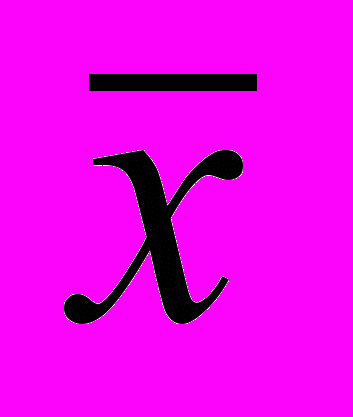 | ±m | |
| ЛП (мм) | 38,9 | 0,26 | 43,1* | 0,27 | 41,3▪ | 0,25 |
| КСР ЛЖ (мм) | 35,1 | 0,18 | 42,1* | 0,24 | 37,8▪ | 0,28 |
| КДР ЛЖ (мм) | 51,1 | 0,34 | 55,2* | 0,26 | 52,3▪ | 0,27 |
| КСО ЛЖ, мл | 51,2 | 0,59 | 79,0* | 0,49 | 61,3▪ | 0,54 |
| КДО ЛЖ, мл | 124,4 | 1,06 | 148,7* | 0,95 | 132,3▪ | 1,03 |
| ММЛЖ, г | 286,0 | 2,81 | 345,9* | 2,34 | 304,7▪ | 2,30 |
| ИНММ, г/м2 | 151,3 | 2,42 | 162,4* | 1,82 | 154,7▪ | 2,48 |
| ТЗСЛЖ (мм) | 12,0 | 0,13 | 12,4* | 0,07 | 12,2▪ | 0,09 |
| ТМЖП (мм) | 11,9 | 0,10 | 12,5* | 0,10 | 12,3▪ | 0,05 |
| УО ЛЖ, мл | 74,2 | 1,01 | 67,3* | 0,74 | 70,1▪ | 0,64 |
| ФВ ЛЖ (%) | 58,8 | 0,37 | 46,0* | 0,35 | 54,5▪ | 0,33 |
| % ∆S,% | 31,9 | 0,16 | 23,4* | 0,21 | 27,7▪ | 0,20 |
| МО, л/мин | 5,9 | 0,06 | 5,7* | 0,05 | 5,5▪ | 0,06 |
| УИ, мл/м2 | 38,7 | 0,35 | 31,2* | 0,24 | 37,5▪ | 0,25 |
| СИ, л/мин/м2 | 3,0 | 0,07 | 2,7* | 0,04 | 2,8▪ | 0,05 |
| ПП (мм) | 38,1 | 0,63 | 42,1* | 0,55 | 37,1▪ | 0,59 |
| КДР ПЖ (мм) | 24,9 | 0,21 | 27,5* | 0,16 | 21,7▪ | 0,30 |
| ТПС ПЖ (мм) | 5,1 | 0,11 | 6,3* | 0,09 | 4,0▪ | 0,09 |
| ФВ ПЖ (%) | 49,1 | 0,34 | 47,1* | 0,21 | 55,3▪ | 0,29 |
| КСО ПЖ, мл | 72,2 | 0,73 | 79,1* | 0,63 | 61,5▪ | 0,87 |
| КДО ПЖ, мл | 136,5 | 1,40 | 144,6* | 1,21 | 118,9▪ | 1,75 |
В группе больных при сочетании ХОБЛ и ИБС наблюдалось увеличение ПП на 10,5%, КДР ПЖ – на 10,4%, ТПС ПЖ – на 23,5% по сравнению с пациентами с ХОБЛ. ФВ ПЖ у пациентов II группы была снижена на 4,1% по сравнению с I группой и на 14,8% по сравнению с III группой.
Наиболее значительное повышение СрДЛА отмечено в группах больных ХОБЛ (24,7±0,41 мм рт.ст.) и при сочетании ХОБЛ и ИБС (29,9±0,27 мм рт.ст.), где средние значения СрДЛА были статистически значимо выше по отношению к III группе (21,7±0,07 мм рт.ст.) (р I-II; II-III<0,05).
При сочетании ХОБЛ и ИБС диастолическая дисфункция левого желудочка зарегистрирована у 85,8% пациентов, правого – у 91,9% больных, что статистически значимо чаще, чем у пациентов I и III групп. Диастолическая дисфункция у больных I группы характеризовалась гипертрофическим типом трансмитрального кровотока - у 64,7% больных, транстрикуспидального – у 87% больных. Отмечена тенденция к утяжелению диастолической дисфункции при сочетании ХОБЛ и ИБС, что проявилось увеличением числа пациентов с псевдонормальным типом трансмитрального кровотока - у 23,7% больных и появлением больных с рестриктивным типом транстрикуспидального кровотока – 11,8% больных. У больных ИБС диастолическая дисфункция левого желудочка, преимущественно I типа регистрировалась у 77,3% пациентов, правого желудочка – у 43,1% больных.
Таким образом, у больных ХОБЛ, особенно при сочетании с ИБС имеет место взаимоотягощающее влияние на возникновение и формирование хронической сердечной недостаточности, что обнаруживается выраженной систолодиастолической дисфункцией обоих отделов сердца, наряду с увеличением давления в системе легочной артерии.
У больных при сочетании ХОБЛ и ИБС частота сочетанных (наджелудочковых и желудочковых) нарушений ритма была наибольшей и зарегистрирована по ЭКГ покоя у 41,2% больных, по результатам ВЭМ - у 24,4% больных, по ХМ ЭКГ - у 45,5% (рI-II; II-III<0,05). Наджелудочковые аритмии у больных с патологией органов дыхания и системы кровообращения диагностированы: по ЭКГ покоя – у 17,1%, по ВЭМ – у 6,7% больных, по ХМ ЭКГ – у 10,4% больных, что статистически значимо реже, чем у пациентов I и III групп. Желудочковые нарушения ритма у больных при сочетании ХОБЛ и ИБС диагностированы по ЭКГ покоя у 23,5% больных, по ВЭМ – у 16,8% больных, по ХМ ЭКГ – у 32,5% больных, что статистически значимо реже, чем у пациентов III группы. Нарушения внутрижелудочковой проводимости в виде блокад правой ножки и/или передней ветви левой ножки пучка Гиса выявлены по ЭКГ у 37,9% больных, что статистически значимо чаще, чем у пациентов I и III групп.
У больных ХОБЛ преобладали наджелудочковые нарушения ритма, которые диагностированы по стандартной ЭКГ покоя у 37,2% больных ХОБЛ, по результатам велоэргометрии – у 18,8% больных, по ХМ ЭКГ – у 50,0% больных, что статистически значимо чаще, чем у пациентов II группы. У больных I группы желудочковые нарушения ритма: по ЭКГ покоя – у 18,1% больных, по результатам велоэргометрии – у 7,3% больных, по данным ХМ ЭКГ – у 18,1% больных регистрировались реже, чем у пациентов при сочетании ХОБЛ и ИБС (рI-II<0,05). При анализе зависимости тяжести нарушений ритма от выраженности вентиляционных расстройств, выявлено, что наджелудочковые нарушения ритма сердца были зарегистрированы преимущественно при легкой степени тяжести ХОБЛ - у 94 (72,3%) больных, а желудочковые аритмии – при средней и тяжелой - у 18 (20,7%) и 11 (20,8%) пациентов, соответственно. При крайне тяжелой степени ХОБЛ, на фоне прогрессивно нарастающей дыхательной недостаточности, нарушения сердечного ритма были сочетанными (наджелудочковые и желудочковые) – у 55,6%, желудочковые – у 15,6%, мерцательная аритмия – у 28,9%. Мерцательная аритмия была выявлена лишь у пациентов с тяжелым и крайне тяжелым течением ХОБЛ. Проведенное исследование позволило выявить факторы, инициирующие развитие аритмий у больных ХОБЛ: выраженность дыхательной недостаточности, диастолическая дисфункция левого желудочка, хроническое легочное сердце, лекарственная терапия.
Желудочковые нарушения ритма, пароксизмы мерцательной аритмии чаще обнаруживались в группе больных ИБС и по данным ЭКГ покоя желудочковые нарушения ритма выявлялись у 30,9% больных, по результатам ВЭМ – у 29,3% больных, по ХМ ЭКГ – у 48,6% больных (рII-III<0,05). При этом около половины было представлено аритмиями больших градаций, степень которых возрастала по мере декомпенсации сердечной недостаточности. Мерцательная аритмия зарегистрирована у каждого четвертого (25,1%) больного анализируемой группы по ЭКГ покоя, для сравнения в группе больных ХОБЛ мерцательная аритмия выявлена у 11,1%, при сочетании ХОБЛ и ИБС – у 17,0% больных (рI-II; II-III<0,05). Наджелудочковые и сочетанные нарушения ритма обнаруживались реже и по ЭКГ покоя выявлены у 22,7% больных и 21,3% больных, по ВЭМ – у 6,75 и 10,7%, по ХМ ЭКГ – у 12,9% и 15,7%, соответственно (рII-III<0,05).
Таким образом, у больных при сочетании ХОБЛ и ИБС наиболее часто диагностировалось сочетание наджелудочковых и желудочковых нарушений ритма. При этом выявлялось не только сочетание 2-х или 3-х видов градаций наджелудочковых и желудочковых аритмий, но и сочетание нарушений ритма и проводимости, отмечалось увеличение градации желудочковых нарушений ритма по сравнению с изолированным течением ХОБЛ. Суточное мониторирование ЭКГ явилось наиболее информативным методом диагностики нарушений ритма у больных ХОБЛ при ассоциации с патологией системы кровообращения, органов пищеварения и мочеполовой системы.
Нарушения липидного обмена проявлялись гиперхолестеринемией, гипертриглицеридемией, высокой концентрацией ХС ЛПНП, пониженным содержанием ХС ЛПВП, что соответствует IIb типу дислипидемий по классификации A.Fredrikson. Выявленный атерогенный тип гиперлипидемии свидетельствует о том, что ХОБЛ, вероятно, оказывает отрицательное влияние на развитие атеросклероза.
Артериальная гипертензия диагностировалась чаще при наличии сопутствующей патологии ХОБЛ и ИБС, составляя у больных II группы 66,5%, что статистически значимо чаще, нежели и пациентов с ХОБЛ (54,0%) и ИБС (60,4%). У 66 (16,7%) больных c АГ I группы была диагностирована I степень АГ, у 164 (41,5%) – II, у 133 (33,7%) – III степень тяжести согласно классификации по уровню АД, у 32 (8,1%) – изолированная систолическая артериальная гипертензия (ИСАГ). Среди пациентов II группы статистически значимо чаще, по сравнению с пациентами I и III групп диагностирована I степень (29,9%) и ИСАГ (16,1%), в III группе преобладали пациенты со II степенью АГ (38,6%).
Особенностью артериальной гипертензии у больных ХОБЛ по результатам суточного мониторирования АД являлись более высокие параметры гипертонической нагрузки, преимущественно в ночные часы. Адекватное ночное снижение САД (“dipper”) фиксировалось у 24,4% пациентов. Превалировал тип с недостаточным ночным снижением АД (“non dipper”) – у 53,7%, повышение АД (“night picker”) регистрировалось у 19,5% больных. Статистически значимой корреляционной связи между уровнем АД и выраженностью бронхиальной обструкции не выявлено.
У пациентов II группы нормальный суточный ритм АД установлен лишь у 10,5% больных (рI-II; II-III<0,05). По сравнению с I и III группами удельный вес “night picker” и “over dipper” был статистически значимо выше (34,3% и 17,9%, соответственно; рI-II; II-III<0,05). Необходимо отметить значительное повышение вариабельности АД на фоне высокой ЧСС.
Среднесистолическое АД и показатель нагрузки давлением в дневные часы был выше у пациентов III группы, по сравнению со II. В то же время более половины пациентов имели тип “dipper” с адекватным снижением АД в ночное время (рII-III<0,05).
В проведенном исследовании не было выявлено статистически значимой корреляционной связи между уровнем АД и выраженностью бронхиальной обструкции, а также между показателем нагрузки давлением и данными спирометрии, что свидетельствует о едином патогенезе АД. Вместе с тем, более высокие параметры гипертонической нагрузки, преимущественно в ночные часы у лиц с сочетанием АГ и ХОБЛ показали, что легочная патология вносит определенный вклад в формирование и закрепление гипертензионного синдрома.
Из диагностированных болезней органов пищеварения на первом месте по частоте встречаемости был хронический гастрит, на втором – гастроэзофагеальная рефлюксная болезнь, которые обнаруживались у пациентов при сочетании ХОБЛ и ИБС на 6,8% и 9,9% чаще, чем у больных ХОБЛ и на 15,5% и 17,5% - чем у больных ИБС (табл. 3).
Таблица 3
Патологические изменения слизистой оболочки желудка
и двенадцатиперстной кишки у анализируемых групп больных
| Тип изменений | Группы больных | ||||||||
| I (ХОБЛ; n=402) | II (ХОБЛ и ИБС; n=459) | III (ИБС; n=243) | |||||||
| абс. числ | % | абс. числ | % | абс. числ | % | ||||
| Р | ±m | Р | ±m | Р | ±m | ||||
| Хр. гастрит в том числе: | 221 | 55,0 | 2,48 | 286 | 62,3* | 2,26 | 125 | 51,4▪ | 3,21 |
| неатрофич. | 51 | 23,1 | 2,83 | 23 | 8,0* | 1,61 | 20 | 16,0▪ | 3,28 |
| атрофический | 143 | 64,7 | 3,22 | 231 | 80,8* | 2,33 | 89 | 71,2▪ | 4,05 |
| особые формы | 27 | 12,2 | 2,20 | 32 | 11,2 | 1,86 | 16 | 12,8 | 2,99 |
| Хр. дуоденит в том числе: | 187 | 46,5 | 2,49 | 248 | 54,0* | 2,33 | 107 | 44,0▪ | 3,18 |
| эритематоз. | 63 | 33,7 | 3,46 | 32 | 12,9* | 2,13 | 41 | 38,3▪ | 4,70 |
| геморрагич. | 35 | 18,7 | 2,85 | 52 | 21,0 | 2,59 | 16 | 15,0 | 3,45 |
| атрофический эрозивный уэелковый | 58 | 31,0 | 3,38 | 100 | 40,3* | 3,11 | 30 | 28,0▪ | 4,34 |
| 22 | 11,8 | 2,36 | 50 | 20,2* | 2,55 | 13 | 12,2▪ | 3,16 | |
| 9 | 4,8 | 1,57 | 14 | 5,6 | 1,47 | 7 | 6,5 | 2,39 | |
| Язвенная болезнь в том числе: | 109 | 27,1 | 2,22 | 157 | 34,2* | 2,21 | 67 | 23,6▪ | 2,72 |
| желудка | 29 | 26,6 | 4,23 | 77 | 49,0* | 3,99 | 19 | 28,4▪ | 5,51 |
| двенадцатиперст. кишки | 62 | 56,9 | 4,74 | 48 | 30,6* | 3,68 | 23 | 34,3 | 5,80 |
| сочетанная | 18 | 16,5 | 3,56 | 32 | 20,4 | 3,22 | 25 | 37,3▪ | 5,91 |
| Оперированный желудок | 41 | 10,2 | 1,51 | 67 | 14,6* | 1,65 | 22 | 9,1▪ | 1,84 |
Язвенная болезнь диагностировалась у каждого пятого пациента II группы, что статистически значимо чаще, чем у больных I (14,9%) и III групп (11,5%).
Обследование больных с болезнями органов пищеварения показало, что при сочетании ХОБЛ и ИБС преобладает атрофическая форма хронического гастрита и желудочная локализация язвенного дефекта. Необходимо отметить, что неатрофическая форма хронического гастрита (с соответственно наибольшей инфицированностью Helicobacter pylori) и дуоденальная локализация язвенного дефекта чаще диагностированы у больных I группы.
К особенностям патологии органов пищеварения у больных III группы можно отнести значительную частоту осложненного течения язвенной болезни, так рубцово-язвенная деформация луковицы двенадцатиперстной кишки и выходного отдела желудка диагностирована у 52,2% больных III группы, страдающих болезнями пищеварительной системы, среди пациентов II группы осложнения выявлены лишь у 35,0% (рI-II; II-III<0,05).
Таким образом, более частое возникновение болезней органов пищеварения у больных при сочетании ХОБЛ и ИБС связано с взаимонеблагоприятным влиянием заболеваний органов дыхания и системы кровообращения на пищеварительный тракт. Гипоксия, системные эффекты, нарушения микроциркуляции и другие патогенетические механизмы формируют скудную клиническую картину при выраженных эндоскопических изменениях.
Воспалительные заболевания мочеполовой системы (хронический цистит, хронический пиелонефрит) диагностировались более чем у трети больных ХОБЛ, возрастая при ассоциации с ИБС на 12% и 10,4%, соответственно (рI-II; II-III<0,05). Значительная распространенность диабетической нефропатии, преобладающая во II группе (13,3% больных), связана, по-видимому, с высокой частотой сахарного диабета, как среди пациентов данной группы (21,6% больных), так и среди пациентов групп сравнения (14,2% - в I группе; 15,2% - в III группе). Ишемическая болезнь почек выявлялась у 5,8% больных II группы, среди пациентов I и III групп она определялась значительно реже, что позволяет предположить негативное совместное влияние ХОБЛ и ИБС на течение атеросклеротического процесса.
Высокая частота сопутствующей патологии мочеполовой системы у больных ХОБЛ требует дальнейшего исследования, так как с учетом общности некоторых этиологических и патогенетических звеньев, нельзя исключить влияние системных эффектов на поражение почек.
При анализе особенностей ремоделирования сердца по данным эхокардиодопплерографии у больных ХОБЛ с учетом наличия сопутствующей патологии можно констатировать, что у больных при сочетании ХОБЛ и ИБС процессы ремоделирования левого желудочка и правого желудочка были максимально выражены по сравнению с больными I и III групп.
Бронхолитики, относящиеся к основным препаратам для лечения ХОБЛ, применялись у всех больных I и II групп по потребности или на регулярной основе (табл. 4).
Таблица 4
Частота назначения классов препаратов, применяющихся при лечении ХОБЛ у анализируемых групп больных
| Классы лекарственных препаратов | Группы больных | ||||||
| I (ХОБЛ; n=732) | II (ХОБЛ и ИБС; n=765) | ||||||
| абс. числ | % | абс. числ | % | ||||
| Р | ±m | Р | ±m | ||||
| Бета2-агонисты | к/д | 261 | 35,7 | 1,77 | 139 | 18,2* | 1,39 |
| д/д | 103 | 14,1 | 1,29 | 78 | 10,2* | 1,09 | |
| Антихолинергические препараты | к/д | 113 | 15,4 | 1,34 | 181 | 23,7* | 1,54 |
| д/д | 68 | 9,3 | 1,21 | 96 | 12,6* | 1,04 | |
| Теофиллин (медленного высвобождения) | 103 | 14,1 | 1,29 | 51 | 6,7* | 0,90 | |
| Антихолинергетики + Бета2-агонисты | 414 | 54,1 | 1,84 | 534 | 69,8* | 1,66 | |
| Бета2-агонисты д/д + иГКС | 59 | 8,0 | 1,00 | 86 | 11,2* | 1,14 | |
| ГКС | иГКС | 112 | 15,3 | 1,33 | 151 | 19,7* | 1,44 |
| системные | 82 | 11,2 | 1,17 | 125 | 16,3* | 1,34 | |
Примечания: к/д – короткодействующие; д/д – длительно-действующие; ГСК – глюкокортикостероиды.
У пациентов II группы в качестве бронходилатирующей терапии комбинация антихолинергических препаратов и бета2-агонистов применялась на 15,7% чаще, чем у больных с изолированным течением ХОБЛ.
Антихолинергические препараты также чаще использовались у больных при сочетании ХОБЛ и ИБС: короткодействующие на 8,3%, длительнодействующие – на 3,3% чаще, чем у больных ХОБЛ. Глюкокортикостероиды, как системные, так и ингаляционные в том числе в комбинации с бета2-агонистами назначались у больных II группы от 5,1% до 3,2% чаще, чем у больных I группы. Бета2-агонисты и теофиллины чаще использовались при ведении больных ХОБЛ.
Для лечения ассоциированной патологии иАПФ применялись на 15,2%, а антагонисты кальция на 10,5% чаще у больных при сочетании ХОБЛ и ИБС, по сравнению с больными I группы и на 6,1% и 15,8% - чем у пациентов III группы (табл. 5).
Таблица 5
Распределение больных анализируемых групп в соответствии с проводимым лечением
| Лекарственные препараты | Группы больных | ||||||||
| I (ХОБЛ; n=732) | II (ХОБЛ и ИБС; n=765) | III (ИБС; n=583) | |||||||
| абс. число | % | абс. число | % | абс. число | % | ||||
| Р | ±m | Р | ±m | Р | ±m | ||||
| Ингибиторы АПФ | 397 | 54,2 | 1,84 | 531 | 69,4* | 1,67 | 369 | 63,3▪ | 2,00 |
| Антагонисты рецепторов к АII | 53 | 7,2 | 0,96 | 79 | 10,3* | 1,10 | 36 | 6,2▪ | 1,0 |
| Нитраты и нитратоподобные соединения | | | | 369 | 48,2 | 1,81 | 246 | 42,2▪ | 2,05 |
| Бета-блокаторы (кардиоселективные) | 51 | 7,0 | 0,94 | 89 | 11,6* | 1,16 | 252 | 43,2▪ | 2,05 |
| Антагонисты кальция | 221 | 30,2 | 1,70 | 311 | 40,7* | 1,78 | 145 | 24,9▪ | 1,79 |
| Сердечные гликозиды | 32 | 4,4 | 0,76 | 64 | 8,4* | 1,00 | 92 | 15,8 | 1,51 |
| Амиодорон | 107 | 14,6 | 1,31 | 251 | 32,8* | 1,70 | 202 | 34,7 | 1,97 |
| Диуретики | 347 | 47,4 | 1,85 | 531 | 69,4* | 1,67 | 323 | 55,4▪ | 2,06 |
| Антагонисты альдостерона | 145 | 19,8 | 1,47 | 245 | 32,0* | 1,69 | 132 | 22,6▪ | 1,73 |
| Дезагреганты | 119 | 16,3 | 1,37 | 347 | 45,4* | 1,80 | 231 | 39,6▪ | 2,03 |
| Антикаогулянты | 59 | 8,1 | 1,01 | 119 | 15,6* | 1,31 | 69 | 11,8▪ | 1,34 |
| Н2-блокаторы | 71 | 9,7 | 1,09 | 135 | 17,7* | 1,38 | 49 | 8,4▪ | 1,15 |
| ИПП | 112 | 15,3 | 1,33 | 186 | 24,4* | 1,55 | 80 | 13,7▪ | 1,43 |
Примечания: ИПП – ингибитор протонной помпы.
Под динамическим наблюдением в течение года находилось 32 пациента I группы, 34 больных – II группы и 31 больных – III группы.
На момент включения больных в исследование ХОБЛ была в фазе обострения. Исходно больные групп наблюдения по основным клиническим характеристикам не отличались между собой, что позволило сравнивать их в дальнейшем.
Основным параметром эффективности лечения больных ХОБЛ были замедление прогрессирования болезни (по динамике клинико-лабораторных данных, показателей ОФВ1 и ФЖЕЛ, результатов эхокардиографии), дополнительными параметрами – улучшение переносимости физической нагрузки, уменьшение частоты и тяжести обострений, предупреждения и контролирования симптомов. Как инструмент количественной оценки состояния больных ХОБЛ использовался метод BODE – комбинация большинства выше перечисленных показателей, который позволил определить прогноз последующей выживаемости с большей точностью, чем любой показатель, взятый по отдельности.
В комплексной терапии пациентов, находящихся под динамическим наблюдением использовался ингибитор АПФ эналаприл (оригинальный либо его дженерики). Суточная доза препарата подбиралась индивидуально. Критерием неприемлемости дозы считали уменьшение систолического АД ниже 110 мм рт.ст., диастолического АД ниже 70 мм рт.ст. В случаях стойкого снижения АД дозу препарата уменьшали до предыдущей. В ходе титрования стремились выйти на возможно высокие дозы. Эффективность лечения ХСН оценивали в баллах по ШОКС.
На протяжении исследования регистрировали все побочные эффекты и проводили их мониторинг. Побочным эффектом считался любой клинический симптом, объективный признак по данным физикального или инструментального исследования, который возникал или усиливался после начала лечения.
Из исследования выбыло 4 человека: один больной III группы скончался от рака желудка с метастазами, 2 больных отказались от наблюдения, не мотивируя четко причин отказа, у 1 больного было выявлено острое повышение креатинина крови на 32,5% от исходного уровня, по результатам допплерографии сосудов почек диагностирована ишемическая нефропатия, что явилось показанием для отмены иАПФ.
При поступлении в стационар и после выписки в течении года пациентам проводилась бронходилатационная и, при необходимости антибактериальная терапия, в соответствии с рекомендациями GOLD (2006).
У больных II и III групп исследование проводилось на фоне продолжающегося приема ранее подобранной антиангинальной терапии с использованием длительно-действующих дигидропиридиновых антагонистов кальция.
Таблица 6
Динамика показателей функции внешнего дыхания у анализируемых групп больных
| Показатели | Группы больных | ||||||
| I (ХОБЛ; n=31) | II (ХОБЛ и ИБС; n=32) | III (ИБС; n=30) | |||||
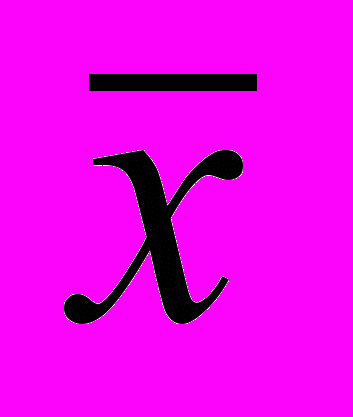 | ±m | 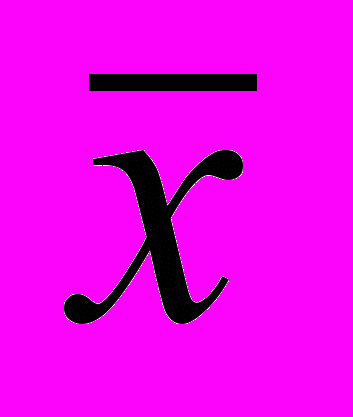 | ±m | 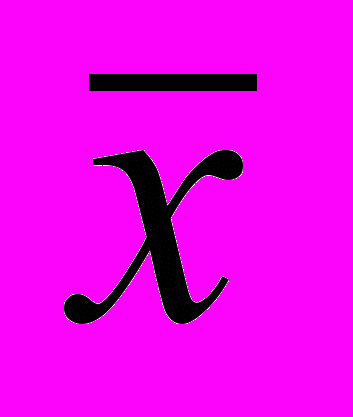 | ±m | ||
| SVC, % к долж. | при поступл. | 67,4 | 3,16 | 65,3 | 3,35 | 78,7▪ | 3,43 |
| при выписке | 73,4 | 3,58 | 67,4 | 3,76 | 79,8▪ | 3,30 | |
| через год | 70,2 | 3,27 | 64,2 | 3,70 | 76,7▪ | 3,34 | |
| FVC, % к долж. | при поступл. | 61,8 | 3,53 | 56,6 | 3,12 | 73,7▪ | 3,38 |
| при выписке | 68,5 | 3,40 | 59,8 | 3,19 | 76,6▪ | 3,27 | |
| через год | 65,4 | 3,23 | 57,1 | 2,97 | 71,2▪ | 3,38 | |
| FEV1, % к долж. | при поступл. | 59,8 | 4,14 | 55,4 | 3,38 | 81,4▪ | 2,86 |
| при выписке | 64,7 | 3,92 | 57,7 | 3,40 | 83,2▪ | 3,51 | |
| через год | 64,1 | 3,33 | 54,7∆* | 3,29 | 79,3∆▪ | 2,86 | |
| FEV1/FVC, % | при поступл. | 56,4 | 2,60 | 52,7 | 1,95 | 79,6▪ | 2,78 |
| при выписке | 60,2 | 1,51 | 57,0 | 1,57 | 81,1▪ | 1,75 | |
| через год | 59,8 | 2,33 | 53,4∆* | 1,91 | 78,5∆▪ | 2,78 | |
Примечания: - статистически значимые различия (р<0,05) при поступлении и при выписке; ∆ - статистически значимые различия (р<0,05) при выписке и через год наблюдений.
У больных I и II групп все показатели, характеризующие функциональную способность легких, имели умеренную положительную динамику после стационарного лечения ХОБЛ в период обострения. ОФВ1 увеличился на 8,2% от должных величин (при поступлении больных в стационар) у пациентов I группы и на 4,2% от должных величин у пациентов II группы, а индекс ОФВ1/ФЖЕЛ на 6,7% и 7,4% соответственно за время нахождения на стационарном лечении (2 – 3 недели) (табл. 6). За это время уменьшилась степень выраженности одышки, количество мокроты, интоксикационный синдром, повысилась толерантности к физической нагрузке, что свидетельствовало о положительной клинической динамике.
При более длительном наблюдении (1 год) снижение ОФВ1 и ФЖЕЛ у пациентов I и II групп превышало пределы физиологической редукции и составило у пациентов I группы 0,041±0,01 л, у пациентов II группы – 0,062±0,01 л, у пациентов III группы – 0,034±0,01 л (рI-II; II-III <0,05). Преобладающее снижение функции легких у больных II группы связано, по-видимому, с неблагоприятным влиянием сопутствующей патологии еще больше усугубляющей газообмен вследствие постепенно нарастающего сопротивления дыхательных путей.
При анализе изменения индекса BODE, объединившего респираторные и системные проявления ХОБЛ отмечалась его положительная тенденция у больных I группы (4,9±0,34 балла в начале исследования и 4,2±0,41 балла через год) (табл. 7). У пациентов II группы индекс BODE за период наблюдения практически не изменился (5,5±0,34 балла и 5,3±0,35 балла, соответственно). Необходимо отметить, что несмотря на снижение ОФВ1 и тенденцию к снижению ИМТ, у больных наблюдаемых групп на фоне проводимой терапии увеличилась толерантность к физической нагрузке и снизился индекс одышки.
При выписке из стационара у начала наблюдения на фоне комплексной терапии, включающей как ингибиторы АПФ, так и антагонисты кальция, отмечалась выраженная положительная динамика с уменьшением размеров ЛЖ и ПЖ, индекса массы миокарда, улучшением систолической функции ЛЖ, снижением степени легочной гипертензии.
По данным ЭКГ покоя в период ремиссии ХОБЛ (при выписке из стационара) у больных I группы нарушения ритма регистрировались у 13 (41,9%) больных, из них наиболее часто - наджелудочковые нарушения ритма.
Таблица 7
Динамика показателей, характеризующих индекс BODE у анализируемых групп больных
| Показатели | Группы больных | ||||||
| I (ХОБЛ; n=31) | II (ХОБЛ и ИБС; n=32) | III (ИБС; n=30) | |||||
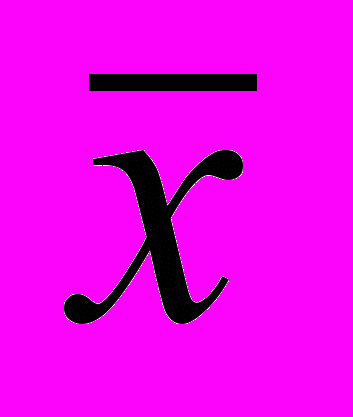 | ±m | 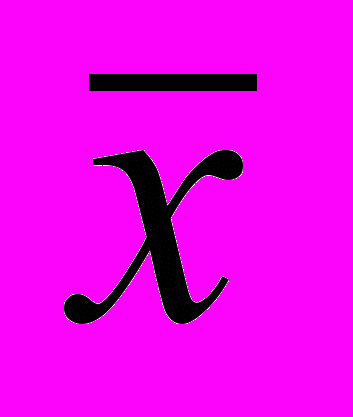 | ±m | 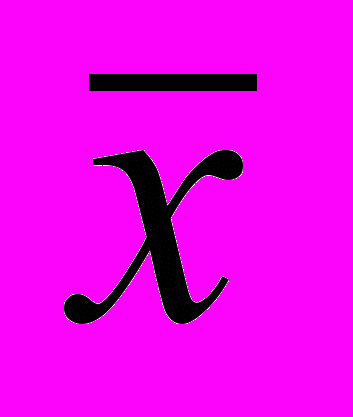 | ±m | ||
| Тест 6-мин. ходьбы, м | при поступл. | 297,6 | 13,7 | 258,5 | 15,4 | 273,4 | 12,3 |
| при выписке | 321,5 | 13,5 | 285,4 | 14,6 | 312,4 | 13,7 | |
| через год | 371,2∆ | 14,6 | 327,6∆* | 15,3 | 367,9∆▪ | 13,7 | |
| Индекс одышки, баллы | при поступл. | 2,41 | 0,11 | 2,67 | 0,10 | 2,38▪ | 0,10 |
| при выписке | 2,34 | 0,12 | 2,60 | 0,10 | 2,27 | 0,15 | |
| через год | 1,99∆ | 0,11 | 2,31∆* | 0,11 | 1,78∆▪ | 0,12 | |
| ИМТ, кг/м2 | при поступл. | 24,4 | 0,74 | 22,7 | 0,62 | 24,7 | 0,78 |
| при выписке | 24,9 | 0,67 | 23,5 | 0,67 | 25,1 | 0,75 | |
| через год | 23,5∆ | 0,34 | 21,9∆ | 0,18 | 24,3▪ | 0,73 | |
| Индекс BODE, баллы | при поступл. | 4,9 | 0,34 | 5,5 | 0,34 | 5,1 | 0,46 |
| при выписке | 4,5 | 0,38 | 5,4 | 0,42 | 4,8 | 0,40 | |
| через год | 4,2 | 0,36 | 5,3* | 0,35 | 4,6 | 0,37 | |
Примечания: - статистически значимые различия (р<0,05) при поступлении и при выписке; ∆ - статистически значимые различия (р<0,05) при выписке и через год наблюдений.
У больных II группы нарушения ритма выявлены у 20 (62,5%) больных, преобладали сочетанные нарушения ритма: наджелудочковые и желудочковые. Нарушения ритма обнаруживались у 17 (56,7%) пациентов III группы, у них диагностировалась наибольшая частота желудочковых аритмий. В конце периода наблюдения нарушения ритма определялись у 9 (29,0%) больных I группы, у 16 (50,0%) больных II группы и у 11 (36,7%) больных III группы, что свидетельствует о положительном антиаритмическом эффекте проводимой терапии.
За время наблюдения число приступов стенокардии и потребность в сублингвальном нитроглицерине в неделю снизились во II группе на 40,6% и 53,1%, в III группе на 53,3% и 56,7%, соответственно.
В качестве критерия эффективного гипотензивного ответа рассматривалось как снижение АД до целевого уровня, так и снижение систолического и/или диастолического АД более чем на 15% от исходных значений. Наиболее выраженное изменение показателей наблюдалось через 2-3 недели терапии, после чего темпы снижения АД замедлялись.
У больных наблюдаемых групп не отмечалось значимого повышения уровня калия, мочевины и креатинина, при динамическом наблюдении не выявлено различий по влиянию на эти биохимические показатели.
Необходимость в дополнительном назначении ингибиторов протонного насоса возникла у 5% больных, без существенных различий по группам, имеющим в анамнезе заболевания желудка (язвенная болезнь, хронический гастрит) и получающих, согласно стандартов, системные глюкокортикостероиды.
Таким образом, включение в комплексную терапию больных ХОБЛ, в том числе при наличии сочетанной патологии системы кровообращения, органов пищеварения, мочеполовой системы иАПФ оказывает положительное действие на системные проявления, что позволяет замедлить прогрессирование заболевания при оценке по индексу BODE.
