На правах рукописи
| Вид материала | Автореферат |
- Печатная или на правах рукописи, 21.09kb.
- Удк 796/799: 378 , 770.24kb.
- На правах рукописи, 399.58kb.
- На правах рукописи, 726.26kb.
- На правах рукописи, 1025.8kb.
- На правах рукописи, 321.8kb.
- На правах рукописи, 552.92kb.
- На правах рукописи, 514.74kb.
- На правах рукописи, 670.06kb.
- На правах рукописи, 637.26kb.
На правах рукописи
МУДУНОВ
АЛИ МУРАДОВИЧ
ОПУХОЛИ ОСНОВАНИЯ ЧЕРЕПА.
КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ.
14.01.12 – Онкология
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
доктора медицинских наук
Москва
2010
Работа выполнена в учреждении Российской академии медицинских наук Российском онкологическом научном центре им.Н.Н. Блохина РАМН (директор - академик РАН и РАМН, профессор М.И. Давыдов)
Научные консультанты
Доктор медицинских наук, профессор Е.Г.Матякин
Член-корреспондент РАМН, доктор медицинских наук, профессор Б.И.Долгушин
Официальные оппоненты:
доктор медицинских наук, профессор С.В. ОДИНЦОВ
доктор медицинских наук, профессор Г.В. УНГИАДЗЕ
доктор медицинских наук, профессор А.А. НИКИТИН
Ведущая организация
ГОУ ДПО «Российская медицинская академия последипломного образования» МЗ и СР РФ
Защита диссертации состоится « 22 » октября 2010 г. в 10 часов
на заседании Диссертационного совета Д. 001.017.02 при Российском онкологическом научном центре им.Н.Н. Блохина РАМН (115478, Москва, Каширское шоссе, 24)
С диссертацией можно ознакомиться в библиотеке Российского онкологического научного центра им.Н.Н. Блохина РАМН.
Автореферат разослан « » 2010 г.
Ученый секретарь Диссертационного совета
доктор медицинских наук, профессор Ю.А. Барсуков
АКТУАЛЬНОСТЬ ТЕМЫ
Опухолевое поражение основания черепа – редко наблюдаемое в клинике явление. Так одна из основных причин развития этого патологического состояния – опухоли придаточных пазух полости носа встречаются всего лишь у 1 человека на 100000 населения, из которых только у 15% развивается поражение непосредственно основания черепа к моменту начала лечения (DeMonte F., 2005). Вся нозологическая группа представлена новообразованиями различного гистогенеза, объединенных поражением одной анатомо-топографической области. Как правило, поражение основания черепа происходит вторично при местном распространении опухолевого процесса соседних локализаций (полость носа, подвисочная ямка, полость черепа и т.д.), реже первично при развитии опухолей непосредственно из костных структур составляющих основание черепа и при вторичном метастатическом поражении.
Опухоли указанной локализации характеризуются комбинированным поражением лицевого скелета и основания черепа, т.н. краниофациальной зоны, и являются одной из самых сложных нозологических форм среди патологии органов головы и шеи из-за особенностей анатомических характеристик, отсутствия четкой клинической картины и спланированной терапевтической тактики. Поражение нескольких анатомических зон и частое распространение опухолей в полость черепа, вовлечение в процесс головного мозга, черепно-мозговых нервов и магистральных сосудов, затрудняют выполнение адекватных хирургических вмешательств с удалением тканей в едином блоке. При этом объем тканевых дефектов и осложнений, после выполненных расширенно-комбинированных операций, бывают настолько выраженными, что нередко становятся несовместимыми с жизнью. Все это требует использования эффективных и в то же время органосохраняющих методов лечения, основным из которых на сегодня является хирургический.
Поражение основания черепа опухолями соседних локализаций вызывает резкое снижение выживаемости пациентов, обусловленное увеличением частоты местных рецидивов, что в свою очередь является следствием невозможности выполнения радикального хирургического вмешательства (Paul J. Donald, 1998).
Первое значительное улучшение показателей выживаемости пациентов с опухолевым поражением основания черепа произошло именно после внедрения в лечебную практику краниофациальных резекций. Наиболее многочисленные работы за последнее время, включающие пациентов, которым выполнялись подобные вмешательства, демонстрируют сильно различающиеся результаты – 47-70% 5-летней и 41-48% 10-летней выживаемости для всех видов злокачественных опухолей (Cantu G. 1999, Ketcham A.S. 1985, Lund V.J. 1998, Shah J.P. 1997).
По данным международной исследовательской группы по изучению краниофациальных резекций (ICSG) в ведущих клиниках мира за последние почти 50 лет (с 1956 по 2000гг.) выполнено всего около 1300 хирургических вмешательств по поводу различных злокачественных опухолей основания черепа (P.Gullane., 2008). В связи с этим становится понятной причина отсутствия к настоящему времени сформулированной тактики лечения пациентов в этой разнообразной по морфологическому составу опухолей группе. Кроме этого не определена целесообразность выполнения больших комбинированных операций в этой зоне, которые сами по себе несут колоссальный риск опасных для жизни осложнений.
Комплексный характер поражения, свойственный опухолям этой локализации заставляет тщательно планировать хирургические вмешательства, что является залогом успешного исхода радикальной операции. Последнее невозможно без использования всего комплекса современных возможностей лучевых методов диагностики, среди которых ведущую роль при опухолевом поражении основания черепа играют рентгеновская компьютерная (КТ) и магнитно-резонансная томография (МРТ). Кроме этого в последнее время появились методики моделирования трехмерных дефектов возникающих в области черепа во время выполнения обширных хирургических вмешательств, которые используют в своих алгоритмах данные КТ и МРТ в дооперационном периоде.
Современные успехи в лечении опухолевой патологии основания черепа базируются не только на достижениях хирургии. Радикальное увеличение выживаемости пациентов с опухолевым поражением основания черепа невозможно без применения новейших методик комплексного лечения в связи с тем, что большинство этих опухолей представлено крайне злокачественными, слишком запущенными процессами. Большинство опухолей поражающих основание черепа чувствительны к применению лучевой терапии, что позволяет активно использовать её в плане комплексного лечения.
Таким образом, в настоящее время в арсенале онкологов имеются мощные инструменты противоопухолевого воздействия, которые в дополнение к хирургическому методу позволяют рассчитывать на значительное улучшение эффективности местно-регионарного и системного воздействия. В связи с этим основной целью нашего исследования явилось улучшение результатов лечения пациентов с опухолевой патологией основания черепа с помощью применения всего комплекса современных методов лечения.
ЦЕЛЬ ИССЛЕДОВАНИЯ:
Улучшение результатов лечения больных с опухолевым поражением основания черепа путем совершенствования хирургической тактики, а в случае злокачественных опухолей путем сочетания современных хирургических вмешательств с активными режимами химиолучевой терапии.
ЗАДАЧИ ИССЛЕДОВАНИЯ.
1. Изучение клинико-диагностических особенностей опухолевого поражения основания черепа.
2. Определение диагностических критериев позволяющих четко формулировать показания к выполнению радикальных хирургических вмешательств в области основании черепа.
3. Оценка возможностей современных хирургических вмешательств в лечении больных с опухолевым поражением различных отделов основания черепа.
4. Улучшение результатов реконструктивных вмешательств на основании черепа с помощью применения комбинированных пластических этапов и новых материалов на основе заранее смоделированных имплантатов.
5. Изучение эффективности химиолучевой терапии у больных злокачественными опухолями основания черепа.
6. Определение результатов и целесообразности выполнения расширенно-комбинированных хирургических вмешательств у больных с распространенными злокачественными опухолями, поражающими основание черепа.
НАУЧНАЯ НОВИЗНА.
На большом клиническом материале изучены особенности течения, диагностические характеристики и результаты лечения больных с опухолевым поражением основания черепа. Использованы модифицированные варианты хирургических вмешательств на основании черепа и применен стандартизованный подход в выборе доступа и объема блоковых резекций при удалении опухолей поражающих основание черепа. Впервые для замещения комбинированных дефектов лицевого скелета использованы предварительно смоделированные имплантаты приготовленные на основе индивидуальных стереолитографических трехмерных моделей. Изучена эффективность комплексного подхода в лечении больных злокачественными опухолями основания черепа с использованием современных режимов химиолучевой терапии. На основе комплекса высокотехнологичных диагностических методов впервые сформулированы критерии, позволяющие определять показания к проведению радикальных операций на основании черепа. Полученные результаты позволяют оценить целесообразность применения расширенно-комбинированных хирургических вмешательств у больных с распространенными опухолями, поражающими основание черепа.
ПРАКТИЧЕСКАЯ ЗНАЧИМОСТЬ РАБОТЫ.
Внедрение блоковых хирургических вмешательств в комплексный метод позволяет повысить результаты лечения больных злокачественными опухолями основания черепа. Применение унифицированных оперативных доступов и приемов позволяет повысить радикальность хирургических вмешательств и избежать развития ятрогенных осложнений в интра- и послеоперационном периоде. Использование в качестве реконструктивных материалов заранее смоделированных имплантатов в сочетании с различными методиками пластического замещения утраченных тканей позволяет в короткие сроки добиться полной функциональной реабилитации у больных с обширными дефектами основания черепа и лицевого скелета после выполнения расширенно-комбинированных вмешательств. Внедрение четких критериев применения химиолучевых режимов позволяет увеличить радикальность проводимого лечения и повысить выживаемость больных злокачественными опухолями основания черепа, и с другой стороны снизить вероятность необоснованного использования агрессивных методов лечения. Выявленные диагностические критерии позволяют применять обоснованный алгоритм обследования, что в свою очередь снижает частоту послеоперационных осложнений за счет адекватного планирования различных этапов расширенно-комбинированных вмешательств у больных с опухолевым поражением основания черепа и магистральных сосудов.
АПРОБАЦИЯ РАБОТЫ
Диссертация обсуждена на совместной научной конференции хирургического отдела опухолей головы и шеи, отдела лучевой диагностики и рентгенохирургических методов диагностики и лечения, отделения эндоскопии, отделения сосудистой и реконструктивной хирургии, нейрохирургического отделения НИИ КО и хирургического отделения опухолей головы и шеи НИИ ДОГ РОНЦ им. Н.Н. Блохина РАМН 4 мая 2010 года.
Материалы и результаты исследования докладывались на 12-й Европейской противораковой конференции (ECCO Копенгаген, Дания, 2003г.), 7-м Европейском конгрессе по краниофациальной хирургии (Болонья, Италия, 2003г.), на Всероссийской научно-практической конференции «Актуальные вопросы стоматологии» (Москва, 2003), III и V съезде онкологов и радиологов СНГ (Минск и Ташкент, 2004 и 2008), VIII и IX Российском онкологическом конгрессе (Москва, 2004 и 2005), XVII и XVIII конгрессе Европейской ассоциации по черепно-челюстно-лицевой хирургии (Тур, Франция и Барселона, Испания, 2004 и 2006), 10-м и 11-м международном конгрессе по раку органов полости рта (о.Крит, Греция и Градо, Италия 2005 и 2006), 5-м международном конгрессе по челюстно-лицевой хирургии (Гунма, Япония, 2005), VI Всероссийском съезде онкологов (Ростов-на-Дону, 2005), XVII съезде оториноларингологов России (Нижний Новгород, 2006).
ПУБЛИКАЦИИ РЕЗУЛЬТАТОВ ИССЛЕДОВАНИЯ
По итогам исследования опубликовано 37 научных работ (14 в зарубежной печати), из них 13 статей в ведущих рецензируемых изданиях, рекомендуемых ВАК.
ЛИЧНЫЙ ВКЛАД АВТОРА
Выбор и составление дизайна научного исследования, которому посвящена работа. Разработка алгоритмов обследования и клинического ведения больных с опухолевым поражением основания черепа. Набор клинического материала, включающего 452 пациента с опухолевой патологией основания черепа, с составлением электронной базы данных. Непосредственное проведение расширенно-комбинированных хирургических вмешательств у больных с опухолевым поражением основания черепа. Совместное моделирование нового типа имплантатов на основе стереолитографических прототипов. Выполнение различных реконструктивных вмешательств в области лицевого скелета. Планирование объема блоковых резекций на основе данных лучевых методов диагностики. Проведение полного объема комплексного лечения с включением химиолучевых режимов у больных злокачественными опухолями, поражающими основание черепа. Участие в активной реабилитации больных в послеоперационном периоде. Выполнена статистическая обработка материала с подведением промежуточных и окончательных итогов исследовательской работы сформулированных в виде основных положений диссертации.
ОСНОВНЫЕ ПОЛОЖЕНИЯ, ВЫНОСИМЫЕ НА ЗАЩИТУ
1. Локализация и объем опухолевого поражения в области основания черепа имеет принципиальное значение в выборе лечебной тактики и прогнозе заболевания.
2. Клинические проявления опухолевого поражения основания черепа не специфичны, однако позволяют высказаться о риске развития стойких нарушений в послеоперационном периоде или возможной регрессии неврологических проявлений.
3. Адекватное планирование объема хирургического вмешательства и варианта реконструкции дефектов краниофациальной зоны возможно только с помощью КТ и МРТ диагностики.
4. Многообразие морфологических вариантов опухолей поражающих основание черепа оказывает влияние на различия в клиническом прогнозе.
5. Хирургическое вмешательство является основным методом лечения опухолей поражающих основание черепа, а радикальность хирургического вмешательства является одним из сильнейших прогностических факторов в течении заболевания.
6. Современные методики реконструкции позволяют выполнять восстановление обширных дефектов краниофациальной зоны с прецизионной точностью воспроизводя трехмерную структуру лицевого скелета.
7. Химиолучевая терапия обладает выраженным потенциалом противоопухолевого воздействия, который в настоящее время не всегда реализуется в полной мере при лечении злокачественных опухолей поражающих основание черепа.
8. Определенные клинико-биологические проявления оказывают влияние на клинический прогноз у больных с опухолевым поражением основания черепа.
СТРУКТУРА И ОБЪЕМ ДИССЕРТАЦИИ
Диссертация изложена на 459 страницах машинописного текста, состоит из введения, 6 глав, заключения, 11 выводов и списка литературы, содержащего 402 источника (17 отечественных и 385 зарубежных). Материал диссертации иллюстрирован 307 рисунками и 31 таблицей.
СОДЕРЖАНИЕ РАБОТЫ
МАТЕРИАЛЫ И МЕТОДЫ
Клинический материал составили 452 пациента с различными опухолями в области основания черепа, которые находились на лечении в хирургическом отделении опухолей верхних дыхательно-пищеварительных путей НИИ клинической онкологии РОНЦ им.Н.Н.Блохина РАМН с 1980 по 2008гг. Основным критерием включения пациентов в исследуемую группу являлось наличие опухоли в непосредственной близости к основанию черепа или его разрушение с распространением опухоли в полость черепа.
Учитывая критерии включения пациентов, были сформированы следующие группы исходных локализаций опухолей поражающих основание черепа:
1) полости носа и придаточных пазух;
2) носоглотки;
3) орбиты;
4) костей лицевого скелета и основания черепа;
5) среднего уха;
6) подвисочной ямки;
7) кожи лица и свода черепа;
8) мягких тканей головы и шеи;
Злокачественные опухоли незначительно преобладали над доброкачественными в исследуемой группе - 256(56,6%) и 196(43,4%) соответственно. Первое место по частоте поражения основания черепа занимали опухоли, исходно располагавшиеся в области подвисочной ямки (39,6%), а также полости носа и придаточных пазух (38,7%). Всего морфологический ряд был представлен 66 различными видами опухолей. Среди доброкачественных преобладали неэпителиальные опухолевые процессы (70,9%, n=139), такие как шваннома (n=36), вагальная параганглиома (n=27), ангиофиброма (n=11) и менингиома (n=10). Среди злокачественных преобладали опухоли эпителиального происхождения (51,6%, n=132), такие как плоскоклеточный рак (n=79), аденокистозный рак (n=24) и аденокарцинома (n=12). Саркомы диагностированы у 81 пациента, при этом мягкотканые саркомы встречались в 54,3%(n=44) случаях, костные саркомы в 45,7%(n=37) случаях.
В соответствии с анатомо-топографическим принципом поражение основания черепа чаще происходило в области среднего отдела (45,8%), затем переднего (36,7%), а в 14,6% случаев наблюдалось комбинированное поражение обоих отделов основания черепа (рис.1). В большинстве случаев (83,8%) поражение основания черепа происходило изолированно в области исходной локализации опухолевого процесса. Передний отдел основания черепа преимущественно поражали злокачественные опухоли (78,9%), средний отдел доброкачественные процессы (71,5%). В подавляющем большинстве случаев опухолевому поражению подвергались боковые отделы основания черепа (90,5%).
Комбинированное поражение соседних отделов основания черепа чаще было вызвано эстезионейробластомой, меланомой (33,3%) и различными видами рака (26,5%).
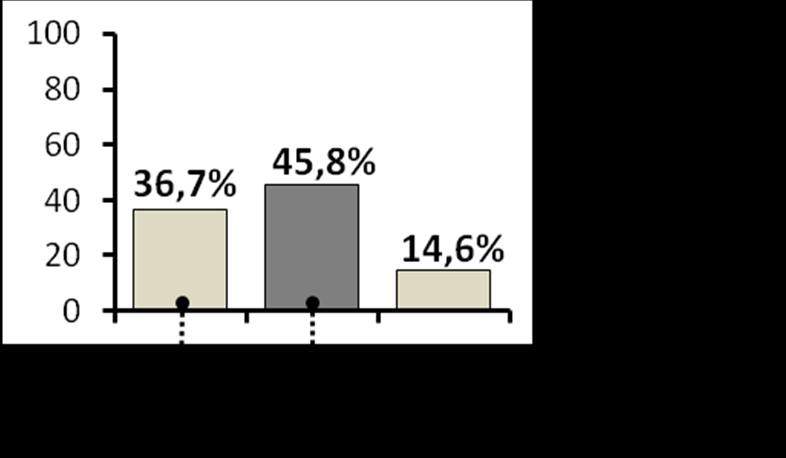
Рисунок 1. Частота поражения различных отделов основания черепа в исследуемой группе.
Большинство авторов отмечают прогностически значимую роль поражения твердой мозговой оболочки при поражении основания черепа. Учитывая то, что определить истинное поражение твердой мозговой оболочки до операции в большинстве случаев не возможно мы отталкивались от принципа высокой вероятности вовлечения ее в процесс при распространении злокачественной опухоли непосредственно в полость черепа, т.е. после разрушения костного барьера. Подобные изменения можно визуализировать на дооперационном этапе с помощью лучевых методов диагностики (КТ и МРТ). В связи с этим мы проанализировали частоту интракраниального распространения опухолей в различных группах пациентов.
Распространение опухолей в полость черепа наблюдалось в 18,7% случаев среди больных с различными злокачественными опухолями в области основания черепа. При этом чаще всего интракраниальное распространение происходило у больных с эпителиальными злокачественными опухолями (22%). В большинстве случаев (47,9%, n=23) злокачественные опухоли распространялись изолированно в область передней черепной ямки, в 27,1%(n=13) случаев непосредственно в среднюю черепную ямку, задняя черепная ямка изолированно поражалась в 6,2%(n=3) случаев (рис.2). В 18,7% (n=9) случаев опухоли, проникающие в полость черепа, поражали сразу несколько черепных ямок. При этом определялась прямая корреляционная зависимость между объемом опухолевого поражения основания черепа и частотой проникновения опухоли в полость черепа, так частота интракраниального распространения среди наиболее агрессивных процессов, поражающих сразу несколько отделов основания черепа, оказалась в 3 раза выше по сравнению с локальными опухолевыми процессами и составила 37,7% (рис.2). Среди опухолей изначально вызывающих комбинированное поражение нескольких отделов наружного основания черепа наиболее агрессивным поведением обладали саркомы, которые в каждом втором случае проникали в полость черепа.

Рисунок 2. Частота интракраниального распространения злокачественных опухолей в области различных отделов основания черепа.
Анализ распределения пациентов исследуемой группы по полу и возрасту не продемонстрировал какой-либо тенденции. Возрастной состав пациентов в исследуемой группе колебался от 13 до 80 лет. Пик общей заболеваемости пришелся на возрастную группу 40-50 лет (22,1%), в группе злокачественных новообразований на возрастную группу 50-60 лет (14%), доброкачественных опухолей - 40-50 лет (10%).
Все злокачественные опухоли были представлены распространенными опухолевыми процессами в области основания черепа, при этом у 220(85,9%) больных имелись первичные опухоли, не подвергавшиеся ранее лечению, а у 36(14,1%) - рецидивные опухолевые процессы. Доброкачественных опухоли также были представлены большими новообразованиями, размеры которых варьировали в пределах от 3 до 15см.
В связи с тем, что некоторые авторы (McCaffrey T.V., 1994, Van Buren J.M., 1968) указывают на прогностически значимую роль поражения орбиты у пациентов с опухолевыми процессами придаточных пазух и полости носа, мы проследили частоту возникновения этого состояния в группе всех злокачественных опухолей. При этом частота поражения орбиты у пациентов с опухолями соседних локализаций с орбитой составила 43,4%, а тот же показатель у пациентов с рентгенологически определяемой деструкцией стенок орбиты составил 72,5%. Таким образом, потенциальная возможность сохранения глазного яблока имелась у 27% пациентов с поражением стенок глазницы, но без признаков инфильтрации ее тканей.
Анализ временного интервала от появления первых субъективных ощущений до развертывания выраженной клинической картины в группе злокачественных опухолей, показал, что наиболее длительным течением опухолевого процесса обладают такие агрессивные опухоли как цилиндрома, остеосаркома и хондросаркома, средние показатели которых превышали 2,5 года, а максимальные цифры в отдельных случаях составляли 24 года, 13 и 14 лет соответственно.
Следует отметить, что основными клиническими проявлениями опухолевого поражения основания черепа являлись симптомы воздействия на окружающие ткани, соответственно исходной локализации первичной опухоли. Так самым частым проявлением опухолевого поражения придаточных пазух полости носа являлось затруднение носового дыхания (52,4%) и экзофтальм (24,2%), а при поражении подвисочной ямки – смещение боковой стенки глотки (71,1%) (табл.1).
Специфическая неврологическая симптоматика опухолевого поражения основания черепа присоединялась гораздо позже и чаще всего наиболее ранним проявлением обладал синдром поражения яремного отверстия (14,6%), который характеризуется нарастанием недостаточности функций черепных нервов каудальной группы (IX, X, XI, XII) (табл.2).
Т
 аблица 1. Клинические проявления опухолевого поражения основания черепа.
аблица 1. Клинические проявления опухолевого поражения основания черепа.Таблица 2. Неврологическая симптоматика поражения основания черепа.

Поражение основания черепа, как правило, происходит при распространенных опухолевых процессах соседних локализаций, имеющих выраженную клиническую картину, однако однозначно определить инфильтрацию тканей основания или проникновение опухоли в полость черепа невозможно без визуализации с помощью современных методов лучевой диагностики – КТ и МРТ. При этом для опухолей, локализованных в области основания черепа, характерно разнообразие визуальных проявлений по данным КТ и МРТ, в некоторых случаях картина имеет специфические признаки присущие определенному виду опухоли. Четкое ориентирование в ретнгенологической анатомии основания черепа, путях распространения и графических проявлениях опухолевого поражения различных отделов основания черепа позволяет определять показания к проведению хирургического вмешательства и заранее прогнозировать возможность выполнения радикального удаления опухоли. В ходе проведения исследовательской работы нами использовался определенный алгоритм применения диагностических методов, который представлен на рис.3. Так наиболее значимыми факторами, ограничивающими выполнение радикального хирургического вмешательства в области основания черепа, являлись поражение кавернозного синуса и комбинированное поражение нескольких отделов основания черепа, особенно центральных его отделов.

Рисунок 3. Алгоритм выбора метода лучевой диагностики у больных с опухолевым поражением основания черепа.
Тактика лечения пациентов исследуемой группы зависела в первую очередь от морфологического варианта опухоли. Большинство пациентов (74,6%, n=337) подверглись хирургическим вмешательствам в самостоятельном варианте или в комбинации с лучевой и химиотерапией. 20,1%(n=91) пациентов подверглись консервативному лечению с помощью лучевой или химиолучевой терапии (без операции). 11(2,4%) пациентов получили паллиативное лечение в виде химиотерапии. 13(2,9%) пациентов составили группу динамического наблюдения и симптоматического лечения в тех случаях, когда опухолевый процесс был признан неоперабельным (рис.4).
Большинство пациентов с доброкачественными процессами в области основания черепа подверглись хирургическому лечению (90,8%, n=178). В группе злокачественных опухолей 158(61,7%) пациентов подверглись хирургическим вмешательствам в самостоятельном варианте (22,7%) или в комбинации с лучевой терапией (24,2%), 82(32%) пациента получили консервативное лечение в виде самостоятельной лучевой или химиолучевой терапии.


Рисунок 4. Тактика лечения больных с опухолевым поражением основания черепа.
Благодаря комбинированию определенных технических приемов современные доступы к основанию черепа обеспечивают возможность радикального удаления большинства опухолей краниофациальной зоны. Нами использованы различные варианты доступов к основанию черепа, которые разделялись на передние, передне-боковые и задне-боковые (табл. 3). Всего подобные хирургические вмешательства выполнены 337 пациентам. Среди них злокачественные новообразования встречались у 158(46,9%), доброкачественные у 179(53,1%) пациентов.
Передние доступы использованы в 172(51%) случаях, основными их вариантами были следующие: боковая ринотомия с резекцией решетчатой пластинки – 64(19%), этот же доступ в комбинации с экзентерацией глазницы - 8(2,4%), резекция верхней челюсти на стороне поражения с мобилизацией решетчатого лабиринта вместе с решетчатой пластинкой вплоть до основной пазухи - 66(19,6%), расширенный вариант трансфациального вмешательства с резекцией практически половины лицевого скелета и мобилизацией тканей подвисочной ямки - 18(5,3%), комбинированный краниофациальный доступ 16(4,8%).
Передне-боковые доступы выполнены в 160(47,5%) случаях, среди них: трансцервикальный - 146(43,3%), траснмандибулярный – 9(2,7%) и субтемпоральный преаурикулярный доступы – 3(0,9%), в одном случае орбито-зигоматический доступ.
Основным видом задне-боковых доступов был субокципитальный парамедианный доступ, который использовался в 5(1,5%) случаях.
Таблица 3. Варианты использованных хирургических доступов к различным отделам основания черепа.

Чаще всего хирургические вмешательства выполнялись у больных с рецидивными опухолями поражающими основание черепа (94,7%, n=36), что объясняется исчерпанными возможностями альтернативных вариантов противоопухолевого воздействия в этой группе. Среди первичных пациентов чаще всего удаление опухолей выполнялось у пациентов с костными саркомами (74,2%, n=23), в связи с низкой чувствительностью этого вида опухолей к химиолучевой терапии. Частота выполнения хирургических вмешательств не различалась в группах эпителиальных злокачественных опухолей (53,2%, n=58), мягкотканых сарком (56,8%, n=21) и эстезионейробластом (50%, n=12), что объясняется высокой чувствительностью этих вариантов опухолей к химиолучевой терапии и проведением в ряде случаев консервативного лечения.
Лучевая терапия проведена всего 173 пациентам в суммарных очаговых дозах колеблющихся от 40 до 70 Грэй, при этом в 25 случаях она проводилась после удаления первичного очага (в послеоперационном периоде), в связи с чем мы оценивали непосредственный эффект только у 148 пациентов основной группы. Химиотерапия проведена 99 пациентам со злокачественными новообразованиями. Чаще всего химиотерапия проводилась у больных с эстезионейробластомой (75%, n=18), затем в порядке убывания, в группе костных сарком (43,2%, n=16), эпителиальных злокачественных опухолей (рак) (34,1%, n=45) и мягкотканых сарком (31,8%, n=14). Наиболее распространенной схемой химиотерапии при лечении эстезионейробластом являлась ACOP+Pt (адриабластин+циклофосфан+винкристин+преднизолон+цисплатин) – 83,3% (n=15). У больных с эпителиальными злокачественными опухолями чаще всего применялась схема с включением 5-фторурацила и цисплатина - 73,3%(n=33). В лечении мягкотканых и костных сарком в большинстве случаев также использовалась схема ACOP в комбинации с цисплатином или без него - 78,6% (n=11) и 50% (n=8) соответственно. Кроме этого в лечении ПНЭО и сарком Юинга активно применялась схема с чередованием триад IVA-CAV-IVE (ифосфамид+винкристин+дактиномицин, карбоплатин+доксорубицин+винкристин, ифосфамид+винкристин+этопозид).
Все данные анамнеза, клинического, лабораторного и инструментального обследования были формализованы с помощью специально разработанного кодификатора и внесены в базу данных, созданную на основе электронных таблиц EXCEL. Полученные данные обрабатывали стандартным пакетом STATISTICA 5.11. Общую и безрецидивную выживаемость пациентов оценивали по методу Kaplan-Meier, различия выживаемости в группах определяли с помощью log-rank теста. Достоверность различий между количественными показателями вычисляли по критерию t Стьюдента для нормально распределенных величин или по непараметрическому критерию Манна-Уитни. Для сравнения качественных параметров применяли точный критерий Фишера и 2 с учетом непараметрических данных и нормального распределения Пуассона. Различия признавали значимыми при p<0,05.
