А. В. Каплан повреждения костей и суставов
| Вид материала | Документы |
- Лечение в цвкс «Хмельник», 106.42kb.
- Стандарт медицинской помощи больным злокачественным новообразованием костей, суставов, 784.39kb.
- Методика исследования костной системы и суставов, 263.18kb.
- А. В. Гераськин 20 г. Расписание, 48.55kb.
- Анатомия и морфология человека, 48.76kb.
- Лекция №1 Тема: «Морфология и физиология домашней кошки», 125.15kb.
- Тема. Переломы костей запястья, 221.41kb.
- Критерии диагностики заболеваний костей и суставов у детей. (лекция), 100.03kb.
- Гипертоническая болезнь в начальных стадиях (первая, и начало второй), 25.6kb.
- Скрябин владимир Леонидович новые углеродные материалы в реконструктивной хирургии, 418.36kb.
Рис. 52. Гипсовые повязки при лечении перелома плеча, а - U-образная; б - торакобрахиальная.
Сращение отломков с небольшим укорочением и смещением почти не сказывается отрицательно на восстановлении функции конечности, не нарушает формы плеча и не вызывает косметических нарушений. Самое важное - получить костное сращение отломков при сохранении оси и полное восстановление функции конечности, о
Переломы плеча с повреждением лучевого нерва. При закрытых переломах в средней и нижней третях диафиза плеча нередко наблюдается парез или паралич лучевого нерва. Вопрос о правильной тактике и лечении в этих случаях сложен. При выборе метода лечения мы исходили из следующего. Чаще всего парез или паралич обусловлен ущемлением лучевого нерва между отломками, ушибом или растяжением. Полный разрыв лучевого нерва при закрытых переломах плеча бывает значительно реже. Выяснить причину паралича или пареза нерва в первые дни после травмы очень трудно. В связи с этим мы считаем, что при свежих закрытых переломах плеча, сопровождающихся парезом лучевого нерва, операция показана при наличии смещения отломков и подозрении на интерпозицию мягких тканей. Закрытая репозиция в этих случаях сопряжена с опаснос-тью дополнительного повреждения мягких тканей, в том числе лучевого нерва. Если отломки стоят хорошо, можно предположить, что ущемления лучевого нерва между ними нет. Поэтому таких больных следует лечить закрытым методом на отводящей шине.
На предплечье и кисть необходимо наложить ладонную гипсовую лонгету, которая должна удерживать кисть и пальцы в пястно-фаланговых сочленениях в разгибательном положении. Одновременно назначают продольную гальванизацию, курс лечения витамином Bi2, дибазолом, прозерином, АТФ и др.
В большинстве случаев при ушибе и растяжении лучевого нерва явления пареза постепенно проходят. Если в течение 1/2-2:/2 мес, несмотря на физиотерапию и массаж, тенденции к восстановлению проводимости нерва не отмечается, прибегают к оперативному лечению с целью освободить (невролиз) или восстановить (шов) нерв.
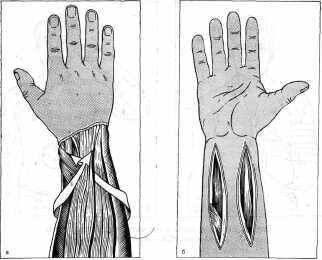
Рис. 53. Перекрестная пересадка сухожилий сгибателей кисти на разгибатели пальцев при параличе лучевого нерва по Джанелидзе. Объяснение в тексте.
При переломах диафиза плеча с повреждением лучевого нерва, как уже было сказано, при наличии смещения операция должна предприниматься без предварительной попытки закрытой репозиции на 1-5-й день после травмы.
Техника операции. Разрез делают по ходу лучевого нерва, начиная его по заднему краю дельтовидной мышцы и продолжая вниз и кнаружи в направлении промежутка между плечевой и двуглавой мышцами. Проникают между длинной головкой двуглавой мышцы и задним краем наружной головки трехглавой мышцы и выделяют лучевой нерв. Далее проникают между передним краем наружной головки трехглавой мышцы, плечевой и плечелучевой мышц и здесь также выделяют нижнюю часть лучевого нерва. Лучевой нерв проходит в туннеле под наружной головкой трехглавой мышцы. Выделенный по обеим сторонам От наружной головки трехглавой мышцы лучевой нерв берут на резиновые держалки. Если, необходимо, наружную головку трехглавой мышцы частично или полностью косо рассекают, чтобы проследить и извлечь нерв между отломками, а также, если необходимо, после остеосинтеза сшить его. Концы отломков выделяют поднадкостнично, причем надкостницу отделять на большом протяжении не следует. Удаляют гематому, размятые, ущемленные обрывки мягких тканей, сопоставляют отломки и производят остеосинтез (см. с. 215). Если нерв полностью был разорван, его сшивают. Над костью сшивают мышцы и в созданном ложе помещают сшитый или выделенный нерв. Рану послойно зашивают и накладывают торакобрахиальную повязку (рис. 52,6). В послеоперационном периоде назначают витамин В, дибазол, прозерин и др.
Если после операции не достигнут положительный результат, а также если операция не произведена своевременно, показана пересадка сгибателей кисти на парализованные разгибатели пальцев. Эта операция в таких случаях весьма эффективна.
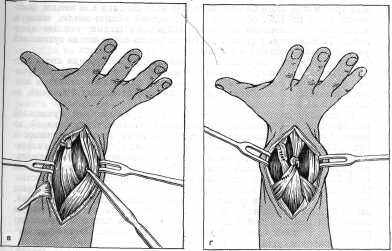
Рис. 53 (продолжение).
.
Перекрестная пересадка сухожилий сгибателей кисти на разгибатели пальцев при параличе лучевого нерва. Мы применяем операцию по Джанелидзе, которую рекомендует М. В. Струков (1952). Кожный разрез длиной 15 см проводят посередине тыльной поверхности от луче-запястного сустава по направлению к локтевому суставу по ходу общего разгибателя пальцев (рис. 53a- Рассекают кожу и подкожную клетчатку до фасции. На ладонной поверхности предплечья делают два разреза длиной 15 см каждый параллельно ходу лучевого и локтевого сгибателей кисти. Сначала разрезы проникают только до поверхностного апоневроза. Они начинаются от средней кожной складки запястья. Из верхнего угла обеих ран до вскрытия апоневроза лопаточкой Буяльского прокладывают косо идущие от проксимального конца к дистальному на тыльную сторону предплечья подкожные туннели(pиc.53,6). Направление туннелей и расположение их выходных отверстий в ране на тыльной поверхности предплечья должны совпадать с направлением сухожилий парализованных мышц.
Рассекают фасцию и выделяют вместе с окружающей их околосухожильной клетчаткой на всем протяжении кожного разреза оба сгибателя кисти, отсеченные возможно дистальнее - у места прикрепления. Обе мышцы, не перекручивая, выводят через подкожные туннели в рану на тыльной стороне предплечья. Руку поворачивают на тыльную поверхность. Рассекают поверхностную и глубокую фасции предплечья и выделяют сухожилия общего и собственных разгибателей II и V пальцев. На протяжении 4-5 см проксимальные мышечные волокна собственного разгибателя V пальца отделяют от сухожилия. Оттянув эти сухожилия в локтевую сторону, отсепаровывают разгибатели I пальца и длинную мышцу, отводящую этот палец.
При выделении сухожилий следует щадить рыхлую клетчатку, окружающую сухожилия. Придав кисти и пальцам положение максимального разгибания и максимально отведя I палец под сухожилия указанных трех мышц этого пальца, подводят иглу Дешана или зажим; поворачивая его на 180°, образуют из сухожилий общую петлю, которую прошивают у основания крепкими шелковыми швами, как это предложил Г. Я- Эпштейн (1948). Такую же петлю образуют из сухожилий разгибателей остальных 4 пальцев (рис. 53, в).
Для свободного скольжения сухожилий при экскурсиях кисти петлю, образованную из сухожилий мышц I пальца, располагают на уровне не менее чем на 2-3 см проксимальнее карпальной связки, а петлю, образованную из сухожилий разгибателей остальных 4 пальцев, не менее чем на 4-5 см.
Сухожилие локтевого сгибателя кисти проводят под сухожилия разгибателей II-V пальцев и пришивают к петле, образованной из мышц I пальца. Сухожилие лучевого сгибателя кисти пришивают к петле, образованной из разгибателей остальных 4 пальцев, при умеренном натяжении пересаживаемых мышц в положении кисти, максимально разогнутой в лучезапястном суставе и во всех суставах пальцев (рис. 53, г). Производят тщательную остановку кровотечения, гемостаз. Накладывают швы на кожу. Оперированную конечность иммобилизуют от кончиков пальцев до верхней трети плеча ладонной гипсовой шиной, заготовленной накануне операции. Кисть при этом устанавливают в положении максимального тыльного разгибания, пальцы максимально разогнуты; I палец максимально разогнут и отведен. Предплечье согнуто в локтевом суставе под углом 90°.
Через 15 дней после операции гипсовую шину заменяют другой, иммобилизующей конечность лишь от головок основных фаланг до локтевого сустава. Назначают легкий массаж мышц предплечья и плеча, теплые водяные ванны и лечебную физкультуру. Больного необходимо неоднократно в течение дня обучать активным движениям кистью и пальцами, помогая ему выработать инстинкт, побуждающий пересаженные мышцы к «обратной функции».
Остеосинтез при помощи компрессионно-дистракционных аппаратов. Переломы диафиза плечевой кости лечат также с помощью компрессионно-дистракционных аппаратов. Наилучшая фиксация отломков в компрессионных аппаратах достигается при наложении 3-4 пар спиц. Спицы нужно проводить с учетом расположения сосудов и нервов в области плеча, чтобы исключить возможность их повреждения. Опасностью такого повреждения можно объяснить редкое использование этого метода при свежих переломах, тем более что при переломе анатомо-топографические условия могут измениться. Метод этот преимущественно применяется при застарелых переломах плечевой кости и плохом стоянии отломков, когда отсутствуют интерпозиция мягких тканей и повреждение лучевого нерва, а также при лечении открытых переломов и ложных суставов, особенно осложненных остеомиелитом.
Н. Greifensteiner (1948) из клиники L. Bohler предложил способ компрессионного остеосинтеза переломов и ложных суставов при помощи двух спиц, проведенных через оба отломка кости, отступя на 2-3 см от плоскости перелома (рис. 54). Обе спицы натягиваются в одной дуге Киршнера; при этом создается взаимное давление отломков на поверхности излома. Затем накладывают гипсовую повязку с окнами в местах проведения спиц. Нередко ввиду дугообразной изогнутости спиц ниже верхней и выше нижней спицы образуются кожные складки. Спицы постепенно прорезают их, и образующиеся раны могут служить входными воротами инфекции. Во избежание этого следует, проводя верхнюю спицу, кожу по всей окружности плеча оттягивать кверху, а проводя нижнюю спицу -книзу. Если это не сделано и образовались кожные складки, лучше их под местным обезболиванием рассечь и защитить повязкой от возможности инфицирования.
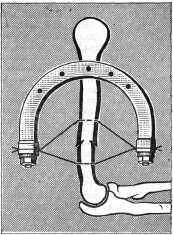
Рис. 54. Чрескостный компрессионный остеосинтез перелома при помощи двух
спиц и дуги Киршнера по Грайфенштейнеру.
Остеосинтез внутренними фиксаторами. Операция показана при .клинических признаках интерпозиции мышц между отломками, а также когда на контрольных рентгенограммах выявляется, что отломки .не удается установить в правильном положении.
Наиболее целесообразно оперировать больных на 2-5-й день после травмы. В большинстве случаев операцию производят под наркозом. Вправленные оперативным путем отломки без хорошей фиксации легко смещаются. Для фиксации обычно применяют внутрикостный остеосинтез металлическим стержнем или металлической пластинкой (лучше компрессирующей). Значительно хуже отломки фиксируются винтами, циркулярной проволокой, металлической лентой и т. п.
Разрез при переломах в среднем отделе плечевой кости делают по передненаружной поверхности плеча. Следует помнить о близости расположения лучевого нерва. Во избежание повреждения лучевой нерв при переломах в средней и нижней третях плеча нужно выделить выше или ниже уровня перелома, вне зоны .поврежденных несмещенных мягких тканей, и взять провизорно на тонкую полоску из резиновой перчатки.
Внутрикостная фиксация длинным металлическим стержнем. Этот способ показан преимущественно/при переломах диафиза в средней трети плеча. Металлический стержень можно вводить внутрикостно двумя способами. Первый, так называемый закрытый, способ: отломки вправляют ручным способом или на специальном винтовом растягивающем аппарате, затем вводят гвоздь под рентгенологическим контролем (лучше с электронно-телеоптическим преобразователем) сверху через большой бугорок, не обнажая места перелома. Второй, так называемый открытый, способ: стержень может быть введен в костномозговой канал тремя путями: 1) ретроградно со стороны раны; 2) сверху вниз через небольшой дополнительный разрез над большим бугорком; 3) снизу вверх через небольшой дополнительный разрез в области локтевой ямки (над ней в плечевой кости для этого специально просверливают отверстие).
Открытый способ доступнее, не требует специального оборудования и рентгеновского аппарата в операционной, дает возможность удалить ущемившиеся мягкие ткани и легче сопоставить отломки.
При внутрикостном введении металлического стержня следует учесть ряд важных моментов. Костномозговой канал имеет неодинаковую ширину на различных уровнях плечевой кости; наибольшая ширина канала у головки, а к дистальной трети плечевой кости он постепенно суживается до 6-9 мм. В поперечном сечении костномозговой канал имеет не округлую, а овальную форму; сагиттальный поперечник его больше фронтального.
При введении стержня через большой бугорок и ретроградно можно пользоваться прямым, достаточной толщины и жесткости гвоздем, так как он вводится в прямом направлении. При введении же его снизу вверх нужен гвоздь, который по мере поступления через боковое отверстие в костномозговой канал сравнительно легко изгибается. Гвоздь должен быть сравнительно мягким, легко принимающим форму костномозгового канала, со слегка загнутым концом. Толщина гвоздя во всех случаях, если костномозговой канал специально не просверливался, как рекомендует S. Kunscher (1950), должна соответствовать наиболее узкой части канала, чаще всего 6-7 мм. Длина гвоздя для введения через большой бугорок или ретроградно должна быть меньше длины плеча на 3-4 см. Определяя длину гвоздя при введении его в костномозговой канал снизу вверх, надо во избежание проникновения конца гвоздя в плечевой сустав учесть, что гвоздь при введении снизу должен не доходить на 2-3 см до суставной поверхности головки плеча. Другой конец гвоздя должен выступать из кости на месте введения его не более чем на 1,5-2 см. Отверстие делают, отступя на 2-4 см от нижнего конца плеча. Таким образом, гвоздь должен быть на 4-6 см короче длины плеча. Обычно годятся гвозди длиной 15-27 см. Для остеосинтеза применяют полые стержни. ЦИТО с U-образным поперечным сечением, стержень Богданова. Конец стержня при введении его снизу вверх через отверстие над локтевой ямкой должен быть слегка загнут.
При переломах в верхней и средней третях плеча стержень вводят ретроградно со стороны раны и сверху вниз через большой бугорок, а при переломах в нижней трети или несколько выше - через отверстие, расположенное на 1,5-2 см над локтевой ямкой.
Ретроградное введение гвоздя. Прямой гвоздь вводят из раны на уровне перелома сначала в костномозговой канал проксимального отломка. После нескольких коротких ударов молотком гвоздь проходит в область большого бугорка и выпячивает кожу. Над этим местом делают разрс-з и продолжают несильными ударами молотка продвигать гвоздь вверх по костномозговому каналу до тех пор, пока он почти весь не пройдет в проксимальный отломок и не будет выступать из него на 0,5-1 см. Отломки сопоставляют в ране и ударами молотка по концу стержня, торчащему из верхней раны в области большого бугорка, проводят в обратном направлении сверху вниз в костномозговой канал дистального отломка с таким расчетом, чтобы конец его выступал над большим бугорком в пределах 1 см. Затем зашивают рану.
Введение стержня снизу вверх. Вначале выполняют оперативное вправление так, как было описано выше (см. с. 212). Заложив салфетку в рану и прикрыв ее стерильным полотенцем, приступают к образованию на конце плечевой кости бокового отверстия для введения гвоздя.
Для того чтобы сделать отверстие внизу, руку сгибают в локтевом суставе. На разгабательной поверхности плеча на 1-2 см выше верхушки локтевого отростка производят кожный разрез длиной 3-4 см», сухожилие трехглавой мышцы отводят в лучевую сторону. Точно посередине поперечника кости, на месте перехода в расширенную часть,, просверливают отверстие в косом направлении к костномозговой полости. Отверстие расширяют шилом или полукруглым долотом до диаметра, соответствующего ширине гвоздя. Выбрав стержень соответствующей длины, толщины и ширины, вставляют его в просверленное отверстие и небольшими короткими ударами вбивают по направлению кверху в костномозговой канал нижнего отломка. В это время ассистент костодержателем фиксирует в операционной ране верхний к!$ец нижнего отломка. Если гвоздю придают слишком крутое направление, он упирается в стенку: при этом ощущается сопротивление. В таких случаях гвоздь вытаскивают и направляют под более острым углом к оси плеча. Гвоздь вводят до, уровня перелома. Как только из нижнего отломка в ране покажется конец гвоздя, на нижний конец верхнего отломка накладывает второй костодержатель, после чего верхний и нижний отломки сопоставляются. При этом нужно внимательно следить, чтобы случайно не произошел поворот отломков по продольной оси в разные стороны; оси верхнего и нижнего отломков должны совпасть. Продолжают заколачивать гвоздь в верхний отломок до шейки плеча.
Чтобы не произошло расхождения отломков на месте .перелома, помощник фиксирует рукой головку плеча со стороны надплечья. Когда стержень будет введен, отломки дополнительно сближают несколькими ударами кулака по локтю в направлении оси плеча при фиксированном надплечье. Обе раны послойно зашивают наглухо.
Введение стержня сверху вниз через большой бугорок. Делают дополнительный разрез над большим бугорком. Тупо проникают между волокнами дельтовидной мышцы и раздвигают их. Специальным шилом или сверлом просверливают соответствующего диаметра канал и вводят в него конец стержня. При заколачивании стержня в верхний отломок нижний конец его следует фиксировать в ране костодержателем. После того как отломки сопоставлены, помощник фиксирует локоть и гвоздь вбивают до конца канала нижнего отломка. Сближение отломков на месте перелома ,и зашивание ран производят так же, как при введении гвоздя снизу. Отломки хорошо фиксируются, если стержень проникает в более короткий отломок не менее чем на 6 см.
После зашивания раны накладывают торакобрахиальную гипсовую повязку с приподнятой выше горизонтального уровня рукой. При низком положении руки под влиянием тяжести ее и недостаточно плотной фиксации отломков гвоздем возможно образование диастаза между отломками, что может быть причиной задержанного сращения или даже несращения отломков. Если тол-щина и длина введенного гвоздя обеспечивают полную неподвижность отломков,, повязку можно снять через 4-6 нед; в противном случае ее оставляют до костного сращения.
Для предупреждения расхождения отломков при поперечных переломах плечевой кости при остеосинтезе недостаточно толстым гвоздем целесообразно до зашивания раны провести по одной спице через оба конца отломков, отступя на 2-3 см от плоскости перелома, и стянуть их в дуге Киршнера по Грайфенштейнеру.
О. Н. Гудушаури (1964) предложил при таких переломах внутри-костный остеосинтез осуществлять с помощью костного аллоштифта, а затем проводить спицы, которые стягивают по Грайфенштейнеру. После такого остеостеза накладывают гипсовую лонгету на 10-12 дней.
Остеосинтез пластинками, балками и другими фиксаторами. Пластинка Лена может фиксировать отломки при винтообразных и косых переломах. Через специальные отверстия металлической пластинки в верхний и нижний отломки вводят 4-6 винтов такой длины, чтобы концы их внедрились в противоположную стенку костномозгового канала. Нужно отметить, что пластинка Лена тонка, а нарезка винтов слишком мелкая, чтобы стабильно удерживать отломки плеча.
Компрессионно-деторсионная пластинка Каплана - Антонова (рис. 55) позволяет производить остеосинтез на любом уровне и при всех видах поперечных, косых, винтообразных и оскольчатых переломов диафиза плеча. При крупнооскольчатых переломах до остеосинтеза пластинкой отломок может быть фиксирован к своему ложу винтом.
Остеосинтез балками Климова и Воронцова применяется преимущественно при поперечных или близких к ним переломах.
Остеосинтез другими видами фиксаторов. Винтообразные и крупно-оскольчатые переломы диафиза плеча можно фиксировать также винтами. Отломки при винтообразных и некоторых косых переломах с длинными поверхностями перелома удается хорошо соединить посредством 3-4 параллельно наложенных проволок, свободные концы которых скручиваются ,и таким образом охватывают оба отломка в виде кольца. Удобно накладывать узкие тонкие металлические ленты, охватывающие отломки и затягивающиеся по типу обычных ремней с пряжкой, а также полукольца Роднянского. Однако при этих видах остеосинтеза стабильность отломков меньшая, чем при остеосинтезе пластинками.
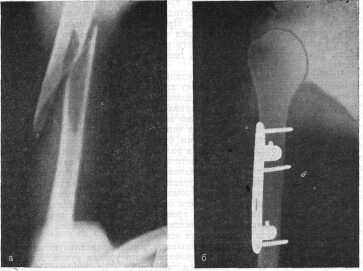
Рис. 55. Винтообразный перелом плечевой кости (а); сращение после остеосинтеза де-торсионной пластинкой Каплана-Антонова (б).
Хотя соединение винтообразных переломов при помощи циркулярных проволок или металлических лент технически удобно, однако нередко после этого, а также после проволочных швов наблюдается замедленное сращение, требующее длительной гипсовой иммобилизации до образования костного сращения.
Во всех случаях остеосвнтеза пластинками, балкой, проволокой, металлическими лентами, полукольцами Роднянского, винтами и т. п. обязательно следует наложить торакобрахиальную гипсовую повязку до костного сращения перелома.
После остеосинтеза проводят лечебную гимнастику с соблюдением соответствующих комплексов по периодам. Когда наступит костное сращение, обычно не ранее чем через 3-6 мес после остеосинтеза, фиксаторы (проволока, металлические ленты, пластинки с винтами, стержень, введенный в костномозговой канал) удаляют.
Оперативное лечение закрытых переломов диафиза плеча благодаря точному сопоставлению отломков дает лучшие анатомические результаты, но, как показывают клинические наблюдения, сроки сращения нередко значительно удлиняются. Если учесть, что имеется еще определенная опасность инфекции в связи с операцией, то оперативный метод должен применяться лишь при соответствующих показания
ЗАМЕДЛЕННОЕ СРАЩЕНИЕ И НЕСРАЩЕНИЕ ПЕРЕЛОМОВ ПЛЕЧЕВОЙ КОСТИ
Замедленное сращение переломов диафиза плечевой кости наблюдается нередко, особенно при недостаточной иммобилизации, как при закрытом способе, так и после различных видов остеосинтеза. При хорошем стоянии отломков наиболее рациональный способ лечения замедленного сращения переломов диафиза плеча состоит в наложении на 2-4 мес гипсовой торакобрахиальной повязки с отведением плеча под прямым углом. У ослабленных и пожилых людей, для которых торакобрахиальная повязка может оказаться слишком тяжелой, приходится ограничиваться наложением U-образиой плот-ло охватывающей плечо гипсовой лонгетой, которую накладывают через локоть по наружной и внутренней поверхностям плеча. Дополнительно к этой лонгете накладывают лонгету по разгибательной поверхности плеча и предплечья до пястно-фаланговых суставов. Для лучшей фиксации лонгету прибинтовывают влажным марлевым бинтом. Руку подвешивают за предплечье на косынке. В последние годы задержка сращения и несращение отломков при переломах диафиза плеча наблюдаются после не всегда оправданных и недостаточно умело выполненных различных видов остеооинтеза, не обеспечивающих неподвижность отломков или приводящих к образованию между ними диастаза. При наличии диастаза при внутрикостном остеосинтезе в ряде случаев отломки могут быть сближены без удаления гвоздя с помощью компрессионного аппарата или двух спиц, проведенных через проксимальный и дистальный отломки. Спицы натягиваются в одной дуге Кирш-нера и таким образом сближаются отломки. При других видах остео-синтеза, например при остеосинтезе пластинками, если невозможно сблизить отломки, следует оперировать до образования ложного сустава (т. е. до склерозирования отломков). При задержанном сращении переломов без диастаза или после устранения его и хорошем стоянии отломков в ряде случаев с целью стимуляции восстановительного процесса следует поднадкоетично на уровне перелома пересадить губчатую костную пластинку или щебенку. Аутотрансплантат в этих случаях берут из крыла подвздошной кости. Можно также использовать замороженную гомокость. После операции на длительный срок до костного сращения накладывают торакобрахиальную гипсовую повязку. Кроме того, назначают терапию, стимулирующую образование м \ оли, в частности курс лечения витамином Bi2, неробол, ретаболил и др.
Несращенные переломы и ложные суставы диафиза плечевой кости. Анализируя причины неоращения отломков при переломах диафиза плеча, необходимо подчеркнуть, что в большинстве своем они возникают в результате неправильного лечения: плохого сопоставления и пе-рерастяжения отломков,недостаточной, часто меняющейся и слишком .кратковременной иммобилизации, после оперативных вмешательств, сопровождавшихся отслоением надкостницы на значительном протяжении и нарушением питания концов отломков, вследствие неустойчивого остеосинтеза без дополнительной длительной иммобилизации гипсовой торакобрахиальной повязкой.
Закрытый остеосинтез компрессионно-дистракционным аппаратом. При несросшихся переломах и ложных суставах плечевой кости, не осложненных инфекцией или осложненных концевым остеомиелитом, удовлетворительном стоянии отломков и сохранении биологической активности концов отломков хороший эффект дают компрессионно-ди-стракционные аппараты и соответствующие приспособления.
При винтообразных и косых несращенных переломах может быть использован компрессионный остеосинтез спицами с упором по Юсупову или в сочетании с компрессионными аппаратами. Костные секвестры, поддерживающие нагноение и мешающие сближению отломков или тормозящие репаративную регенерацию, следует удалить до наложения аппарата.
Открытый остеосинтез. Если клинически и рентгенологически установлено, что имеются несращение или образование ложного сустава, значительное смещение я подвижность отломков или существенные краевые и клиновидные дефекты или что полностью прекратилась биологическая активность «а концах отломков -(концы их закруглены и. склерозированы, костномозговой канал закрыт), показано оперативное вмешательство. После освобождения концов отломков, удаления рубцовой ткани между ними, экономного освежения краев, вскрытия костномозгового канала оба отломка должны быть плотно сближены. Хорошая фиксация отломков достигается при помощи компрессионно-ди-стракционных аппаратов. Этот метод обездвижения особенно показан, если возможна вспышка скрытой инфекции. Если же такой опасности нет, устойчивый остеосинтез может быть осуществлен посредством толстого металлического стержня. Толщина его должна соответствовать диаметру костномозговой трубки, чтобы создать стойкую неподвижность отломков. Устойчивая фиксация отломков достигается при помощи тавровой балки Климова, Воронцова и деторсионно-компрессионной. пластинки Каштана-Антонова. После такой фиксации отломков по бокам в области перелома поднадкостнично укладывают аутотранспланта-ты, взятые из болынеберцовой кости или из «рыла подвздошной кости. В последние годы мы пользуемся костными, замороженными при низкой температуре аллотрансплантатами либо сочетаем аутотрансплан-тат с аллотрансплантатом. После операции руку фиксируют в течение 3-5 мес в гипсовой торакобрахиальной повязке.
