Чл корр. Рамн, профессор Е. Л. Насонов
| Вид материала | Документы |
- Информационное письмо уважаемые коллеги!, 26.97kb.
- Понедельник зал 1 13. 45 – 17. 30 Пленарное заседание, 309.12kb.
- Программа российской научно-практической конференции с международным участием «современные, 40.31kb.
- Лечение недержания мочи у мужчин о. Б. Лоран, член корр. Рамн, профессор, зав каф урологии, 39.64kb.
- Пленарные заседания, 339.22kb.
- Мониторинг состояния репродуктивного потенциала у подростков Иркутской области Промежуточный, 191.02kb.
- Программа 14 ноября. Понедельник. 30 10. 20 Регистрация участников 10. 30 -11. 45 Член-корр., 38.75kb.
- Рекомендации для врачей Санкт-Петербург 2000, 1226.62kb.
- Автореферат на соискание ученой степени, 643.39kb.
- Протокол ведения больных, 1067.48kb.
Профилактика и лечение антифосфолипидного синдрома: современные рекомендации и перспективы
Чл.-корр. РАМН, профессор Е.Л. Насонов
ГУ Институт ревматологии РАМН, Москва
Антифосфолипидный синдром (АФС) – клинико–лабораторный симптомокомплекс, характеризующийся венозными и артериальными тромбозами, патологией беременности и некоторыми другими реже встречающимися клиническими проявлениями и лабораторными нарушениями, патогенетически связанными с синтезом антифосфолипидных антител (аФЛ) [1,2].
Профилактика и лечение АФС – сложная и недостаточно разработанная проблема. Это объясняется неоднородностью патогенетических механизмов, лежащих в основе АФС, отсутствием достоверных клинических и лабораторных показателей, позволяющих прогнозировать риск рецидивов тромбоза. В настоящее время не существует общепринятых международных стандартов тактики ведения пациентов с различными формами АФС, а предлагаемые рекомендации основаны главным образом на результатах «открытых» испытаний или ретроспективного анализа исходов заболевания [3–11]. Недостаточно изучены подходы к профилактике и лечению атеросклеротического поражения сосудов, нередко развивающегося у пациентов с АФС [12,3]. Поскольку «специфические» методы лечения иммунопатологических нарушений, лежащих в основе АФС, не разработаны, ведение пациентов с АФС (как и с другими тромбофилиями) основано на применении антикоагулянтных (антагонисты витамина К, гепарин) и антиагрегантных препаратов – ацетилсалициловая кислота (АСК). Характерная особенность АФС – высокий риск повторных тромбозов. Поэтому большинство пациентов вынуждены принимать антиагрегантные и/или антикоагулянтные препараты в течение длительного времени, а иногда и пожизненно.
Полагают, что риск развития (и рецидивирования) тромбозов при АФС можно снизить путем исключения потенциально контролируемых «факторов риска», но истинная эффективность этих рекомендаций не известна. Факторы риска, которые необходимо учитывать при разработке тактики ведения пациентов, представлены в таблице 1.

^ Профилактика тромбозов
Ацетилсалициловая кислота
Учитывая определенную связь между увеличением титров аФЛ и риском развития тромбозов в общей популяции, полагают, что стойкое увеличение уровня аФЛ (даже в отсутствие клинических признаков АФС) является основанием для профилактического назначения низких доз АСК [14]. Недавно были опубликованы данные двух ретроспективных исследований, посвященных оценке эффективности АСК [15,16]. В одном исследовании изучалось 65 женщин с акушерской патологией, связанной с АФС. В течение 8 лет наблюдения тромботические нарушения развились только у 3 (10%) из 31 женщин, получавших АСК, и у 20 (59%) из 34 женщин, не получавших АСК [15]. В другом исследовании, включавшем 77 пациентов с АФС или без тромбозов, но с положительными результатами определения аФЛ, было показано, что прием АСК четко ассоциируется с более низкой частотой развития тромбозов [16].
Гидроксихлорохин
Существенный профилактический эффект, по крайней мере, при вторичном АФС, связанный с системной красной волчанкой (СКВ), могут оказать аминохинолиновые (антималярийные) препараты (гидроксихлорохин) [17]. Наряду с противовоспалительным гидроксихлорохин обладает определенными антитромботическим (подавляют аггрегацию и адгезию тромбоцитов, уменьшают размер тромба) и гиполипидемическим эффектами. Применение гидроксихлорохина, несомненно, показано всем аФЛ–позитивным пациентам с СКВ [18].
Варфарин
Лечение антагонистами витамина К (варфарин) безусловно, более эффективный, но менее безопасный (по сравнению с АСК) метод профилактики венозных и артериальных тромбозов при АФС [3–11,19,20]. Напомним, что применение антагонистов витамина К–антикоагулянтов требует тщательного клинического (геморрагические осложнения) и лабораторного (определение протромбинового времени) контроля. Для стандартизации результатов этого теста следует оценивать параметр «международное нормализованное отношение» (МНО), который учитывает влияние используемого в тесте тромбопластина на величину протромбинового времени.
Схема лечения варфарином при АФС такая же, как и при других тромбофилиях, и заключается в назначении «насыщающей» дозы (5 мг/день) в течение первых 2–х дней, а затем в подборе оптимальной дозы препарата, ориентируясь на «целевое» МНО. Следует помнить, что у лиц пожилого возраста для достижения того же уровня антикоагуляции следует использовать более низкие дозы варфарина, чем у молодых [21].
Особое значение имеет вопрос об интенсивности и длительности антикоагуляции. Известно, что увеличение МНО с 2–3 до 3,1–4,0 ассоциируется с возрастанием частоты тяжелых геморррагических осложнений (интракраниальные геморрагии или геморрагии, приводящие к летальному исходу, требующие переливания крови или госпитализации) [22]. Напомним, что к факторам риска геморрагических осложнений на фоне лечения варфарином относятся:
- пожилой возраст (увеличение на 32% частоты любых кровотечений и увеличение частоты «больших» кровотечений на 46% каждые 10 лет после 40 лет)
- неконтролируемая артериальная гипертензия (систолическое АД >180 мм Hg, диастолическое АД > 100 мм Hg)
- язвенная болезнь желудка
- прием алкоголя
- прием НПВП (включая низкие дозы АСК) и парацетамола
- наличие инсульта в анамнезе
- прием нескольких лекарственных препаратов
- прием азатиоприна
- прием высоких доз метилпреднизолона
- полиморфизм цитохрома Р450СY2C2, отвечающего за метаболизм гепарина
- диффузное снижение плотности белого вещества головного мозга (выявляемой при МРТ или КТ).
В общей популяции пациентов с венозными тромбозами отмена варфарина ассоциируется с одинаковой (5–10%) частотой рецидивирования тромбозов независимо от длительности предшествующего лечения варфарином (6, 12 и 24 мес.) [23]. Однако, как уже отмечалось, для АФС характерен высокий риск рецидивирования тромбозов. Поэтому пациентам с АФС и венозными тромбозами лечение варфарином должно проводиться более длительно (>12 мес), чем пациентам без АФС (3–6 мес).
Одна группа авторов при риске рецидивирования тромбозов (включая ишемический инсульт) у пациентов АФС рекомендует интенсивную антикоагуляцию варфарином, позволяющую поддерживать МНО на уровне >3,1 [24]. В то же время другие авторы указывают на эффективность (особенно при венозных тромбозах) среднего уровня антикоагуляции, позволяющего поддерживать МНО на уровне 2,0–3,0 [25]. M.A. Cronwther и соавт. [25] провели рандомизированное двойное слепое контролируемое исследование, в котором сравнивалась эффективность и безопасность умеренной интенсивной (МНО 2–3) и высокоинтенсивной (МНО 3.1–4) антикоагуляции варфарином при АФС. В исследование было включено 114 пациентов с высоким/умеренным уровнем аФЛ и по крайней мере одним эпизодом тромбоза (венозного и артериального) в анамнезе; длительность лечения составила 2,7 года. За период наблюдения рецидивы тромбозов имели место у 6 из 56 (10,7%) пациентов, получавших высокоинтенсивную терапию, и у 2 из 58 (3,4%) получавших умеренно интенсивную терапию варфарином. Интересно, что частота тяжелых кровотечений в сравниваемых группах была примерно одинаковой (у 3 пациентов, которым проводили интенсивную антикоагуляцию, и у 4 – умеренную).
Таким образом, в настоящее время наиболее аргументировано использование варфарина в средних дозах (МНО 2,0–3,0) у пациентов с первым эпизодом венозного тромбоза в отсутствие других факторов риска рецидивирования тромбоэмболических осложнений, в то время как у пациентов с рецидивами тромбозов в анамнезе, вероятно, более оправдана интенсивная антикоагуляция (МНО >3,0).
Специального обсуждения заслуживает вопрос о применении варфарина у пациентов с АФС и ишемическим инсультом [19]. Это связано с тем, что по данным многочисленных контролируемых исследований варфарин не имеет преимуществ перед АСК в отношении профилактики рецидивов инсульта в общей популяции пациентов с мозговыми инсультами и часто вызывает тяжелые интракраниальные кровотечения [26,27]. Однако, по мнению многих авторов, при АФС риск повторных мозговых тромбозов выше, чем риск кровотечений [28,29]. При этом риск кровотечений на фоне интенсивной антикоагуляции при АФС может быть в определенной степени компенсирован тем, что пациенты с этим синдромом, как правило, молодого возраста [28]. По данным G. Ruiz–Irastorza и соавт. [28], у пациентов с АФС на фоне лечения варфарином частота «больших» кровотечений составила 6 случаев на 100 пациентов–год, ни в одном случае не было фатальных кровотечений, а интракраниальные геморрагии имели место только у 1 пациента. При этом рецидивы тромбозов развивались главным образом у пациентов, у которых наблюдалась недостаточная антикоагуляция (МНО< 3,0). Таким образом, вопрос об оптимальном уровне антикоагуляции у пациентов с АФС и с ишемическими инсультами остается открытым и должен решаться индивидуально как с учетом тяжести и факторов риска рецидивов тромбоза, так и риска кровотечений [19].
Следует подчеркнуть, что у многих пациентов с АФС наблюдаются спонтанные колебания МНО, затрудняющие подбор эффективной и безопасной дозы варфарина [29]. При этом колебания МНО связаны с приемом лекарственных препаратов, влияющих на метаболизм варфарина, многие из которых широко используются в ревматологии (например, цитостатики, ГК, аллопуринол, НПВП, цефалоспорины и др.). Кроме того, колебания МНО могут быть связаны с различными свойствами тромбопластина, использующегося для определения протромбинового времени. Дозу непрямых антикоагулянтов сложно подбирать при наличии в крови ВА, присутствие которого иногда приводит к «ложно–положительным» результатам – к увеличению протромбинового времени и МНО in vitro, при отсутствии эффективной антикоагуляции in vivo [30,31]. У пациентов с АФС нередко наблюдается резистентность к варфарину, которая имеет генетическую природу (мутация V и II факторов свертывания крови).
Т.М. Решетняк и соавт. [32] изучалась эффективность варфарина у 20 больных (5 – мужчин и 15 – женщин) с АФС, среди которых у 8 был первичный АФС и 12 – АФС с СКВ. 18 пациентов получали варфарин в течение года, а двое – в течение 4 лет. Больные с артериальными тромбозами в анамнезе получали пентоксифиллин или низкие дозы АСК (50–100 мг/сутки).
Больные с АФС были разделены на три группы. В первую группу вошли 8 пациентов с целевым МНОЈ2,0, во вторую – 7 – с МНОЈ3,0 и в третью – 7 больных с МНОЈ2,0, получавших АСК (100 мг/сут) и пентоксифиллин (600 до 1200 мг/сут.). Рецидив венозного тромбоза имел место у двух больных с МНО<2,0. В других группах рецидивов не отмечено. Однако у 2–х пациентов 2 и 3 групп имели место «большие» кровотечения. Частота «малых» геморрагий в сравниваемых группах не различалась.
При недостаточной эффективности монотерапии варфарином возможно проведение комбинированной терапии непрямыми антикоагулянтами и низкими дозами АСК (и/или дипиридомола), которая наиболее оправдана у лиц молодого возраста без факторов риска кровотечений (вторичный АФС, тромбоцитопения, нарушения функции тромбоцитов, связанные с присутствием ВА, дефекты протромбина) [2].
В случае избыточной антикоагуляции (МНО>4,0) в отсутствие кровотечений рекомендуется временно отменить варфарин до того момента, когда значение МНО вернется к желаемому уровню [33]. Более быстро нормализации МНО можно достигнуть путем введения небольших доз витамина К: 1 мг перорально (позволяет снизить риск по крайней мере «малых» кровотечений) или 0,5 мг внутривенно. Следует избегать назначения высоких доз витамина К, так как это может привести к длительной (в течение нескольких дней) резистентности к антагонистам витамина К. Подкожные инъекции витамина К не рекомендуются из–за выраженной вариабильности абсорбции. В случае гиперкоагуляции, сопровождающейся «большими» кровотечениями, введения только витамина К недостаточно, так как полный эффект развивается только через 12–24 часа после введения. В этом случае рекомендуется введение свежезамороженной плазмы или, что более предпочтительно, концентрата протромбинового комплекса.
Общие рекомендации, касающиеся профилактики тромбозов у пациентов с АФС, суммированы в таблице 2.

^ Острые тромбозы
Центральное место в лечении острых тромботических осложнений при АФС занимают прямые антикогулянты – гепарин и особенно препараты низкомолекулярного гепарина [34]. Тактика применения прямых антикоагулянтов у пациентов с АФС не отличается от общепринятой:
1. Определить базальный уровень АЧТВ, протромбиновое время и общий анализ крови.
2. Подтвердить отсутствие противопоказаний для гепаринотерапии.
3. Ввести внутривенно 5000 МЕ гепарина.
4. Решить вопрос о тактике гепаринотерапии.
Начать непрерывную внутривенную инфузию нефракционированного гепарина – 18 МЕ/кг/час (в среднем 30000/24 часа мужчине 70 кг веса):
– определять АЧТВ каждые 6 часов в течение первых 24 часов, затем ежедневно;
– поддерживать АЧТВ на уровне 1.5–2.5;
– продолжать инфузии в течение 5–7 дней.
Подкожное введение гепарина: начать с дозы 17500 МЕ каждые 12 часов (или 250 МЕ/кг каждые 12 часов).
5. Каждый день определять уровень тромбоцитов из–за возможности развития тромбоцитопении.
6. Если больные до этого не получали варфарин, то его следует назначить в течение первых 24–48 часов от начала гепаринотерапии.
7. Продолжить лечение гепарином по крайней мере в течение 4–5 дней после назначения варфарина. У пациентов с массивным илеофеморальным тромбозом или легочной тромбоэмболией лечение гепарином проводится в течение не менее 10 дней.
8. Прекратить введение гепарина при достижении МНО > 2 в течение 48 часов.
У пациентов с факторами риска рецидивирования тромбозов в течение длительного времени должна проводиться интенсивная профилактика с использованием низкомолекулярного гепарина.
^ Катастрофический антифосфолипидный синдром
Прогноз катастрофического АФС во многом зависит от того, насколько рано поставлен диагноз и начата «агрессивная» терапия. Для лечения «катастрофического» АФС используется весь арсенал методов интенсивной и противовоспалительной терапии, применяемый для лечения критических состояний при ревматических болезнях (рис. 1) [35,36].
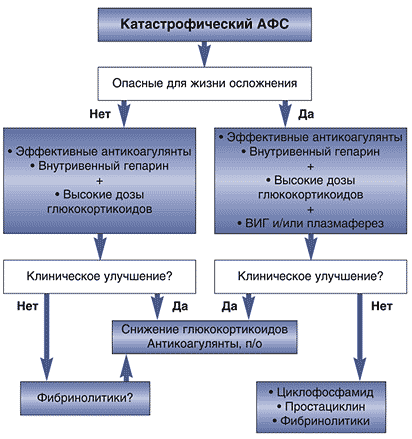
^ Рис. 1. Алгоритм лечения <катастрофического> АФС
Эффективность терапии в определенной степени зависит от возможности устранить факторы, провоцирующие его развитие (например, подавление инфекции и/или активности основного заболевания). При подозрении на наличие инфекции следует незамедлительно назначать антибактериальную терапию, а при развитии гангрены конечностей проводить ампутацию. Важное значение имеет «неспецифическая» интенсивная терапия, например, гемодиализ у пациентов с быстро развивающейся почечной недостаточностью, вентиляция легких, введение инотропных препаратов и др.
Проведение интенсивной терапии глюкокортикоидами направлено не на лечение самих «тромботических» нарушений, а определяется необходимостью курирования синдрома «системного воспалительного ответа». Напомним, что синдром системного воспалительного ответа характеризуется диффузным воспалением сосудистого эндотелия, связанным с гиперпродукцией ФНО- и ИЛ–1. Целый ряд клинических проявлений АФС, связанных как с тромбозом мелких сосудов, так и распространенным некрозом (например, дыхательный дистресс–синдром у взрослых и др.), являются показаниями для назначения высоких доз глюкокортикоидов. Обычно рекомендуется проведение пульс–терапии по стандартной схеме (1000 мг метилпреднизолона в день в течение 3–5 дней) с последующим назначением высоких доз глюкокортикоидов (1–2 мг/кг/день) перорально. Следует еще раз подчеркнуть, что сами по себе глюкокортикоиды не влияют на риск развития повторных тромбозов.
Внутривенный иммуноглобулин вводится в дозе 0,4 г/кг в течение 4–5 дней и особенно эффективен при наличии тромбоцитопении. Следует, однако, помнить, что внутривенный иммуноглобулин может вызывать нарушение функции почек, особенно у лиц пожилого возраста, получавших нефротоксические препараты.
«Катастрофический» АФС является единственным абсолютным показанием для проведения сеансов плазмафереза (рекомендуется удаление 2–3 литров плазмы в течение 3–5 дней) у пациентов АФС, которые следует сочетать с максимально интенсивной антикоагулянтной терапией, использованием для замещения свежезамороженной плазмы, а при наличии показаний – с проведением пульс–терапии ГК и циклофосфамидом. Плазмаферез – метод выбора при тромботической тромбоцитопенической пурпуре и тромботической микроангиопатической гемолитической анемии, нередко осложняющей КАФС.
Циклофосфамид (0,5–1,0 г в сутки) в определенной степени показан при развитии катастрофического АФС на фоне обострения СКВ и для предотвращения синдрома «рикошета» после проведения сеансов плазмафереза.
Данные, касающиеся возможности применения антицитокинов (например, ингибитора ФНО-), отсутствуют. Теоретическим основанием для их применения являются данные о существенном повышении уровня ФНО- при АФС, в том числе катастрофическом АФС. Вероятно, введение инфликсимаба может быть потенциально показано пациентом с синдромом системного воспалительного ответа на фоне АФС.
^ Патология беременности
Стандартом профилактики рецидивирующих потерь плода (а также венозных и артериальных тромбозов в послеродовом периоде) при АФС является применение низких доз АСК (81 мг/сут) в сочетании с нефракционированным гепарином или низкомолекулярным гепарином [37–39] в течение всего периода беременности и по крайней мере в течение 6 мес. после родов (табл. 3).
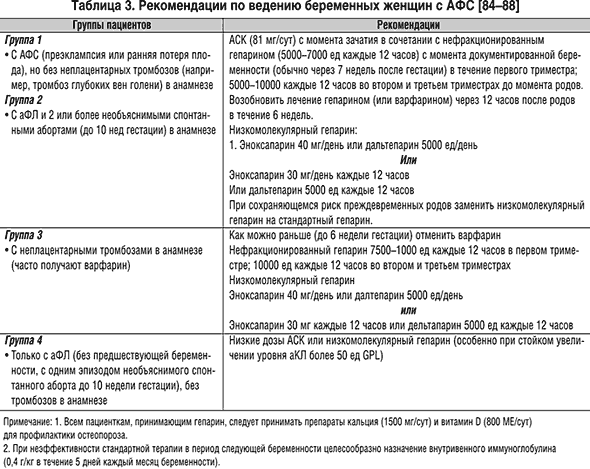
Основными недостатками гепарина являются различная биодоступность при подкожном введении и его неспецифическое связывание с белками плазмы (АТ III и факторы коагуляции), тромбоцитарными белками (например, тромбоцитарный фактор 4) и ЭК. При этом некоторые гепарин–связывающие белки относятся к белкам острой фазы воспаления, концентрация которых существенно увеличивается на фоне воспаления. Наконец, еще одно ограничение гепаринотерапии – снижение способности гепарина инактивировать тромбин, находящийся в комплексе с фибрином и фактор Xa, связанный с активированными тромбоцитами в образующемся тромбе. Поэтому гепарин не оказывает влияния на рост тромба, а после прекращения гепаринотерапии может наблюдаться «рикошетное» усиление коагуляции.
Препараты низкомолекулярного гепарина обладают преимуществами перед нефракционированным гепарином при лечении венозных тромбозов и акушерской патологии у пациентов АФС и почти полностью вытеснили последний [37] (табл. 4).

Недавно было проведено рандомизированное исследование, в котором сравнивалась эффективность низкомолекулярного гепарина в сочетании с АСК и внутривенным иммуноглобулином [40]. В исследование было включено 30 женщин с 3 и более спонтанными абортами в анамнезе. У женщин, получавших гепарин и АСК, число успешных родов (84%) было выше, чем у женщин, получавших внутривенный иммуноглобулин (57%).
При родоразрешении кесаревым сечением введение низкомолекулярных гепаринов отменяется за 2–3 дня и возобновляется в послеродовом периоде с последующим переходом на прием непрямых антикоагулянтов. Лечение АСК и гепарином позволяет снизить риск венозных и артериальных тромбозов, которые нередко развиваются у пациентов с АФС на фоне и после беременности [41].
Необходимо иметь в виду, что длительная терапия гепарином беременных женщин может приводить к развитию остеопороза, осложняющегося переломами костей скелета. Для уменьшения потери костной массы необходимо рекомендовать прием карбоната кальция (1500 мг) в сочетании с витамином D. Лечение низкомолекулярным гепарином реже приводит к остеопорозу, чем лечение нефракционированным гепарином. Одним из ограничений для применения низкомолекулярного гепарина является опасность развития эпидуральной гематомы при проведении регионарной анестезии. Поэтому, если предполагаются преждевременные роды, лечение низкомолекулярным гепарином следует прекратить не позже, чем на 36–й неделе беременности.
Использование непрямых антикоагулянтов при беременности в принципе противопоказано, так как приводит к варфариновой эмбриопатии, характеризующейся нарушением роста эпифизов и гипоплазией носовой перегородки, а также неврологическими нарушениями. Однако по данным недавно проведенного исследования назначение варфарина между 15 и 34 неделями беременности пациенткам с АФС (n=14) не ассоциировалось с тератогенным эффектом [101], а частота успешных родов (86%) была такая же, как и у женщин, принимавших низкие дозы АСК и низкомолекулярный гепарин (87%). Эти данные позволяют предположить, что в некоторых случаях у пациенток, нуждающихся в активной антикоагулянтной терапии (но не переносящих лечение гепарином) или имеющих тяжелые системные тромбозы (инсульт и др.), возможно назначение варфарина в сроки от 14 до 34 недели беременности. У пациенток, которым проводится искусственное зачатие или индукция овуляции, необходимо заменить варфарин на гепарин. Гепарин следует отменить за 12–24 часа до проведения операции, а через 6–8 часов возобновить терапию.
Лечение средними/высокими дозами глюкокортикоидов (ГК), популярное в 80–х годах, в настоящее время практически не применяется из–за побочных эффектов как у матери, так и у плода и отсутствия доказательств их эффективности. Более того, глюкокортикоидная терапия приводит к развитию тяжелых побочных эффектов, включая преждевременный разрыв мембраны, преждевременные роды, задержку роста плода, инфекции, преэклампсию, диабет, остеопению и остеонекроз. Однако перед родами отменять ГК у женщин, получавших их во время беременности, не следует, а во время родов им необходимо дополнительно вводить внутривенно ГК, для того чтобы избежать надпочечниковой недостаточности. Применение ГК оправдано при вторичном АФС (в сочетании с СКВ) и направлено на лечение основного заболевания. Лишь в некоторых случаях у пациенток, у которых невынашивание беременности не удается преодолеть на фоне стандартной терапии низкими дозами АСК и гепарином (а также внутривенным иммуноглобулином), возможно назначение преднизолона (20–40 мг/сут).
Применение внутривенного иммуноглобулина (0,4 г/кг в течение 5 дней каждый мес.) не имеет преимуществ перед стандартным лечением АСК и гепарином и показано только при неэффективности «стандартной» терапии АСК и гепарином [42–44]. Имеется несколько предварительных сообщений об определенной эффективности плазмафереза, однако в настоящее время этот метод используется крайне редко.
Следует подчеркнуть, что выявление аФЛ не влияет на исходы беременности у женщин, которым проводилось искусственное оплодотворение.
В таблице 5 перечислены общие рекомендации по ведению пациенток с АФС.

При соблюдении представленных рекомендаций удается увеличить частоту успешных родов у женщин с двумя и более эпизодами потери плода в анамнезе до 70–80%. Следует, однако, подчеркнуть, что даже в случае успешных родов у пациенток с АФС отмечается увеличение частоты преэкслампсии, задержки роста плода, преждевременных родов и других форм акушерской патологии. Дети у женщин с АФС, как правило, рождаются здоровыми, без признаков нарушения физического и нейропсихического развития, тромбозов и др., по крайней мере, в течение 5 лет наблюдения.
