Тутер Нина Валерьевна Клинико-психофизиологический анализ панических атак при различных психических заболеваниях 14. 00. 13. нервные болезни 14. 00. 18-психиатрия автореферат
| Вид материала | Автореферат |
- Клинико-неврологические и нейропсихологические особенности ишемической болезни мозга, 367.52kb.
- Задачи по оказанию доврачебной помощи при неотложных состояниях 43 акушерство, 1884.21kb.
- Небредовая ипохондрия при соматических, психических заболеваниях и расстройствах личности, 640.97kb.
- Юров иван юрьевич структурно-функциональная организация хромосом при нервно-психических, 850.19kb.
- Кафедраклиническойпсихологи и темы курсовых и дипломных работ, 101.93kb.
- Темы: «Общие сведения о психических заболеваниях» «Симптомы психических нарушений», 28.55kb.
- Кн.: «Новые направления в диагностике, лечении и профилактике заболеваний у населения, 23.43kb.
- Разработка и оценка эффективности реабилитационных мероприятий при различных формах, 1851.59kb.
- Государственном Научном Центре колопроктологии по адресу: 123423, г. Москва, ул. Саляма, 285.81kb.
- Введение в психиатрию психиатрия, 1051.36kb.
Результаты исследования и их обсуждение.
Клиническая характеристика пациентов с ПА.
Общая характеристика ПА у исследованных пациентов
У всех пациентов подавляющее большинство ПА (90%) возникали в состоянии бодрствования и только в 10% наблюдений к ПА бодрствования присоединялись ПА из сна.
Провоцирующим фактором дебюта ПА наиболее часто был эмоциональный стресс (50%) или алкогольное опьянение (40%) и значительно реже (10%)- физическое переутомление.
Повторные приступы ПА пациенты чаще всего (50-40%) не могли связать с какими–либо явными провоцирующими факторами или обстоятельствами (приступ на пустом месте), либо относили их к последствиям приёма алкоголя (40%). Значительно реже (20%) повторные приступы ПА были спровоцированы эмоциональным стрессом.
Прекращению пароксизма ПА чаще способствовало переключение внимания на что-либо интересное или значимое (35%) Во время творческой деятельности панический пароксизм не возникал, либо проходил в редуцированной форме. Медикаментозное воздействие способствовало прекращению ПА примерно в 30% наблюдений, причём очень часто (75-80%) пароксизм прекращался сразу после принятия таблетки. Физические упражнения и физическая деятельность способствовала прекращению ПА в 20- 27% случаев и самостоятельное прекращение пароксизма наблюдалось в 15%.
В соответствии с классификацией МКБ-10 клиническая картина приступа и межприступного периода ПА представляет собой сочетание психопатологических и вегетативных симптомов. Вегетативные симптомы в выделенных группах у пациентов с ПА неспецифичны и по частоте отдельных проявлений достоверно по группам не различаются (р >0,05) (таб.1).
Таб.1. Частота вегетативных симптомов ПА в приступе (%)
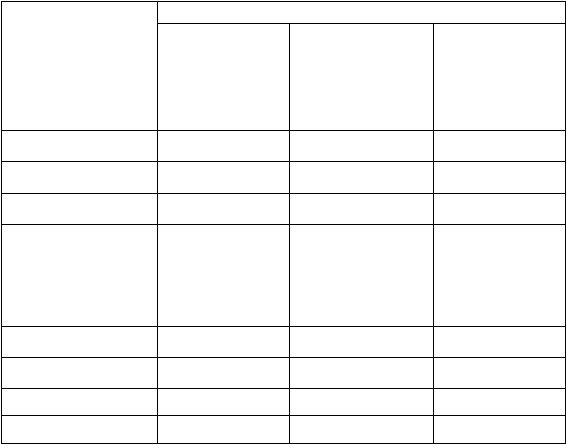 Вегетативные Нозологические группы
Вегетативные Нозологические группысимптомы Невротические Специфические Шизотипические
расстройства расстройства
личности расстройства
сердцебиение 98% 96% 98%
потливость 93% 86% 90%
жар, холод 86% 76% 82%
неприятные
ощущения
в левой половине
грудной клетки 82% 80% 86%
нехватка воздуха 80% 86% 88%
головокружение 72% 78% 80%
парестезии 68% 80% 72%
липотимия 62% 70% 68%
Психопатологические симптомы приступа ПА и межприступного периода у пациентов с ПА оказались как общими, характерныим для тревожно-фобичекого состояния, так и разными в группах, выделенных по нозологическому принципу.
Общими психопатологическими симптомами были: тревожное ожидание приступа; боязнь остаться без помощи и как следствие – ограничительное поведение, направленное на избегание соответствующих ситуаций (агорофобия); страх может приобретать навязчивый характер и сопровождаться ритуальными (навязчивыми) действиями.
ПА при невротических расстройствах в рамках исследованного материала наблюдались при тревожно-фобической форме расстройства (агорафобии, социальные фобии), соматоформной и диссоциативной (конверсионной) форме и генерализованном тревожноем расстройстве. При этом отличительными психопатологическими симптомами приступа и межприступного периода являлись всевозможные страхи (тревожно-фобический синдром): «страх смерти», «сойти с ума или совершить неконтролируемый поступок», «потерять самоконтроль», страх негативной оценки, страх неизлечимого заболевания, тревожное ожидание приступа. «страх страха».
Характерологические особенности личности были в пределах нормы, либо имела место акцентуация. Пациенты адекватно оценивали ситуацию, критически относились к своему психопатологическому дефекту, признавали неприемлемость патологических симптомов и стремились к их устранению, проявляли готовность к сотрудничеству в вопросах лечения. В группе невротических расстройств при устранении основной психопатологической симптоматик (тревожно-фобического нарушения, страха ожидания ПА), регрессируют и вегетативные проявления ПА, то есть происходит улучшение состояния в целом..
ПА при специфических расстройствах личности наблюдались в рамках: эмоционально неустойчивой, обсессивно-компульсивной (ананкастной), истерической, тревожной, зависимой, смешанной форме расстройств личности. При этом особенностями психопатологии приступа и межприступного периода были симптомы, обусловленные расстройством личности и выражались в фиксации соматогенно или психогенно провоцированных расстройств с последующим формированием стойких внушённых кардио-инсультофобий или двигательных навязчивостей: явлениях дериализации и деперсонализации; при истерическом расстройстве преобладали функционально-неврологическиме двигательные симптомы: псевдопарезы, астазия-абазия, псевдоафазия; чувствительные: ощущение «сдавления в груди», «щемления в сердце», «кома в горле», парестезии, приливы жара или холода; могло быть отсутствие страха, выраженный контраст между тяжестью симптома и незначительностью эмоциональных переживаний или наоборот.
Особенности личности и отношения к болезни, обусловленные эмоциональной незрелостью и конституционно обусловленной эмоциональной неустойчивостью выражались в тревожности, недоверии, мнительности, нерешительности, размытости границ самоконтроля, неусидчивости, сложности сосредоточения, поиску соматической причины. Личностные патологические особенности пациенты считали нормой и даже похвальной частью характера, что приводило к нарушению осознания болезни и поведения. В этой группе при устранении вегетативных проявлений ПА психопатологическая симптоматика, входящая в структуру личности пациента, может оставаться и снова провоцировать вегетативные симптомы.
ПА у больных в картине с шизотипиическим расстройством имели место как при неврозоподобноей так и писхопатоподобной формах. Психопатологические особенности приступа и межприступного периода характеризовались вычурностью жалоб: необычные и неприятные ощущения в теле (сенестопатии): «сердце скрипит, когда бьется», «чувствуется, как кровь переливается из предсердий в желудочки», «пища в кишечнике сбивается в ком», «в голове трещат кости» и т.д.;,навязчивости, ритуальное поведение; симптомы дереализации, деперсонализации не подвергались критике, а воспринимались пациентом как естественный факт или объяснялись с позиции религии, мистицизма, колдовства. Имели место субсиндромальные ПА, приступы генерализованной тревоги, фобии, ипохондрии, обсессии, конверсии.
Особенностями личности были, прежде всего, эмоциональные расстройства: эмоциональная уплощённость, агрессивность; эмоциональная расщеплённость (холодность-чувственность); эмоциональная и поведенческая амбивалентность, амбитендентность, противоречия в отношениях: наряду с недоверием и подозрительностью проявляют детскую доверчивость; изменения ассоциативного мышления: паралогическое, магическое, резонёрство, аутизм.
Были характерны сверхценные идеи относительно болезни, своя концепция болезни, подчёркивалась исключительность своего состояния в связи с его сложностью. При катамнестическом наблюдении было установлено, что в группе шизотических расстройств, при устранении вегетативных проявлений ПА психопатологическая симптоматика постепенно нарастала в силу прогрессирования основного психического заболевания.
Таким образом, для лечения и прогноза ПА очень важным является отношение пациента к своему психопатологическому нарушению, запускающему вегетативный пароксизм. В группе с невротическими расстройствами пациенты осознают свой психопатологический изъян, критически к нему относятся и сотрудничают с врачом в вопросах его устранения. В группе со специфическими расстройствами личности психопатологический изъян пациентами воспринимается как норма или позитивная часть их характера. Психопатологическая симптоматика провоцирует вегетативные проявления ПА с присоединением новых вегетативных симптомов. Пациент при этом концентрируется на поиске соматической причины заболевания. Пациенты с ПА в картине шизотипических расстройств полностью отрицают психопатологический аспект заболевания, сосредоточены на соматических ощущениях, имеют свою концепцию болезни, подчёркивают сложность и исключительность своего состояния.
Психологические особенности пациентов с ПА.
При сравнительном анализе результатов теста Кеттелла в норме и в группах больных с ПА обнаружены достоверные различия по шкалам L, О и Q4 (недоверие, тревога, фрустрация), что отражает общий для всех пациентов с ПА тревожнофобический синдром. В группе невротических расстройств помимо указанных, увеличены показатели шкал А, I (Рис.1), причём по шкале А результаты невротической группы достоверно превышают не только контрольные, но и показатели в группе со специфическими расстройствами личности. Повышение по шкале I в сочетании со шкалой А характеризует пациентов этой группы как мягкосердечных, утончённых, артистичных, художественных, ожидающих внимания, симпатии и помощи от окружающих.
Р
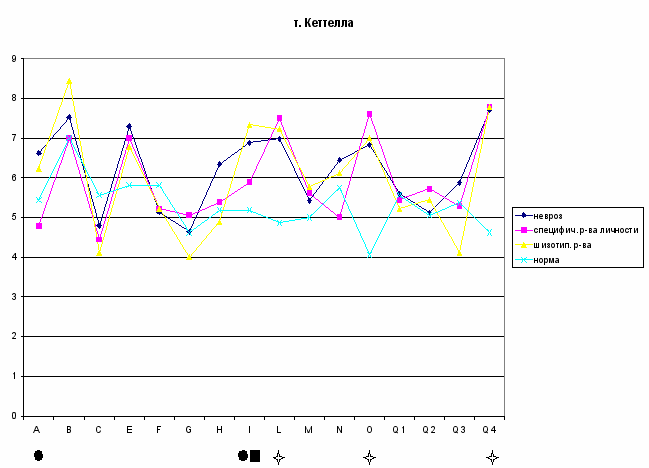 ис.1
ис.1 - отличие группы невротических расстройств от нормы
- отличие группы невротических расстройств от нормы - отличие всех групп ПА от нормы
- отличие всех групп ПА от нормы - отличие групп шизотипических расстройств от нормы
- отличие групп шизотипических расстройств от нормы Сравнительный анализ результатов теста ММИЛ (рис.2) в норме и при ПА обнаружил достоверные различия по шкалам F, К, 1, 3, 7 во всех группах, что указывает на оценку ситуации, как «критическая», пессимистический настрой, тревогу, фиксацию на соматических ощущениях и потребность во внимании к себе. Группы невротических расстройств и специфических расстройств личности отличает от группы с шизотипическими расстройствами большее число достоверных результатов (шкалы 2,6,8,9). Невротических пациентов отличает стремление к межличностным контактам, интерес к людям, эмоциональная отзывчивость (0 шкала). В группе шизотипических расстройств своё состояние больные расценивают как «катастрофическое» (показатели по шкале F превышают не только группу контроля, но и невротическую).
Р
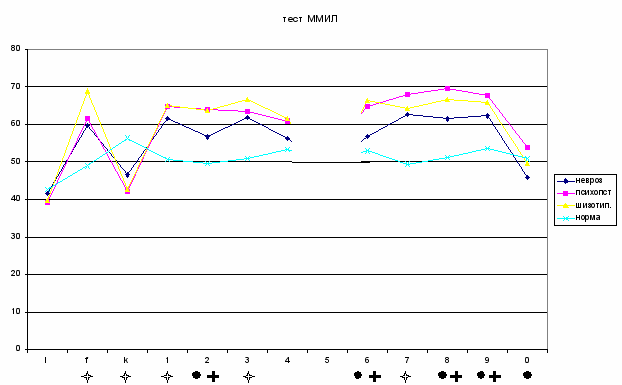 ис.2
ис.2 - отличие группы невротических расстройств от нормы
- отличие группы невротических расстройств от нормы - отличие всех групп ПА от нормы
- отличие всех групп ПА от нормы - отличие групп шизотипических расстройств от нормы
- отличие групп шизотипических расстройств от нормы Сравнительное исследование психологических защит в норме и при ПА показало, что все пациенты используют как незрелую защиту (регрессию), так и более зрелые: вытеснене, проекцию, компенсацию и гиперкомпенсацию (Рис. 3). Существует напряжённость психологических защит (сумма всех защит превышает 45%). В группах невротических расстройств и специфических расстройств личности используется больше защит, чем в шизотипической группе (достоверные различия по замещению и отрицанию). Большее разнообразие в применении психологических защит в первых двух группах говорит о большей эмоциональной гибкости и сохранности психики в целом.
Р
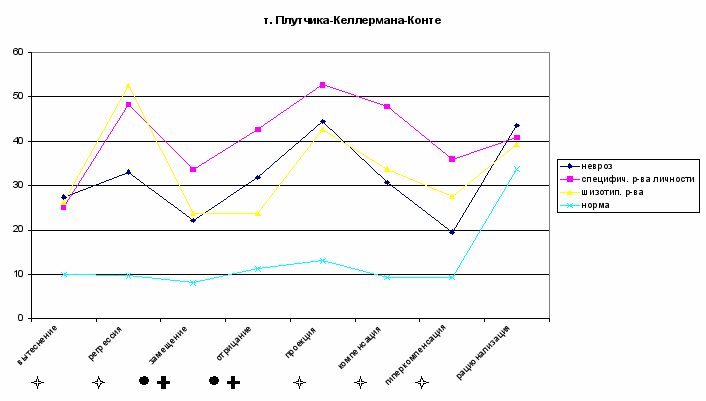 ис.3.
ис.3. - отличие группы невротических расстройств от нормы
- отличие группы невротических расстройств от нормы - отличие всех групп ПА от нормы
- отличие всех групп ПА от нормы - отличие групп шизотипических расстройств от нормы
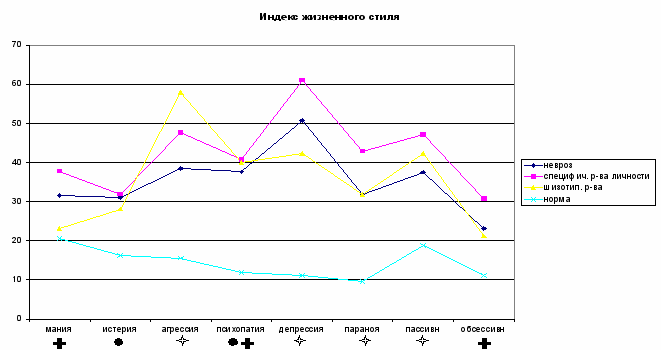
- отличие групп шизотипических расстройств от нормы По результатам теста «Индекс жизненного стиля», который показывает механизмы психологической защиты, предназначенные для регуляции определённых эмоций, получено достоверное повышение по агрессивной, депрессивной, параноидной и пассивной диспозициям во всех группах ПА (Рис.4). По тесту ИЖС хорошо видно, что любая личность, страдающая ПА, независимо от нозологического диагноза, испытывает эмоции гнева, отвращения, печали и робости, что само по себе оказывает дестабилизирующее действие на психику, формирует длительный стресс.
Для интерпретации ролученных результатов важно привлечение экспериментальных данных, согласно которым при длительных эмоциональных стрессовых ситуациях в лимбико-ретикулярных образованиях мозга возникает застойное возбуждение, длительно циркулирующее по замкнутому кругу внутри гипоталамо-лимбико-ретикулярных структур, распространяющееся на вегетативные центры и вызывающее пароксизмы ПА [Крыжановский Г.Н.,1980; Судаков К.В.,1992]. В группах невротических и специфических расстройств личности пациенты обладают большими эмоциональными ресурсами (эмоции радости, принятия, удивления). Широкий эмоциональный диапазон подтверждает клиническую сохранность психики в этих группах и является прогностически благоприятным для психотерапии ПА. Ограниченный эмоциональный диапозон, состоящий в основном из негативных эмоций, отражающий клиническую характеристику пациентов с шизотипическими расстройствами, осложняет терапевтический прогноз ПА и указывает на необходимость лечения основного заболевания.
Рис.4.
 - отличие группы невротических расстройств от нормы
- отличие группы невротических расстройств от нормы - отличие всех групп ПА от нормы
- отличие всех групп ПА от нормы - отличие групп шизотипических расстройств от нормы
- отличие групп шизотипических расстройств от нормы При исследовании с помощью теста Сонди достоверно показало увеличение фактора S (садизм, агрессия), вектора S (сексуальное влечение) в группе с шизотипическими расстройствами относительно остальных групп сравнения (рис.5). Такая выраженная агрессия вызывает аутодеструктивные тенденции личности, так как на сдерживание агрессии в социально приемлемых рамках тратится много энергии. При отсутствии адекватного канала выхода накопившейся агрессии, она переходит в аутоагрессию, что, возможно, проявляется в виде ПА.
Рис.5. Тест Сонди, фактор S.
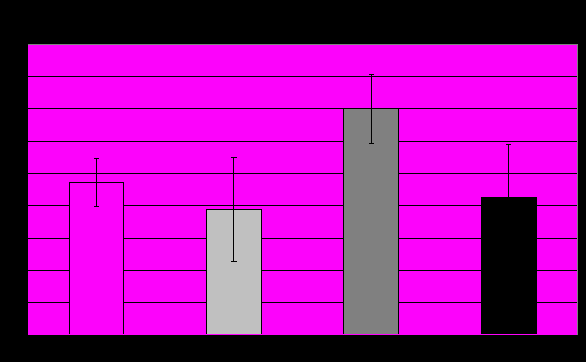
* °
* - отличия (р≤0,05) от нормы
° - отличия (р≤0,05) группы с шизотпическими расстройствами от группы с невротическими и специфическими расстройствами личности.
В группах больных с ПА в структуре невротических расстройств и специфических расстройств личности получено достоверное увеличение фактора М («прилипание» к объекту) вектора С (влечение к контактам) (рис.6). Полученные результаты указывают на выраженную симбиотическую связь с объектом привязанности (матерью) у пациентов этих групп. Любая попытка нарушить эту связь бессознательно расценивается как угроза жизни. Панический пароксизм, сопровождаемый страхом смерти, гонит пациента домой, не даёт выйти одному на улицу и прекращается рядом с мамой или в родительском доме, что подтверждается психоаналитической теорией развития тревожнофобического синдрома.
Таким образом, мы видим, что в основе ПА в разных нозологических группах лежат различные глубинные механизмы. Вегетативный пароксизм является физиологическим ответом на угрозу уничтожения, возникающую в результате разрыва симбиотической связи (у пациентов с невротическими и личностными расстройствами) и в результате избыточной агрессии, переходящей в аэтоагрессию (у пациентов с шизотипическими расстройствами).
Рис.6.
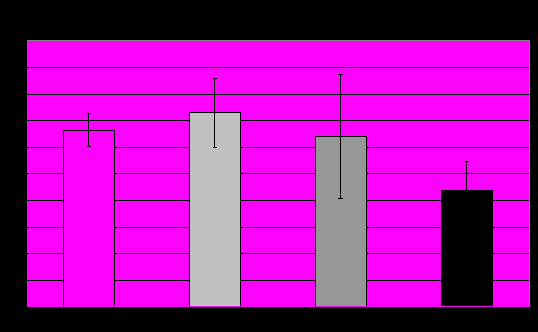
* *
* - отличия (р≤0,05) от нормы
Характеристика биоэлектрической активности мозга у пациентов с ПА в картине различных психических заболеваний.
Общими особенностями ЭЭГ у пациентов с ПА, которые отличали её от нормы (р≤0,05) , были снижение общей спектральной мощности, спектральной мощности альфа=ритма и относительной мощности α =ритма с сохранением правильного зонального распределения.
Внутри групп ПА наиболее низкие показатели общей мощности наблюдались у пациентов с ПА на фоне шизотипических расстройств - достоверно ниже, чем в группе невротических расстройств в отведении С3. В группе ПА на фоне невротических расстройств общая мощность достоверно снижена в лобных, височных и центральных отведениях с двух сторон. У пациентов с ПА на фоне психопатии (специфические расстройства личности) общая мощность достоверно снижена только в центральных отведениях (Рис.7).
Р
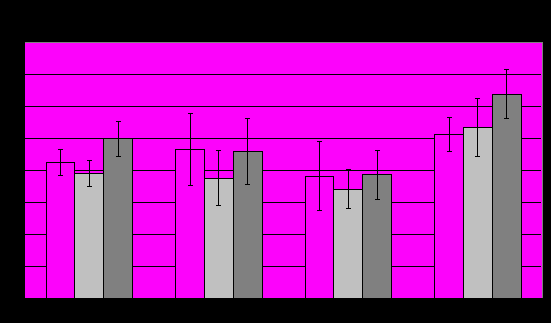 ис.7.
ис.7.







 - отличия (р≤0,05) от нормы
- отличия (р≤0,05) от нормы  - лобное отведение
- лобное отведение - височное отведение
- височное отведение - центральное отведение
- центральное отведениеСнижение спектральной мощности альфа=ритма (Рис.8) обнаружено во всех группах ПА, что совпадает с результатами других исследований [Вейн А.М., Дюкова Г.М., Воробьева О.В., Данилов А.Б.,2004; Aftanas L.I., Varlamov Pavlov S.V. et al,2001]. Наибольшее снижение спектральной мощности альфа=ритма выявлено у пациентов с ПА на фоне шизотипических расстройств: она достоверно снижена в лобных, височных и центральных отведениях с двух сторон. У пациентов с ПА в структуре невротпческих расстройств спектральная мощность альфа=ритма была достоверно снижена в лобных и височных отведениях обеих полушарий. В группе ПА в структуре психопатий спектральная мощность альфа=ритма была достоверно снижена только в лобных и центральных отведениях обеих полушарий.
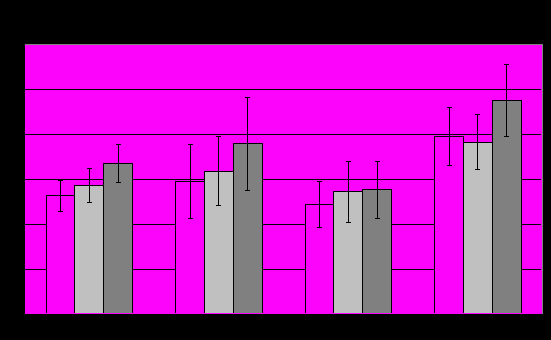
У пациентов с ПА на фоне невротических и шизотипических расстройств спектральная мощность β=ритма (Рис.9) достоверно меньше относительно группы контроля в лобных, височных и центральных отведениях обоих полушарий. В группе с психопатиями достоверных отличий по β=ритму не получено.
Рис.8
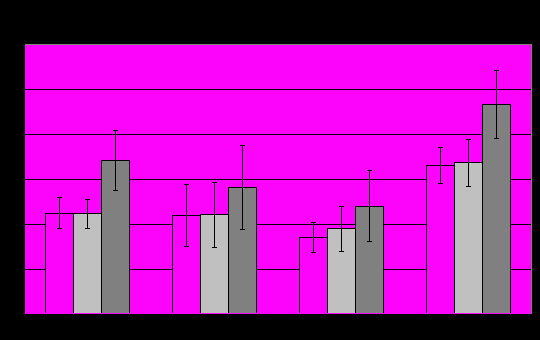








Рис.9






 - отличия (р≤0,05) от нормы
- отличия (р≤0,05) от нормы - лобное отведение
- лобное отведение - височное отведение
- височное отведение - центральное отведение
- центральное отведениеДостоверное снижение тета=ритма получено только в лобном отведении левого полушария у пациентов с шизотипическими расстройствами (Рис.10).
Рис.10
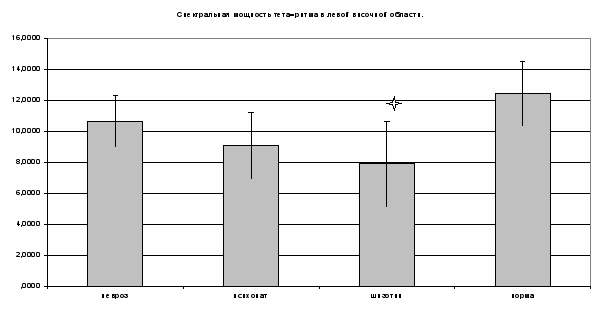
 - отличия (р≤0,05) от нормы
- отличия (р≤0,05) от нормыОбщим отличием от нормы для всех групп ПА является достоверное снижение относительной мощности альфа=ритма в лобных отведениях обеих полушарий (Рис.11).
Рис.11
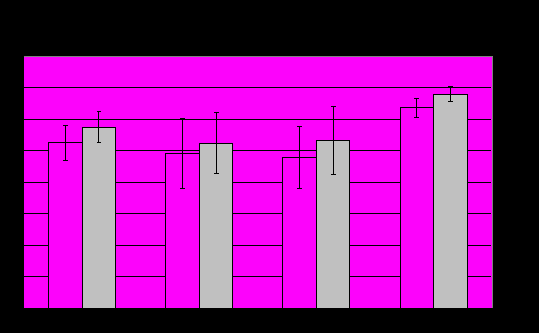






 - отличия (р≤0,05) от нормы
- отличия (р≤0,05) от нормы - переднее лобное отведение
- переднее лобное отведение - лобное отведение
- лобное отведениеПо результатам корреляционного анализа для пациентов с ПА общим является наличие большего количества межполушарных связей в центральных областях не зависимо от частотного диапазона. В группе здоровых максимальное количество межполушарных связей было выявлено в лобных отведениях. В выделенных нозологических группах обнаружен разный характер связей. Наименьшее количество корреляционных связей выявлено у пациентов ПА на фоне шизотипических расстройств. Группы с невротическими расстройствами и специфическими расстройствами личности приблизительно одинаковы по количеству межполушарных корреляционных взаимодействий. По корреляционному взаимодействию ритмов так же имеются особенности по группам: в группе с шизотипическими расстройствами практически не участвуют во взаимодействии быстрые ритмы; в группе со специфическими расстройствами личности мало корреляций с дельта=ритмом, а в группе с невротическими расстройствами мало коррелируют дельта и бета =ритмы.
Таким образом, особенностью ЭЭГ всех ПА, не зависимо от исходного психического статуса является: снижение общей спектральной мощности, абсолютной плотности мощности альфа=ритма в переднее-центральных отведениях и относительной представленности альфа-диапазона в лобных отделах относительно нормы с сохранением градиента распределения убывания альфа=ритма от затылка ко лбу во всех группах; по результатам корреляционного анализа межполушарные взаимодействия наиболее высокие в центральных областях не зависимо от частотного диапазона.
Наиболее выраженные изменения ЭЭГ были выявлены в группе ПА на фоне шизотипических расстройств. В этой группе достоверно снижена спектральная мощность быстрых, средних, медленных ритмов и общая спектральная мощность, что указывает на значительное усиление биоэлектрической активности активирующих систем мозга и подтверждается результатами корреляционного анализа.
Спектральная мощность альфа и бета=ритма была снижена в группах ПА на фоне невротических расстройств, что даёт возможность предположить усиление электрической активности систем активации. В результатах корреляционного анализа получено малое количество связей бета=ритма с другими ритмами. Низкая спектральная мощность альфа и бета=ритмов при невротических расстройствах является отражением избыточной активации ретикулярной формации среднего мозга при тревожных расстройствах, и в то же время представляет собой нейрофизиологический коррелят нозологической особенности группы.
У пациентов с ПА на фоне специфических расстройств личности было получено достоверное снижение спектральной мощности только альфа=ритма. Данные корреляционного анализа показали высокую вовлечённость быстрых ритмов в межполушарное взаимодействие, что указывает на возможное повышение бета-активности, характерное для данной нозологии.
Таким образом, по мере нарастания тяжести психических изменений в клинической картине заболеваний, при которых возникло ПА происходит расширение спектра вовлекаемых ритмов биоэлектрической активности мозга.
