Лапароскопия в диагностике и лечении дивертикула меккеля у детей 14. 00. 35 детская хирургия
| Вид материала | Автореферат |
- Экстренная лапароскопия у детей грудного возраста 14. 00. 35 детская хирургия, 285.26kb.
- Рабочий план цикла: "Детская хирургия" на кафедре госпитальной хирургии рудн. Цель, 28.26kb.
- Дифференциальные подходы к диагностике и лечению врождённой косолапости у детей 14., 567.67kb.
- Индивидуальный план учебного процесса за модулем "Детская хирургия" 5,6 "Ургентная, 436.42kb.
- Мастер-класс «Эндовидеохирургические технологии в диагностике и лечении онкологических, 28.9kb.
- Примерная программа дисциплины челюстно-лицевая хирургия модуль «детская челюстно-лицевая, 398.03kb.
- Учебно-тематический план цикла тематического усовершенствования «Хирургия кисти с элементами, 194.99kb.
- Внутрипросветноэндоскопические изменения желудочно-кишечного тракта при болезнях органов, 463.75kb.
- Роль и место современных методов визуализации в диагностике и лечении острой кишечной, 433.08kb.
- Организационная модель мэс по специальности «детская хирургия», 1433.39kb.
На правах рукописи
ЯРУСТОВСКИЙ ПАВЕЛ МИХАЙЛОВИЧ
ЛАПАРОСКОПИЯ В ДИАГНОСТИКЕ И ЛЕЧЕНИИ ДИВЕРТИКУЛА МЕККЕЛЯ У ДЕТЕЙ
14.00.35 – детская хирургия
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
кандидата медицинских наук
Москва – 2007
Работа выполнена в Государственном образовательном учреждении высшего профессионального обучения «Российский Государственный медицинский университет Федерального агентства по здравоохранению и социальному развитию»
Научный руководитель:
Заслуженный деятель науки РФ, доктор
медицинских наук, профессор А.Ф. Дронов
Официальные оппоненты:
доктор медицинских наук, профессор А.Е. Машков
доктор медицинских наук, профессор В.Г. Гельдт
Ведущая организация:
Научный центр «Здоровье детей» РАМН
Защита состоится “6”ноября 2007 г. в 14.00 часов на заседании Диссертационного совета Д 208.072.02. при Российском государственном медицинском университете по адресу: 117997, Москва, ул. Островитянова, д.1.
С диссертацией можно ознакомиться в библиотеке университета (117997, г. Москва, ул. Островитянова, д.1).
Автореферат разослан “21” июня 2007г.
Ученый секретарь
диссертационного совета,
доктор медицинских наук, профессор Л.В. Сапелкина
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы.
Одной из актуальных задач ургентной абдоминальной хирургии детского возраста является разработка и совершенствование алгоритмов диагностических и лечебных мероприятий с использованием современных технологий. В полной мере это относится к одной из наиболее частых (2-3% в популяции) врожденных аномалий желудочно-кишечного тракта и чрезвычайно трудно диагностируемых патологий, такой как дивертикул Меккеля (ДМ).
Наряду с распространенным мнением, что для ДМ характерно бессимптомное течение на протяжении всей жизни и он является, как правило, случайной находкой при аутопсии (F.Ferranty et al., 1999; J.Bueno et al., 2003; M.Sinzig et al., 2005), в ряде обобщающих работ представлены данные о достаточно частых – от 19 % до 25 % случаев - клинических проявлениях и осложнениях ДМ (Ю.Ф.Исаков и соавт.,2002; А.Ф.Дронов и соавт., 2000- 2007; И.В.Поддубный и соавт.,1998, 2002; D.L.Angela et al.,2004; J.J.Park et al., 2005).
В клинической картине ДМ большинство исследователей выделяют триаду симптомов: боли в животе, желудочно-кишечное кровотечение и кишечная непроходимость (Ю.Ф.Исаков и соавт.,2002; А.Ф.Дронов и соавт., 2000- 2007; А.А.Филиппов, 2000; A.Akcakaya et al., 2003; M.Kapische et al, 2003). Преобладание и степень выраженности каждого из них находится в определенной зависимости от анатомических особенностей ДМ, наличия различных по морфофункциональным характеристикам эктопированных тканей в стенке ДМ, возраста пациента (E.Tyrcouveanu et al, 2004;M.F.Jabar et al, 2004; D.S.Nath et al, 2004; J.J.Park et al., 2005).
Рассматривая вопросы диагностики ДМ и его осложнений, следует остановиться на ряде тактических моментов, касающихся этапов ее проведения: дооперационный или интраоперационный. Возможности дооперационной диагностики ДМ, по мнению ряда исследователей, минимальны (U.Zingg et al., 2000; J.Bueno et al., 2003). В тоже время в работах К.У.Ашкрафт и соавт.(1997), Г.А. Баирова (1997), E.J Chiu. et al. (2000), D.L.Loh et al. (2004) представлены данные о том, что возможность точной предоперационной диагностики, даже как причины «острого живота» может составлять 12 – 25%. При этом, по мнению авторов, определенное значение приобретает комплекс специальных методов исследования (ультрасонография органов брюшной полости, радионуклидный метод и др.), диагностические возможности которых различны (B.D.Adams et al, 2003; D.L.Angela et al.,2004; B.K.Aggarwal et al, 2005; J.J.Park et al., 2005).
Определенным коррективам в последние годы были подвергнуты взгляды исследователей на вопросы лапароскопии, как метода диагностики, так и лечения абдоминальной патологии (D.L.Angela et al.,2004; J.G.Martin-Lorenzo et al, 2004;). Период крайней «настороженности» и возможности ее использования только как метода диагнос-тики и лечения хронической патологии органов брюшной полости, по мере совершенст-вования лапароскопической техники и накопления клинического опыта, позволил более широко использовать метод при острой абдоминальной патологии, в том числе при пато-логии ДМ как в практике общей, так и детской хирургии. В определенной мере этому способствовал и ряд безусловных преимуществ, отмечаемых большинством авторов (Ю.Ф.Исаков и соавт.,2002; А.Ф.Дронов и соавт., 2000- 2007; И.В.Поддубный и соавт., 1995-2002; Э.А. Степанов и соавт., 2003; П.С.Ветшев и соавт., 2005; C.C. Lu et al,2003; D.B. Tashian et al, 2003; S.Duca et al, 2004; D.L.Loh et al, 2004; E. Tyrcovoanu et al, 2004).
Лапароскопические операции при патологии дивертикула Меккеля относятся на сегодняшний день к разряду разрабатываемых и находящихся на стадии внедрения в практику. Несмотря на накопленный в настоящее время опыт, ряд вопросов, имеющих принципиально важное значение с точки зрения методологии проблемы, остается не изученным. На наш взгляд, дальнейшего изучения заслуживают два наиболее актуальных направления: разработка диагностического алгоритма с оценкой целесообразности проведения дополнительных методов исследования в долапароскопическом периоде, объективная оценка радикальности и дифференцированный подход к выбору различных способов резекции дивертикула.
Таким образом, очерченный круг вопросов послужил основанием для проведения настоящего исследования.
Цель работы. Улучшение результатов хирургического лечения детей с дивертикулом Меккеля и его осложнениями за счет оптимизации алгоритма диагностических и лечебных мероприятий.
Задачи исследования:
- Изучить особенности клинической картины дивертикула Меккеля и его осложнений у детей различных возрастных групп.
- Определить диагностическую ценность современных исследовательских методик при патологии Меккелева дивертикула на дооперационном этапе.
- Разработать оптимальный комплекс обследования детей с патологией Меккелева дивертикула и определить показания к хирургическому лечению.
- Провести морфологические исследования и оценить характер патологических изменений удаленных тканей при патологии дивертикула Меккеля.
- Разработать алгоритм техники лапароскопического лечения при патологии дивертикула Меккеля у детей; оценить эффективность методов профилактики интра- и постоперационных осложнений на основании изучения непосредственных и отдаленных результатов лечения.
Научная новизна. На основании изучения архивного материала и собственных клинических наблюдений больных с дивертикулом Меккеля предложен алгоритм диагностических мероприятий, направленный на оптимизацию дооперационной диагностики и выбор адекватных методов лечения.
Проведена сравнительная оценка информативности специальных и эндоскопических методов исследования. Совокупность результатов эхографических, радионуклидных исследований, особенностей клинического течения заболевания является предиктором целесообразности и необходимости проведения эндоскопических методик обследования. Полученные данные позволили сформулировать показания к хирургическому лечению Меккелева дивертикула.
Доказано, что комплекс эхографических, радионуклидных и эндоскопических критериев позволяет определить стратегию и тактику лечебных мероприятий.
Дана оценка морфо-функциональных особенностей патологического процесса в дивертикуле, прилегающей стенке кишки при патологии Меккелева дивертикула.
Разработаны методика лапароскопической дивертикулэктомии у детей различного возраста и меры профилактики интраоперационных осложнений. Предложена программа периоперационной тактики ведения указанной категории больных.
Практическая ценность работы. Проведенное исследование позволяет установить патогенетические механизмы развития патологии Меккелева дивертикула у детей различных возрастных групп.
Использование в диагностических целях комплекса специальных методов исследования – эхографии, радионуклидного - в совокупности с оценкой клинических проявлений заболевания, дает возможность оптимизировать предоперационную диагностику Меккелева дивертикула и определить показания к проведению эндоскопических методов диагностики.
Применение лапароскопической техники в лечении больных с патологией Меккелева дивертикула позволяет значительно сократить количество послеоперационных осложнений, уменьшить сроки пребывания больного в стационаре.
На основе проведенных исследований разработан комплекс мер, включающий в себя ряд технических и инструментальных приемов, способствующий профилактике интраоперационных осложнений.
Апробация работы.
Сформулированные в результате проведенного исследования практические рекомендации были апробированы в клинической практике в отделении неотложной и гнойной хирургии ДГКБ №13 им Н.Ф.Филатова (г.Москва).
Основные положения работы доложены и обсуждены на:
- Заседании секции детской хирургии хирургического общества Москвы и Московской области (сентябрь 2004 г.);
- Международном конгрессе детских хирургов, г. Москва (ноябрь 2005);
- Совместной научно-практической конференции сотрудников кафедры детской хирургии РГМУ, отдела хирургии, анестезиологии и реаниматологии, академической группы академика РАМН Ю.Ф. Исакова и врачей ДГКБ № 13 им. Н.Ф. Филатова г.Москвы (октябрь 2006 г.)
Публикации.
По теме диссертации опубликовано 14 научных работ.
Внедрение результатов в клиническую практику.
Результаты исследования внедрены в клиническую практику отделения неотложной и гнойной хирургии ДГКБ №13 им. Н.Ф.Филатова (г.Москва). Материалы диссертации используются в учебном процессе кафедры детской хирургии для студентов 5 и 6 курсов лечебного и педиатрического факультета, ординаторов, аспирантов и курсантов факультета усовершенствования врачей Российского государственного медицинского университета.
Объем и структура работы.
Диссертация изложена на 140 стр. машинописного текста, состоит из введения, обзора литературы, клинической характеристики больных, результатов собственных исследований, представленных в 3 главах, заключения, выводов и практических рекомендаций. Библиографический указатель включает 87 отечественных и 165 иностранных источников. Диссертация иллюстрирована 26 рисунками и 16 таблицами.
СОДЕРЖАНИЕ РАБОТЫ.
Общая характеристика собственных клинических наблюдений и методов исследования.
В основу работы положены результаты обследования и лечения 96 детей, поступивших в клинику детской хирургии Российского Медицинского Университета на базе отделение экстренной хирургии ДГКБ №13 им. Н.Ф.Филатова, которым было проведено оперативное вмешательство по поводу ДМ и его осложнений за период с 1993 по 2003гг. Были проанализированы архивные материалы (67 историй болезни с 1993 по 2000гг.) и истории болезни 29 пациентов, находившихся на лечении в клинике за период с 2000 по 2003г.
Возраст наблюдаемых колебался от 1 месяца до 14 лет (табл.1).
Таблица 1.
Распределение обследованных больных по возрасту.
| Возраст | 1мес-1 год | 1-3 года | 4-6 лет | 7-10 лет | 11-14 лет |
| Количество больных | 29 | 39 | 15 | 8 | 5 |
| Процент | 30,2 | 40,6 | 15,6 | 8,4 | 5,2 |
Анализ больных в возрастном аспекте показал, что преобладающее большинство – 70,8% - составили дети возрастной группы от 1-го месяца до 4-х лет. Наши данные в определенной степени согласуются с наблюдениями Foglia R.P. (1997) и Nagler J. (2000), отмечающими, что клинические проявления МД имеют определенный возрастной аспект и прерогативой патологии является данная возрастная категория больных.
Характеризуя группу наблюдаемых по признаку полового диморфизма (табл. 2), следует отметить, что большинство – 75(78%) наблюдаемых – мальчики, соотношение мальчиков к девочкам составило 3,6 к 1.
Таблица 2.
Распределение больных по полу
Пол наблюдаемых | Мальчики | Девочки | Итого: |
| Количество | 75 | 21 | 96 |
| Процент | 78,2 | 21,8 | 100 |
Полученные нами данные совпадают с мнением ряда авторов, указывающих на преобладание детей мужского пола в структуре пациентов, страдающих данной патологией (Ferranty F. et. al., 1999). Объяснения этому факту в доступной нам литературе мы не встретили. Очевидным объяснением может, по всей видимости, служить лишь общеизвестный в литературе факт более частого развития врожденной патологии у лиц мужского пола.
Разнообразие клинических симптомов, в том числе развитие в 25-55% случаев острых состояний и наряду с этим отсутствие патогномоничных признаков заболевания, представляют значительные трудности в диагностике ДМ. Проведенный анализ показал, что преобладающее большинство пациентов – 87(90,6%) - поступили в клинику по экстренным показаниям, лишь 9 (9,4%) - в плановом порядке. Основными «направляющими» диагнозами были «подозрение на острый аппендицит» (56- 58,3%), «желудочно–кишечное кровотечение» (27-28,1%), «острая кишечная непроходимость» (4-4,2%). Лишь у 9,4% детей было подозрение на наличие ДМ (табл. 3).
Таблица 3.
Диагнозы при направлении в стационар
Диагноз при поступлении | Количество наблюдаемых | Процент наблюдаемых |
Подозрение на острый аппендицит | 56 | 58,3 |
Желудочно-кишечное кровотечение | 27 | 28,1 |
Острая кишечная непроходимость | 4 | 4,2 |
Подозрение на ДМ | 9 | 9,4 |
ИТОГО: | 96 | 100 |
Из представленных данных четко прослеживается тот факт, что в большинстве случаев – 90,6% - диагноз Меккелева дивертикула или подозрение на его наличие поставлен не был. Приведенные нами данные в полной мере совпадают с наблюдениями ряда исследователей в том, что клинические проявления патологии ДМ, как правило, маскируют разнообразную острую патологию брюшной полости (M.F.Jabar et al, 2004; D.S.Nath et al, 2004; J.J.Park et al., 2005).
Длительность заболевания от момента его манифестации при развитии симптомов «острого живота» до поступления в стационар составила в среднем 31,6±4,5 (при колебаниях от 4 до 168) часов. У преобладающего большинства – 82% пациентов- оно составило от 6 до 12 часов. Характеризуя состояние больных, поступивших в стационар, следует отметить, что состояние 30 (31,3%) наблюдаемых было расценено как удовлетворительное, 50 (52%) – как средней тяжести и 16 (16,7%) - как тяжелое.
При всем многообразии клинической картины заболевания при патологии ДМ и его осложнениях, основными клиническими симптомами были следующие: боли в животе – у 62 (64,6%), желудочно-кишечное кровотечение (как правило, неинтенсивное, не приводившее к анемизации больного, лишь у 6 пациентов – интенсивное с последующим развитием постгеморрагической анемии) – у 27 (28,1%), симптомы острой кишечной непроходимости – у 7 (7,3%).
При поступлении в стационар всем наблюдаемым больным были проведены общеклинические и специальные (при удовлетворительном состоянии) обследования для проведения дифференциальной диагностики. Комплекс исследовательских методик и их объем представлен в таблице № 4.
Таблица 4.
Методы обследования наблюдаемых больных
| Метод исследования | Количество исследований/ процент |
| Общеклинический | 96 (100%) |
| Ультразвуковой | 55 (57,3%) |
| Радионуклидный | 42 (43,8%) |
| Лапароскопический | 70 (72,9%) |
| Рентгеноконтрастный | 7 (7,3%) |
| Морфологический | 96 (100%) |
Общеклинический метод включал в себя изучение анамнестических данных, физикальное исследование, лабораторные исследования крови и мочи.
При изучении анамнестических данных выявляли наличие указаний на признаки желудочно-кишечных кровотечений, сопутствующей врожденной патологии пищеварительного тракта и других органов и систем, длительность заболевания, особенности развития симптоматики, характер и локализацию болевого синдрома, наличие рвоты, диспептических расстройств, изменения окраски каловых масс. Особый акцент делали на раннее имевшие место неинтенсивные, возможно однократные гастроинтестинальные кровотечения, не сопровождавшиеся болевым синдромом, анемизацией пациента, которые купировались проведением консервативной терапии.
При физикальном обследовании констатировали общее состояние ребенка, окраску кожных покровов. Производили осмотр, пальпацию и перкуссию живота. Определяли симптомы локальной болезненности, мышечного напряжения, признаки раздражения брюшины. Проводили лабораторные исследования: клинический анализ крови, гемосиндром, общий анализ мочи, определяли группу крови и резус – фактор, Hbs-Ag и ВИЧ, биохимические анализы, анализ кала на скрытую кровь.
Ультразвуковое исследование органов брюшной полости.
Ультразвуковое исследование проводили при помощи ультразвукового прибора “Aloka – 650”. Ультрасонография органов брюшной полости проведена 55 (57,3%) пациентам. У 4 из 55 (7,3%) пациентов результаты исследования позволили расценить УЗ-картину как «ДМ» по следующим основным критериям: особенности анатомического положения, отсутствие связи со слепой кишкой, диаметр до 40 мм, четкая визуализация трехслойной стенки. У остальных – 51 (92,7%)- больной результаты ультрасонографии органов брюшной полости позволили констатировать факт наличия воспалительного процесса в брюшной полости. В последующем, интраоперационно ДМ был диагностирован у всех 55 обследованных.
Таким образом, процент ложноотрицательных результатов составил 92,7%, что дает основание рассматривать диагностические возможности УЗИ брюшной полости как минимальные с точки зрения верификации диагноза ДМ. Вместе с тем, при отсутствии возможности четкой топической диагностики ультрасонография, в большей степени, позволяет констатировать факт наличия воспалительного процесса в брюшной полости.
Радионуклидное исследование.
Принцип метода основан на способности слизь-продуцирующих клеток слизистой оболочки желудка поглощать и экскретировать фарм-препарат Tc99m. Серию сканограмм после введения изотопа производили в переднезадней и боковой проекциях. Высокая концентрация радионуклида в норме определяется в желудке, 12-типерстной кишке, мочевыделительной системе. Результаты сцинтиграфии расцениваются как положительные в случае визуализации аномальной аккумуляции изотопа, как правило, в правом нижнем квадранте живота, где он проявляется в виде «горячего следа» находящегося в необычном для слизистой желудка месте. Проведенные нами радионуклидные исследования у 42 (43,8%) пациентов с ЖКК показали, что совокупная диагностическая ценность метода составляет 45,2%. У 54,8% обследованных результат был отрицательным. Сравнение результатов исследования с последующей интраоперационной диагностикой показало, что у всех больных с положительной оценкой метода был диагностирован ДМ.
Рентгенологический метод. Пневмоирригоскопия проведена 7 (7,3%) пациентам с ДМ и клиническими признаками острой кишечной непроходимости. При проведении пневмоирригоскопии 7 пациентам с клинической картиной кишечной инвагинации (интраоперационно диагностирована тонко-толстокишечная непроходимость, причиной которой явился ДМ) в правом верхнем квадранте определялся инвагинат; прохождение воздуха в вышележащие отделы кишечника не наблюдалось. Рентгенологический метод позволяет установить диагноз кишечной непроходимости без уточнения основной причины развития инвагинации.
Морфологическое исследование.
Нами произведено морфологическое исследование биоптатов 96 удаленных дивертикулов. Исследование проведено на кафедре патологической анатомии РГМУ (зав. кафедрой проф. А.Г. Талалаев). Исследовали биоптаты различных отделов дивертикула в количестве от 1 до 3. Использовали гистохимические окраски гематоксилин-эозином и по Ван-Гизону. Морфологические исследования позволили верифицировать диагноз «дивертикул Меккеля», выявить наличие и характер дистопированных тканей в стенке ДМ, охарактеризовать наличие признаков острого или хронического воспаления в стенке удаленного субстрата, установить особенности нарушения кровообращения в стенке дивертикула и оценить «радикальность» проведенного оперативного пособия. Т.е. патоморфологическое исследование позволило более детально оценить особенности состояния стенки дивертикула и характер развивающихся патологических процессов на тканевом уровне при клинической манифестации патологии.
Проведено морфологическое исследование 96 удаленных дивертикулов. Во всех препаратах были представлены ткани, характерные для подвздошной кишки с представленностью всех ее слоев. Наличие гетеротопий гистологически не свойственных тканям дивертикула выявлено у 38 из 96 (39,5%) обследованных. При этом в 27 случаях идентифицировано наличие слизистой оболочки различных отделов желудка, в 10 - тканей поджелудочной железы, в 1 – тканей толстой кишки. Наличие неопластических изменений в представленных препаратах не выявлено ни в одном из наблюдений. Морфологические изменения в изученных препаратах характерны для острой фазы воспалительной реакции с присутствием минимальных признаков продуктивной стадии воспалительной реакции.
ДИАГНОСТИЧЕСКАЯ ЛАПАРОСКОПИЯ
Диагностическая лапароскопия проводилась под эндотрахеальным наркозом в специально оборудованной операционной. Использовали инструменты и оборудование фирмы “Karl Storz” (Германия): троакар 5 мм и 3 мм с тупым стилетом; троакары 5 мм и 3 мм с острым стилетом; телескоп 5 мм с торцевым срезом 30 о и телескоп 3 мм; атравматичный дессектор 5 мм и 3 мм; атравматичные тупоконечные щипцы 5 мм и 3 мм; ножницы Меценбаума 5мм и 3 мм; ножницы клювовидные 5мм; иглодержатель с кремальерой 5мм; трубка отсоса 5 мм и 3мм. В комплектацию лапароскопической стойки входит: трехчиповая эндовидеокамера, инсуффлятор (20л/мин), ксеноновый осветитель, электрокоагулятор, отсос – ирригатор (“Karl Storz”), сшивающий аппарат “Endo-Gia –30” - 12 мм, видеомонитор –20 inch и видеомагнитофон (“Sony”).
Положение ребенка на операционном столе – горизонтальное, лежа на спине.
Этапы диагностической лапароскопии.
- Пункция брюшной полости методом открытой лапароскопии.
- Ревизия брюшной полости.
- Ревизия кишечных петель.
- Выделение и мобилизация ДМ, рассечение спаек.
- Оценка дальнейшей оперативной тактики: лапароскопическая дивертикулэктомия с использованием различных методик или переход на открытую операцию в зависимости от выраженности воспалительных изменений основания дивертикула и прилегающих участков тонкой кишки, размеров дивертикула.
Обязательным и важным этапом перед началом диагностической лапароскопии являлась глубокая пальпация под наркозом передней брюшной стенки, что нередко позволяло более четко определить наличие и месторасположение раздутых петель кишок, опухолевидных образований, воспалительных инфильтратов, инвагинатов и др. Кроме того, во время пальпации контролировалось опорожнение желудка и мочевого пузыря.
Первичная пункция брюшной полости во всех случаях осуществлялась методом «открытой лапароскопии». По верхнему краю пупочного кольца производили разрез кожи. Приподнимали переднюю брюшную стенку и поочередно вводили острый зажим (типа «москит») для вскрытия апоневроза, затем тупой зажим (типа «Микулич») для вскрытия брюшины с последующим введением в брюшную полость 3 или 5 мм троакара с тупым стилетом. Детям ранней возрастной группы – от 1-го до 4-х месяцев – первый троакар вводили как правило на 1-1,5 см латеральнее и левее места традиционного введения 1-го троакара, учитывая возможность повреждения пупочной вены. Накладывали пневмоперитонеум 8-10 мм рт.ст. Через троакар вводили телескоп 3-5мм с эндовидеокамерой. Производили ревизию брюшной полости. Под визуальным контролем второй троакар 3-5 мм с острым стилетом вводили в левую подвздошную область. Также под визуальным контролем вводили третий троакар 3-5 мм с острым стилетом на середине расстояния между пупком и лоном по средней линии живота. Производили методичное исследование всех доступных отделов брюшной полости с оценкой состояния печени, круглой связки печени, желчного пузыря, желудка, тонкой и толстой кишки, органов малого таза, селезенки, сальника, диафрагмы и т.д.
РЕЗУЛЬТАТЫ СОБСТВЕННЫХ ИССЛЕДОВАНИЙ.
С целью сравнения результатов лечения больных с ДМ в зависимости от хирургического доступа были выделены 2 группы больных, сравнимые по основным клинико-физиологическим показателям.
1 группу составили 70 пациентов, которым была выполнена лапароскопическая резекция меккелева Дивертикула.
2 группу составили 26 больных, которым была выполнена дивертикулэктомия традиционным методом.
Критериями сравнительного анализа явились:
Интраоперационные показатели, которые включали:
- Длительность оперативного вмешательства;
- Частота интаоперационных осложнений;
- Опасность интраоперационных осложнений.
- Послеоперационные показатели, которые включали:
- Длительность послеоперационного пребывания в стационаре;
- Частота послеоперационных осложнений.
Основой для выбора того или иного хирургического доступа являлись, в том числе, показания и противопоказания к проведению эндоскопических методов диагностики и лечения. Известно, что по мере накопления опыта применения метода лапароскопии показания и противопоказания к последнему менялись в сторону расширения показаний. В настоящее время, по мнению И.В. Поддубного (1997), в качестве абсолютных противопоказаний следует рассматривать следующие:
- Крайне тяжелое состояние ребенка с выражеными явлениями сердечно-легочной недостаточности;
- Не корригируемая коагулопатия;
- Распространенное поражение передней брюшной стенки инфекционным процессом, исключающее безопасное асептичное введение троакаров.
К относительным противопоказаниям относят:
- Предположительное наличие у ребенка тотального спаечного процесса в брюшной полости (по данным анамнеза, интраоперационной картины во время предыдущих операций, данных параклинических методов исследования);
- Наличие крайней степени выраженности вздутия кишечных петель, что не позволяет добиться необходимого объема брюшной полости для проведения лапароскопических манипуляций.
Родителей всех пациентов информировали о предстоящей операции с акцентом на преимущества того или иного метода и о возможных осложнениях.
Подготовка больных к оперативному вмешательству зависела от характера патологии – экстренная или плановая, состояния пациента, что определяло возможный и целесообразный алгоритм обследования пациента.
Лапароскопические операции выполнялись по поводу ДМ и его осложнений при следующих клинических ситуациях:
симптомы «острого живота» - 43 пациента;
- желудочно-кишечные кровотечения – 21 пациент;
- острая кишечная непроходимость – 6 больных.
Интраоперационно были выявлены различные анатомические особенности и варианты локализации ДМ. В качестве анатомических характеристик ДМ следует отметить, что длина его составила 2-8см у 68 (97,1 %) больных, более 10 см – у 2 (2,9 %). Преобладающая форма – конусовидная (38-54,3%), в то время как цилиндрическая и грушевидная встречались реже - у 29 (41,4%) и 3 (4,3 %) пациентов соответственно. Ширина основания ДМ более 2 см наблюдалась у 37 (52,9%) больных; менее 2 см – у 33 (47,1%). Удаленность от илеоцекального угла колебалась от 20 до 100 см у 67 (95,8 %) детей, более 100 см – у 1 (1,4 %), менее 20 см – у 2 (2,8 %). Характеризуя особенности локализации ДМ, следует отметить, что в большинстве наблюдений он располагался по противобрыжеечному краю 38 (54,3%), у 30 (42,8%) пациентов на боковой поверхности, случаев расположения по брыжеечному краю было 2 (2,8 %).
Лапароскопические операции выполнялись при различных вариантах изменений в дивертикуле. Визуальная оценка позволила выявить наличие катаральных у 8 (18,6%), флегмонозных – у 17 (39,5%), гангренозных – у 2 (4,7 %), гангренозно-перфоративных – у 16 (37,2%) изменений в ДМ; кровоточащей пептической язвы – у 18 из 21 (85,7 %) пациентов, перфоративной – у 3 из 21 (14,3%).
В группе больных (6 пациентов) с клинической картиной острой кишечной непроходимости была диагностирована тонко-толстокишечная инвагинация. У 5 пациентов дивертикул Меккеля входил в состав инвагината, после расправления которого под визуальным контролем, больным была произведена лапароскопическая резекция. У 1 пациента ввиду «гигантских» размеров ДМ, был осуществлен переход на лапаротомию.
Основные этапы лапароскопической дивертикулэктомии включали:
Пункция брюшной полости методом открытой лапароскопии.
- Ревизия брюшной полости.
- Ревизия кишечных петель.
- Выделение и мобилизация участка кишки в области ДМ, рассечение спаек.
- Дивертикулэктомия с использованием различных методик.
- Аппендэктомия по показаниям.
- Ревизия и санация брюшной полости.
- Ушивание ран передней брюшной стенки.
Первичная пункция брюшной полости во всех случаях осуществлялась методом «открытой лапароскопии». Производили методичное исследование всех доступных отделов брюшной полости с оценкой состояния печени, круглой связки печени, желчного пузыря, желудка, тонкой и толстой кишки, органов малого таза, селезенки, сальника, диафрагмы и т.д.
При подозрении на ДМ (идентификация интактного аппендикса или наличие в клинической картине заболевания желудочно-кишечного кровотечения), выполняли тщательную ревизию тонкой кишки с использованием двух атравматичных зажимов.
При обнаружении ДМ при наличии или отсутствии признаков деструктивного воспаления в последнем, выполнялась его лапароскопическая резекция. Применялись три метода резекции:
Резекция дивертикула лигатурным способом при помощи петли Редера при ширине основания не более 2 см и визуально не измененном основании – у 33 пациентов. При наличии спаек, дивертикул выделяли из плоскостных сращений, коагулировали и пересекали брыжейку, на основание дивертикула накладывали две петли Редера. На расстоянии 1 см от основания накладывали третью петлю, дивертикул пересекали между лигатурами и удаляли через один из троакаров. Слизистую обрабатывали раствором 5% йода.
- Резекция ДМ с помощью сшивающего аппарата “Endo-Gia –30” при ширине основания дивертикула более 2 см – 35 пациентов. При обнаружении ДМ с широким (более 2 см) основанием, умбиликальный 3 или 5 мм троакар заменяли на 12 мм. Дивертикул также выделяли из спаек и сращений, коагулировали и пересекали его брыжейку. На основание дивертикула с захватом здоровой кишечной стенки в косо-поперечном направлении накладывали сшивающий аппарат. Отсеченный дивертикул удаляли из брюшной полости.
- При наличии широкого основания ДМ и локализации его по брыжеечному краю кишки из-за невозможности применения сшивающего аппарата применяли эндоскопический двухрядный кишечный шов (PDS II 5/0) – 2 пациента.
В ходе дальнейшего проведения операции осуществляли санацию брюшной полости. И, как заключительный этап операции, – удаление углекислого газа из брюшной полости, извлечение троакаров под визуальным контролем и тщательное послойное ушивание ран.
У 6 пациентов осуществлен переход на открытую операцию: у 5 из-за выраженности воспалительных изменений основания дивертикула и прилегающих участков кишки и у 1 – из-за гигантских размеров дивертикула (длина 30 см и ширина – 6 см). Всем 6 больным произведена циркулярная резекция кишки с дивертикулом в пределах здоровых тканей.
Длительность операции колебалась от 40 до 55 мин, составив в среднем 44,0±2,1 мин.
Интраоперационных осложнений у больных клинической группы не было.
В послеоперационном периоде у 1(1,4%) больного возникла острая ранняя спаечная кишечная непроходимость, которая была разрешена путем лапароскопического адгезиолизиса.
В клинике детской хирургии РГМУ с 2000 по 2003 гг. выполнено 26 традиционных операций у детей - контрольная группа.
Операции выполнялись по поводу ДМ при наличии следующей клинической симптоматики:
«острого живота» - 19 больных;
- желудочно-кишечных кровотечений – 6 пациентов;
- острой кишечной непроходимости – 1 ребенок.
Интраоперационно были выявлены различные анатомические особенности и варианты локализации ДМ.
В качестве анатомических характеристик ДМ следует отметить, что длина его составила 2-8см у 25 (96,2 %) больных, более 10 см – у 1 (3,8 %). Преобладающая форма – конусовидная (14-53,8%), в то время как цилиндрическая и грушевидная - встречались реже: у 10 ( 38,5%) и 2(7,7 %) пациентов соответственно. Ширина основания ДМ более 2 см наблюдалась у 14 (53,8%) больных; менее 2 см – у 12 (46,2%). Удаленность от илеоцекального угла колебалась от 20 до 100 см - у 25 (96,1 %) детей, менее 20 см – у 1 (3,8 %). Характеризуя особенности локализации ДМ, следует отметить, что в большинстве наблюдений он располагался по противобрыжеечному краю – 14 (53,8%), у 10 (38,6%) пациентов - по боковой поверхности, случаев расположения по брыжеечному краю было 1 (3,8 %), в толще брыжейки – 1 (3,8%).
Традиционные операции выполнялись при различных вариантах изменений в дивертикуле. Визуальная оценка позволила выявить наличие катаральных у 4 (21,1%), флегмонозных – у 7 (36,8%), гангренозных – у 2 (10,5 %), гангренозно- перфоративных – у 6 (31,6%) изменений в ДМ; кровоточащей пептической язвы – у 5 из 6 (83,3 %) пациентов, перфоративной – у 1 из 6 (16,7%).
У 1 пациента с симптомами острой кишечной непроходимости выявлена тонко-толстокишечная инвагинация. Больному была проведена дезинвагинация методом «выдавливания». Установлено, что в состав инвагината входил ДМ, который был резецирован традиционно - произведена клиновидная резекция.
Методика традиционной дивертикулэктомии.
При вскрытии брюшной полости по Волковичу – Дьяконову косым разрезом в правой подвздошной области и обнаружении интактного аппендикса, проводили ревизию брюшной полости. После тщательной ревизии кишечника и визуализации ДМ дивертикулэктомию осуществляли в трех вариантах. При узком основании ДМ как правило, его удаляли лигатурным способом с погружением культи в кисетный шов. При широком основании более 2 см применяли клиновидную резекцию ДМ с участком тонкой кишки с последующим ушиванием ее в косо-поперечном направлении. При выраженных воспалительных изменениях основания дивертикула и участка прилегающей кишки проводили резекцию участка кишки в пределах здоровых тканей с последующим наложением анастомоза «конец в конец».
Следующий этап операции заключался в проведении аппендэктомии антеградным или ретроградным способами.
В ходе дальнейшего проведения операции осуществляли санацию брюшной полости и, при необходимости, дренирование последней. Заключительный этап - тщательное послойное ушивание раны.
Длительность операций в контрольной группе колебалась от 41 до 75 мин, составив в среднем 49,4±4,3 мин.
В послеоперационном периоде у 2 (7,6%) больных на 3-4 сутки развилась ранняя спаечная кишечная непроходимость, которая была купирована консервативно у 1 , хирургически – у 1 пациента.
В послеоперационном периоде больным проводили:
- Инфузионную и дезинтоксикационную терапию с использованием глюкозо-солевых растворов;
- Антибактериальную терапию с применением препаратов группы цефалоспоринов II-III поколения в комплексе с аминогликозидами и производными метронидазола;
- Медикаментозную стимуляцию кишечника с использованием 0,05% раствора прозерина и/или солевых препаратов (10% раствор NaCl и 10% раствор CaCl2 в возрастных дозировках);
- Физиотерапию по методикам, разработанным в клинике;
- Обезболивание наркотическими или (чаще) ненаркотическими анальгетиками;
- Удаление дренажа (он применялся в случае осложненных форм, наличия обильного гнойного выпота в брюшной полости) на третьи послеоперационные сутки;
- Контрольное ультразвуковое исследование на 5 сутки, далее - по показаниям.
Летальных исходов не было ни в одной группе.
Сравнивая результаты лечения в клинической и контрольной группах, следует отметить, что в целом по группам дети хорошо переносили оперативное вмешательство. Однако следует отметить, что если послеоперационный болевой синдром в клинической группе или отсутствовал или легко купировался назначением преимущественно анальгетиков ненаркотического ряда в течение 1-2 послеоперационных суток, то в группе контроля он был более выражен и требовал назначения наркотических или ненаркотических анальгетиков в течение 3-4 суток.
У пациентов клинической группы отмечалась достоверно более ранняя нормализация температуры тела, в среднем через 1,9±0,3 суток при неосложненном ДМ, в случаях осложненного ДМ – через 3,1±0,15 суток. В группе контроля нормализация температуры тела наблюдалась достоверно позднее: в среднем через 2,8±0,25 сут.(р<0,05) в случаях неосложненного и через 5,1±0,65 сут.(р<0,05) в случаях осложненного ДМ.
Самостоятельный стул у пациентов клинической группы с неосложненным вариантом заболевания отмечен в среднем через 1,1±0,7 сут. При различных осложнениях ДМ одним из преимуществ лапароскопических операций явилось значительное уменьшение послеоперационного пареза кишечника, при этом стул после медикаментозной стимуляции и клизм был восстановлен через 1,0±0,15 сут., самостоятельный стул – через 2,3 ±0,3сут.
В контрольной группе самостоятельный стул у пациентов с неосложненным вариантом заболевания отмечен в среднем через 2,9±0,3 сут., что достоверно (р<0,05) позже, чем в группе лапароскопической дивертикулэктомиии. Также более длительным (р<0,05) был и период до появления стула после медикаментозной стимуляции и клизм - через 2,3±0,15 сут. и самостоятельного стула – через 3,5±0,45 сут.
Ранняя активизация больных также один из позитивных моментов лапароскопического доступа при осуществлении дивертикулэктомии. В клинической группе больные начинали самостоятельно ходить в среднем через 1,0±0,3 сут. при неосложненных формах заболевания, и через 2,1±0,25сут. после операций по поводу различных осложненных вариантов ДМ. Эти сроки достоверно (р<0,001) короче указанных параметров в группе контроля: в среднем 2,6±0,15 сут. и 3,9±0,5 сут. соответственно.
Сроки госпитализации больных клинической группы также были достоверно (p<0,01) короче в клинической группе и составили в среднем 5,2±0,6 сут. при неосложненном варианте и 8,6±0,9 сут. – при осложненном против 7,6±0,4 сут. при неосложненном варианте и 13,3±0,7 сут. – при осложненном.
Дети, выписанные из стационара, через две недели практически полностью были физически активны и могли посещать школьные или дошкольные учреждения. В группе контроля период полного восстановления физической активности составил 4 недели.
Косметические результаты были отличными у всех больных клинической группы: уже через 3 месяца после оперативного вмешательства послеоперационные рубцы были малоразличимы. В группе контроля у 19 больных швы были сняты на 7 сутки, у 7- на 10-14. Заживление послеоперационной раны первичным натяжением имело место у 19 детей, вторичным - у 7.
Отдаленные результаты прослежены у 53 (75,7%) больных клинической группы. Результаты клинических наблюдений показали, что рецидивы кишечных кровотечений у лапароскопически оперированных больных отсутствовали. 30% наблюдаемых проведено радиоизотопное исследование с Tc 99. Анализ результатов исследований показал, что очаги патологического накопления радиофармпрепарата не зафиксированы. Полученные данные свидетельствуют о радикальности выполненных оперативных вмешательств при осуществлении лапароскопической дивертикулэктомии.
Таким образом, обобщая данные литературы и резюмируя результаты сравнительной эффективности лечения в группах лапароскопической и традиционной дивертикулэктомии, следует отметить следующие неоспоримые преимущества лапароскопического метода. Прежде всего, это минимальная травматичность и прецизионность доступа и всех манипуляций за счет широкого обзора, адекватного освещения и значительного интраоперационного увеличения, соответственно, оптимизация визуализации операционного поля, что способствует снижению числа интра- и послеоперационных осложнений; риска развития спаечного процесса в брюшной полости наряду с возможностью радикального выполнения оперативного вмешательства. Кроме того, следует отметить безусловную важность таких моментов, как минимизация фармакологической нагрузки при применении анальгетиков наркотического и ненаркотического ряда в раннем постоперационном периоде, оптимизация косметического эффекта. Помимо этого, важным моментом является сокращение сроков послеоперационного пребывания пациентов в стационаре и времени полного восстановления физической активности больных и, соответственно, уменьшение периода ухода за детьми, что, в свою очередь, определяет и экономический эффект.
ВЫВОДЫ:
- Клиническая картина осложненного дивертикула Меккеля у детей характеризуется наличием триады симптомов: боли в животе и/или симптомы «острого живота», ЖКК, симптомы острой кишечной непроходимости преимущественно в возрастной группе до 3-х лет и постепенным снижением их частоты вплоть до полного отсутствия симптомов острой кишечной непроходимости по мере увеличения биологического возраста в диапазоне 4 года – 14 лет.
- Диагностическая ценность неинвазивных методов на этапе дооперационной диагностики дивертикула Меккеля и его осложнений у детей наиболее высока у радионуклидного метода исследования (45,2%) у пациентов с симптомами желудочно-кишечного кровотечения при минимальном значении ультрасонографии органов брюшной полости и рентгеноконтрастного метода в верификации диагноза.
- Алгоритм комплекса диагностических мероприятий в дооперационном периоде должен включать проведение радиоизотопного исследования с Tc 99 у больных с дивертикулом Меккеля и ЖКК. Ультрасонографию органов брюшной полости и рентгеноконтрастный метод целесообразно использовать как компоненты комплексного обследования для проведения дифференциальной диагностики с другими формами острой абдоминальной патологии. Лапароскопический метод обладает высокими диагностическими возможностями верификации диагноза у больных с дивертикулом Меккеля и его осложнениями и позволяет определить тактику последующего хирургического лечения пациентов.
- Морфологическое исследование позволяет верифицировать диагноз у пациентов с дивертикулом Меккеля при наличии патогномоничного микроскопического признака изучаемой патологии: присутствие в стенке дивертикула всех слоев кишечной стенки. Гистологически не свойственные дивертикулу Меккеля ткани выявлены в 39,1% наблюдений при преобладании гетеротопий тканей слизистой оболочки желудка. Микроскопические характеристики изучаемых препаратов подтверждают наличие острой стадии воспаления в удаленных дивертикулах Меккеля.
- Оперативная лапароскопия является эффективным методом радикальной хирургической коррекции дивертикула Меккеля и его осложнений, позволяющим минимизировать число интраоперационных и снизить число послеоперационных осложнений с 7,6% до 1,4% наряду с сокращением сроков послеоперационного пребывания пациентов в стационаре и времени полного восстановления их физической активности.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ.
- При проведении диагностической лапароскопии у детей необходимо проведение тщательной ревизия подвздошной кишки на наличие дивертикула Меккеля и при обнаружении последнего – его удаление.
- Лапароскопическая дивертикулэктомия является методом выбора при лечении практически всех видов дивертикула Меккеля и его осложнений; исключение составляют гигантские размеры ДМ и выраженные воспалительные изменения его основания.
- С методической точки зрения оптимальным способом резекции при узком основании ДМ (до 2 см) - является наложение петли. При широком основании (2-5см) - дивертикулэктомия с использованием сшивающего аппарата при косо-поперечном его наложении с целью профилактики сужения просвета кишки. При расположении ДМ по брыжеечному краю оптимальный способ лапароскопической резекции – наложение эндошва.
- У пациентов с желудочно-кишечным кровотечением и при подозрении на наличие ДМ целесообразно проведение радионуклидного исследования с целью верификации диагноза.
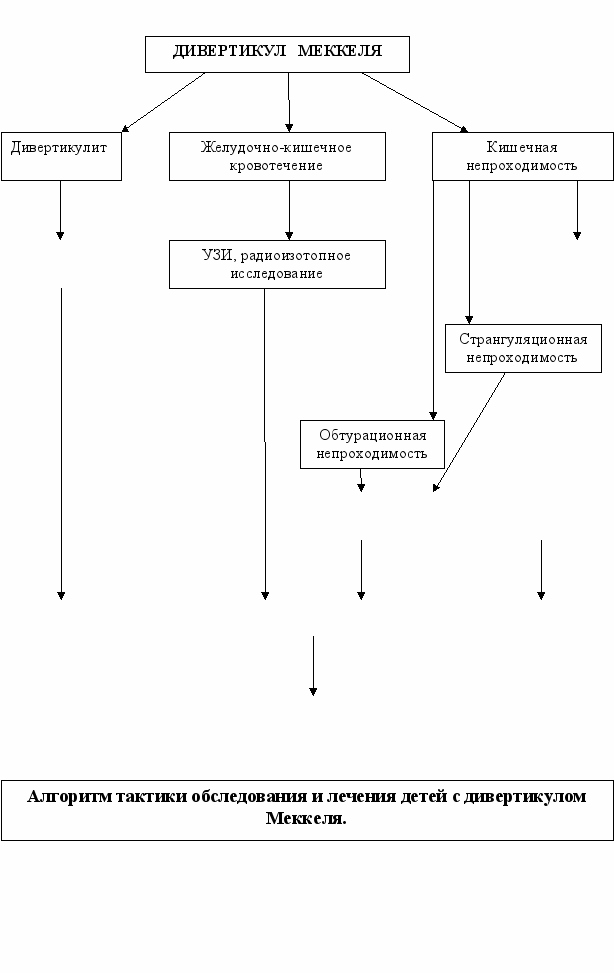
УЗИ, R-графия брюшной полости
УЗИ, пневмоирригоскопия
ЛАПАРОСКОПИЯ
ЛАПАРОТОМИЯ
УЗИ
Смешанная непроходимость
Опубликованные работы по теме диссертации.
- Дронов А.Ф., Поддубный И.В., Дедов К.А., Ярустовский П.М.«Сочетанные лапароскопические операции у детей». //Материалы 1-го Всероссийского Съезда по эндоскопической хирургии. (Москва, 24-25 февраля 1998). Эндоскопическая хирургия,- 1998.-1.-с.18.
- Поддубный И.В., Дронов А.Ф., Дедов К.А., Залихин Д.В., Ярустовский П.М., Чундокова М.А. «Новые лапароскопические операции у детей» // Материалы 1-го Всероссийского Съезда по эндоскопической хирургии. (Москва, 24-25 февраля 1998). Эндоскопическая хирургия,- 1998.-1.-с.39.
- Дронов А.Ф., Поддубный И.В., Дедов К.А., Ярустовский П.М., Чундокова М.А., Залихин Д.В., Аль-Машат Н.А. «Видеолапароскопические операции в неотложной детской хирургии»// Детская хирургия. -2000. -№4. -с.15-21.
- Дронов А.Ф., Поддубный И.В., Аль-Машат Н.А., Залихин Д.В.,Маннанов А.Г., Чундокова М.А., Ярустовский П.М., Афаунов М.В. «Лапароскопические операции у детей младшего возраста» М-лы 1 Республ.науч.-практ конференции с международным участием «Актуальные проблемы детской хирургии», Махачкала.-2001.-с.37-39.
- Дронов А.Ф., Поддубный И.В., Чундокова М.А., Залихин Д.В., Ярустовский П.М., Аль-Машат Н.А. «20-летний опыт лапароскопической хирургии у детей» М-лы научн.конференции «Настоящее и будущее детской хирургии», посвящ. 70-летию кафедры хирургических болезней детского возраста РГМУ, Москва.-2001.- с.85-86.
- Дронов А.Ф, Поддубный. И.В., Смирнов А.Н., Котлобовский В.И., Ярустовский П.М., Аль-Машат Н.А. «Лапароскопическая хирургия при осложненных формах дивертикула Меккеля у детей». Тез. докл.Y Всероссийского съезда по лапароскопической хирургии.// Эндоскопическая хирургия.-2002.-2.-с.35.
- Poddoubnyi I.V., Dronov A.F., Smirnov A.N., Yarustovsky P.M., Al-Mashat N.A. “Laparoscopic procedures for Meckel’s diverticulum in children”// Abst. 9-th Congress of the E.A.E.S. in: J. “Surgical Endoscopy and other Interventional Techniques”, Maastricht, ND.- 2002.-N16 (suppl 1).- p.24.
- Дронов А.Ф, Поддубный И.В., Смирнов А.Н., Ярустовский П.М., Котлобовский В.И., Аль-Машат Н.А., Чундокова М.А. «Лапароскопические операции при патологии дивертикула Меккеля у детей». М-лы 3 Российского конгресса «Современные технологии в педиатрии и детской хирургии», Москва.- 2004.-с.451.
- Дронов А.Ф, Смирнов А.Н., Маннанов А.Г., Залихин Д.В., Чундокова М.А., Ярустовский П.М., Трунов В.О. «Лапароскопия в диагностике и лечении кишечной инвагинации у детей» М-лы 4-го Российского конгресса «Современные технологии в педиатрии и детской хирургии», Москва.- 2005.-с.327.
- Дронов А.Ф, Смирнов А.Н., Поддубный И.В., Ярустовский П.М., Аль-Машат Н.А., Залихин Д.В., Трунов В.О. «Опыт диагностической и оперативной лапароскопии при патологии (осложнениях) Меккелева дивертикула». Материалы 4 Российского конгресса «Современные технологии в педиатрии и детской хирургии», Москва.- 2005.-с.328-329.
- Дронов А.Ф, Смирнов А.Н., Поддубный И.В., Аль-Машат Н.А., Чундокова М.А., Маннанов А.Г., Залихин Д.В., Ярустовский П.М., Трунов В.О. «Экстренная лапароскопическая хирургия у детей. Возможности и перспективы развития» Материалы 4 Российского конгресса «Современные технологии в педиатрии и детской хирургии», Москва.- 2005.-с.327-328.
- Дронов А.Ф, Смирнов А.Н., Поддубный И.В., Аль-Машат Н.А., Чундокова М.А., Залихин Д.В., Маннанов А.Г., Ярустовский П.М., Трунов В.О. «Лапароскопическая хирургия детей:минимизация интраоперационных осложнений» М-лы IX съезда Общества эндоскопических хирургов России, Москва, 15-17.02.2006.// Эндоскопическая хирургия.-2006.-№3(12).- с.55.
- Дронов А.Ф., Смирнов А.Н., Маннанов А.Г., Ярустовский П.М., Чундокова М.А., Залихин Д.В., Трунов В.О., Холостова В.В. «Эндохирургия кишечника у детей грудного возраста». Тез.докл.Х Всероссийского съезда по эндоскопической хирургии.//Эндоскопическая хирургия. – 2007.-13 (1).- с.36-37.
- Гераськин А.В., Смирнов А.Н., Дронов А.Ф., Ярустовский П.М. «Патология дивертикула Меккеля: современный подход к диагностике и лечению» (обзор литературы) // Анналы Хирургии.- 2007.-№ 2.- с.21-29.
