Публикуется по изданию: Н. А. Корнетов, Е. В. Лебедева Депрессивные расстройства у пациентов, перенесших инфаркт миокарда // Психиатрия и психофармакотерапия. 2003. Т n5. С
| Вид материала | Документы |
- Н. А. Корнетов нии психического здоровья Томского научного центра со рамн, 481.16kb.
- Задачи : Формирование 2-х клинических групп обоего пола: 30 пожилого возраста (65-86, 127.2kb.
- Задачи : Формирование 2-х клинических групп обоего пола: 30 пожилого возраста (65-86, 118.29kb.
- Депрессивные расстройства, 5542.1kb.
- Перенесших инфаркт миокарда, 488kb.
- Низкоинтенсивная лазерная терапия в комплексном восстановительном лечении больных,, 846.06kb.
- Комплексное применение информационно-волнового метода физиотерапии на различных этапах, 570.75kb.
- Н. А. Корнетов нии психического здоровья Томского научного центра со рамн, Томск, 1129.48kb.
- Психофармакотерапия биполярного аффективного расстройства: как и почему практика отличается, 270.99kb.
- «Военно-медицинская академия им. С. М. Кирова», 363kb.
Публикуется по изданию: Н.А.Корнетов, Е.В.Лебедева Депрессивные расстройства у пациентов, перенесших инфаркт миокарда // Психиатрия и психофармакотерапия. - 2003. – Т.5. –N5. – С.195-198
Журнал для психиатров и врачей общей практики
Психиатрия и психофармакотерапия

Депрессивные расстройства у пациентов, перенесших инфаркт миокарда

Н.А.Корнетов, Е.В.Лебедева
ГУ НИИ психического здоровья ТНЦ СО РАМН,Томск

Между депрессивными расстройствами (ДР) и ишемической болезнью сердца (ИБС) существуют определенные взаимосвязи. В частности, известно, что наличие депрессии существенно ухудшает комплайенс в отношении терапии сердечно-сосудистой патологии, снижает качество жизни и социальную адаптацию, влияет на показатели течения ИБС в постинфарктном периоде и приводит к более ранней и повышенной смертности (A.Classman, P.Shapiro,1998).
В настоящей работе, основанной на изучении распространенности ДР при ИБС и клиническом анализе пациентов, перенесших инфаркт миокарда, представлены некоторые общие рекомендации по тактике терапии и ведения пациентов в постинфарктном периоде с проявлениями ДР.
Взаимосвязи ДР и ИБС
• ДР и ИБС часто встречаются в медицинской практике.
• Коморбидность этих заболеваний превышает частоту их встречаемости в общей популяции.
• Пациенты с депрессивными расстройствами имеют высокий риск развития ИБС.
• Пациенты с ИБС имеют высокий риск развития ДР.
• Патогенетические закономерности взаимосвязи депрессии и ИБС недостаточно исследованы.
Начало этим исследованиям положил в 1937 г. B.Malzberg. Изучая пациентов с инволюционной меланхолией, он обнаружил 6-кратное увеличение смертности среди этих пациентов в сравнении с общей популяцией и впервые выявил ассоциацию депрессии и смертности с ИБС. В 70-е годы исследователи предложили новые подходы к изучению данной проблемы. Проспективные многолетние исследования здоровых лиц выявили 3–4-кратное увеличение риска развития острых коронарных катастроф у пациентов, перенесших ДР (R.Anda и соавт., 1993; D.Ford и соавт., 1994; S.Everson и соавт., 1996; L.Pratt и соавт., 1996). Эпидемиологические исследования показали, что частота депрессий на фоне существующей ИБС составляет около 20% (S.Schleifer и соавт., 1989; P.Shapiro и соавт., 1997).
Оказалось, что расстройства настроения коррелируют с более тяжелым течением соматического страдания и 3-кратным увеличением смертности (Л.В.Шпак, 1990; R.Carney и соавт., 1988; N. Frasure-Smith и соавт., 1993; K.Ladwig и соавт., 1994; P.Shapiro и соавт., 1997).
Материалы и методы исследования
Исследование проведено на базе отделения аффективных состояний НИИ психического здоровья и НКО с диспансером НИИ кардиологии ТНЦ СО РАМН.
Использованы основные методы исследования: клинико-психопатологический, клинико-динамический, психодиагностический с использованием набора специальных клинических шкал и опросников, статистический.
Объект исследования – пациенты, перенесшие инфаркт миокарда, с выявленными ДР в 1998–1999 гг., которые состояли на диспансерном учете в НКО с диспансером НИИ кардиологии ТНЦ СО РАМН и при необходимости проходили в условиях информированного согласия стационарную или амбулаторную терапию ДР.
Группой контроля должны были стать пациенты с депрессией, сравнимые по полу, возрасту, наличию сопутствующих заболеваний и тяжести перенесенного инфаркта миокарда, не получающие антидепрессивную терапию. Но по этическим нормам, в случае коморбидности большой депрессии и ИБС, с перенесенным инфарктом миокарда, негативного или более тяжелого течения восстановительного постинфарктного периода, всем пациентам с диагностированными ДР предлагали назначение антидепрессантов.
Контролируемость исследования обеспечивалась использованием стандартизированных опросников на разных этапах выявления, терапии и наблюдения в четырех временных точках: до лечения, спустя 1 мес, по окончании лечения (средняя продолжительность терапии 2 мес) и наблюдения (средняя продолжительность наблюдения 15 мес).
Работу осуществляла междисциплинарная бригада (психиатр, кардиолог, медсестра) в несколько этапов. По данным сплошного анкетирования опросником Спитзера и опросником В.Краснова, были выявлены пациенты с возможными психическими расстройствами. Затем они заполняли шкалы самооценки тревоги Шихана и депрессии Бека. При наличии клинического уровня расстройства (по данным опросников самооценки) пациентов приглашали на прием к психиатру, их состояние клинически оценивалось и по показаниям назначали дифференцированную терапию антидепрессантами (тианептином, флувоксамином, циталопрамом, флуоксетином), анксиолитическую (алпразоламом, седуксеном, грандаксином, мезапамом), психотерапию (когнитивно-поведенческая, библиотерапия и терапия, ориентированная на решение проблем).
Оценку эффективности терапии проводили по шкале депрессии и тревоги Гамильтона, шкале общей клинической оценки эффективности(CGI), шкале оценки побочных эффектов (UKU). Непосредственное общение чередовалось с общением посредством телефонной связи. Качество жизни пациента оценивали по шкале социального функционирования Шихана.
На протяжении наблюдения каждые 6 мес пациентов осматривал психиатр. По окончании наблюдения психиатр оценивал психическое состояние пациентов по данным клинического интервью, шкалы самооценки депрессии Бека и тревоги Шихана, изучали качество жизни и социальное функционирование (общение в семье и за ее пределами, занятия профессиональной или другой деятельностью, наличие хобби, относительная удовлетворенность состоянием здоровья, комплайенс с кардиологом), проводили оценку соматического состояния кардиологом. Результаты исследования заносили в формализованную карту.
Результаты и обсуждение
На первом этапе 12 пациентов отказались заполнять первичные опросники. Из оставшихся 280 пациентов 11,6% – женщины, 88,4% – мужчины. По данным опросника Спитзера, симптомы депрессии и тревоги выявлены у 70 и 80% пациентов соответственно; 16% пациентов обнаружили наличие алкогольных проблем; только 4% пациентов имели нарушение пищевого поведения, около половины обследуемых обнаружили симптомы более чем двух расстройств (в основном признаки соматизации, депрессии, тревоги).
Условно здоровыми (по данным первичных опросников) были признаны 138 человек, из них 2 женщины. В этой группе около 10% пациентов оценили свое здоровье как “слабое” и 18,8% демонстрировали алкогольные проблемы. Имели симптомы более двух расстройств по опроснику Спитзера 31,8% обследованных; 4,3% пациентов этой группы указали на наличие боли или иных проблем при сексуальных контактах.
Немногим более половины (142 человека) пациентов отметили наличие депрессивных симптомов и около 60% – симптомов тревоги, по данным самоопросников депрессии Бека и тревоги Шихана.
В соответствии с диагностическими критериями 63 (22,5%) обследуемых имели клинические проявления аффективных расстройств (депрессивный эпизод, рекуррентное депрессивное расстройство, дистимия), 77 человек (27,5%) отвечали критериям расстройства адаптации. В этой группе 22% составляли женщины.
Оценили свое здоровье как “слабое” 49,4% пациентов; симптомы тревоги выявлены у 63,6% обследованных; 10,4% человек указали на наличие сексуальных проблем; 66,2% пациентов имели симптомы более двух расстройств по опроснику Спитзера; отказались от лечения 33,7%.
Среди пациентов с большой депрессией (63 человека) 20% женщин; 87,7% одновременно выявляли симптомы тревоги; 70,7% пациентов предъявили симптомы более чем 2 расстройств, по данным опросника Спитзера; 56,9% оценивали свое здоровье как “слабое”; 15,4% заявили о наличии алкогольных проблем; 35,4% пациентов имели какие-либо сексуальные проблемы.
Выборку получавших терапию антидепрессантами составили 55 человек с большой депрессией. Двум пациентам антидепрессанты назначали повторно, каждый из этих случаев рассматривали как самостоятельный, т.е. антидепрессанты назначали 57 пациентам. Средний возраст пациентов составил 52,1±0,8 года. Преобладали пациенты мужского пола – 80,7%. Высшее образование имели 43,8% исследуемых. По профессиональной принадлежности большая часть пациентов относилась к рабочим профессиям, что подтверждает данные других исследований о том, что инфаркт миокарда перестал быть более распространенным среди людей “беловоротничковых” профессий. В браке состояли 86% пациентов.
Наблюдение осуществляли в среднем в течение 15,5±0,8 мес. Из всех обследованных пациентов в постинфарктном периоде в научно-консультативном отделе НИИ кардиологии ТНЦ СО РАМН 22,5% отвечали критериям ДР (F3), 70,2% которых составили депрессивные эпизоды, преимущественно средней степени тяжести, 15,8% – рекуррентное ДР, 14% – хронические расстройства настроения.
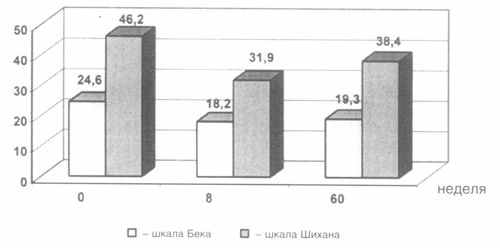
По шкале глобальной клинической оценки преобладали пациенты с умеренно выраженными психическими нарушениями – 68,4%. По шкале депрессии Гамильтона средний балл составил 19,2±0,6, что также соответствует депрессии средней степени выраженности. Пропорциональна представленным цифрам выраженность депрессии по шкале самооценки Бека – 24,6±0,6 балла. Средний балл по шкале тревоги Гамильтона составил 20,6±0,7, по шкале самооценки тревоги Шихана – 46, 5±2,3.
Выявлена высокая коморбидность тревожных и депрессивных расстройств у пациентов в постинфарктном периоде. При клинической оценке у 12,3% симптомы тревоги отсутствовали; 35,1% пациентов имели отдельные тревожные симптомы, у 52,5% выявлены коморбидные тревожно-фобические расстройства, среди них: агорафобия – 8,8%, специфическая фобия – 22,7%, паническое расстройство – 21%.
При исследовании личностных качеств пациентов нами отмечена наибольшая представленность лиц с циклоидными чертами характера (40,4%), в 24,6% случаев отмечены лица с преимущественно эксплозивными чертами характера.
В нашем исследовании подтверждены данные других исследователей в отношении ассоциации депрессии с более тяжелым течением ИБС: так, около 80% пациентов перенесли осложненный трансмуральный инфаркт миокарда с поражением различных отделов сердца. Среди осложнений наиболее часто отмечены нарушения ритма и острая недостаточность кровообращения, что также подтверждает данные о том, что нарушения ритма характерны у пациентов с депрессией. Часть пациентов ранее перенесли инфаркт миокарда (15,8%), инсульт (10,5%), оперативное вмешательство (аортокоронарное шунтирование, ангиопластика) на сердце (15,8%). Более трех четвертей исследуемых страдали стенокардией высоких функциональных классов с выраженными ограничениями переносимости физических нагрузок. При характеристике исходного физического состояния необходимо отметить, что 65% обследуемых – курящие со стажем от 20 до 40 лет; около 90% страдали несколькими сопутствующими заболеваниями: чаще всего это были сосудистые, эндокринные, заболевания дыхательных путей.
У 63% пациентов отмечена сильная кардиальная боль в остром периоде инфаркта миокарда, а с ней исследователи связывают возникновение аффективных расстройств. Нами также выявлены значимые корреляции между наличием болевых ощущений в остром периоде инфаркта миокарда, большей представленностью основных депрессивных симптомов депрессии (по данным опросника Краснова) и нетрудоспособностью на момент осмотра (р<0,05).
Коморбидность ДР и постинфарктных состояний выявила 4 варианта взаимоотношений: возникновение инфаркта миокарда на фоне существующей и/или предшествующей депрессии – 35,1%; одновременное появление инфаркта миокарда и депрессии – 21,1%; депрессии, развившиеся в раннем постинфарктном периоде (до 1 мес) – 10,5%; депрессии, возникшие в восстановительном периоде инфаркта миокарда – 33,3% наблюдений.
При характеристике клинических особенностей ДР у пациентов в постинфарктном периоде необходимо отметить выделенные нами варианты депрессий: тревожные (57,9%), меланхолические (21%), дисфорические (8,8%), маскированные (12,3%). Независимо от варианта депрессии в беседе пациенты в первую очередь предъявляли жалобы на давящие, сжимающие боли за грудиной, иррадиирующие в характерные зоны, и ноющие, колющие в левой половине грудной клетки. Пациенты высказывали переживания по поводу своего физического состояния, болевых ощущений, перспектив на будущее. Следующей из предъявляемых жалоб была бессонница. Из субъективных жалоб, указывающих на ДР, отмечены подавленность, упадок сил, ощущение безнадежности. В переживаниях с одинаковой частотой отражались страх повторения инфаркта, пессимистические взгляды на будущее и низкая самооценка. У мужчин отмечена склонность проецировать свои переживания на социально-экономическую ситуацию в стране.
Тревожную депрессию наиболее часто наблюдали среди пациентов, перенесших инфаркт миокарда. Пациенты отказывались оставаться дома одни, посещали кардиолога в сопровождении родственников. Во время ангинозного приступа пациенты становились беспокойными, усиливался страх, они принимали множество коронаролитических средств, по несколько раз в день вызывали бригаду “скорой помощи”. Предъявляли жалобы на поверхностное дыхание, ощущение нехватки воздуха, сердцебиение. Исключая тяжелые случаи агорафобического расстройства, когда пациенты из-за страха оказаться без помощи отказывались отходить от телефона, даже с целью посещения кардиолога, изолированная тревога играла позитивную роль в отношении поиска врачебной помощи и ее получения. При коморбидности депрессии и тревоги состояние пациентов представлялось более тяжелым.
Представляется значимым отметить наличие маскированных депрессий, при которых пациенты характеризовали свое настроение как нормальное, поскольку клинический опрос строится по определенному алгоритму. Подобный ответ пациента может побудить прекратить дальнейший расспрос в отношении ДР, а депрессивный аффект пациента может быть объяснен текущими переживаниями. Пациенты с маскированной депрессией в постинфарктном периоде активно предъявляли жалобы на боли в сердце и нарушения сна. Обращали на себя внимание уменьшение массы тела и запоры. Почти все пациенты жаловались на снижение энергии (слабость, утомляемость), которое не позволяло им закончить начатое дело, вызывало затруднение в возможной работе и снижало мотивацию к началу новых дел. В процессе беседы выяснялось наличие потери или снижения интереса к занятиям, которые раньше были важны для них.
Пациенты с дисфорической депрессией выглядели хмурыми, озабоченными, недовольными, сварливыми. Они избегали контакта глазами и лишь иногда поднимали свой “колючий” взгляд на врача. Первичными были жалобы на боли в сердце, а также ночные пробуждения как в связи с кошмарными сновидениями, так и без них. Настроение носило оттенок подавленности и раздражения. В сравнении с другими депрессивными пациентами в этой группе больных реже звучали фобические переживания, чаще отмечалось ожидание скорой смерти и суицидальные мысли. Необходимо отметить, что выделенные нами синдромологические варианты депрессий в какой-то мере условны и каждый из них в определенной степени имеет все описанные симптомы подавленности, тревоги, раздражения, отличаясь лишь в количественном представлении этих симптомов.
Пациентам было назначено лечение антидепрессантами: 40 человек получали флувоксамин, 6 – циталопрам, 1 – флуоксетин, 10 человек – тианептин. По шкале CGI преобладали пациенты с умеренно выраженными психическими нарушениями – 68,4%. Средний балл ко времени начала терапии по опроснику самооценки депрессии Бека составил 24,6±0,6, по опроснику самооценки тревоги Шихана – 46,5±2,3, по шкале депрессии Гамильтона – 19,2±0,6, по шкале тревоги Гамильтона – 20,6±0,7.
Группы пациентов, принимавших СИОЗС и ССОЗС, значимо не отличались по исходным баллам оценочных шкал Бека, Шихана, тревоги и депрессии Гамильтона, СGI, нозологической квалификации депрессии. Антидепрессанты приводили к редукции как тревожных, так и депрессивных проявлений (различия недостоверны, р>0,05). Динамика изменений выраженности тревожных и депрессивных расстройств такова, что оба эффекта проявлялись одновременно.
Кроме собственно антидепрессивного эффекта нами отмечены некоторые эффекты антидепрессантов на сердечно-сосудистую систему: редукция ночных и ранних утренних ангинозных болей, некоторая стабилизация артериального давления, частоты пульса. Уменьшение частоты возникновения болей в сердце, преимущественно ангинозных болей, возникающих в ночные и ранние утренние часы, вероятно, связано с редукцией депрессивных симптомов, а боль в данном случае являлась соматическим эквивалентом тоски, т.е. депрессия способна подчинять симптомы ИБС своим законам, в частности, усиливать их, проявляться чаще одновременно с усилением тоски.
Хуже поддавались лечению слабость, утомляемость. При резкой смене метеоусловий отмечены усиление слабости, разбитости, повышение давления с головными болями, частоты и выраженности ангинозных приступов, бессонница.
На рис. 1–5 приведены основные полученные результаты. Сравнивая причины отказа от лечения, необходимо отметить, что пациенты, принимающие флувоксамин, чаще отказывались от приема препарата из-за побочных эффектов. Респондерами (т.е. отвечающими на терапию не менее 50% улучшением по шкалам депрессии и тревоги Гамильтона, по шкале CGI) оказались 66,7% пациентов. Отказались от лечения на первой неделе терапии 2 человека, объяснив отказ нежеланием принимать психотропные средства, поэтому их состояние оценить было невозможно; 4 (7%) пациента на фоне приема флувоксамина в течение 1 нед испытали усиление загрудинных болей и появление признаков ишемии на ЭКГ. После консультации кардиолога антидепрессанты были отменены. Таким образом, более 4 нед антидепрессанты принимал 51 пациент, эффективность терапии оказалась равной 74,5%. В группе пациентов, принимающих СИОЗС, эффективность терапии составила 76,5% (у 31 из 41 пролеченных), а в группе пациентов, принимающих тианептин, – 70% (7 из 10 пролеченных), однако эти различия статистически недостоверны.
Побочные эффекты отсутствовали у 15 (25,5%) человек из группы, принимавших СИОЗС, у остальных они были слабо выражены и чаще проявлялись на первой-второй неделе лечения, исключение составляет сексуальная дисфункция (26%), которая сохранялась на протяжении лечения и носила дозозависимый характер. Для преодоления переживаний по поводу сексуальных дисфункций необходимо информированное согласие пациента на назначение СИОЗС, пациентам с исходным нарушением потенции предпочтительно назначать оптимальную дозу препарата. В группе пациентов, принимавших тианептин, из побочных эффектов отмечены слабо выраженные головные боли, тошнота, у 70% пролеченных таковых не наблюдали (табл. 1).
После окончания наблюдения состояние пациентов оценивали психиатр и кардиолог. Пациенты с высшим образованием и служащие лучше, чем пациенты рабочих специальностей, адаптировались к измененным вследствие перенесенного инфаркта условиям жизни: вносили поправки в сложившийся жизненный уклад, 46% пациентов были трудоустроены в сравнении с 22,8% в начале исследования. Все пациенты исследуемой группы сохранили семейный статус. Можно указать на отмечаемое пациентами улучшение настроения и общего физического самочувствия, уменьшение переживаний за состояние здоровья, что проявлялось в виде расширения круга интересов, общения и деятельности. Эффективность комплексной реабилитации депрессивных пациентов в постинфарктном периоде подтверждается анализом смертности пациентов, которая снизилась более чем в 2 раза. По оценке кардиолога, лишь 5,3% пациентов показали ухудшение течения соматического страдания, около 16% – относительное улучшение и у 78,9% состояние оставалось стабильным.
Таблица 1. Частота встречаемости побочных эффектов (в %) на фоне терапии антидепрессантами с различным механизмом действия на нейрональный захват серотонина
| Побочные эффекты | Тианептин | СИОЗС |
| Отсутствуют | 70 | 25,5 |
| Боли в сердце | 10 | 16 |
| Тошнота | 10 | 10 |
| Головная боль | 0 | 26 |
| Сексуальные дисфункции | 0 | 15 |
| Увеличение массы тела | 0 | 4,3 |
| Сонливость | 0 | 8,5 |
| Примечание. Терапию ДР в постинфарктном периоде осуществляли несколькими препаратами из СИОЗС. Но основным используемым препаратом являлся флувоксамин. Поэтому приведенные побочные эффекты преимущественно касаются действия данного препарата. Остальные СИОЗС применяли в небольшом числе случаев, и в отношении их не следует обобщать полученные частоты относительно побочных эффектов в ходе терапии. | ||
Рис. 1. Динамика депрессии и тревоги у пациентов в постинфарктном периоде на фоне антидепрессивной терапии по шкалам депрессии и тревоги Гамильтона.
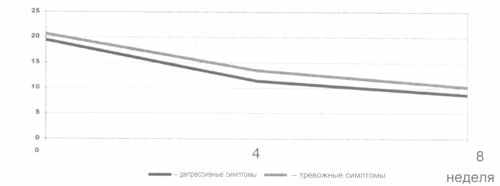
Рис. 2. Редукция среднего суммарного балла HDRS в процессе терапии тианептином.
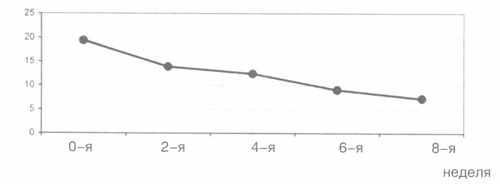
Рис. 3. Редукция среднего суммарного балла HADS в процессе терапии тианептином.
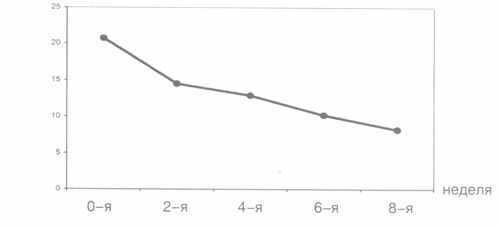
Рис. 4. Редукция среднего суммарного балла CGI в процессе терапии тианептином.
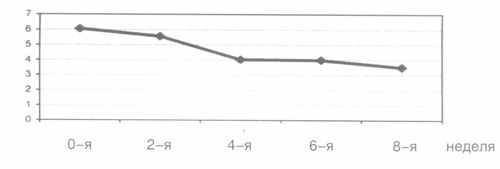
Рис. 5. Динамика уровня депрессии и тревоги у пациентов в постинфарктном периде по шкалам самооценки.
Опыт работы междисциплинарной бригады позволил выработать определенную последовательность этапов взаимодействия с пациентами через информированное согласие к построению и развитию терапевтического контакта в процессе терапии, которые с нашей точки зрения значительно улучшают комплайенс в работе с этими пациентами и клинические, психологические и социальные параметры эффективности лечения.
Большинство пациентов считали естественным угнетенное состояние и рассматривали его как реакцию на тяжелое соматическое страдание, не требующую терапевтического вмешательства. Качество комплайенса также зависело от образовательного уровня пациентов, отношения к психиатрии, деморализации вследствие депрессии и алекситимии. Все эти моменты обусловили необходимость разработки этапов терапевтического альянса, позволяющих повысить уровень партнерских и доверительных отношений, организовать социально-психологическую поддержку и повысить качество жизни пациентов.
Итак, для терапии депрессий в постинфарктном периоде особенно важно соблюдение ряда принципов, которые определяют выбор антидепрессантов и психотерапевтических методов лечения.
1. Доверие и внимание к субъективным переживаниям пациента. Диагностический процесс и его конечная цель складываются из внимательного анализа субъективных жалоб, переживаний пациента и умения объективно проанализировать значение каждого симптома. В период диагностической оценки важно учесть субъективный и объективный компоненты проявления симптомов и удержаться в пределах клинической диагностики без априорной установки на преобладающие субъективные представления пациента или собственные предположительные клинико-этиологические предпочтения.
2. Равенство психотерапевтического и психофармакологического вмешательства. Современный биопсихосоциальный подход постулирует, что целью лечения является не только устранение симптомов, но и возвращение социально-ролевых функций: семейных, профессиональных, межличностных и др. В связи с необходимостью длительного лечения как депрессии, так и сердечно-сосудистой патологии пациент всегда будет нуждаться в некоторой образовательной программе по поводу понимания признаков депрессии и ее лечения, а также психосоциальной помощи.
3. Этап болезни, терапевтическое вмешательство и длительность лечения. Как только купирована острая фаза депрессии, необходимо продолжать терапию в течение 4–9 мес теми же терапевтическими дозами или неопределенно долго при наличии двух дезадаптирующих депрессивных эпизодов за последние 5 лет из-за высокой вероятности повторения тяжелой депрессии. Некоторые трициклические антидепрессанты очень эффективны в острой фазе лечения, однако их применение в постинфарктном периоде должно быть ограничено ввиду кардиотоксических эффектов, опосредованных через ряд побочных эффектов: постуральная гипотензия, тахикардия, увеличение массы тела при длительном приеме и др. СИОЗС являются препаратами первой линии терапии при сердечно-сосудистой патологии, а флувоксамин – антидепрессант выбора в этом лечении. Их преимущество с минимальной терапевтической дозой (например, флуоксетин 20 мг/сут утром или флувоксамин 50–100 мг/cут вечером в однократном приеме) является обычной практикой. Учитывая высокий удельный вес коморбидности тревожных и депрессивных расстройств при ИБС и пренебрежимо малые побочные эффекты, тианептин может также рассматриваться как антидепрессант выбора в первой линии терапии.
4. Коморбидность депрессивных и других психических расстройств. Депрессия часто сочетается с тревожными, навязчивыми, паническими расстройствами, патологией личности и алкогольной зависимостью, так же как и соматические заболевания сочетаются с клинической депрессией. Многие из этих факторов выступают в качестве “поддерживающих” депрессию или углубляющих пренебрежительное отношение к своему здоровью, что препятствует назначению определенных антидепрессантов. Полипрагмазия в данных случаях может дать эффект, обратный ожидаемому от лечения. Важно иметь сведения о фармакокинетических параметрах препаратов, чтобы избежать их отрицательного взаимодействия. Например, СИОЗС и ССОЗС мало взаимодействуют с сердечно-сосудистыми препаратами и терапевтически показаны при тревожных, обсессивно-компульсивных расстройствах, а также в связи с этими терапевтическими особенностями при алкогольной зависимости на этапе воздержания в постинфарктном периоде.
5. Факторы, влияющие на результаты лечения депрессии. Хорошая реакция на терапию в предшествующем депрессивном эпизоде определяет назначение того же антидепрессанта, и, наоборот, слабая реакция на определенный антидепрессант в предыдущих фазах лечения обусловливает назначение другого препарата. Учитывая все более увеличивающееся количество антидепрессантов с селективным влиянием на нейромедиаторы и синаптические рецепторы мозга, терапия ДР становится все более дифференцированной. Результаты лечения зависят также от оптимально подобранной дозы, продолжительности лечения, формы и тяжести ДР, сопутствующих диагнозов, употребления алкоголя, других не контролируемо принимаемых психоактивных средств, а также невыполнения предписаний врача, личностного расстройства, отсутствия социальной поддержки и неблагоприятных жизненных обстоятельств.
6. Знание последовательности редукции симптомов. В процессе лечения врач должен знать, что соматические симптомы и/или признаки соматизации при депрессии чаще первыми подвергаются редукции, тогда как значимое улучшение настроения наступает через несколько недель терапии. Отмеченная нами редукция приступов стенокардии покоя, в период стресса и ранних пробуждений была достаточно мощным аргументом для пациентов в постинфарктном состоянии для продолжения терапии. Следует также иметь в виду, что в общественном сознании не без основания психиатрическая “стигма” у многих людей связывается с “залечиванием таблетками”.
7. Побочные эффекты, связанные с приемом антидепрессантов. Чтобы не возникли заблуждения по этому поводу, необходимо при первом клиническом интервью с пациентом зафиксировать все жалобы и симптомы, которыми оформляется депрессия. Сухость во рту, слабость, головная боль, колебания кровяного давления, дурнота, тошнота, запоры, головокружения, сердцебиение являются частыми витальными признаками заболевания. Как показывает практика, после нескольких дней приема антидепрессантов, если побочных эффектов действительно нет, у тревожных и настороженных пациентов исчезают жалобы на “побочные” эффекты. Особое внимание при терапии СИОЗС следует уделять сексуальным дисфункциям и объяснению того, что это является типичным временным явлением, связанным с приемом антидепрессантов данного типа.
8. Монотерапия депрессивных и других психических расстройств при соматической патологии. В постинфарктном периоде важно добиться хорошего комплайенса в регулярном и индивидуально подобранном приеме кардиотропных средств. При назначении дополнительных препаратов есть вероятность несоблюдения режима их приема или просто отказ от них. Наибольшая польза в современном лечении депрессивных расстройств психофармакологическими препаратами, так же как и большинства других психических заболеваний, заключается в монотерапии. Из рациональности такого подхода вытекает много преимуществ. Во-первых, врач может четко оценить влияние препарата на симптоматику депрессии, выделить пациентов, быстро и положительно отвечающих на терапию; во-вторых, улучшается терапевтический альянс и склонность пациентов к доверительным партнерским отношениям; в-третьих, отсутствие выраженной седации и минимальность побочных эффектов дают возможность активно вовлекать пациента в психотерапевтический процесс, снижают длительность стационарного этапа лечения, способствуют быстрому восстановлению социальных связей и отношений.
Применение описанных принципов терапевтического альянса при монотерапии депрессивных расстройств СИОЗС и ССОЗС в постинфарктном периоде позволили достигнуть эффективных результатов в 60-дневном курсе терапии. Помимо влияния лечения антидепрессантами на собственно депрессивные и тревожные симптомы снизилась также частота стенокардии покоя, прекратились стресс-зависимые, ночные и утренние приступы стенокардии. Пациенты становились активными, деятельными, улучшалась социальная адаптация: предпринимались попытки устроиться на работу или заняться надомной работой, появлялись новые увлечения. Частота ангинозных приступов, связанных с физической нагрузкой, не менялась. Полученные данные открывают достаточно обоснованную перспективу развития дальнейших исследований в области коморбидности ДР с ИБС на различных этапах ее течения с учетом совместного и дифференцированного подхода в данной клинической работе междисциплинарной бригады.
Список литературы.
- Лапин И.П., Анналова Н.А. Сердечно - сосудистые заболевания и депрессии // Журнал невропатологии и психиатрии. - 1997.-N.3.-С.71-5.
- Подхомутников В.М. Распространенность и выраженность депрессивных состояний у больных кардиологического стационара // Психологический кризис, депрессия и суицидальное поведение: интеграция усилий Материалы науч. - практ. конф., Изд-во Томск. ун - та. - 1999. - С. 97 - 9.
- Смулевич А.Б. Психическая патология и ишемическая болезнь сердца (к проблеме нозогений) // Психические расстройства и сердечно - сосудисая патология / Под ред. А.Б.Смулевича и А.Л. Сыркина, М., 1994. - С. 12 - 9.
- Anda R.F., Williamson D.F., Jones D. et al. Depressed affect, hopelessness and the risk of ischemic heart disease in a cohort of US adults. Epidemiology. - 1993. - Vol. 4. - P. 285 - 94.
- Carney R.M., Rich M.W., Friedland K.E. at al. Major depressive disorder predicts cardiac events in patients with coronary artery disease // Psychosom. Med. - 1988. - Vol. 50. N. 6. - P. 627-33.
- Clarce D.M. Psychological factors in ilness and recovery // N.Z. Med. J. 1998. - Vol. 111. - N. 1076. - P. 410 - 2.
- Frasure-Smith N., Lesperance F., Talajic M. Depression following myocardial infarction: impact on 6-month survival // JAMA. - 1993. - Vol. 270. - P. 1819 - 25.
- Glassman A.H., M.D., Shapiro, P.A., M.D. Depression and the course of coronary artery disease. // Am. J. Psychiatry. - 1998.- Vol.155.- P. 4 -11.
- Glassman A.H. Cigarette smoking: implications for psychiatric illness. Am. J. Psychiatry. - 1993. - Vol. 150. - P. 546 - 53.
- Glassman A.H., Helzer J.E., Covey l.S. et al. Smoking, smoking cessation, and major depression // JAMA. - 1990. - Vol. 264. - P. 1541 - 45.
- Glassman A.H., Johnson L.L., Giardina E.G. et al. The use of imipramine in depressed patients with congestive heart failure // JAMA. - 1983. - Vol. 250. - P. 1997 - 2001.
- Kop W.J. Acute and chronic psychological risk factors for coronary syndromes: moderating effects of coronary artery disease severity // J. Psychosom. Res. - 1997. - Vol. 43. - N. 2. - P. 167 - 81.
- Weeke A. Causes of death in manic-depressives, in Origin, Prevention and Treatment of Affective Disorders, Edited by Schou M, Stromgren E. // London, Academic Press. - 1979. - P. 289 - 99.
- Weeke A., Juel K., Vaeth M. Cardiovascular death and manic - depressiv psychosis // J. Affect. Disord. - 1987. - Vol. 13. - P. 287 - 92.
- Wassertheil - Smoller S., Applegate W.B., Berge K. et al. Change in depression as a precursor of cardiovascular events // Arch. Intern. Med. - 1996. - Vol. 11. - N. 5. - P. 553 - 61.
- Barefoot J.C., Helms M.J., Mark D.B. et al. Depression and long-term mortality risk in patients with coronary artery disease // Am. J. Cardiol. - 1996. - Vol. 78- P.613-7.
- Barefoot J.C., Schroll M. Symptoms of depression, acute myocardial infarction, and total mortality in a community sample // Circulation. - 1996. - Vol. 93. - P. 1976 - 80.
- Ford D.E., Mead L.A., Chang P.P. et al. Depression predicts cardiovascular disease in men: the precursors study (abstract) // Circulation. - 1994. - Vol. 90. - P. 614.
- Pratt L.A., Ford D.E., Crum R.M. et al. Depression, psychotropic medecation and risk of myocardial infarction: prospective data from the Baltimore ECA follow-up // Circulation. - 1996. - Vol. 94. - P. 3123 - 9.
- Schleifer S.J., Macari - Hinson M.M., Coyle D.A. at al. The nature and course of depression following miocardial infarction // Arch. Intern. Med. - 1989. - Vol. 149. - N. 8. - P.1785-9.
- Туринге Э.Е. Особенности аффективных расстройств в остром периоде инфаркта миокарда в зависимости от соматотипа пациентов // Депрессивные расстройства в медицинской практике: страдать или управлять? Материалы II Российского образовательного симпозиума. Новокузнецк - Томск., 2000. - С. 61 - 5.
- Туринге Э.Е., Подхомутников В.М. Клинические проявления депрессивных расстройств у больных инфарктом миокарда с различными типами конституции // Психологический кризис, депрессия и суицидальное поведение: интеграция усилий. Материалы науч. - практ. конф., Изд - во Томск. ун-та. - 1999. - С. 99 - 102.
- Телкова И. Л., Тепляков А. Т., Алугишвили М. З. Особенности депрессивных состояний у больных инфарктом миокарда и эффективность их коррекции мелипрамином // Бюл. сиб. отд - я РАМН. - 1995. - N. 1. - C. 24 - 28.
- Подхомутников В.М. Распространенность и выраженность депрессивных состояний у больных кардиологического стационара // Психологический кризис, депрессия и суицидальное поведение: интеграция усилий Материалы науч. - практ. конф., Изд-во Томск. ун - та. - 1999. - С. 97 - 9.
- Десятников В.Ф., Сорокина Т.Т. Скрытая депрессия в практике врачей // Минск. - 1981. - 238 с.
- Laghrissi - Thode F., Wagner W.R., Pollock B.G. et al. Elevated platelet factor - 4 and beta-thromboglobulin plasma levels in depressed patients with ischemic heart disease // Biol. Psychiatry. - 1997. - Vol. 42. - P. 290 - 5.
- Musselman D.L., Tomer A.., Manatunga A.K. et al. Exaggerated plаtelet reactivity in major depression // Am. J. Psychiatry. - 1996.-Vol.153.-P.1313-7.
- Ahern D.K., Gorkin., Anderson J.L. et al. Cardiac Arrhythmia Pilot Study (CAPS) Investigators: Biobehavioral variables and mortality or cardiac arrest in the Cardiac Arrhythmia Pilot Study (CAPS) // Am. J. Cardiol. - 1990. - Vol. 66. - 59 - 62.
- Dalack G.W., Roose S.P., Glassman A.H. et al. Depression, cardiac regulation and sudden death, in 1992 Annual meeting New Research Program and Abstracts // Washington, D.C., American Psychiatric Association. - 1992. - P. 193.
- Kop W.J. Acute and chronic psychological risk factors for coronary syndromes: moderating effects of coronary artery disease severity // J. Psychosom. Res. - 1997. - Vol. 43. - N. 2. - P. 167 - 81.
- Sherbourne C.D., Jackson C.A., Meredith L.S. et al. Prevalence of comorbid anxiety disorders in primary care outpatients // Arch. Fam. Med. - 1996. - Vol. 5. N. 1. - P. 27 - 34.
- Levine J.B., Covino N.A., Slack W.V. et al. Psychological predictors of subsequent medical care among patients hospitalized with cardiac disease // J. Cardiopulm. Rehabil. - 1996. - Vol. 16. N. 2. - P. 109 - 16.
- Cтепура О.Б., Пак Л.С., Акатова Е.В. Качество жизни у больных с заболеваниями сердечно-сосудистой системы (по материалам XVI-XIX Конгрессов Европейского общества кардиологов) // Кардиология. - 1998. - Т. 38. - N. 10. - С.62-5.
- Померанцев В.П., Хадзегова А.Г., Айвазян Т.А. с соавт. Качество жизни у больных инфарктом миокарда // Кардиология. - 1996. - N. 3. - С. 70-4.
- Петрова М.М., Айвазян Т.А., Фандюхин С.А. с соавт. Качество жизни у мужчин, перенесших инфаркт миокарда // Кардиология. - 2000. - N.2. - С. 65 - 6.
- Шпак Л. В. Нервно - психическое состояние и его роль в формировании адаптационно - компенсаторных реакций у больных инфарктом миокарда // Кардиология. - 1990. - N. 7. - C. 60 - 64.
- Ladwig K.H., Roll G., Breithardt G. et al. Post - infarction depression and incomplete recovery 6 months after acute myocardial infarction // Lancet. - 1994. - Vol. 343. - P. 20 - 3.
- Shapiro P.A., Lidagoster L., Glassman A.N. Depression and heart disease // Psychiatr. Ann. - 1997. - Vol. 27. - P. 347 - 52.
- Bigger G.T. Jr., Kleiger R.E., Fleiss J.L. et al. Componnents of heart rate variability measured during healing of acute myocardial infarction // Am. J. Cardiol. 1988. - Vol. 61. - P. 208 - 15.
- Bigger J.T. Jr, Albrecht P., Steinman R.C. et al. Comparison of time - and frequency domain - based measures of cardiac parasympathetic activity in Holter recordings after myocardial infarction // Am. J. Cardiol. - 1989. - Vol. 64. - P. 536 - 8.
- Dalack G.W., Roose S.P., Glassman A.H. et al. Depression, cardiac regulation and sudden death, in 1992 Annual meeting New Research Program and Abstracts // Washington, D.C., American Psychiatric Association. - 1992. - P. 193.
- Hillis L.D., Lange R.A. Serotonin and acute ischemic heart disease // N. Engl. J. Med. - 1991. - Vol. 324. - P. 688 - 90.
- Pollock B.G., Laghrissi - Thode F., Wagner W.R. et al. Increased PF4 and B-TG in depressed patients with ischemic heart disease (Abstract) // Abstracts for the 34 - th annual meeting of the American College of Neuropsychopharmacology, San.Juan., Puerto Rico. - 1995. - N. 12. - P.121.
- Rosch P. Stress, cholesterol and coronary heart disease // Lancet. - 1983. - Vol. 11. - N. 8354. - P. 851 - 852.
- Stephen Jay Seiner, M.D., Gopinath Mallya, M.D. Treating depression in patients with cardiovascular disease. // Harvard Review of Psychiatry. - 1999. - Vol. 7. - N. 2. - P. 85 - 93.
- Milani R.V., MD, Lavie C.J., MD, Cassidy M.M., MD Clinical investigations coronary artery disease. Effects of cardiac rehabilitation and exercise training programs on depression in patients after major coronary events // Am.Heart J. - 1996. - Vol. 132. - N. 4. - P. 726 - 732.
- Maes M., Smith R., Christophe A. et al. Lower serum high-density lipoprotein cholesterol (HDL-C) in major depression and in depressed men with serious suicidal attempts: relationship with immune - inflammatory markers // Acta Psychiatr. Scand - 1997. - Vol. 95. - P. 212 - 21.
- Roose S.P., Erica Spatz. Treating depression in patients with ischemic heart disease. // Drag safety. - 1999. - Vol. 20. - N. 5. - P. 459 - 465.
Copyright
© Н.А.Корнетов, Е.В.Лебедева
© Психиатрия и психофармакотерапия,2003
| © Издательство Media Medica, 2000. Почта :: редакция, webmaster |
