Юрий Анатольевич Александровский Пограничные психические расстройства учебное пособие
| Вид материала | Учебное пособие |
- Юрий Анатольевич Александровский. Пограничные психические расстройства учебное пособие, 8202.44kb.
- Юрий Анатольевич Александровский. Пограничные психические расстройства учебное пособие, 8201.71kb.
- «медико-социальное обслуживание лиц, страдающих психическими расстройствами», 162.64kb.
- Вопросы для подготовки к экзамену, 21.23kb.
- F0 Органические, включая симптоматические, психические расстройства, 4147.6kb.
- «биполярные расстройства», 389.34kb.
- Александровский Ю. А. Психофармакотерапия: учеб пособие / Ю. А. Александровский, 501.14kb.
- Лекция IV, 354.94kb.
- Лекция V. Специфические психические расстройства в подростковом возрасте. Пубертатный, 221.95kb.
- Класс V: психические расстройства и расстройства поведения (F00-F99), 837.18kb.
^ Общие подходы к профилактике и терапии пограничных состояний
В терапии психических заболеваний в наиболее полном виде сконцентрированы все стороны организации психиатрической помощи, лекарственного и материального обеспечения лечебных учреждений, квалификации и подготовки врачей и медицинского персонала. Дифференциально-диагностические, клинико-организационные, собственно терапевтические и реабилитационные подходы к оказанию помощи больным психическими заболеваниями на современном этапе развития специализированной психиатрической службы не только дополняют друг друга, но и позволяют «реализовываться» каждому из этих относительно самостоятельных направлений медицинской помощи. Отсутствие того или иного звена или его «блокирование» в силу самых разных причин сказывается на всей системе помощи психически больным и в ряде случаев может сделать ее полностью непригодной.
Терапия любого больного с пограничным состоянием включает комплекс непосредственно медицинских мероприятий (обследование и постановка диагноза, оказание при необходимости экстренной помощи, проведение курсовой терапии с использованием различных медикаментозных средств, психотерапии, физиотерапии, других лечебных средств и методов) и социотерапевтических мероприятий, направленных на его социально-психологическую коррекцию и реабилитацию.
^ Терапия больного включает:
- комплекс непосредственно медицинских мероприятий (обследование, постановка диагноза, экстренная помощь, курсовое лечение);
- социотерапевтические мероприятия;
- медико-психологическую коррекцию и реабилитацию.
«Точки приложения» терапевтических факторов к патогенетическим звеньям, определяющим развитие психопатологических проявлений невротического уровня, свидетельствуют о широких возможностях обоснованного осуществления лечебных, профилактических (первичных, вторичных) и компенсаторно-реабилитационных мероприятий. Их использование обеспечивает дифференцированную терапию больных с различными пограничными состояниями.
^ Терапевтическое воздействие может быть направлено на:
- причины, вызвавшие заболевание (этиологическая терапия);
- патогенетические механизмы, обусловливающие течение заболевания;
- компенсаторные механизмы.
Какие бы лечебно-реабилитационные мероприятия ни проводились, так же как и в других областях медицины, в психиатрии они должны осуществляться на прочной правовой базе и с учетом общепринятых этических норм. Всемирная Ассоциация психиатров на съезде, состоявшемся в августе 1996 г. в Мадриде, приняла в этом отношении специальную декларацию. В ней подчеркивается, что психиатры в своей деятельности всегда должны руководствоваться уважением к больному и заботой о нем, проявляя «индивидуальное чувство ответственности». С этой целью в Мадридской декларации утверждены общие принципы поведения психиатров. Основные из них приводятся ниже. [Declaration of Madrid. August 1996. Madrid, s. 4 (приводится в переводе с сокращениями).]
1. Психиатрия — медицинская дисциплина, связанная с предоставлением лечения психических расстройств... Психиатры должны разрабатывать пути терапевтического вмешательства, в наименьшей степени ограничивающие свободу больного. При этом в случае необходимости надо стремиться к получению совета компетентных коллег.
2. Психиатры обязаны идти в ногу с научными достижениями, расширяя свои знания и передавая их другим специалистам.
3. Пациент должен рассматриваться как соучастник терапевтического процесса. Взаимоотношения врач — пациент должны основываться на взаимном доверии и уважении...
4. Полученная в терапевтических взаимоотношениях информация должна оставаться конфиденциальной и использоваться только и исключительно в целях улучшения психического здоровья больного. Психиатрам запрещается использовать такого рода информацию в личных целях, а также для «финансовых и научных выгод».
Особое место для первичной и вторичной профилактики, а также для лечения больных с пограничными состояниями принадлежит психогигиене. Это понятие возникло и достаточно быстро распространилось в начале XX в. в США благодаря C.W. Beers, страдавшему психическим заболеванием и после выписки из психиатрической больницы много сделавшему для реформы психиатрической помощи и психической гигиены. При поддержке прогрессивных психиатров и психологов в мае 1908 г. в штате Коннектикут было создано первое общество психической гигиены. Через год в Нью-Йорке был основан национальный комитет по психогигиене (его секретарем длительное время был С. Beers), ставший авторитетным координатором деятельности врачей в области профилактики и ранней диагностики психических расстройств среди населения, а также по устранению вызывающих их причин. Важно подчеркнуть, что основоположники психогигиенических исследований в США A. Meyer, S. Paton, S. Salmon и др. считали психогигиену неотъемлемой частью профилактической медицины. Психогигиенические комитеты и советы были созданы в начале века не только в США, но и в Канаде, Англии, Франции, Бельгии, в ряде других стран, а чуть позже и в Германии. Вопросы, решаемые этими общественно-правительственными организациями, были широки и неоднородны (улучшение психического здоровья общества благодаря улучшению социальных условий, промышленности, среды, воспитания; изучение причин психических заболеваний с точки зрения их профилактики; объединение профилактической деятельности психиатров и представителей общей медицины и т.д.).
В нашей стране в первой половине XX в. начали интенсивно развиваться два основных в тот период психогигиенических направления. Во-первых, предупредительное диспансерное психиатрическое обследование, включающее «социальное психогигиеническое, психопатологическое изучение личности при самом всестороннем обследовании всего организма» (Розенштейн Л.М., 1929). Именно на базе этого направления сформировались в последующем психиатрические диспансеры (достаточно скоро они потеряли интерес к вопросам психогигиены и сосредоточили свою деятельность на амбулаторном лечении и наблюдении за психически больными). Во-вторых, профилактическая практика, ставившая своей задачей изучение и устранение многообразных факторов, влияющих на психическое здоровье (психосанитария, психосоциальные, психофизические, производственные и другие факторы). Это направление в последние годы в значительной мере получило в нашей стране «второе рождение», о чем свидетельствуют многочисленные данные, обсуждавшиеся на съездах российских психиатров и на ряде крупных совещаний, состоявшихся в 1992—1999 гг. В результате в ряде регионов сложилась достаточно четкая система профилактической психогигиенической работы психиатров на промышленных предприятиях и в общесоматических лечебных учреждениях.
Терапевтический план, разрабатываемый врачом в стационаре или во внебольничных условиях для каждого больного, наиболее рационально может быть построен при обязательной дифференцированной клинико-психопатологической оценке состояния больного и учете потенциальных возможностей имеющихся лечебных средств и методов. Сопоставление одного с другим является основанием для отхода от метода «проб и ошибок» при назначении психофармакологических препаратов и других средств и методов терапии. При разработке индивидуального плана лечения необходимо формулирование цели всего лечебного процесса и его отдельных последовательных этапов. Несмотря на видимую очевидность сказанного, в широкой лечебной практике выбор того или иного терапевтического средства, его доз и способов введения нередко проводится без четкой системы научного обоснования, с известной долей эмпиризма и собственного опыта врача.
^ Лечение больного, страдающего пограничными психическими расстройствами, может быть направлено:
- на причины, вызвавшие заболевание (этиологическая терапия);
- на патогенетические механизмы, обусловливающие возникновение и течение заболевания (патогенетическая терапия);
- на компенсаторные механизмы, опосредованно способствующие формированию приспособления к продолжающемуся болезненному процессу (компенсаторная терапия).
Собственно этиологическая терапия используется в психиатрии редко, главным образом из-за неясности факторов, имеющих причинное значение для возникновения основных психических заболеваний. Наиболее часто применяется патогенетическая терапия, направленная на те или иные известные или гипотетические механизмы заболевания. Обычно патогенетические лечебные мероприятия тесно взаимосвязаны с компенсаторной терапией.
К этиологической терапии, способствующей устранению причины заболевания и используемой при лечении психических расстройств, относятся мероприятия, проводимые с целью устранения различных инфекционных, соматических, неврологических заболеваний, последствий травм головного мозга, сопровождающихся как психотическими, так и непсихотическими психопатологическими проявлениями. С помощью всего арсенала современных лечебных методов и средств (противомикробные, противопаразитарные, противовирусные, сердечно-сосудистые препараты, ноотропы, гормоны, нейрохирургические методы и др.), устраняя причину и прямые последствия основного заболевания или травмы, можно добиваться вслед за этим и редукции сопровождающих их психических расстройств. В истории психиатрии наиболее явно это наблюдалось при лечении прогрессивного паралича. Основополагающим в этом случае стало выявление связи перенесенного сифилиса и прогрессивного паралича, протекающего со специфической картиной нервных и психических расстройств. Малярийная терапия прогрессивного паралича, предложенная в 1917 г. J. Wagner Tauregg, современные средства профилактики сифилиса, его раннее и эффективное лечение имеющимися сейчас средствами лишили психиатров контингента больных с такими частыми в недавнем прошлом и роковыми диагнозами, как сифилитическая неврастения, сифилитический менингит, галлюцинаторная, параноидная и многие другие формы сифилиса.
К этиологической терапии могут быть отнесены и некоторые методы психотерапии и социально-психологической коррекции состояния у больных с психогенными расстройствами. Устранение вызвавшей невротические реакции и состояния психотравмирующей ситуации или изменение отношения к ней больного обычно непосредственно, в тесной временной связи способствует и обратному развитию психопатологических проявлений. Назначение лекарственных средств, включая весь арсенал психофармакологических препаратов, в этих случаях может быть отнесено к вспомогательным лечебным мероприятиям.
^ Патогенетическая терапия при психических заболеваниях носит, как правило, неспецифический характер: достаточно эффективные лекарственные средства и терапевтические мероприятия используются при различных заболеваниях и психопатологических состояниях. Назначение психофармакологических препаратов и других лечебных средств в первую очередь способствует редукции тех синдромов и симптомов, к которым они имеют тропизм, т.е. на которые оказывают клинически выявляемое преимущественное терапевтическое воздействие. Вслед за этим нормализуется вся клиническая картина с обратным развитием остальной симптоматики. Это на первый взгляд согласуется с известным положением о симптомах-мишенях применительно к действию психотропных препаратов, согласно которому наиболее адекватная оценка эффективности лекарственных средств в психиатрии связана с видоизменением под их действием отдельных симптомов. Однако симптомы-мишени являются лишь первым ориентиром для подбора, по образному выражению G.E. Kuhne, H. Rennert (1965), ключа (необходимого лекарства) к замку (к имеющемуся психическому расстройству). Выраженность эффекта всякий раз зависит от особенностей симптома и его места в динамике болезненной картины в целом. Такое понимание характера терапевтических «симптомов-мишеней» является, вероятно, наиболее правильным для определения существа симптомотропного и нозотропного действия всех «психоактивных» лечебных средств и методов. Их действие вряд ли всякий раз следует пытаться уложить в рамки «симптоматического» или «синдромологического», наиболее точно оно оценивается как избирательно-патогенетическое. При этом имеется в виду, что, избирательно влияя на симптом, терапевтическое воздействие тем самым оказывает влияние и на одно из звеньев патогенетической цепи патологического процесса.
Лекарственные средства, используемые в психиатрии, не являются нозотропными. Однако максимальный терапевтический эффект при их назначении достигается в том случае, когда «психотропность» препарата находит наиболее благоприятную «почву» в характере психопатологической структуры состояния.
О терапевтическом воздействии на разные патогенетические звенья при психических заболеваниях в лечебной практике можно судить лишь косвенно. Психофармакологические препараты, а также средства, вызывающие общебиологическое воздействие, непосредственно не влияют на психологические и психопатологические феномены. Их клиническое действие опосредованно через так называемые первичные свойства индивида как организма, реализующие потенциальные возможности воздействия психоактивных средств на патогенетические звенья болезненных состояний.
^ Компенсаторная терапия включает различные биологические и социотерапевтические воздействия, способствующие не ликвидации причины заболевания (этиологическая терапия) или непосредственному «исправлению» тех или иных его патогенетических механизмов (патогенетическая терапия), а стимуляции компенсаторных процессов, благодаря чему ослабляются и нивелируются многие болезненные проявления. Компенсаторное влияние при психических заболеваниях оказывают многие лекарственные средства и терапевтические методы — сердечно-сосудистые, дегидратационные, снотворные средства, актопротекторы, другие психотропные препараты с неспецифическим стимулирующим или седативным эффектом, рациональная и другие методики психотерапии, социальная реабилитация.
Выбор терапевтических средств для каждого из трех направлений лечебных мероприятий — этиологического, патогенетического и компенсаторного — опирается на необходимость разработки индивидуальной схемы лечения каждого отдельного больного.
К числу методов и средств, используемых в психиатрической практике, относятся терапия психофармакологическими (психотропными) средствами (нейролептиками, транквилизаторами, антидепрессантами, психостимуляторами, ноотропами и некоторыми другими), занимающая ведущее место в лечении основных психических заболеваний, психотерапия, разгрузочно-диетическая терапия, рефлексотерапия и др. Наряду с этим для лечения как психосоматических расстройств, так и основных психических заболеваний широко используется весь арсенал медикаментозных средств, физиотерапии, курортного лечения и др. Особое место в психиатрической практике принадлежит системе реабилитации больных и инвалидов.
Каждый из указанных методов и средств имеет свои показания и противопоказания к назначению. Они основываются, как на эмпирическом опыте клинической психиатрии, так и на научно обоснованных доказательствах влияния на механизмы, определяющие патологическое состояние.
Различные методы и средства создают широкие возможности обоснованной разработки индивидуального терапевтического плана. При этом следует учитывать динамику заболевания в целом и ведущего психопатологического симптомокомплекса: соматическое состояние; эффективность предшествовавшей терапии; побочные явления и осложнения, наблюдавшиеся ранее; сопутствующие заболевания и т.д.
^ Нет и не может существовать шаблонного средства для лечения больного тем или иным психическим заболеванием, как нет и единой методики его терапии.
Это объясняет необходимость дифференцированного назначения лечебных препаратов и проведения соответствующих мероприятий с обязательным учетом динамики клинических проявлений заболевания в условиях адекватного использования средств и методов этиологической, патогенетической и компенсаторной терапии. При этом общим и обязательным является привлечение (во всяком случае не подавление) возможностей так называемого саногенеза, естественных биологических и психологических механизмов преодоления болезненных проявлений, действующих при всех без исключения заболеваниях. Принцип индивидуально дифференцированной терапии больных в известной мере находится в противоречии с распространенными в некоторых странах и частично внедряемыми в последнее время в России «терапевтическими стандартами».
Стандартный набор симптомов влечет за собой стандартный набор средств и методов терапии. Такой упрощенный подход порождает «фельдшеризм», лишает врача не только обоснованной творческой инициативы, но и ответственности за проводимые лечебные мероприятия. Эта ответственность «перекладывается» на страховые компании и органы здравоохранения, утвердившие стандарты лечения. Наверное, можно согласиться, что в ряде областей медицины «стандарты» необходимы, особенно для использования недостаточно квалифицированными специалистами, которым трудно «увидеть» и «обосновать» индивидуальное, наиболее рациональное терапевтическое решение. Однако в пограничной психиатрии, как свидетельствует лечебная практика, всегда необходимо обоснование и проведение индивидуального для каждого больного терапевтического плана. Он может включать отдельные «стандартные приемы» (регламентированный уровень доз препаратов, общепринятые, апробированные методы психотерапии и т.д.), но всегда оставаться адаптированным к каждому конкретному пациенту.
Чрезвычайно важным при лечении больных с пограничными состояниями является создание и постоянное соблюдение на всех этапах терапии необходимой психотерапевтической обстановки и социальной поддержки больного. По образному выражению одного из психиатров, как хирургу невозможно оперировать без стерильного материала, так и психиатру невозможно лечить психически больных в неблагоустроенной лечебнице. Продолжая эту мысль, следует подчеркнуть, что если хирург, произведя операцию, не будет бороться с инфекцией, попавшей в рану, он никогда не добьется успеха. Точно так же и психиатр не вылечит больного, находящегося в «септической» психотравмирующей, а не в лечебной среде. Какое бы средство ни назначалось больному, какой бы метод терапии ни применялся, для того чтобы они могли наиболее эффективно действовать, необходимо в высшей степени доброжелательное «психотерапевтическое» отношение к больному.
В.В. Абабковым (1998) предложена схема системы взаимоотношений в психотерапевтическом процессе (схема 6), которая может быть распространена не только на анализ действия специальных методов психотерапии, но и на все терапевтические воздействия, используемые при пограничных состояниях.
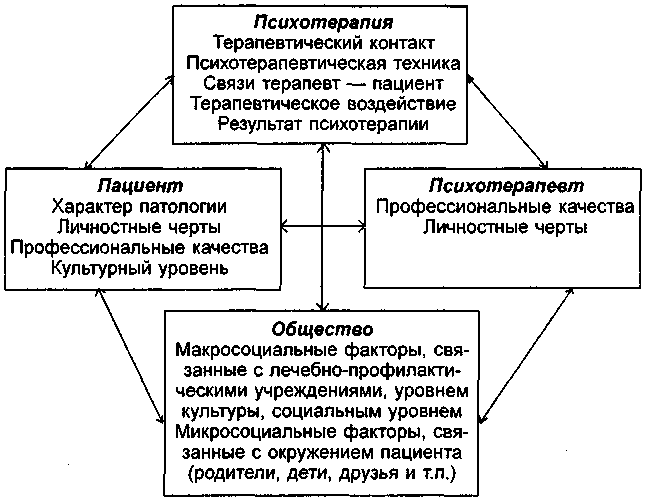
Схема 6. Система взаимоотношений в психотерапевтическом процессе.
С учетом приведенных подходов связаны соответствующие требования к организации ухода, а при необходимости и надзора за больными в условиях психиатрической больницы и в различных подразделениях амбулаторно-поликлинической службы, осуществляющих психиатрическую, психотерапевтическую и психокоррекционную работу.
Рассматривая принципиальные вопросы терапии больных с пограничными психическими расстройствами, следует иметь в виду, что болезнь в известной мере всегда «борьба» действия факторов, обусловливающих ее возникновение, и организма человека, стремящегося к сохранению своей не только органной, но и функциональной структуры. Исходя из этого положения, планируя активное терапевтическое вмешательство не только при соматогенно обусловленных, но и при психогенных заболеваниях, нельзя пренебрегать возможностью саногенеза и психогенеза с использованием собственных внутренних терапевтических возможностей, имеющихся у каждого человека. В первую очередь это относится к начальным и структурно не оформившимся проявлениям невротических (неврозоподобных) расстройств. В этом отношении очень современна идея Гиппократа о том, что природа «никем не наученная делает то, что нужно». Иначе говоря, заболевший человек и его организм активно борются до определенного предела с вредностями, вызывающими те или иные пограничные психические расстройства. В этих случаях задача лечения состоит в создании благоприятных условий для этой борьбы. С учетом сказанного требуется определенная осторожность в приписывании абсолютного и исключительного значения тому или иному терапевтическому средству, назначаемому больному с пограничными психическими расстройствами. В связи с этим как нельзя более современно звучат слова М.И. Аствацатурова, произнесенные им на первом Всесоюзном съезде невропатологов и психиатров: «Правильный путь к изучению неврозов есть признание сложности их патогенеза. Напротив, слабая сторона учения о неврозах состоит в приписывании исключительного значения одной категории факторов. Результатом этого является та фантастическая односторонность в терапии, при которой одна школа считает единственным способом борьбы с неврозами душ Шарко, другая — дарсонвализацию, третья — гипноз, четвертая — обнаружение эдипова комплекса, пятая — препараты желез внутренней секреции и т.д.». /58- С.36/
Если заменить в приведенной цитате название некоторых терапевтических средств современными лекарственными препаратами или лечебными методами (психофармакологические средства, рефлексотерапия, различные психотерапевтические и физиотерапевтические методы), то в лечебной практике сегодняшнего дня легко обнаружить все еще сохраняющуюся односторонность терапевтических подходов не только при неврозах, но и при других пограничных формах психических расстройств. Эта односторонность нередко вытекает из нежелания многих врачей видеть сложность патогенеза любого пограничного состояния и абсолютизирования значения обнаруживаемых психогенных, соматогенных или каких-либо других факторов.
В терапевтической практике современной психиатрии достаточно часто возникают пока еще трудно разрешимые вопросы индивидуальной чувствительности к лекарственным средствам. Почему тот или иной препарат оказывает терапевтическое действие у одного больного и является неактивным при аналогичных расстройствах у другого, какие механизмы предопределяют терапевтическую резистентность — ответы на эти вопросы требуют глубоких исследований патогенеза психических заболеваний, а также фармакодинамики и фармакокинетики лекарственных средств (рис. 14).
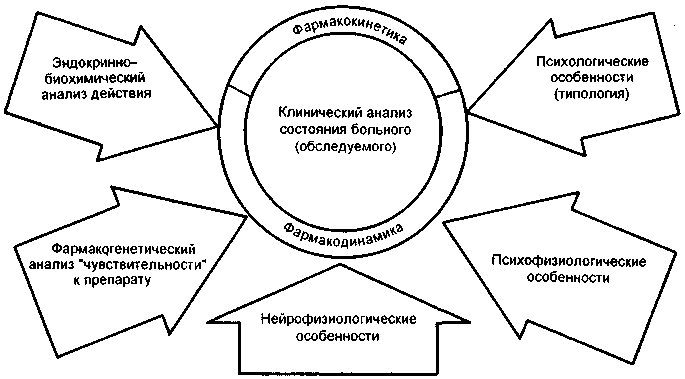
Рис. 14. Подходы к изучению индивидуальной чувствительности к действию терапевтических средств.
Можно выделить следующие основные группы факторов, влияющих на индивидуальную эффективность терапии при психических заболеваниях: 1) особенности психопатологии и течения психического заболевания (клинико-психопатологические, этиологические, патогенетические); 2) конституционально-личностная типология больного; 3) физиологические особенности организма и функционального состояния; 4) фармакокинетические факторы (абсорбция, распределение лекарственного препарата в организме, его связывание с белковыми фракциями биологических жидкостей, биотрансформация, выделение); 5) фармакодинамические факторы, в том числе основные механизмы действия лекарственного средства (влияние на рецепторы, медиаторы, взаимодействие с другими лекарствами, последействие) и особенности психотропного терапевтического эффекта.
Столь большой круг значимых для наступления терапевтического эффекта факторов позволяет считать, что индивидуальная чувствительность к различным средствам и методам лечения психических заболеваний — многоуровневое и многозвеньевое понятие. Наиболее общими, «сквозными» терапевтическими индикаторами являются характер и уровень выраженности психопатологических проявлений и общесоматических симптомов.
Широкий круг причин, определяющих возникновение и течение психических заболеваний и индивидуальную чувствительность к действию лечебных факторов, объясняет эффективность комбинированного лечения лекарственными препаратами и различными терапевтическими средствами. С этим можно связать то, что в современной психиатрической практике обычно назначают два или несколько психофармакологических препаратов и других лечебных средств. По данным специальных исследований, в стационарах ФРГ для лечения большинства больных применяют сочетания двух, трех, четырех и более психофармакологических препаратов. В США и в ряде европейских стран все шире используют комбинации психотропных средств, включающие различные транквилизаторы, антидепрессанты и нейролептики. При этом их назначают одновременно с другими непсихотропными средствами, психотерапией, физическими методами лечения и т.д.
Небезынтересно представить результаты специально предпринятого исследования, ставившего своей задачей выявление наиболее часто применяемых в клинической практике эмпирически подобранных комбинаций психотропных средств, назначаемых больным с пограничными формами нервно-психических расстройств. Были подвергнуты анализу данные о лекарственной терапии в одной из московских психиатрических больниц, являющейся специализированной базой Федерального центра пограничной психиатрии. Оказалось, что из 2993 больных с диагнозами: реактивный психоз, невроз, психопатия (состояние декомпенсации), поступивших в больницу в течение 2 лет, 2620 человек (87,8 %) получали комбинированную терапию. При этом наиболее часто (1418 человек, или 54,1 %) назначалась комбинация транквилизатора и антидепрессанта. Комбинация транквилизатора и нейролептика назначалась 826 больным (31,1 %), транквилизатора и психостимулятора — 114 больным (13,5 %).
При изучении комбинаций психотропных препаратов, назначаемых в амбулаторных условиях, были подвергнуты анализу данные о терапии больных с теми же диагнозами, что и в стационаре, обратившихся в один из психоневрологических диспансеров Москвы. Оказалось, что более чем в 80 % больным также назначалось комбинированное лечение.
Из приведенных данных следует, что при лечении пограничных расстройств как в амбулаторных, так и в стационарных условиях комбинированная терапия используется примерно в 3—4 раза чаще, чем отдельные препараты. Не будет преувеличением считать, что в настоящее время в лечебной практике преобладает политерапия (полифармакотерапия), а не монотерапия одним лечебным средством или методом.
Как известно, фармакологический эффект различных медикаментозных средств, в том числе и психотропных препаратов, может существенно изменяться при совместном применении двух или более лекарственных средств (схема 7). К сожалению, как показывает опыт, это далеко не всегда учитывается врачами-психиатрами в их практической деятельности, а также многими исследователями в области клинической психофармакологии. Даже при комбинации двух препаратов (парная смесь) складывающиеся между ними функциональные отношения оказываются многоплановыми. Однако конечный результат совместного действия двух веществ в принципе проявляется в форме синергизма, антагонизма или отсутствия взаимного влияния по разным видам фармакологического действия и общей терапевтической эффективности. Между психотропными и другими препаратами всегда имеются какие-либо взаимовлияющие воздействия синергического или антагонистического характера.
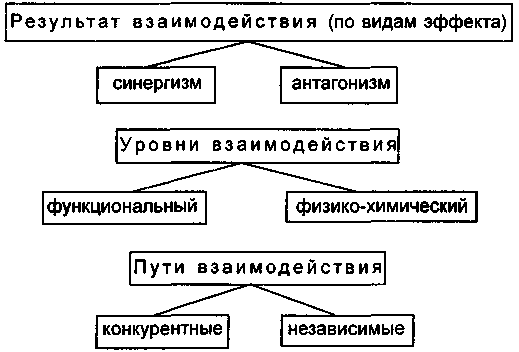
Схема 7. Взаимоотношение психотропных препаратов.
Знакомство с клинической и фармакологической литературой не позволяет обнаружить достаточных научных обоснований для составления комбинаций и использования в них отдельных доз препаратов. Как правило, основанием для назначения комбинированной терапии является оценка индивидуальной динамики психических расстройств сложного психопатологического синдрома. При этом зачастую имеются противоречивые данные об эффективности комбинированной терапии, отражающие клиническую реальность и трудно объяснимые с точки зрения фармакодинамических исследований и экспериментальных данных, полученных у животных.
В клинической фармакологии принято различать два не исключающих друг друга типа механизмов взаимодействия лекарств — фармакокинетический и фармакодинамический. Первый тип приводит к изменению абсорбции, распределения, связывания с белком, транспортировки к месту действия, биотрансформации и экскреции. Благодаря фармакокинетике входящие в комплекс препараты взаимно изменяют активность и метаболизм каждого из них. Фармакодинамическое взаимодействие основывается на их влиянии на медиаторные системы, результатом чего объясняется антагонистический или синергический эффект двух препаратов в отношении определенного фармакологического действия.
Без знания фармакокинетики и фармакодинамики комбинаций препаратов трудно ожидать научного обоснования их наиболее рационального лечебного назначения. Конечным результатом фармакокинетических и фармакодинамических взаимодействий разных препаратов является специфический терапевтический эффект, видоизменяющий болезненное состояние. Если касаться психических заболеваний, то этот эффект, как уже отмечалось, носит патогенетический характер. При этом действие комплекса двух или нескольких психотропных препаратов в принципе может адресоваться к разным звеньям сложных функционально-органических нарушений при психозах и не только усиливать или ослаблять действие друг друга, но и проявлять более широкий конечный спектр клинико-фармакологически выявляемой психотропной активности.
^ Пути реализации плацебо-эффекта при фармакотерапии:
- Индивидуальное формирование психологической установки на улучшение состояния от приема препарата
- ^ Совместный «направленный анализ» врача и больного фармакотерапевтического воздействия
- Создание терапевтической среды и коллективного положительного результата лечения
- «Поддерживающее» закрепление достигнутого результата терапии
Особое место в планировании и реализации лечебных мероприятий занимает взаимодействие биологических (в первую очередь психотропных) средств и психотерапии. Если рациональная психотерапия, так же как и организация психотерапевтического режима в условиях психиатрического стационара или поликлиники (диспансера), необходимы для всех больных психическими заболеваниями, получающих биологическую терапию, то использование специальных методов психотерапии в этих случаях требует особого анализа. При этом, так же как и при комбинации разных медикаментозных средств, должны учитываться возможные варианты взаимодействия лекарственных препаратов и методов психотерапии. Гипнотическое (снотворное) действие нейролептических препаратов или транквилизаторов может способствовать повышению непосредственной «чувствительности» психотерапевтическому воздействию, в частности к внушению, вследствие углубления гипнотического сна. Напротив, назначение психостимуляторов будет препятствовать достижению глубоких стадий гипноза. Использование специальных методов психотерапии у больных с выраженным психомоторным возбуждением или заторможенностью не только, как правило, неэффективно, но порой просто «технически» неосуществимо. Быстрое купирование «остроты» состояния с помощью психотропных средств «освобождает путь» для восприятия больным психотерапии и позволяет в полной мере использовать все возможности лечебного комплекса. При выборе средств и методов биологической терапии и психотерапии требуется индивидуальный анализ их возможного влияния друг на друга. В этих случаях решающее значение, как правило, принадлежит пониманию того, что, действуя через разные пути (психотерапия — непосредственно через систему социально-психологических связей больного, а психофармакотерапия (биологическая терапия) — путем нормализации патологической активности центральной нервной системы), все возможные лечебные вмешательства реализуют свой конечный эффект на уровне единой и неделимой функционально-динамической базы, определяющей возможности коррекции патологических нарушений и психической дезадаптации (схемы 8, 9).
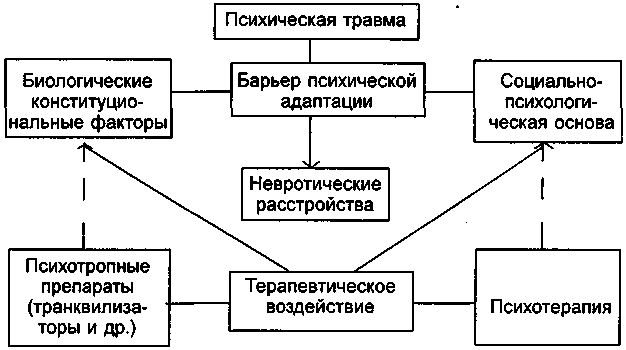
Схема 8. Влияние психофармакотерапии и психотерапии на основные группы факторов, определяющих возникновение и особенности течения пограничных психических расстройств.
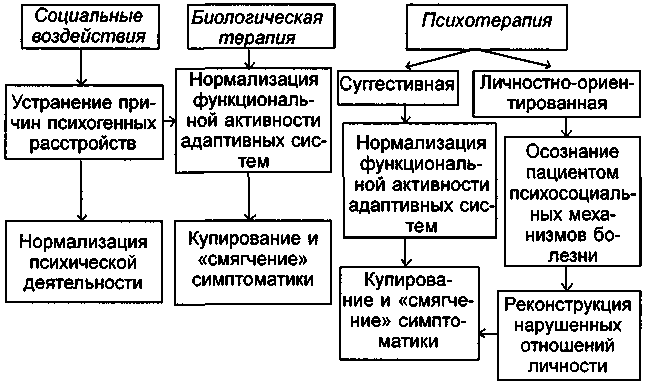
Схема 9. Соотношение биологических, психологических и социальных воздействий при невротических расстройствах.
