С. Н. М урато в. Хирургические болезни с уходом за больными. Введение понятие о хирургии и хирургических заболеваниях
| Вид материала | Документы |
СодержаниеФлебит и тромбофлебит. Общая гнойная инфекция (сепсис) Газовая гангрена. Хроническая специфическая инфекция Хирургический туберкулез. Костно-суставный туберкулез. |
- Содержание дисциплины «общая хирургия», 379.82kb.
- Содержание программы по дисциплине хирургические болезни для специальности 1-79, 297.65kb.
- Хирургические болезни с уходом за больными, 5028.21kb.
- Вопросы к экзамену по доврачебной помощи при заболеваниях внутренних органов и отравлениях, 26.38kb.
- Рабочая программа курса «Хирургические болезни» кафедры факультетской хирургии специальность, 88.33kb.
- Лекция №1 Введение. Этапы развития и становления хирургии, 2261.58kb.
- Методика балльно-рейтинговой системы оценивания учебных достижений студентов по учебной, 421.84kb.
- Методические рекомендации для практического занятия №17, №18 Тема: Методика обследования, 25.33kb.
- Календарно-тематический план лекций кафедры хирургии №2 гму г. Семей по дисциплине, 33.94kb.
- Рабочая программа по детской хирургии Для специальности 14. 00. 35 детской хирургии, 531.45kb.
Под хирургической инфекцией понимают воспалительные заболевания, лечение которых проводится преимущественно хирургическими методами. К ним относятся заболевания, вызванные неспецифическими (фурункул, карбункул, флегмона и др.) и специфическими (костный туберкулез и др.) возбудителями.
По клиническому течению хирургическая инфекция делится на: острую (гнойная, анаэробная, специфическая) и хроническую (специфическая, неспецифическая). Она может локализоваться: 1) на коже и в подкожной клетчатке; 2) на грудной стенке; 3) в плевральной полости; 4) в брюшине и органах брюшной полости и др.
Гнойная инфекция вызывается гноеродными кокками, и такими, как стрептококк, стафилококк, синегнойная палочка и др. Бактерии, попадая в ткани, при благоприятных условиях быстро размножаются. Размножаясь и распространяясь по межтканевым щелям, они выделяют ядовитые вещества — токсины, действующие на окружающие ткани как непосредственно, так и рефлек-торно, через центральную нервную систему. Реакция организма на внедрение патогенных микроорганизмов в первую очередь проявляется развитием местного воспаления.
Биологическая сущность воспаления открыта И. И. Мечниковым. Им описано пожирание (фагоцитоз) микробов лейкоцитами и соединительнотканными клетками (тканевой фагоцитоз) в зоне очага воспаления. Изучение воспалительного процесса показывает, что при нем происходят нарушение целостности тканей, изменения со стороны сосудов и размножение тканевых элементов.
Нарушение целостности тканей (некроз, перерождение) наступает прежде всего вследствие воздействия на них агентов, которые вызвали воспаление. Наряду с этим наступают изменения со стороны сосудов, которые первоначально суживаются, а затем быстро расширяются. Клинически это проявляется местной гиперемией (покраснением) в зоне воспаления. Из расширенных, по-розных сосудов в окружающие ткани выходят жидкая часть крови, лейкоциты, появляется размножение (пролиферация) клеток местных тканей, что приводит к образованию припухлости — воспалительного инфильтрата. Нервные волокна, проходящие в этой зоне, сдавливаются и раздражаются за счет воспалительных изменений, что приводит к болевой реакции. Местное увеличение кровенаполнения и биохимические процессы, которые происходят вследствие разрушения тканей, вызывают местное повышение температуры. Отек тканей и боль приводят к нарушению функции данного участка тела.
В дальнейшем местное расстройство кровообращения нарастает за счет прогрессирования воспалительного процесса. Развивается тромбоз мелких артерий и вен. Увеличивается действие бактериальных токсинов, что суммарно вызывает еще большую гибель и перерождение тканей (некроз); при этом растворяется часть погибших тканей. Растворение тканей происходит за счет освобождения из погибших лейкоцитов большого количества ферментов, способных растворять белковые тела (протеолитиче-ские ферменты). Таким образом, из лейкоцитов, продуктов распада тканей и выпота из сосудов образуется гной, который при отсутствии выхода наружу распространяется по окружающим тканям, вызывая их гибель.
Почти одновременно с процессом гибели тканей отмечается появление новых клеток, образующих грануляционный вал, который как бы барьером окружает зону воспаления. В основе образования грануляционного вала лежит размножение соединительнотканных клеток. При скоплении гноя в очаге воспаления может произойти отграничение (инкапсулирование) его соединительнотканной оболочкой.
Наблюдаемые при воспалении изменения не следует считать только местной реакцией тканей. У больных отмечается ряд общих явлений как результат реакции всего организма на воспалительный процесс.
При наличии воспалительного процесса происходят функциональные изменения центральной нервной системы (бессонница, общая разбитость, головная боль, раздражительность и т. д.). Помимо этого, нарушаются функции других органов, в частности кишечника: пропадает аппетит, язык становится обложенным, сухим, отмечаются диспепсические явления. Характерна для воспаления и температурная кривая. По вечерам температура повышается, по утрам снижается. Резкое повышение температуры, как правило, наблюдается при задержке в тканях гнойного содержимого.
Несоответствие между температурными данными и течением процесса (низкая температура при тяжелой гнойной инфекции) язляется плохим прогностическим признаком, так как свидетельствует об ареактивности состояния организма.
Учащение пульса обычно параллельно подъему температуры. Чем выше температура, тем чаще пульс. При ареактивном состоянии наблюдается обратная зависимость между температурной реакцией и пульсом: при падении температуры учащается пульс.
Воспалительный процесс чаще всего сопровождается увеличением количества лейкоцитов до 10 000 — 20 000 и более. Одновременно изменяется соотношение различных видов лейкоцитов между собой: уменьшается количество лимфоцитов (лимфопения) и увеличивается количество нейтрофилов (нейтрофилез). При длительном воспалительном процессе СОЭ повышается до 50 мм рт. ст. и более. Длительный воспалительный процесс может привести к амилоидному перерождению внутренних органов. В зависимости от состояния защитных сил организма, вирулентности возбудителя и состояния центральной нервной системы воспаление может протекать с разной степенью выраженности: но р м е р-гически (средняя степень выраженности), г и пер ер г и чески (бурно протекающий процесс) игипоергически или анергически (процесс со слабо выраженными местными и общими проявлениями).
Местная гнойная хирургическая инфекция
Фурункул. Гнойное воспаление волосяного мешочка и сальной железы, переходящее на окружающую клетчатку. Появлению фурункула способствуют несоблюдение правил личной гигиены и расчесы. Предрасполагающими моментами могут быть хронические заболевания, особенно диабет, анемия, инфекционные заболевания, истощение больного, нервно-психическое переутомление. Возбудителем фурункула является стафилококк.
Клиническая картина. Фурункул начинается с появления округлого болезненного уплотнения кожи (инфильтрат) красноватого цвета, слегка приподнятого над кожей. На вершине припухлости имеется темное или желтоватое пятнышко. В дальнейшем на месте пятнышка образуется участок некроза белого цвета — стержень фурункула. После отторжения стержня образуется полость, заполненная грануляционной тканью. Общая реакция организма при фурункуле выражена мало.
Лечение. При фурункулах назначается покой. При одиночных фурункулах с выраженной воспалительной реакцией применяют короткую новокаиновую блокаду по Вишневскому. Под воспалительный очаг вводят 200 000 — 300 000 ЕД пенициллина, разведенного в 5—10 мл 0,25—0,5% раствора новокаина. Эффективнее последовательная новокаиновая блокада пролонгированного действия по Муратову. Под зону воспаления вводят 5—10 мл 2% раствора новокаина. Через 5—10 мин, не вынимая иглы, вводят 200 000 — 300 000 ЕД пенициллина, разведенного в 5 мл 0,5% раствора новокаина.
В процессе лечения важное значение имеет уход за кожей вокруг зоны воспаления. Кожу протирают бензином, спиртом или раствором перманганата калия. Компрессы из-за опасности мацерации кожи и распространения инфекции лучше не применять. Хороший эффект дают физиотерапевтические процедуры: ультрафиолетовое облучение, УВЧ-терапия и др. Крупных размеров фурункулы, находящиеся не на лице, вскрывают и удаляют стержень и гнойное содержимое.
Фурункулез. Появление нескольких фурункулов в различных участках тела называется фурункулезом. Как правило, фурункулез возникает у ослабленных и истощенных больных, особенно на фоне диабета.
Лечение. Помимо местного лечения, необходимы общие мероприятия, направленные на улучшение общего состояния организма. Назначают диету, богатую белками и витаминами, дрожжи, производят аутогемотерапию, ультрафиолетовое облучение.
Карбункул. Под карбункулом понимают гнойно-некротическое воспаление волосяных мешочков и сальных желез с захватом окружающих тканей на широком протяжении в единый воспалительный инфильтрат. Некрозу подвергаются обширные участки тканей. Карбункулы чаще наблюдаются у стариков или истощенных лиц при несоблюдении правил личной гигиены. Чаще карбункул локализуется на затылочной поверхности шеи, спине, ягодицах, бедрах.
Клиническая картина. Заболевание может начинаться одним гнойником с постепенным захватом соседних волосяных мешочков и сальных желез. В разгар заболевания наблюдается ограниченное воспалительное образование (опухоль) багрово-красного цвета с цианотичным оттенком и множеством гнойных точек. Процесс сопровождается сильными болями, высокой температурой, общим недомоганием.
Особенно опасны фурункулы и карбункулы лица и шеи. При этой локализации гнойный процесс по венозной системе может распространиться на мозг и его оболочки, что в большом проценте случаев приводит к смертельному исходу.
Лечение комплексное. Проводят общую антибиотикотера-пию: пенициллин по 250 000 ЕД 4—6 раз в сутки и стрептомицин по 250 000 ЕД 2 раза в сутки внутримышечно. Хороший эффект оказывает последовательное введение антибиотиков по Муратову с целью пролонгированного действия. Для этого в подкожную клетчатку плеча или бедра вводят 10 мл 2% раствора новокаина. Иглу прикрывают стерильным шариком в виде капюшона. Через 10 мин через эту же иглу вводят по 500 000 ЕД пенициллина и стрептомицина, разведенных в 5 мл 0,25—-0,5% раствора новокаина. Антибиотики вводят один раз в сутки.. Данная методика может быть применена при лечении и других воспалительных процессов. Назначают витамины, диету и местное лечение. При местном лечении применяют короткие или последовательные новокаиновые блокады. В случае безуспешности указанных мероприятий производят оперативное лечение — крестообразное рассечение воспалительного инфильтрата и полное иссечение некротизированных тканей в пределах здоровых тканей. Образующуюся полость заполняют тампонами с мазью Вишневского, синтомициновой или стрептомицийовой эмульсией. Хороший эффект очищения дают протеолитические ферменты и гипертонические растворы. Особенностями лечения фурункулов и карбункулов в области лица являются массивная антибактериальная терапия и местная новокаиновая блокада. Категорически запрещается выдавливание гнойника.
Гидраденит. Острое гнойное воспаление потовых желез, чаще локализующееся в подмышечной области (в просторечии гидраденит называют «сучьим выменем»).
Клиническая картина. В подмышечной области появляется небольшой плотный воспалительный инфильтрат с гладкой поверхностью, синюшно-багрового цвета. В дальнейшем по соседству возникает еще несколько таких образований. Они могут сливаться, образуя единый воспалительный инфильтрат. В нескольких местах инфильтрат может размягчиться с выделением небольшого количества гнойного содержимого. Заболевание протекает длительно, с частыми рецидивами.
Лечение. Общеукрепляющая терапия, короткая или последовательная новокаиновая блокада. При абсцедировании показано вскрытие этих участков с последующей физиотерапией (ультрафиолетовое облучение, соллюкс, УВЧ-терапия).
Абсцесс. Гнойник, ограниченный пиогенной оболочкой, может локализоваться в любом участке тела. Абсцессы возникают вследствие попадания в ткани и органы стафилококка или стрептококка, значительно реже наблюдаются другие возбудители. Входными воротами инфекции могут быть ранения кожи и слизистых оболочек, инородные тела (заноза, пуля и т. д.), места инъекций лекарственных веществ у ослабленных больных. Нередко наблюдаются метастатические абсцессы при переносе инфекции из одного участка тела в другой лимфогенным (по лимфатическим сосудам) или гематогенным (по кровеносным сосудам) путем. При поверхностной локализации на фоне воспалительного инфильтрата после его расплавления образуется очаг флюктуации. Часто абсцессы расплавляют кожу, гнойное содержимое вьь ходит наружу и может наступить самоизлечение. При абсцессах, расположенных во внутренних органах (печень, селезенка, мозг и т. д.), на первое место выступает клиническая картина общей гнойной инфекции (высокая температура, озноб, проливной пот, лейкоцитоз).
Лечение. В начальных стадиях воспаления применяют антибиотики и сульфаниламиды. При образовании гнойного содержимого производят вскрытие с последующим лечением по принципу лечения гнойных ран.
Флегмона. Острое разлитое гнойное воспаление клетчаточных пространств: подкожной, межмышечной, забрюшинной и другой клетчатки. В отличие от абсцесса при этом заболевании гнойник не имеет пиогенной оболочки и склонен к распространению. Флегмоны вызываются теми же факторами, что и абсцессы. Воспалительный процесс, помимо стафилококка и стрептококка, могут вызывать кишечная палочка, синегнойная палочка, гонококки и др. Распространение гнойника обусловлено вирулентностью микроорганизмов, значительным ослаблением защитных сил организма и анатомическими особенностями локализации.
Клиническая картина зависит от вида инфекции, глубины и локализации воспалительного процесса, а также от характера реакции организма на инфекцию. Наблюдаются высокая температура, озноб, отсутствие аппетита, головная боль. При поверхностно расположенной флегмоне местно отмечаются разлитая припухлость, покраснение кожи без четких границ, резкая болезненность и местное повышение температуры. В дальнейшем инфильтрат размягчается и появляется флюктуация. Процесс быстро распространяется по тканям.
Лечение. В первой стадии заболевания (воспалительный инфильтрат) местно применяют новокаиновые блокады. При гнойном расплавлении тканей производят вскрытие гнойника, делая достаточной величины разрезы, способствующие хорошему отхождению гноя. Обязательно вскрывают все карманы, полости очищают от гнойного содержимого. Если необходимо, для обеспечения хорошего оттока гноя делают дополнительные разрезы (контрапертуры). В дальнейшем лечение проводят по принципу лечения гнойных ран.
Рожистое воспаление. Под этим заболеванием понимают острое воспаление кожи или слизистых оболочек и лимфатических путей, вызванное стрептококком.
Входные ворота — царапины, ссадины, раны. Ведущую роль в возникновении рожистого воспаления играет состояние больного. У людей, перенесших рожистое воспаление, не вырабатывается иммунитет, а, наоборот, появляется наклонность к повторному заболеванию. Наиболее часто рожистый процесс поражает кожу лица, головы, голеней, реже туловища. Инкубационный период (время от начала микробного загрязнения до появления клинической картины) равен 2—7 сут.
Клиническая картина. Заболевание начинается остро с ознобом и повышением температуры до 40—41°С. Одновременно на коже появляются краснота и припухлость. Кожа становится напряженной, болезненной, горячей на ощупь и приобретает ярко-красную окраску с резко очерченной границей, по краям которой наблюдается валикообразная припухлость. В ряде случаев краснота приобретает форму острых выступов, напоминающих протуберанцы на солнце (рис. 111). Описанная картина получила название эритематозной формы. Иногда на покрасневшем участке тканей появляются пузыри (буллезная фор« м а) и некроз кожи (некротическая форма).
Наиболее тяжело протекает так называемая блуждающая, или мигрирующая, форма, при которой процесс переходит с одного участка тела на другой.
Рожистое воспаление может осложняться воспалением легких, флегмоной, абцессами, сепсисом. Необходимо помнить, что рожистое воспаление может передаваться от одного человека другому, поэтому больной с рожистым воспалением должен быть изолирован.
Лечение. Участок рожистого воспаления облучают ультрафиолетовыми лучами в субэритемных дозах, смазывают роство-ром йода и камфарным маслом. Местно применяют стрептоцидо-вую или синтомициновую эмульсию. С целью общего лечения проводят терапию антибиотиками и сульфаниламидами.
Лимфангит. Воспаление лимфатических сосудов. Лимфангит является результатом другого воспалительного процесса (карбункул, флегмона и т. д.). Острый лимфангит делится на сетчатый (ретикулярный) и стволовый (трабекулярный), а также на поверхностный и глубокий. При сетчатом лимфангите поражаются мельчайшие лимфатические капилляры, при стволовом — лимфатические стволы. При поверхностном лимфангите процесс захватывает лимфатическую систему, находящуюся в коже, при глубоком — подлежащие ткани.
Клиническая картина. При сетчатом лимфангите вокруг зоны воспаления появляется обширный очаг покраснения кожи без четких границ, переходящий в здоровые участки. При стволовом лимфангите отчетливо видны покрасневшие участки кожи в виде полос от первичного очага поражения к центру, к регионарным лимфатическим узлам. В области полос появляются уплотнение тканей и болезненность. Глубокий лимфангит, как правило, сопровождается отеком мягких тканей. Наблюдаются подъем температуры, озноб, головная боль, лейкоцитоз.
Лечение. Необходимо ликвидировать основной воспалительный очаг, приводящий к лимфангиту, создать покой, конечность иммобилизовать шиной или гипсовой повязкой, на область воспаления наложить повязку с мазью Вишневского, провести антибиотико- и сульфаниламидотерапию.
Лимфаденит. Воспаление лимфатических узлов. Возникает вследствие попадания в них микроорганизмов и их токсинов из первичного воспалительного очага (фурункул, карбункул, абсцесс, флегмона и т. д.).
Клиническая картина проявляется увеличением лимфатического узла и болезненностью его при пальпации. Выраженный воспалительный процесс из лимфатического узла переходит на окружающую клетчатку. В ряде случаев лимфатический узел гнойно расплавляется и в этом месте появляется флюктуация. Иногда лимфаденит развивается при уже стихающем воспалительном процессе в первичном очаге.
Лечение. Необходимо ликвидировать первичный воспалительный очаг. При начальной форме лимфаденита применяют тепло, создают покой. Назначают антибиотики и сульфаниламиды. При гнойном расплавлении показано вскрытие гнойника.
Флебит и тромбофлебит. Под флебитом понимают воспалительный процесс вены, который может начинаться как с наружной, так и внутренней стенки. Причиной может быть воспалительный процесс в тканях, окружающих вену, а также введение в вену раздражающих веществ (гипертонические растворы, антибиотики и т. д.). На фоне воспаления вены в ее просвете происходит свертывание крови (тромб), что и приводит к тромбофлебиту. Флебиты и тромбофлебиты могут быть как поверхностные, так и глубокие в зависимости от того, какая вена поражена. Они могут протекать как с нагноением тканей, так и без нагноения.
Клиническая картина. При воспалении поверхностных вен над ними наблюдаются покраснение кожи, инфильтрация мягких тканей, местная болевая реакция. При тромбофлебите отдельные участки сосуда плотные. При поражении глубоких вен возникает отек конечностей. Помимо местных клинических проявлений, отмечаются высокая температура, озноб, лейкоцитоз, повышенная СОЭ.
Лечение. Необходим постельный режим. Конечности придают возвышенное положение. Назначают антибиотики, антигоагу-лянты (гепарин, неодикумарин, пелентан и др.) с обязательным ежедневным контролем протромбинового индекса. На конечность накладывают компресс с мазью Вишневского или повязку с гепариновой мазью.
В остром периоде противопоказан массаж, который может привести к отрыву тромба с последующей эмболией сосудов легких.
Бурсит. Под этим названием понимают воспаление синовиальных околосуставных сумок (локтевая, препателлярная, плечевая и т. д.). Возбудителем может быть разнообразная флора. Острый бурсит может возникнуть при экскориации кожи, метастатическом заносе инфекции при карбункулах, фурункулах и т. д. Хронический бурсит часто возникает при хронической, часто профессиональной травме. Бурситом могут осложняться ангины, грипп и др. Сначала в сумке образуется серозный выпот с большим количеством фибрина; в дальнейшем фибрин выпадает в осадок, образуя комочки —«рисовые тела», процесс переходит в гной-ный.
Клиническая картина зависит от формы заболевания. При острой форме в области бурсы появляются покраснение и отечность тканей, выпот в сумке флюктуирует. Хронический бурсит протекает стерто; периодически наблюдается обострение с увеличением жидкости в сумке. Иногда через кожу пальпируются плотные подвижные «рисовые тела». При присоединении гнойного воспаления появляется клиническая картина острого гнойного процесса.
Лечение. При остром бурсите без нагноения применяют покой, общую антибиотикотерапию, мазевые повязки. В случаях нагноения производят пункцию бурсы или вскрытие ее с удалением гнойного содержимого и последующим ведением, как обычной гнойной раны. При хронических бурситах производят пункцию с отсасыванием содержимого и введением концентрированных растворов антибиотиков. Иногда с целью облитерации сумки вводят склерозирующие вещества (спирт, раствор йода). Для ускорения рассасывания экссудата применяют сухое тепло, УВЧ-терапию. При частых рецидивах показано оперативное лечение — удаление сумки.
Артрит. Этим термином обозначают воспаление сустава. Наиболее часто возбудителем являются стрептококки и стафилококки, реже пневмококки и гонококки. Артрит может быть вызван и специфической инфекцией (гонококк, брюшной тиф, турберку-лез и др.). Входными воротами являются ссадины; ранения — прямой путь. Существуют и другие пути: лимфогенный — через лимфатические пути из~ расположенных по соседству воспалительных процессов (лимфаденит, остеомиелит, абсцесс и др.) и гематогенный — по кровеносным сосудам (сепсис, тромбофлебит и др.).
В зависимости от стадии развития процесса и возбудителя заболевания различают следующие формы артрита: серозный, гнойный, гнойно-геморрагический и гнилостный. При гнойном процессе могут происходить расплавление синовиальной оболочки и переход процесса на окружающие ткани.
Клиническая картина зависит от формы и стадии заболевания. При серозно-фибринозном артрите наблюдаются сглаженность контуров сустава, небольшое повышение местной температуры, местная боль и ограничение движений в суставе, конечность приобретает вынужденное положение.
При гнойном артрите, особенно при переходе процесса на окружающие ткани, область сустава резко отечна, гиперемирова-на, выражена боль, почти полностью отсутствуют движения в суставе. Выражены общие явления: высокая температура, озноб, лейкоцитоз, повышение СОЭ. При разрушении связочного аппарата появляется патологическая подвижность.
Лечение. При серозных артритах (их называют также си-новиитами) производят пункцию сустава и откачивание из него серозного содержимого с последующим введением антибиотиков. При гнойных артритах, если пункции сустава не дают положительного результата, производят артротомию — вскрытие сустава с удалением гнойного содержимого и дренирование. Как при серозных, так и при гнойных артритах применяют иммобилизацию конечности. После стихания острых явлений назначают лечебную физкультуру для разработки движений в суставе. В случаях гнойного артрита с разрушением хрящевого покрова и связочного аппарата иммобилизацию применяют длительное время с целью создания полной неподвижности в суставе (анкилоз).
Остеомиелит. Воспаление костного мозга и кости. Возбудителями являются стафилококк, стрептококк и другие микроорганизмы. Инфекция может проникать в костный мозг гематогенным путом из какого-либо воспалительного очага (гематогенный, или первичный, остеомиелит) или непосредственно из зоны гнойной раны при ранении (травматический, или вторичный, остеомиелит).
Наиболее частая локализация гематогенного остеомиелита: большеберцовая кость, нижняя треть бедренной кости и плечевая кость.
Инфекция, попадающая в мозговой канал, вызывает острое воспаление костного мозга с последующим гнойным его расплавлением. Гной из костномозгового канала через гаверсозы каналы проходит через кость и скапливается под надкостницей. Одновременно происходит поражение костного вещества, сосуды которого тромбируются, что приводит к омертвению костной ткани. Гнойно-некротический участок кости отграничивается от здоровой грануляционным валом, что и приводит к образованию участка мертвой ткани (секвестра) и полости, окружающей секвестр (секвестральная коробка). В случае разрушения надкостницы гнойное содержимое распространяется в окружающие ткани, образуя остеомиелитическую флегмону. Иногда гнойник вскрывается самостоятельно и появляются гнойные свищи.
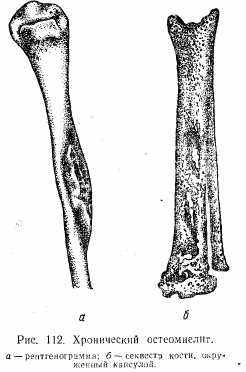
Клиническая картина. При остром остеомиелите процесс может начаться с выраженных общих явлений интоксикации, на фоне которой возникает местная отечность тканей, гиперемия, местное повышение температуры, боль, нарушение функции конечности. Рентгенологические изменения отмечаются в среднем через 10 дней и характеризуются отслойкой утолщенной надкостницы. Хронический остеомиелит возникает как следствие острого. Он проявляется периодическими обострениями воспалительного процесса. Обострение сопровождается повышением температуры, возобновлением боли в очаге нагноения, отечностью тканей, покраснением кожи, образованием свищей с выделением из них гноя и секвестров. Рентгенологически определяется деструкция кости с наличием секвестральной коробки, секвестров, утолщением и деформацией кости (рис. 112). Хронический остеомиелит, являющийся следствием острого, называется вторичным хроническим остеомиелитом. Помимо него может наблюдаться первичный хронический остеомиелит, когда воспалительный процесс с самого начала приобретает хроническое течение. К этому виду остеомиелита относятся абсцесс Броди (ограниченная полость, покрытая соединительнотканной оболочкой с локализацией, как правило, в эпифизарной части костей), а л ь-буминозный остеомиелит Оллье (богатый белком экссудат, не переходящий в гной; воспалительный процесс как бы останавливается на стадии серозного пропитывания с локализацией в корковом слое кости) .склерозирующий остеомиелит Гарре (сопровождается резким склерозом кости в ее диафизарной части за счет резкого утолщения и уплотнения костной ткани и полной облитерации костномозгового канала). Лечение. При остром остеомиелите назначают антибиотики (иногда их вводят внутрикостно в участок пораженной кости), дезинтоксикационную терапию. При образовании гнойника его вскрывают. При наличии гноя в костномозговом канале производят трепанацию кости. При хроническом остеомиелите лечение оперативное: вскрывают секвестральную коробку, удаляют секвестр, полость очищают от грануляций. Рану зашивают наглухо с последующим отсасыванием содержимого секвестральной полости и введением антибиотиков. Иногда полость заполняют биологической пломбой — мышцей на ножке. После стихания обострения хороший эффект дает курортное лечение.
Общая гнойная инфекция (сепсис)
Сепсис — это тяжелое инфекционное заболевание, вызываемое различной микрофлорой и ее токсинами. Процесс проявляется определенной клинической картиной, несмотря на различие вызывающих его возбудителей. Специфических патологоанатоми-ческих изменений нет. Сепсис может быть первичным, возникающим в ответ на проникновение бактерий в организм, и вторичным, развивающимся на фоне первичного воспалительного процесса (фурункулы, карбункулы, флегмоны, абсцессы). Длительность течения сепсиса различна — от нескольких часов (молниеносная форма) до нескольких лет (хроническая форма). Тяжесть клинического течения зависит от: 1) микробиологического фактора, т. е. вида и вирулентности возбудителя; 2) очага внедрения инфекции, его характера, объема разрушенных тканей, состояния кровообращения в очаге и т. д.; 3) реактивности организма, т. е. состояния иммунобиологических защитных сил организма. Таким образом, развитие и течение сепсиса являются результатом весьма динамичного и сложного процесса взаимодействия между внедрившимися в организм микробами и организмом больного.
Многообразие форм и клинических проявлений сепсиса создает значительные трудности для классификации. Различают сепсис:
1. По возбудителю: 1) стафилококковый; 2) стрептококковый; 3) пневмококковый; 4) гонококковый; 5) колибациллярный; 6) смешанный и др.
2. По источнику: 1) раневой; 2) при заболеваниях внутренних органов (ангина, пневмония и др.); 3) послеоперационный; 4) криптогенный (источник установить не удается).
3. По локализации первичного очага: 1) гинекологический; 2) урологический; 3) отогенный и т. д.
4. По клиническому течению: 1) молниеносный; 2) острый; 3) подострый; 4) рецидивирующий; 5) хронический.
5. Клинико-анатомически: 1) септицемию — сепсис без гнойных метастазов; 2) септикопиемию — сепсис с гнойными метастазами.
Клиническая картина. Специфических симптомов нет. В ряде случаев гнойная интоксикация вызывает клиническую картину, близкую к сепсису, что создает трудности для диагностики.
Наиболее частыми признаками, которые наблюдаются при сепсисе, являются: 1) нарушения со стороны центральной нервной системы: головная боль, раздражительность, бессонница, угнетенное состояние; 2) общая реакция организма: повышение температуры до 40°С со значительными колебаниями по утрам и вечерам, при гнойных метастазах потрясающий озноб и проливной пот, падение веса; 3) со стороны сердечно-сосудистой системы резкое учащение пульса, уменьшение его накопления, снижение артериального и венозного давления; 4) в крови нарастающая анемизация, повышение СОЭ и лейкоцитоза, сдвиг лейкоцитарной формулы влево при отсутствии или небольшом количестве лимфоцитов. В ряде случаев при посеве крови удается выявить бактериемию (наличие бактерий); 5) со стороны паренхиматозных органов нарушение функции почек со значительным снижением относительной плотности мочи и появлением в ней белка и форменных элементов, ухудшение функции печени, нередко с развитием желтухи и явлениями гепатита, увеличение селезенки; 6) со стороны желудочно-кишечного тракта нарушение аппетита, упорный септический понос, тошнота и рвота.
Для септической раны характерны: вялость грануляций, скудность отделяемого, которое имеет грязно-мутный вид и нередко гнилостный характер. Отмечаются тромбозы сосудов, лимфангиты, лимфадениты. Все перечисленные симптомы отличаются значительной стойкостью.
Молниеносный сепсис развивается бурно, приводя к проявлению полного комплекса симптомов за несколько часов.
При остром сепсисе требуется несколько дней для развития полной клинической картины.
При подострой форме симптоматика характерна для сепсиса, но не бывает столь яркой, как при первых двух формах. Процесс развивается в течение нескольких недель.
Хронический сепсис характеризуется вялым течением и малозаметными клиническими проявлениями, которые наблюдаются месяцами.
При рецидивирующем сепсисе периоды обострения сменяются периодами ремиссии (затихание).
Клиника сепсиса с метастазами (септикопие-м и я) характеризуется развитием множественных гнойников в различных тканях и органах, что сопровождается обострением симптоматики.
Клиническая картина сепсиса без метастазов (септицемия) обычно более тяжелая и постоянная. При этой форме не наблюдается ремиссий и вся симптоматика выражена ярко.
Лечение должно быть комплексным и направлено на борьбу с возбудителем, на уменьшение интоксикации, повышение защитных сил организма, улучшение обмена веществ и функций внутренних органов, а также кроветворения. Больным рекомендуется вводить большое количество жидкостей в виде обильного питья (чай, морс, витаминные напитки, молоко), подкожного или внутривенного введения физиологического раствора и 5% раствора глюкозы до 3 л в сутки.
Для повышения сопротивляемости организма производят дробное переливание крови небольшими порциями, плазмы и белковых препаратов. Питание должно быть разнообразным и полноценным. Больные получают мясной экстракт, отварную рыбу, яйца, творог. С целью обогащения организма витаминами рекомендуются свежие овощи, фрукты. Назначают антибиотики с учетом их чувствительности к микрофлоре, вызвавшей сепсис. Если невозможно установить источник сепсиса, назначают антибиотики широкого спектра действия. Проводят симптоматическую терапию.
Особое значение имеет активное лечение очага инфекции, а именно своевременное вскрытие гнойных затеков и метастатических очагов, удаление инородных тел.
Большое значение имеет также уход за больными с устранением всех отрицательных действий на психику (шум, неприятные запахи, неуверенность в выздоровлении). Воздух в палате должен быть свежим.
Необходимо внимательно следить, чтобы у больного не развились пролежни, нормально функционировал желудочно-кишечный тракт и т. д.
Анаэробная инфекция
Анаэробная инфекция вызывается микроорганизмами, которые развиваются в отсутствие кислорода (воздуха). Наиболее часто встречаются такие формы анаэробной инфекции, как газовая гангрена и столбняк.
Газовая гангрена. Возбудителями гчзовой гангрены являются В. perfringes, В. oedematiens, Vibrion septicus и В. hystoliticus. В большинстве случаев заболевание вызывает комбинация этих микробов.
Большое значение для развития газовой гангрены имеют наличие травмированных и некротических мягких тканей и нарушение кровообращения. Часто заболевание возникает при слепых, сильно загрязненных и рвано-ушибленных ранах с обширным повреждением мышц. Продолжительность инкубационного периода до 7 дней. Чем короче инкубационный период, тем обычно тяжелее протекает заболевание.
Анаэробная инфекция протекает без специфической воспалительной реакции и характеризуется омертвлением тканей, развитием отека и образованием газа в тканях, действием токсинов, выделяемых микробами.
По патологоанатомическим изменениям и клиническому течению различают следующие формы газовой гангрены: отечную (протекает с явлениями сильного отека тканей и интоксикацией), эмфизематозную (с явлениями образования в тканях газа), смешанную (характеризуется сильным отеком и образованием значительного количества газов), некротическую (преобладает некроз тканей),флегмонозную (клинически протекает легче предыдущих), тканерасплавляющую (протекает со значительным расплавлением тканей, сильной интоксикацией и особенно злокачественна по течению).
Общая клиническая картина характеризуется возбуждением или угнетением центральной нервной системы. Сознание обычно сохранено, сон отсутствует, температура повышается до 39—40°С, пульс — до 120—160 ударов в минуту. Наблюдается падение сердечной деятельности. Артериальное давление снижается до 80— 90 мм рт. ст. Дыхание часто поверхностное. Отмечаются лейкоцитоз, повышение СОЭ, уменьшение количества эритроцитов и гемоглобина.
В ране появляются сильные, распирающие боли, мягкие ткани отечны. Кожа вначале бледная (хорошо видны подкожные вены), затем покрывается бурыми, багровыми и синюшными пятнами, ткани на ощупь становятся холодными. При надавливании на ткань из раны выделяются пузырьки газа. Мышцы приобретают вид вареного мяса, затем становятся темными, с зеленоватым оттенком. Клетчатка окрашивается в грязно-серый цвет. При ощупывании кожи определяется крепитация (рис.113).
Профилактика. При хорошем кровоснабжении анаэробная инфекция развивается редко, поэтому при наложении повязок необходимо не нарушать кровообращения. Необходима хорошая иммобилизация. Своевременная и правильная хирургическая обработка раны является лучшим профилактическим мероприятием. При обширных, размозженных и загрязненных ранах необходимо вводить профилактические дозы противоган-гренозной сыворотки.
Профилактическая доза противогангренозной сыворотки составляет 30 000 АЕ (по 10 000 АЕ сывороток противоперфрингенс, противоэдематиенс и про-тивосептикум). Предварительно ставят внутрикожную пробу на чувствительность сыворотки, разведенной 1:100. Введение осуществляют и результаты оценивают так же, как при введении противостолбнячной сыворотки. При отрицательной реакции подкожно вводят 0,1 мл неразведенной сыворотки и при отсутствии реакции через 30 мин — всю дозу. Анафилактическая реакция при введении противогангренозной сыворотки протекает так же, как и при использовании противостолбнячной сыворотки. Тактика лечения аналогична.
Лечение. При развивающейся газовой гангрене делают широкие лампасные разрезы мягких тканей до кости, накладывают повязки с перекисью водорода (выделение кислорода), проводят аэрацию раневой поверхности. Внутривенно капельно вводят противогангренозную сыворотку (по 150 000—200 000 АЕ в течение нескольких дней).
С лечебной целью сыворотку вводят внутривенно очень медленно, капельно с теплым физиологическим раствором (100 мл сыворотки на 100—400 мл физиологического раствора). Вводят вначале 1 мл; при отсутствии реакции через 5 мин вводят всю дозу из расчета 1 мл в минуту (25 капель).
Больному вводят до 3—4 л жидкости, переливают кровь, дают сердечные средства, антибиотики. Больные с газовой инфекцией нуждаются в постоянном наблюдении и тщательном уходе.
С целью предупреждения внутрибольничной инфекции больных изолируют в отдельные палаты, использованный перевязочный материал сжигают, инструменты подвергают дробной стерилизации. Операционные после операций по поводу газовой инфекции подвергают обязательной двукратной генеральной уборке.
Столбняк. Заболевание вызывают токсины, которые выделяет столбнячная палочка. Она широко распространена в природе; особенно много ее в почве и навозе. Споры столбняка очень стойкие к физическим и химическим воздействиям и могут сохраняться длительное время. Благоприятными моментами для развития столбняка являются нарушение кровообращения и ослабление защитных сил организма. Столбнячный токсин действует на нервную систему. Инкубационный период в среднем составляет 7—10 дней, может длиться до 11/2 мес.
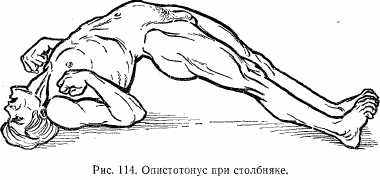
Клиника. Первоначально появляются судороги в области жевательных мышц, в связи с чем больные не могут открыть рот (тризм), затем возникают судороги мимических мышц лица, что, придает лицу страдальческое выражение («сардоническая улыбка»). В дальнейшем судороги захватывают мышцы туловища, конечностей, что приводит к определенному положению больного: голова запрокидывается назад, спина выгибается, больной принимает положение «мостика» (опистотонус) (рис. 114). Может отмечаться спазм мускулатуры глотки, межреберных мышц и диафрагмы (затрудненное дыхание). При сильных судорогах может наблюдаться перелом костей. Судороги очень болезненны, они вызываются каким-либо внешним раздражителем (свет, шум, боль и др.). Температура 40°С и выше, пульс и дыхание учащены. Смерть наступает от удушья и паралича сердечной мышцы.
Профилактика. Меры предупреждения такие же, как в отношении газовой гангрены. Вместо противогангренозной сыворотки вводят 3000 АЕ противостолбнячной сыворотки (пассивная иммунизация) и 1 мл столбнячного анатоксина (активная иммунизация). В отличие от профилактики газовой гангрены сыворотки вводят не только при больших ранениях, но и небольших повреждениях тканей.
Предварительно для выявления чувствительности к лошадиному белку больному ставят внутрикожную пробу с разведенной 1:100 сывороткой. Инъекцию производят в сгибательную поверхность предплечья, внутрикожно вводят 0,1 мл разведенной сыворотки и наблюдают в течение 20 мин. Проба считается отрицательной, если диаметр папулы не превышает 0,9 см с ограниченной гиперемией. При отрицательной внутрикожной пробе неразведенную противостолбнячную сыворотку вводят подкожно в количестве 0,1 мл. При отсутствии реакции через 30 мин—1 ч вводят остальную дозу сыворотки (3000 ME). В случае положительной реакции противостолбнячную сыворотку не применяют, а производят активную иммунизацию столбнячным анатоксином (1 мл).
Введение сыворотки иногда сопровождается различными реакциями. Эти реакции бывают трех типов: немедленная, наступающая сразу же после введения сыворотки, ранняя (на 4—6-й день) и отдаленная (через 2 нед и позднее). Реакция проявляется повышением температуры, ознобом, судорогами, различными сыпями и нарушением сердечно-сосудистой деятельности. В этих случаях рекомендуется внутривенное вливание 1 мл адреналина (1:1000) или 1 мл 5% раствора эфедрина, 10 мл 0,5% раствора новокаина, 10 мл 10%' раствора хлорида кальция, 20—50 мл 20—40% раствора глюкозы. Вводят гормональные препараты (преднизолон, кортизон, гидрокортизон), сердечные средства и т. д.
Лечение. Специфического лечения развивающегося столбняка нет, так как токсины, связанные с нервной системой, нейтрализации не поддаются. Для нейтрализации еще не связанных токсинов, циркулирующих в крови, применяют лечебные дозы противостолбнячной сыворотки (100 000—150 000 АЕ).
Кроме того, назначают столбнячный анатоксин в дозе 1—2 мл через 2—3 дня. Для успокоения больного ставят хлоралгидратовые клизмы (30 мл 3% раствора хлоралгидрата), вводят снотворные и нейроплегики (1—4 мл 2,5% раствора аминазина 4— 5 раз в сутки). Иногда применяют алкогольно-гексеналовый наркоз (10 мл 10% раствора гексенала и 10 мл 30% раствора спирта). Для предупреждения обезвоживания капельно ректально вводят жидкости. Рекомендуется жидкая или полужидкая пища. Больного помещают в теплую затемненную комнату, соблюдают тишину. В тяжелых случаях производят трахеостомию, назначают миорелаксанты и переводят больного на управляемое дыхание.
Хроническая специфическая инфекция
К специфической хронической инфекции относят воспалительные процессы, вызываемые специфическими возбудителями (туберкулез, актиномикоз, бруцеллез).
Хирургический туберкулез. При этом заболевании ткани поражаются туберкулезными микобактериями. Как и при неспецифической инфекции, для развития специфической инфекции требуются особые условия: снижение защитных сил организма (чаще вследствие неполноценного питания, тяжелых жилищно-бытовых условий), психическое перенапряжение и т. д. В настоящее время в связи со значительным улучшением материального, благосостояния населения в Советском Союзе заболеваемость туберкулезом снизилась.
Под воздействием туберкулезных микобактерий в зоне ее локализации образуется бугорок, состоящий из специфических клеток. Вокруг бугорка происходят капилляростаз и скопление лимфоцитов. При скоплении нескольких таких бугорков образуется первичный туберкулезный очаг. Внутри очага отмечается творожистый некроз. Расплавление творожистой массы приводит к образованию гнойника. Туберкулезный гнойник в отличие от неспецифического обычно не характеризуется бурной симптоматикой.
Костно-суставный туберкулез. Заболевание всегда является вторичным, а первичный очаг находится в легких или брюшной полости.
Заболевание начинается в губчатом веществе кости (эпифи-зарно-метафизарная зона): образуется первичный туберкулезный очаг, затем происходит расплавление костного вещества с образованием мелких секвестров и костных полостей. Скапливающийся гной выходит из костной полости и распространяется по межтканевым промежуткам (холодные натечники). Процесс может перейти на сустав. Однако может наблюдаться и первичное поражение сустава. При суставном туберкулезе синовиальная оболочка становится отечной, гиперемированной, ворсинки набухают, в полости появляется серозно-фибринозный выпот, переходящий в гнойный с последующим прорывом его наружу и образованием свища. Туберкулезный процесс может поражать позвоночник и эпифизарно-метафизарные зоны крупных трубчатых костей.
Клиническая картина. Больной предъявляет жалобы на ноющие боли в пораженной зоне. Наступает атрофия мышц на фоне отечности кожи и подкожной клетчатки. Кожная складка в зоне поражения значительно толще по сравнению с симметричным здоровым участком (симптом Александрова). При поражении сустава наблюдаются сглаженность его контуров, увеличение в объеме, кожа принимает белую окраску («белая опухоль»). Движения в суставе резко ограничены. Общая клиническая картина характеризуется слабостью, потерей аппетита, субфебрильной температурой, потерей веса. При свищевой форме может присоединиться неспецифическая инфекция, что резко ухудшает течение болезни.
Обычно заболевание длится несколько лет.
Лечение. Больных (обычно дети) лечат в специальных санаториях. Из общих мероприятий применяют усиленное питание, облучение ультрафиолетовыми лучами, дозированные воздушные и солнечные ванны. Из медикаментозных препаратов больной получает стрептомицин, ПАСК, фтивазид, рифодин и др. Производят иммобилизацию пораженного участка тела: при туберкулезном спондилите применяют гипсовую кроватку, при поражении тазобедренного сустава — кокситную гипсовую повязку, коленного—гонитную повязку.
При наличии натечников производят пункцию (разрез противопоказан из-за опасности присоединения неспецифической инфекции), отсасывают гнойное содержимое и вводят в полость 10% йодоформную эмульсию на глицерине, раствор стрептомицина и пенициллина.
В настоящее время все шире прибегают к хирургическим методам лечения костно-суставного туберкулеза. При туберкулезном спондилите удаляют некротические ткани пораженного позвонка с последующей фиксацией его костным трансплантатом. При туберкулезном поражении сустава удаляют пораженную синовиальную оболочку вместе с очагом костной деструкции, а затем создают анкилоз в функционально выгодном положении конечности.
Хирургический туберкулез легких. Клиника туберкулеза легких излагается в курсе внутренних болезней. Под хирургическим туберкулезом легких понимают такие его формы, которые не поддаются терапевтическому лечению. К ним относятся ограниченные поражения участков легкого с казеозным распадом тканей (туберкулезом) или же наличие в легочной ткани больших полостей с плотной фиброзной капсулой. Раньше в этих случаях в плевральную полость вводили воздух (пневмоторакс) или оперативно удаляли ребра и участок мягких тканей вдавливали в направлении каверны (торакопластика). Полость (туберкулезная каверна) спадалась с последующим рубцеванием и заживлением очага. Но эти методы не всегда давали положительные результаты. Что касается торакопластики, то она приводила к инвалидности больных. В настоящее время в таких случаях удаляют пораженный участок легкого (резекция).
Актиномикоз. При актиномикозе происходит поражение тканей лучистым грибом (актиномицет). Актиномицет попадает в организм через дыхательные пути или желудочно-кишечный тракт (экзогенный путь). В зоне внедрения актиномицета возникает специфическая воспалительная реакция, основу которой составляет колония грибов, состоящая из сети тонких нитей, расходящихся к периферии в виде лучей и заканчивающихся булавовидными утолщениями (друзы). Вокруг друзы образуется очень плотный инфильтрат. Кожа над ним принимает красновато-синюшную окраску. В отдельных местах она истончается; образуются свищи, из которых выделяется светло-желтая жидкость с друзами (рис. 115). При актиномикозе легких клиническая картина протекает в виде острого или хронического абсцесса, бронхопневмонии. Актиномикоз захватывает грудную стенку и дает метастазы как по кровеносным, так и лимфатическим путям.
При диагностике большое значение имеют микробиологическое, серологическое и рентгенологическое исследования.
Лечение. Назначают массивные дозы антибиотиков (пенициллин, стрептомицин, ауромицин) и специфическое лечение ак« тинолизатом (с 0,1 до 2 мл через 2—3 дня; всего до 20 инъекций), а также рентгенотерапия. Из хирургических методов применяют вскрытие гнойных полостей.
Особенности ухода за больными с хирургической инфекцией
Хирургическая инфекция — наиболее распространенная патология, с которой встречается хирург. Она имеет большой удельный вес как в амбулаторных, так и стационарных условиях. В крупных хирургических стационарах выделяются специальные' отделения для больных с хирургической инфекцией. Роль среднего медицинского персонала при лечении таких больных чрезвычайно велика. В основе его работы, помимо поддержания идеальной чистоты в помещении, где находятся больные, лежат непосредственный уход за больными и оказание соответствующей помощи врачу.
Необходимо помнить учение И. П. Павлова об охранительном режиме. У больных необходимо поддерживать хорошее настроение и уверенность в благополучном исходе заболевания. Внимательное и чуткое отношение к больному — закон работы медицинского персонала.
Необходимо помнить, что нет малых и больших заболеваний, Небольшой фурункул в области лица может привести к смертельному исходу при неправильном и несвоевременном лечении. Правильно проводимыми лечебными мероприятиями можно добиться полного выздоровления и при тяжелом сепсисе.
Медицинская сестра отделения гнойной хирургии должна в совершенстве владеть методами десмургии, гипсовой техники, парентеральным введением различных лекарственных веществ и т. д.
Основой ухода за больными с хирургической инфекцией является специфика лечения гнойных заболеваний. Учитывая, что при местном воспалении всегда имеется реакция всего организма, при лечении воспалительного очага необходимо одновременно воздействовать на организм в целом.
Общее лечение больных с гнойной инфекцией описано в разделе о сепсисе. Оно направлено на дезинтоксикацию организма, нормализацию нарушений физиологических функций сердечнососудистой системы, органов кроветворения и т. д. Большое значение придается рациональному питанию больных. Пища должна быть богата витаминами, белками, иметь хорошие вкусовые качества.
Уход за больными с общей гнойной инфекцией (сепсис). Больного необходимо поместить в палату с небольшим количеством больных, а лучше изолировать в отдельную палату. Палату следует регулярно проветривать и содержать в идеальной чистоте (ежедневная влажная уборка, облучение лампами БУФ). Большое внимание уделяют чистоте белья. Влажное белье и складки на нем способствуют развитию пролежней. Больного несколько раз в день переворачивают, протирают спину и все тело. Для профилактики легочных осложнений больному необходимо придавать полусидячее положение, проводить дыхательную гимнастику, учить отхаркивать мокроту.
Высокая температура и обезвоживание организма приводят к нарушению работы желудочно-кишечного тракта. В связи с этим необходима тщательная обработка полости рта (полоскание, протирание влажным тампоном).
Для нормализации стула не реже одного раза в 2 еут ставят очистительную клизму или проводят другие мероприятия, направленные на усиление перистальтики кишечника (гипертоническая клизма, клизма по Огневу, 10% раствор хлорида натрия внутривенно, прозе.рин или питуитрин внутримышечно). Обязательно определяют суточный диурез (контроль за функцией почек). В период выздоровления большое внимание уделяют усиленному питанию больного, постепенному вставанию, лечебной гимнастике, массажу мышц.
Уход за больными с газовой инфекцией. Больные нуждаются в таком же уходе, как и больные сепсисом. Необходимо создать спокойную обстановку и соблюдать тишину в палате. Для борьбы с бессонницей назначают снотворные (люминал, ноксирон), успокаивающие (андаксин, препараты брома, валерианы), обезболивающие (промедол, пантопон, морфин, фентанил).
Анаэробная газовая инфекция легко передается другим больным. В связи с этим больной должен находиться в изолированной палате. Обслуживающий персонал надевает там специальные халаты, в которых нельзя выходить к другим больным. Пользуются перчатками, фартуками. Весь перевязочный материал обязательно сжигают. Белье больных подлежит специальной обработке в автоклавах. Для обслуживания этих больных выделяют специальный инструментарий, который после каждой перевязки стерилизуют дробным кипячением или сухим жаром.
Уход за больными столбняком. Больного помещают в отдельную палату с зашторенными окнами и неярким светом. Тишина должна быть абсолютной. Несоблюдение этих условий приводит к приступам судорог. В связи со значительным обезвоживанием больные парентерально или в капельных клизмах должны получать 3—4 л жидкости. Если больной самостоятельно не мочится, необходимо 2 раза в день выпускать мочу катетером после предварительной анестезии уретры (дикаин, новокаин, совкаин). Кормление больного с судорожным синдромом осуществляют через постоянный тонкий зонд, вставленный через нос. Пищу вводят в жидком виде. Она должна быть высококалорийной и богатой витаминами. Как и при сепсисе, необходимо следить за регулярным стулом, своевременным мочеиспусканием, чистотой кожи, проводить профилактику пролежней, воспаления легких и т. д.
Уход за больными костно-суставным туберкулезом. Основным контингентом больных с этой патологией являются дети, что обусловливает специфику ухода. Многие процедуры могут вызывать необоснованный протест, капризы. Очень частые случаи уклонения от приема лекарств, особенно с неприятным вкусом. Следует также помнить, что эти больные длительное время находятся в вынужденном положении с гипсовыми повязками. В связи с этим необходимо серьезное внимание обращать на профилактику пролежней, воспаления легких, атрофию мышц и т. д. Больные должны быть обеспечены достаточным количеством свежего воздуха. Для этого палата должна хорошо вентилироваться. Таким требованиям отвечают больницы, специально вынесенные за черту города. Показаны дозированные солнечные ванны, ультрафиолетовое облучение. Больные должны получать разнообразную пищу с хорошими вкусовыми качествами, богатую белками, витаминами.
При наличии свищей необходимо проводить все мероприятия против заноса неспецифической гнойной инфекции. Комбинация специфической и неспецифической инфекции резко ухудшает течение основного заболевания и требует специального лечения. Оперированным больным обеспечивают такой же уход, как и после операций при переломах, но с учетом пониженного сопротивления организма вследствие длительности заболевания и хронической интоксикации.
Взятие мазка для определения характера микрофлоры и ее чувствительности к антибиотикам в гнойном содержимом. Используют заранее приготовленную стерильную пробирку, внутри которой находится стерильный ватный тампон, насаженный на проволоку или деревянный стержень, проходящий через пробку пробирки. Тампон вынимают из пробирки, на него берут содержимое для исследования, закладывают назад в пробирку, стараясь не коснуться ее стенок, и плотно закрывают пробирку пробкой. Пробирку сразу же доставляют в бактериологическую лабораторию (опасность высыхания и аутолиза микробов) с сопроводительной запиской, где указываются фамилия, имя и отчество больного, название отделения, диагноз, место, откуда взят мазок, и цель исследования (характер микрофлоры, ее чувствительность к определенным видам антибиотиков и т. д.).
