Хакназарова матлуба Абдумаджидовна репродуктивное здоровье женщин при инфекциях, передающихся половым путем
| Вид материала | Автореферат |
- Лекции специалистов, 11.67kb.
- Тема Лектор, 27.38kb.
- Клинические особенности инфекций, передающихся половым путем у лиц молодого возраста, 350.3kb.
- Что важно знать об инфекциях, передающихся половым путем, 32.82kb.
- Отчет об инфекциях, передаваемых преимущественно половым путем, грибковых кожных болезнях, 335.35kb.
- Сценарий классного часа «спид болезнь ХХ века, болезнь души», 60.14kb.
- Заболевания, передаваемые половым путем, 13.67kb.
- Петрова Любовь Иннокентьевна медико-социальное исследование инфекций передающихся половым, 310.62kb.
- Диагностика и терапевтическая коррекция специфических изменений предстательной железы, 362.04kb.
- Инфекционные заболевания, передаваемые половым путем, 59.6kb.
Репродуктивная функция обследованных характеризовалась превалированием повторнобеременных с кратностью две - три беременности, которых оказалось в 1,6 и 6,4 раза больше в основной группе небеременных и беременных женщин, соответственно. Удельный вес многократнобеременевших колебался от 4% в контрольной группе небеременных до 45,9% в аналогичной группе беременных женщин (табл.5)
Таблица 5
Сведения о количествах беременностей обследованных женщин
| Группы | небеременевшие | первобеременные | повторнобере-менные(II - III) | многократно-беременевшие (IV и более) | ||||
| Абс. | % | Абс. | % | Абс. | % | Абс. | % | |
| I | 16 | 64,0 | 2 | 8,0 | 6 | 24,0 | 1 | 4,0 |
| II | - | - | 20 | 24,4 | 41 | 50,0 | 21 | 25,6 |
| III | - | - | 13 | 21,3 | 20 | 32,8 | 28 | 45,9 |
| IV | - | - | 19 | 11,1 | 121 | 70,8 | 31 | 18,1 |
Материально – бытовые условия жизни опрошенных в основной группе характеризовали неудовлетворительными 45,5% основной группы, в сравнении с 32,3% в контрольной группе.
Таким образом, большинство обследованных контрольной и основных групп были городскими жительницами в активном репродуктивном возрасте, занимающимися домашним хозяйством, с преобладанием повторнородящих, то есть эти группы женщин были идентичными.
Методы исследования .
Клинические методы. Беременные женщины были обследованы комплексной бригадой врачей, состоящих из терапевта, окулиста, стоматолога, оториноларинголога. Были проведены общие анализы крови, мочи, биохимический анализ крови, бактериологические и бактериоскопические исследования.
Иммунологические методы
Иммуноблоттинг. Дифференцировка антихламидийных антител сыворотки крови, специфичных к различным мембранным антигенам-мишеням, проводилась с помощью иммуноферментной реакции на нитроцеллюлозных мембранах- вестернблоттинга. Электрофорез проводили в блоках полиакриламидного геля размером 70 х 80 х 1 мм, используя оборудование Mini-PROTEAN II Electrophoretic Cell фирмы BIO-RAD (США). Использованы рекомбенантные белки фирмы SIGMA. Исследование проводили на базе лаборатории бактериальных инфекций ТНИИ профилактической медицины МЗ РТ.
ИФА в иммунологических планшетах. Определение специфических антител, исследования уровня цитокинов и плацентарных гормонов в сыворотке крови проводилось методом твердофазного (гетерогенного) иммуноферментного анализа [Г. Фримель, 1987]. Методики ИФА соответствовали инструкциям, прилагаемым к тест-системам. Исследование проводилось на автоматизированном оборудовании фирмы Labsystem (Финляндия). Результаты ИФА регистрировали с помощью спектрофотометра Multiscan.
Материалом для исследования служила сыворотка венозной крови пациентов или крови из пуповинного остатка. Кровь из кубитальной вены забиралась утром натощак. Пуповинная кровь собиралась с соблюдением условий, исключающих смешивания ее с материнской кровью, околоплодными водами и прочими биологическими субстратами. После образования сгустка сыворотка отбиралась микродозатором в пластиковую пробирку и замораживалась при температуре –20 ºС. Срок хранения сыворотки не превышал 14 дней. Исследование пары сывороток мать/плод проводилось одномоментно в соседних лунках плашки для ИФА.
Исследование сыворотки на наличие антител против бактериальных и вирусных эпитипов проводили на базе лаборатории бактериальных инфекций НИИ профилактической медицины МЗ РТ. Для серологической идентификации хламидийной инфекции были использованы диагностические иммуноферментные тест-системы «ХламиБест - С. trachomatis - IgG-стрип» (ФСП 42-0117-1823-01), а также вновь разработанные в лаборатории бактериальных инфекций диагностические наборы «ХламиБест - МОМР + pgp3 - IgG-стрип», «ХламиБест - С. trachomatis - IgG-стрип». Исследование крови на антитела к вирусам TORCH комплекса проводилось с использованием тест-систем ВектоBnT - IgG-стрип, ВектоBITf - IgM-стрип, ВектоЦМВ - IgG-стрип, ВектоЦMB - IgM-стрип, ВектоРубелла - IgG-стрип производства ЗАО «Вектор-Бест».
Молекулярно-биологический метод
Определение ДНК возбудителя осуществляли методом полимеразной цепной реакции (M.C.Petit et al., 1991) в лаборатории кафедры микробиологии ТГМУ им.Абуали ибни Сино. Материалом для исследования являлись соскобы из цервикального канала и уретры. Материал забирали из уретры и/или цервикального канала на глубине 1,5 см. Забор производился в одноразовую микроцентрифужную пробирку типа Eppendorf объемом 1,5 мл с 1мл стерильного раствора натрия хлорида 0,9% с использованием одноразовой цитощетки.
Выделение ДНК возбудителя проводилось методом фенол-хлороформной экстракции. Для амплификации участка ДНК 330 п.н. криптической плазмиды Chlamydia trachomatis использовали комплект «АмплиСенс-200 Chlamydia trachomatis - 330/740» НИИ Эпидемиологии Министерства здравоохранения РФ по описанному методу. Регистрация результатов проводилась методом электрофореза в агарозном геле. Специфические иммуноглобулины класса G и A к хламидиям в сыворотке и плазме крови (IgG-количественно), а также секреторные IgA в эндоцервикальной слизи определялись с помощью тест-системы ИФА «ИммуноКомб Хламидия трахоматис (Chlamydia trachomatis IgG)» и «ИммуноКомб Хламидия трахоматис (Chlamydia trachomatis IgG)» производства Orgenics - Биоград (Израиль - Россия). ПЦР является основным качественным методом лабораторной диагностики инфекций передающихся половым путём. Чувствительность и специфичность ПЦР составляют 96 и 98 % соответственно. Методика позволяет достаточно быстро получить результаты.
Бактериоскопический метод исследования.
Микроскопический метод включает исследование нативного препарата, а также мазков, окрашенных метиленовым синим по Грамму (для одновременной идентификации N. gonorhoeae) или по Романовскому-Гимзе. Материалом для микроскопии были вагинальные выделения, секрет из уретры, цервикального канала и осадок мочи. Микроскопию проводили сначала в малом увеличении, а затем переходили на большое увеличение (х 500 раз). Чувствительность данного метода колеблется от 38 до 82 % и во многом зависит от квалификации медицинского персонала и строгого соблюдения правил исследования материала (подогретые предметные стекла, теплый физиологический раствор). Забор клинического материала осуществляли перед или сразу после менструации.
При культуральном исследовании (культуральный метод на плотных и жидких питательных средах, полуколичественный-бесприборный культуральный метод) материал брали из уретры, цервикального канала, влагалища и мочу.
При бактериальном вагинозе диагностическое значение имеют наличие не менее 3-х из 4-х признаков: патологический характер вагинальных выделений, рН вагинального экссудата выше 4,5; положительный аминный тест, выявление «ключевых» клеток при микроскопическом исследовании клинического материала из влагалища.
Аминный тест имеет 79 % чувствительности и 97 % специфичности. Метод рН-метрия при определении кислотности вагинального экссудата обладает высокой чувствительностью (80—90 %), но низкой специфичностью (50—70 %). Адгезивную способность лактобацилл к вагинальному и букальному эпителию изучали по методике Soledad Boris в модификации [Бойцов А. Г. и др., 2004]. Выявление «ключевых» клеток возможно только при микроскопическом исследовании препарата, окрашенного по Грамму. Чувствительность и специфичность этого теста близки к 100 %. Степень микробной обсемененности определяли методом секторального посева отделяемого влагалища на 5 % кровяной агар, среду Сабуро.
Серологические методы
Применение серологического метода диагностики урогенитальной инфекции возможно наряду с другими методами при комплексном обследовании больных. Этот метод повышает диагностическую ценность лабораторных исследований, а в ряде случаев оказывается первым, позволяющим обратить внимание врача на необходимость всестороннего обследования пациента. Отрицательные результаты серологических реакций (при положительной или отрицательной бактериоскопии) могут быть связаны как с ошибками микроскопического исследования, так и с несовершенством тест-систем. Серологические методы проводили путем иммуноферментного анализа (ИФА). Этот метод используется для определения антител различных классов иммуноглобулинов в сыворотке крови: IgM, IgG, IgA. Реакция иммунной флюоресценции (РИФ) основана на выявлении светящихся иммунных комплексов.
Биохимические исследования.
О состоянии ПОЛ судили по содержанию продукта его распада – малонового диальдегида (МДА). Содержание малонового диальдегида в сыворотке крови и в гомогенатах плаценты определяли по методу И.Д. Стальной (1975г.).
Принцип метода заключается в том, что при высокой температуре в кислой среде МДА реагирует с 2 тиабарбитуровой кислотой, образуя окрашенный триметиновый комплекс, с максимумом поглощения при 532 нм.
– Определение активности супероксиддисмутазы (СОД) в сыворотке крови и гомогенатах плаценты. Активность СОД определяли по снижению скорости восстановления нитросинего тетрозолия в присутствии НАДН и фенозинметасульфата. Активность выражали в условных единицах.
Инструментальные методы
При урогенитальной инфекции из инструментальных методов диагностики широко применялась и кольпоскопия. При кольпоскопическом исследовании у пациенток на слизистой оболочке влагалища и влагалищной части шейки матки определялись точечные геморрагии, которые сравнивали с клубникой/земляникой - симптом «клубничной/земляничной» шейки матки. При этом очаги поражения при окраске 3 % раствором Люголя оказывались йодонегативными.
Ультразвуковые исследования маточно-плацентарного и фето-плацентарного комплексов проводились при помощи ультразвукового аппарата «Aloka SSD 1400», работающего в реальном масштабе времени, снабженного импульсным допплером с использованием конвексного датчика 3,5 МГц и трансвагинального датчика 5,0 МГц.
Ультразвуковое исследование в первом триместре беременности включало в себя: измерение среднего внутреннего диаметра плодного яйца и копчико-теменного размера, оценку жизнедеятельности эмбриона и экстраэмбриональных образований: желточного мешка, амниотической оболочки.
Ультразвуковое исследование фето-плацентарного комплекса во II и в III триместрах беременности включало в себя: проведение фетометрии плода, плацентографии, оценку количества околоплодных вод, выявление ультразвуковых маркеров внутриутробного инфицирования, перинатальную диагностику задержки внутриутробного развития плода (ЗВРП). Ультразвуковая плацентография включала в себя определение локализации плаценты, измерение ее толщины, установление степени зрелости и оценку структурных изменений в плаценте.
Допплерография выполнялась с использованием фильтра 50 Гц. Исследование кривых скоростей кровотока (КСК) осуществляли в маточных артериях и артериях пуповины. При проведении допплерографического исследования определяли качественные показатели кровотока: систоло-диастолическое отношение (СД), индекс резистентности (ИР) и пульсационный индекс (ПИ).
Нейросонография выполнялась при помощи аппарата «Aloka SSD 1400» конвексным датчиком 5,5 МГц. Исследование проводилось в коронарной, сагиттальной и парасагиттальной областях. Были измерены: ширина межполушарной щели (в норме не более 4 мм); глубина тел боковых желудочков (в норме не более 4 мм). Третий желудочек измерялся в коронарной плоскости (в норме 2-4 мм). Также измерялись глубина четвертого желудочка (в норме до 10 мм) и размер большой цистерны (в норме 4,5±1,3 мм). Оценивалась эхоструктура паренхимы головного мозга и сосудистых сплетений.
Морфологические исследования выполнялись на базе гистологической и иммунногистохимической лабораторий патологоанатомического отделения Национального Медицинского Центра РТ.
 Для морфологического исследования в первом триместре беременности брался материал, полученный при операции выскабливания полости матки во время артифициального аборта в сроке 8-10 недель беременности. Макроскопическая сортировка материала осуществлялась при его аккуратной промывке под слабой струей физиологического раствора. При этом вымывалась кровь, и более четко проявлялись тканевые компоненты: органы эмбриона, элементы ворсинчатого хориона, участки ткани эндометрия и не верифицируемые ткани с формированием соответствующих отдельных блоков. Элементы ворсинчатого хориона, имеющие характерный вид «лягушачьей икры» и участки ткани эндометрия помещали в сосуд, заливали 10% расвором формалина. Фиксацию и обезвоживание материала проводили по общепринятой методике с последующим заключением в парафиновый блок. Срезы толщиной 5-7 мкм окрашивали гематоксилином и эозином, по Ван-Гизону, реактивом Шиффа. При помощи светового микроскопа при увеличении х 160 определяли клеточный состав инфильтрата децидуальной оболочки: макрофаги, лимфоциты, нейтрофилы, эозинофилы в 10 независимых полях зрения.
Для морфологического исследования в первом триместре беременности брался материал, полученный при операции выскабливания полости матки во время артифициального аборта в сроке 8-10 недель беременности. Макроскопическая сортировка материала осуществлялась при его аккуратной промывке под слабой струей физиологического раствора. При этом вымывалась кровь, и более четко проявлялись тканевые компоненты: органы эмбриона, элементы ворсинчатого хориона, участки ткани эндометрия и не верифицируемые ткани с формированием соответствующих отдельных блоков. Элементы ворсинчатого хориона, имеющие характерный вид «лягушачьей икры» и участки ткани эндометрия помещали в сосуд, заливали 10% расвором формалина. Фиксацию и обезвоживание материала проводили по общепринятой методике с последующим заключением в парафиновый блок. Срезы толщиной 5-7 мкм окрашивали гематоксилином и эозином, по Ван-Гизону, реактивом Шиффа. При помощи светового микроскопа при увеличении х 160 определяли клеточный состав инфильтрата децидуальной оболочки: макрофаги, лимфоциты, нейтрофилы, эозинофилы в 10 независимых полях зрения.  В сроке беременности 20-22недели и 38-40 недель материалом для гистологического исследования являлась плацента. Изучение плаценты начинали сразу после ее отделения, в отдельных случаях после хранения в холодильнике при температуре - 4°С не более одних суток. Все плаценты были изучены методами органометрии, макрометрии и микроскопии (Автандилов Г.Г., 1990, Милованов А.П., Брусиловский 1986).
В сроке беременности 20-22недели и 38-40 недель материалом для гистологического исследования являлась плацента. Изучение плаценты начинали сразу после ее отделения, в отдельных случаях после хранения в холодильнике при температуре - 4°С не более одних суток. Все плаценты были изучены методами органометрии, макрометрии и микроскопии (Автандилов Г.Г., 1990, Милованов А.П., Брусиловский 1986).Органометрия. Путем взвешивания определяли массу плаценты, без оболочек, с небольшой культей пуповины, не более 1 см. Измеряли объем плаценты по вытесненной воде в мерном цилиндре. По отпечатку плаценты на бумаге рассчитывали площадь материнской поверхности. Высчитывали плацентарно - плодовый коэффициент (ППК) - отношение массы плаценты к массе плода.
Макрометрия. Определяли объем инфарктов, кальцинатов, кровоизлияний и визуально переносили контуры этих очагов на бумагу, т.е. на площадь материнской поверхности.
Микроскопия. Морфогенез плаценты оценивался в трех зонах (центральной, парацентральной, краевой). Взятие кусочков проводилось следующим образом: в случайном порядке через всю толщу плаценты вырезали по два образца размером 1,0 х 0,8 х 0,8 см. из центральной (около пуповины), краевой (ближе к краю плаценты) и парацентральной (между ними) зон таким образом, чтобы в одном кусочке была хориальная пластинка, слой ворсинчатого хориона и базальная пластинка. Кусочки брали вне макроскопически видимых патологических очагов. Далее материал фиксировали в 10% забуференном нейтральном формалине по Лилли и проводили обезвоживание по общепринятому методу с последующей заливкой в парафин. Срезы толщиной 5-7 мкм окрашивали гематоксилином и эозином по Малори (Г.А. Меркулов 1969).
 При помощи светового микроскопа при увеличении 160 и 300 определяли различные компоненты плаценты. Основным рабочим увеличением являлось х 300. Начальное поле зрения устанавливали в пределах хориальной пластинки. С помощью препаратоводителя просматривали всю толщу плаценты и оценивали следующие признаки: диссоциированное развитие ворсин, ишемические инфаркты, некроз ворсин, ворсины замурованные в фибрин, ангиоматоз, кальцинаты, синцитиальные почки, непрерывность синцития. Оценка их производилась полуколичественным методом.
При помощи светового микроскопа при увеличении 160 и 300 определяли различные компоненты плаценты. Основным рабочим увеличением являлось х 300. Начальное поле зрения устанавливали в пределах хориальной пластинки. С помощью препаратоводителя просматривали всю толщу плаценты и оценивали следующие признаки: диссоциированное развитие ворсин, ишемические инфаркты, некроз ворсин, ворсины замурованные в фибрин, ангиоматоз, кальцинаты, синцитиальные почки, непрерывность синцития. Оценка их производилась полуколичественным методом.Иммуногистохимические исследования
Изучение популяции больших гранулярных лимфоцитов decidua basalis проводилось с помощью иммуногистохимической идентификации на мембране молекулы CD 56 (NCAM). Определение данного маркера проводилось на парафиновых срезах авидин - биотиновым методом с использованием моноклональных антител клона CD 56-504-S/01 (Novocastra Laboratories Ltd., UK) по двухэтапному стандартному протоколу. Изучение степени экспрессии молекулы CD-25 (рецептора к IL-2) на мембране лимфоцита проводилось параллельно на идентичных срезах с использованием моноклональных антител клона CD25-305 (Novocastra Laboratories Ltd., UK). Специальные методы исследования проводились в НИИ профилактической медицины МЗ РТ - иммунологическая оценка параметров гуморального и клеточного звеньев иммунной системы, характеристика функциональной активности иммуннокомпетентных клеток; допплерометрия в НИИ Акушерства, гинекологии и перинаталогии МЗ РТ; биохимические-содержание МДА, СОД в крови и содержимом влагалища на кафедре биохимии ТГМУ имени Абуали ибни Сино; УЗИ – сканирование в род. доме №2. Бактериологические, бактериоскопические, культуральные и иммунноферментные методы исследования были проведены в НИИ Профилактической медицины МЗ РТ, ГКБ №1 на базе кафедр кожвенерологии и микробиологии ТГМУ им. Абуали ибни Сино, общеклинические методы на базе кафедры акушерства и гинекологии №2 ТГМУ.
Статистическая обработка полученных результатов
Осуществлялась с использованием стандартных средств анализа, входящих в состав ППП Excel 98 b Statistika 5,0, включающая классические методы описательной статистики. Вычисление средних величин, их ошибок, относительных показателей, сравнение полученных статистических характеристик между собой по критерию Стьюдента. Различие между сравниваемыми величинами признавалось достоверным при p < 0,05 (t > 2,0). Для проведения корреляционного анализа использовались методы Пирсона и Спирмена, при абсолютном значении коэффициента корреляции r > – 0,75 связь оценивалось как сильная, при r > 0,25, но < 0,75 – как умеренная, и при r < 0,25 – как слабая.
Результаты собственных
исследований и их обсуждение
В рамках проведенного исследования обследовано 1989 женщин репродуктивного возраста вне беременности — с воспалительными заболеваниями органов малого таза и 1822 беременных женщин.
Исследование проведено по следующей программе:
1-этап - ретроспективный анализ медицинской документации 3511 пациенток (истории болезни и родов, медицинские карты) с 1996 по 2008гг. в родильном доме №2, отделении кожных и венерических болезней ГКБ № 1 г. Душанбе, областных родильных домах Согдийской, Хатлонской, ГБА областей, а также районов Гиссар, Шахринав, Вахдат, Рудаки;
2-этап проспективное наблюдение 339 пациенток с ИППП в родильном доме №2 г.Душанбе и в Республиканском центре репродуктивного здоровья с 2005 по 2009 гг. Из них 107 гинекологических больных в возрасте от 16 до 55 лет, 232 беременных и родильниц в возрасте от 16 до 42 лет.
Результаты клинико-анамнестического анализа показали, что большинство обследованных небеременных (64,1%) и беременных (69,5%) основных групп имели высокий инфекционный индекс, так как они перенесли в детстве по 4-5 инфекций.
В противоположность им в контрольных группах лишь 8% и 8,2% женщин соответственно перенесли 1-2 детских инфекций, что достоверно ниже показателей женщин основной группы в 8 и 8,5 раз соответственно (р<0,001).
Наиболее частыми перенесенными заболеваниями, как среди беременных, так и небеременных женщин обеих основных групп, установлены тонзиллит, острые респираторные вирусные инфекции (ОРВИ) и заболевания мочевыделительной системы (табл. 6).
Таблица 6
Перенесенные соматические заболевания обследованных женщин
| Нозология | Небеременные | Беременные | ||
| Контроль-ная (I группа) (n=25) | Основная (II группа) (n=31) | Контрольная III группа (n=61) | Основная (IV группа) (n=105) | |
| Тонзиллит | 4 (16,0%) | 7 (22,6%) | 4 (6,6%) | 11 (10,5%) |
| ОРВИ | 3 (12%) | 23 (74,2%) | 15 (27,6%) | 81 (70,1%) |
| Сердечно-сосудистые заболевания | 1 (4%) | 1 (3,2%) | 2 (3,3%) | 2 (1,9%) |
| Заболевания ЖКТ | 3 (12%) | 4 (13%) | 5 (8,2%) | 9 (8,6%) |
| Заболевания мочевыводящих путей | 3 (12%) | 21 (67,7%) | 8 (13,1%) | 54 (51,4%) |
| Оперативные вмешательства | 1 (4%) | 3 (9,7%) | 5 (8,2%) | 11 (10,5%) |
| Другие | 4 (16%) | 3 (9,7%) | 5 (8,2%) | 10 (9,5%) |
Наличие острой респираторной вирусной инфекции чаще выявлялось в группе небеременных (74,2%) и беременных (70,1%) пациенток с генитальной инфекцией, что в 6,2 и 2,5 раз достоверно выше показателей женщин контрольных групп соответственно (р<0,001). Сравнительный анализ показал статистическую достоверность и между частотой данной патологии среди больных основных групп ; так ОРВИ в 2,2 и 2 раза чаще переболели пациентки с наличием генитальной инфекции соответственно. На перенесенные заболевания мочевыделительной системы в 5,6 и 3,9 раз чаще женщин контрольных групп указали небеременные и беременные с генитальной инфекцией. Сравнительный анализ показал, что женщины II группы (в 3 раза) и IV группы (в 2,9 раз) чаще перенесли заболевание почек по сравнению с пациентами обеих контрольных групп.
Следовательно, небеременные и беременные женщины с генитальной инфекцией достоверно чаще перенесли ОРВИ и инфекционные заболевания мочевыделительной системы.
Таблица 7
Перенесенные гинекологические заболевания обследованных женщин
| Нозология | Небеременные | Беременные | ||
| Контролная (I группа) (n=25) | Основная (II группа) (n=31) | Контрольная (III группа) (n=61) | Основная (IV группа) (n=105) | |
| | | 26 (83,9%) | 2 (3,3%) | 33 (31,4%) |
| Эндометрит | - | 9 (29%) | 7 (11,5%) | 17 (16,2%) |
| Сальпингоофарит | 2 (8%) | 13 (42%) | 11 (18%) | 32 (30,5%) |
| Эрозия шейки матки | 3 (12%) | 16 (51,6%) | 8 (13,4%) | 43 (41,0%) |
| Кольпит | - | | | |
| Миома | - | 2 (6,5%) | - - | 1 (0,9%) |
| Кисты, кистомы яичников | - | 3 (9,7%) | - | 3 (2,9%) |
| Оперативные вмешательства | - | - | 3 (4,9%) | 8 (5,3%) |
В представленной таблице 7 указано, что большинство наблюдавшихся страдали воспалительными заболеваниями женских половых органов. При этом частота перенесенного эндометрита установлена у большинства (83,9%) небеременных пациенток с урогенитальной инфекцией, что в 2,5 раз выше аналогичного показателя у небеременных контрольной группы.
У беременных IV группы указание на перенесенный эндометрит было в 9,5 раз чаще, по сравнению с контрольной группой беременных.
Частота сальпингоофарита в анамнезе пациенток II группы отличалась в 1,6 раз от аналогичного показателя женщин контрольной группы в 3,6 и 2,3 раз. В то же время среди беременных контрольной и основной групп отличий почти не отмечено. Частота кольпитов и эрозии шейки матки достоверно отличалась как от контрольной группы женщин, так и в группах основной группы. Так, указание на эрозию шейки матки и кольпиты чаще отметили небеременные с генитальной инфекцией, по сравнению с женщинами I группы. Наличие высокой частоты эрозии шейки матки и кольпита обнаружено также у больных IV группы (табл. 7).
Таким образом, частота перенесенных воспалительных заболеваний половых органов, эрозии шейки матки и особенно кольпитов достоверно чаще обнаруживалась в группе пациенток с наличием генитальной инфекции.
Полученные данные при сравнительном анализе менструальной функции обследованных женщин показали, что у подавляющего большинства 77,5% (II) и 76,2% (IV) больных с генитальной инфекцией овариально-менструальный цикл был в норме.
Необходимо отметить, что у перечисленных групп женщин в небольшом проценте встречалась такая патология менструального цикла как гиперполименорея (II - 7,3% и IV гр. – 4 ,8%). На дисменорею жаловались больные всех групп, включая и контрольных. Следовательно, приведенные данные свидетельствуют о наличии определенного патологического влияния ИППП на репродуктивную функцию женщин.
Анализ детородной функции показал, что во всех обследованных группах частота бесплодия оказалась высокой, при этом в группе небеременных женщин она была выше в 1,8 раз (табл. 8). Среднее число беременностей на одну женщину колебалось от 1 и 2,6 в группе женщин контроля и от 3,0 до 4,7 – в основной. Установлены высокая частота неразвивающейся беременности во всех обследованных группах больных. Так, в основной группе у небеременных и беременных она оказалась одинаковой - 40,2% 40,5% соответственно (табл. 6). В то же время несколько чаще «замершая» беременность была диагностирована в группе беременных с какими либо эндокринными нарушениями. При этом необходимо отметить, что у 29,6% больных неразвивающаяся беременность имела привычный характер. Ранние выкидыши в сроке беременности от 2 до 15 недель чаще наблюдались в анамнезе среди небеременных женщин с ИППП. Поздние выкидыши у больных с генитальной инфекцией наблюдалась в 12,3 и 5,4 раз чаще по сравнению с контрольной группой. Удельный вес искусственных абортов, произведенных здоровыми женщинами двух контрольных групп (I и III гр.), оказался примерно равным: 36 и 34,8%. Преждевременные роды имели место у всех наблюдавшихся женщин, при этом у пациенток с генитальной инфекцией (II и IVгр.) их частота была выше по сравнению с женщинами с контрольной групп (табл.8).
Значительные различия выявлены в показателях срочных родов. Так, большинство беременностей (64,0% в I и 65,2% в III группах) женщин
Таблица 8
Сведения о детородной функции обследованных женщин
| Нозология | Небеременные | Беременные | ||
| Контроль-ная (I группа) (n=25) | Основная (II группа) (n=31) | Контроль-ная (III группа) (n=61) | Основная (IV группа) (n=105) | |
| Бесплодие | - | 16 (51,6%) | - | 30 (28,6%) |
| Ранний выкидыш | - | 24 (20,5%) | - | 68 (21,5%) |
| Поздний выкидыш | - | 1 (0,9%) | - | 6 (1,9%) |
| Неразвивающ. беременность | - | 47 (40,2%) | - | 128 (40,5%) |
| Искусственный аборт | 9 (36%) | 5 (4,2%) | 55 (34,8%) | 18 (5,7%) |
| Преждевременные роды | - | 9 (7,7%) | - | 19 (6%) |
| Срочные роды | 16 (64%) | 30 (25,6%) | 103 (65,2%) | 72 (22,8%) |
| Внематочная беременность | - | 1 (0,9%) | - | 5 (1,6%) |
| Мертворож-даемость | - | 11 (28,2%) | - | 35 (38,5%) |
| Репродуктивные потери | - | 75,4% | - | 83,5% |
| Всего беременностей | 25 | 117 | 158 | 316 |
| Среднее число беременностей | 1 | 3,8 | 2,6 | 3,0 |
контрольных групп закончились срочными родами. В то же время у пациенток с генитальной инфекцией срочных родов было достоверно меньше в 2,5 и 2,9 раз (II и IV гр., соответственно) по сравнению с показателями контрольных групп.
Заслуживает особого внимания частота мертворожденных и репродуктивных потерь среди обследованных больных. Мертворождением закончились более четверти беременностей пациенток II (28,2%), более трети в IV группе (38,5%).
Р
 епродуктивные потери в основных группах были очень высокими и составили от 75,4% до 93,6% (табл. 8).
епродуктивные потери в основных группах были очень высокими и составили от 75,4% до 93,6% (табл. 8).Частота неразвивающихся беременностей у повторнобеременных (53,5%) женщин была в 2,2 раза выше по сравнению с первобеременными (24,7%) и в 2,5 раз – многократно беременевшими (21,7%).
Таким образом, у женщин, страдающих ВЗОМТ, обусловленными ИППП, наблюдаются выраженные нарушения генеративной функции, которые проявляются бесплодием, неразвивающейся беременностью, ранними и поздними выкидышами, мертворождением и высокими показателями репродуктивных потерь.
Наличие кольпита установлено преимущественно у больных II группы (56,1%) и IV (41%). Необходимо отметить, что такая патология как эрозия шейки матки была выявлена и у женщин контрольных групп (I гр. – 12%; III гр. – 18%).
При наличии урогенитальной инфекции одна треть (32,3% и 35,2%) больных с урогенитальной инфекцией жаловались на явления цистита, причем более чем половина (53,8%) из них указали на хроническое его течение с частыми рецидивами.
При гинекологическом обследовании женщин II группы с урогенитальной патологией были выявлены ВЗМП - воспалительные заболевания матки (67,7%) и придатков (54,8%). Необходимо отметить, что ВЗМП у большинства (84,6%) обследованных женщин протекали в хронической форме и диагностированы либо при обращении к врачу, либо устанавливались при проведении УЗИ.
Таким образом, у обследованного нами контингента женщин генитальные инфекции протекают латентно и сопровождаются воспалительными заболеваниями матки, придатков, шейки матки, влагалища и мочевыводящих путей.
Резюмируя приведенные данные можно отметить, что при правильном сборе анамнестических данных по результатам общего и гинекологического осмотров больных, страдающих ВЗОМТ, обусловленных ИППП, возможна своевременная диагностика и лечение, а также устранение причин перинатальных потерь.
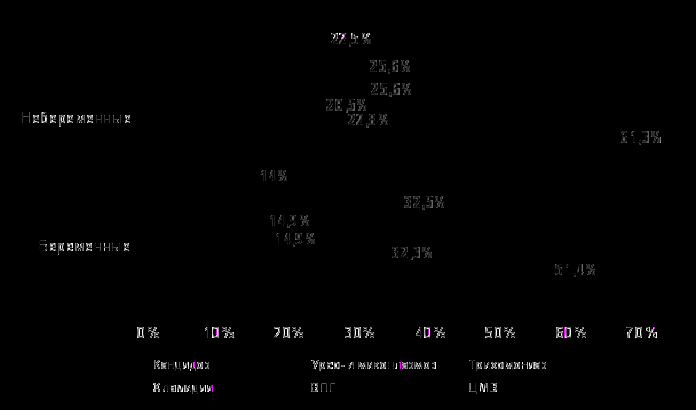
Обследование больных с потерями беременности на наличие инфекций гениталий показало, что из 151 обследованных беременных женщин у большинства (69,5%) выявлены возбудители урогенитальных инфекций. В то же время среди небеременных пациенток возбудители урогенитального тракта выявлялись несколько чаще (в 77,5%). Наиболее часто (87,1% в группе II и 80,0% в группе IV) обнаруживались вирусные инфекции, такие как цитомегаловирус – ЦМВ (61,3% и 51,4%) и вирус простого герпеса I и II типов (32,3% и 22,8%, соответственно). Вирусы простого герпеса обоих типов были выявлены у женщин контрольных групп небеременных (9,3%) и беременных (11,2%), однако ЦМВ не был обнаружен в контрольных группах беременных и небеременных женщин, то есть вирус простого герпеса персистировал в крови больных женщин соответственно в 3,5 и 2 раза чаще. Трихомониаз и хламидиоз в 3 и 2,6 соответственно чаще обнаружены в группе небеременных больных, по сравнению с беременными женщинами. Анализ соскоба из цервикального канала и уретры показал, что частота выявления вирусной инфекции в 1,5 и 4 раза меньше, чем в крови больных женщин. Однако этим методом возможна верификация таких урогенитальных агентов как микоплазмы, уреаплазмы и гарднереллы. Так, если выявляемость уреаплазмы высока у небеременных, то хламидии и микоплазмы в 3,3 и 1,9 раз соответственно чаще выявляются именно у беременных женщин. Кандидоз диагностирован у 22,5% небеременных и у 14% беременных больных с генитальной инфекцией.