Книга первая Дж. Эдвард Морган-мл. Мэгид С. Михаил Перевод с английского
| Вид материала | Книга |
- Книга вторая Дж. Эдвард Морган-мл. Мэгид С. Михаил Перевод с английского, 11784.54kb.
- А. Конан-Дойль новоеоткровени е перевод с английского Йога Рàманантáты, 2314.23kb.
- Copyright Сергей Александровский, перевод с английского Email: navegante[a]rambler, 619.61kb.
- "книга непрестанности осириса " 177, 7373.41kb.
- Н. М. Макарова Перевод с английского и редакция, 4147.65kb.
- Трудового Красного Знамени гупп детская книга, 2911.61kb.
- Трудового Красного Знамени гупп детская книга, 2911.77kb.
- Перевод с английского: Ф. Веревин, А. и Г. Беляевы, Л. Морозова, 12365.61kb.
- Уайнхолд Б., Уайнхолд Дж. У 67 Освобождение от созависимости / Перевод с английского, 11462.2kb.
- Малиновской Софьи Борисовны Специальность: журналистика Специализация: художественный, 969.08kb.
Глава 18 Лечение боли
Боль — одна из самых распространенных жалоб, заставляющих больного обратиться к врачу,— почти всегда свидетельствует о наличии патологического процесса. В любую терапевтическую схему должно входить как лечение основного заболевания, так и устранение боли. Как правило, больные поступают в отделения, где лечат боль по направлению врачей общей практики или врачей-специалистов уже с установленным диагнозом и после начала лечения основного заболевания. Больные с хронической болью неясной этиологии поступают без установленного диагноза, но и в этом случае перед началом лечения боли следует исключить тяжелые и опасные для жизни заболевания.
Термин "лечение боли" в широком смысле определяет главную задачу анестезиологии, но его современное употребление ограничено устранением боли вне операционной. Разделяют лечение острой и хронической боли. Как правило, острая боль возникает после операции или разрешения критического состояния и ее лечат в больничных условиях, в то время как хроническая боль встречается у разных групп амбулаторных больных. Вместе с тем это разделение достаточно искусственно, так как эти виды боли могут наблюдаться одновременно — например, онкологические больные часто нуждаются и в кратковременном, и в длительном лечении боли, как в больнице, так и вне ее.
Лечением боли занимаются не только анестезиологи, но и другие специалисты — как врачи (терапевты, онкологи, невропатологи), так и неклиницисты (психологи, хиропрактики, специалисты по иглоукалыванию и гипнозу). Несомненно, наиболее эффективен мультидисциплинарный подход, когда лечащий врач курирует больного, проводит первичное обследование и разрабатывает план лечения, а при необходимости привлекает врачей других специальностей. Кроме того, лечащий врач pi консультанты регулярно встречаются на лечебных конференциях для обсуждения тактики лечения пациентов. Специализированные клиники лечения боли либо оказывают помощь при определенных болевых синдромах (например, хроническая боль в спине, головная боль, дисфункция ви-сочно-нижнечелюстного сустава), либо предлагают отдельные методики (например, блокада периферических нервов, акупунктура, гипноз, лечение по методу биологической обратной связи).
Во время основной специализации (резиденту-ры) анестезиологи приобретают существенный клинический опыт в хирургии, акушерстве, педиатрии и терапии, навыки проведения центральной блокады и блокады периферических нервов (гл. 16 и 17), а также знания клинической фармакологии и прикладной нейроанатомии. Поэтому анестезиологи, прошедшие дополнительную специализацию по лечению боли, имеют уникальную подготовку, которая позволяет им эффективно координировать деятельность мультидисциплинарных клиник лечения боли.
Определение и классификация боли
Подобно другим осознанным ощущениям, восприятие боли опосредовано специализированными нейронами, которые распознают стимул, преобразуют его и передают в центральную нервную систему. Ощущения разделяют на протопатические (ноцицептивные, повреждающие) и эпикритичес-кие (неноцицептивные, неповреждающие). Эпи-критические ощущения (тактильная чувствительность, чувство давления, проприоцептивная и температурная чувствительность) воспринимаются низкопороговыми рецепторами и передаются по толстым миелинизированным нервным волокнам (табл. 18-1). Напротив, протопатические ощущения (боль) воспринимаются высокопороговыми рецепторами и передаются по тонким слабомиели-низированным (Аδ) и немиелинизированным (С) нервным волокнам.
Что такое боль?
Боль — это не только сенсорная модальность, но и эмоциональное переживание. Международная ассоциация изучения боли (International Association for the Study of Pain) определяет боль как "неприятное ощущение и эмоциональное переживание, сочетанное с имеющимся или возможным повреждением ткани, или же описываемое больным в терминах такого повреждения". Это определение выражает взаимозависимость между объективными, физиологическими аспектами чувства боли и его субъективными, эмоциональными и психологическими компонентами. Реакция на боль может значительно отличаться не только у разных людей, но и у одного и того же человека в зависимости от условий, при которых она возникает.
Термин "ноцицепция" происходит от латинского nod (вред, ущерб, повреждение) и используется только для описания реакции нервной системы на травматическую или ноцицептивную стимуляцию. Любое ноцицептивное воздействие вызывает боль, но не всякая боль является результатом такого воздействия. Многие больные испытывают боль без ноцицептивного воздействия. Поэтому для клинических целей следует выделить две категории боли: 1) острая боль, которая обусловлена но-цицептивным воздействием; 2) хроническая боль, ведущей причиной которой являются психологические и поведенческие факторы, хотя ноцицептивное воздействие тоже может играть определенную роль. В табл. 18-2 представлены термины, часто употребляемые для описания боли.
А. Острая боль. Острая боль возникает в результате ноцицептивного воздействия, которое может быть обусловлено травмой, заболеванием, а также дисфункцией мышц или внутренних органов. Этот тип боли обычно сопровождается нейро-эндокринным стрессом, выраженность которого пропорциональна интенсивности воздействия. Острая боль "предназначена" для обнаружения, локализации и отграничения повреждения тканей, поэтому ее еще называют ноцицептивной болью. Наиболее распространенные виды острой боли: посттравматическая, послеоперационная, боль в родах, а также боли, сопряженные с острыми заболеваниями внутренних органов (инфаркт миокарда, панкреатит, мочекаменная болезнь). В большинстве случаев острая боль разрешается самостоятельно или в результате лечения в течение нескольких дней или недель. В тех случаях, когда вследствие нарушенной регенерации или неправильного лечения боль сохраняется, она переходит в категорию хронической (см. ниже). В зависимости от места возникновения и клинических характеристик выделяют три типа острой боли: поверхностную, глубокую соматическую и висцеральную.
ТАБЛИЦА 18-1. Классификация нервных волокон
| Тип волокон | Классификация сенсорных волокон | Модальность передаваемых импульсов | Диаметр (мкм) | Скорость проведения (м/с) |
| Aα | | Двигательные импульсы | 12-20 | 70-120 |
| Aα | Тип Ia | Проприоцептивная чувствительность | 12-20 | 70-120 |
| Aα | Тип Ib | Проприоцептивная чувствительность | 12-30 | 70-120 |
| Aβ | Тип Il | Ощущение внешнего давления | 5-12 | 30-70 |
| | | Проприоцептивная чувствительность | | |
| aγ | | Эфферентные импульсы к мышечным веретенам | 3-6 | 15-30 |
| Аδ | Тип III | Боль Температурная чувствительность (ощущение холода) Тактильная чувствительность | 2-5 | 12-30 |
| В | | Преганглионарные волокна вегетативной нервной системы | <3 | 3-14 |
| С (дорсальные корешки) | Тип IV | Боль Температурная чувствительность (ощущение тепла и холода) Тактильная чувствительность | 0,4-1,2 | 0,5-2 |
| С (симпатичес- кие волокна) | | Постганглионарные симпатические волокна | 0,3-1,3 | 0,7-2,3 |
Примечание. Периферические нервные волокна и соответствующие им нейроны классифицируют на типы А, В и С в зависимости от диаметра аксона, наличия миелиновой оболочки и скорости проведения. Сенсорные волокна, кроме того, подразделяют на типы I, II, III и IV. Чувствительные волокна IV типа немиелинизированы, а волокна типа Аδ слабомиелинизированы.
ТАБЛИЦА 18-2, Термины, связанные с понятием "боль"
| Термин | Определение |
| Аллодиния Аналгезия Анестезия Anesthesia dolorosa Дизестезия Гипоалгезия Гипералгезия Гиперестезия Гиперпатия Гипоестезия Невралгия Парестезия Радикулопатия | Восприятие неноцицептивной стимуляции как болевой Отсутствие восприятия боли Отсутствие восприятия всех видов чувствительности Ощущение боли в области тела, которая находится в состоянии анестезии Неприятные или патологические ощущения — как при стимуляции, так и при ее отсутствии Ослабленная реакция на ноцицептивный стимул (например, укол иглой) Чрезмерная реакция на ноцицептивный стимул Чрезмерная реакция на слабый, неноцицептивный стимул Сочетание гиперестезии, аллодинии и гипералгезии, обычно сопряженное с повышенной реактивностью и сохраняющееся после прекращения раздражения Снижение кожной чувствительности (т. е. тактильной, температурной и чувства давления) Боль в зоне иннервации одного или нескольких нервов Патологические ощущения, воспринимаемые в отсутствие явной стимуляции Функциональная патология одного или нескольких нервных корешков |
1. Поверхностная боль возникает в результате ноцицептивного импульса из кожи, подкожной клетчатки и слизистых оболочек. Больной точно локализует поверхностную боль и описывает ее как острую, колющую, пульсирующую, жгучую.
2. Глубокая соматическая боль передается из мышц, сухожилий, суставов и костей. Она обычно тупая, ноющая, значительно хуже локализована. На степень локализации боли влияют интенсивность и продолжительность воздействия. Например, если болевая стимуляция локтевого сустава кратковременна или выражена слабо, то боль ощущается точно в локте, если же она длится долго или высокоинтенсивна, то воспринимается по всей руке.
3. Висцеральная боль возникает в результате заболеваний и дисфункций внутренних органов и их оболочек (например, париетальная плевра, перикард, брюшина). Описано четыре подтипа висцеральной боли: 1) истинная локализованная висцеральная боль: 2) локализованная париетальная боль; 3) иррадиирующая висцеральная боль; 4) иррадиирующая париетальная боль. Истинная висцеральная боль тупая, диффузная, ощущается обычно по средней линии. Часто она сопровождается дисфункцией вегетативной нервной системы, что проявляется тошнотой, рвотой, потливостью, изменениями артериального давления и частоты сердечных сокращений. Париетальная боль обычно острая, часто описывается как стреляющая, локализуется в месте поражения или иррадиирует в отдаленные участки тела (табл. 18-3). Феномен иррадиации висцеральной или париетальной боли в кожные зоны (дерматомы) обусловлен особенностями миграции тканей в ходе эмбриогенеза, а также конвергенцией висцеральных и соматических афферентных импульсов в ЦНС (см. ниже). Так, боль, обусловленная распространением патологического процесса на брюшину или плевру в центральной области диафрагмы, иррадиирует в шею и надплечье, тогда как раздражение париетальной поверхности периферических отделов диафрагмы вызывает иррадиацию боли в грудную клетку и верхние отделы передней брюшной стенки.
Б. Хроническая боль. Хроническая боль характеризуется тем, что сохраняется после разрешения острой фазы заболевания или по истечении времени, достаточного для излечения. В большинстве случаев этот период варьируется от 1 до 6 мес. Причиной хронической боли может быть периферическое ноцицептивное воздействие, а также дисфункция периферической или центральной нервной системы. Характерно, что главной причиной хронической боли часто являются психологические механизмы или внешние факторы. Нейро-эндокринная реакция на стресс ослаблена или отсутствует, отмечаются выраженные нарушения сна и аффективные расстройства.
ТАБЛИЦА 18-3. Иррадиация боли
| Локализация патологического процесса | Дерматом |
| Центральная область диафрагмы | C4 |
| Легкие | T2-T6 |
| Сердце | T1-T4 |
| Аорта | T1-L2 |
| Пищевод | T3-T8 |
| Поджелудочная железа и селезенка | T5-T10 |
| Желудок, печень и желчный пузырь | T6-T9 |
| Надпочечники | T9-L1 |
| Тонкий кишечник | T9-T11 |
| Ободочная кишка | T10-L1 |
| Почки, яичники и яички | T10-L1 |
| Мочеточники | T10-T12 |
| Матка | T11-L2 |
| Мочевой пузырь и предстательная железа | S2-S4 |
| Мочеиспускательный канал и прямая кишка | S2-S4 |
Наиболее распространенные формы хронической боли связаны с такими состояниями, как костно-мышечные заболевания, хронические заболевания внутренних органов, повреждения периферической нервной системы — нервов, нервных корешков и спинномозговых узлов (включая каузалгию, фантомные боли в конечностях, постгерпетическую невралгию), повреждения ЦНС (инсульт, травма спинного мозга, рассеянный склероз), а также распространение злокачественного новообразования на нервную систему. Некоторые врачи используют термин "хроническая доброкачественная боль" по отношению к боли, причиной которой не является злокачественное новообразование. Такое определение не вполне корректно, потому что для пациента боль не может быть доброкачественной — вне зависимости от причины.
Хроническая боль, обусловленная дисфункцией периферической или центральной нервной системы, обычно спонтанная, жгучая, сочетана с гиперпатией. Такая боль называется нейропа-тической. Нейропатическая боль, наблюдаемая на фоне отсутствия поступления сенсорных импульсов в ЦНС, называется деафферентацион-ной болью.
Анатомия и физиология ноцицепции
Пути проведения болевой чувствительности
Болевые ощущения проводятся через трехней-ронные пути, которые передают ноцицептивный стимул от периферии в кору головного мозга (рис. 18-1). Тела первых нейронов находятся в спинномозговых узлах, расположенных в меж-позвонковных отверстиях. Каждый первый нейрон имеет один аксон, который делится на два отростка: один из них иннервирует периферические ткани, а другой в составе заднего корешка направляется в задний рог спинного мозга и заканчивается синапсом на клетках вторых нейронов. Аксон второго нейрона, тело которого лежит в заднем роге, направляется на противоположную сторону спинного мозга через переднюю белую спайку и входит в боковой канатик, где включается в состав спиноталамического пути. Второй нейрон заканчивается синапсом на клетках таламуса. Здесь лежит тело третьего нейрона, отросток которого проходит через внутреннюю капсулу и в составе лучистого венца достигает постцентральной извилины коры головного мозга.
Первые нейроны
Проксимальный отросток подавляющего большинства первых нейронов входит в спинкой мозг в составе заднего (чувствительного) корешка спинномозгового нерва в каждом шейном, грудном, поясничном и крестцовом сегменте. Некоторые немиелинизированные афферентные волокна (типа С) входят в спинной мозг в составе вентральных (двигательных) корешков. Этот феномен объясняет случаи, когда больные продолжают ощущать боль даже после пересечения задних корешков (такая операция называется ризотомией). Кроме того, есть сообщения о появлении боли при стимуляции вентральных корешков. В задних рогах аксоны первых нейронов переключаются не только на вторые нейроны, но и на вставочные нейроны, симпатические нейроны и двигательные нейроны из передних рогов.
Болевые импульсы из области головы передаются волокнами тройничного (V пара), лицевого (VII пара), языкоглоточного (IX пара) и блуждающего (X пара) нервов. Гассеров (тройничный) узел представляет собой скопление тел первых чувствительных нейронов, периферические отростки которых направляются в составе ветвей тройничного нерва — глазного нерва, верхнечелюстного нерва и нижнечелюстного нерва. Тела первых чувствительных нейронов лицевого нерва находятся в узле коленца, тела соответствующих нейронов языкоглоточного нерва — в верхнем и нижнем узлах языкоглоточного нерва, блуждающего нерва --в верхнем (соматическая иннервация) и нижнем (вегетативная иннервация) узле блуждающего нерва. Проксимальные отростки аксонов первых нейронов из этих узлов достигают ядер черепных нервов, где образуют синапсы со вторыми нейронами.
Вторые нейроны
После того как афферентные волокна входят в спинной мозг, они разделяются в соответствии с размерами, при этом толстые миелинизирован-ные волокна располагаются медиально, а тонкие немиелинизированные — латерально. Перед переключением на вторые нейроны в сером веществе ипсилатеральных задних рогов спинного мозга, некоторые волокна болевой чувствительности могут в составе проводящего пути Лиссауэра подниматься или опускаться на один-три сегмента спинного мозга. Во многих случаях связующим звеном между первыми и вторыми нейронами являются вставочные нейроны. Согласно Рекседу, серое вещество спинного мозга разделено на 10 пластин, или слоев, идущих в направлении от продолговатого мозга каудально (рис. 18-2 и табл. 18-4). Первые шесть пластин, которые формируют задние рога, воспринимают всю афферентную информацию и являются основным местом модуляции боли посредством восходящих и нисходящих влияний (см. далее). Вторые нейроны функционально представляют собой либо ноци-цептивно-специфичные нейроны, либо нейроны широкого динамизма. Ноцицептивно-специфичные нейроны реагируют только на ноцицептивные стимулы, в то время как нейроны широкого динамизма воспринимают по волокнам Аβ, Аδ и С также и не-ноцицептивные афферентные импульсы.
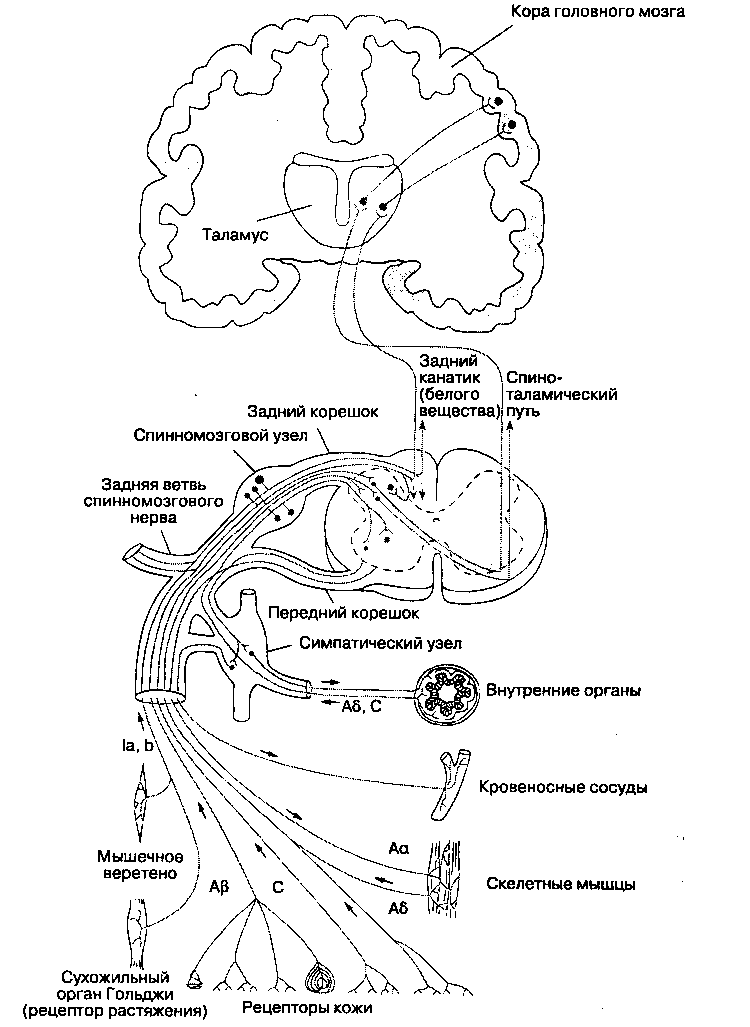
Рис. 18-1. Пути проведения болевой чувствительности
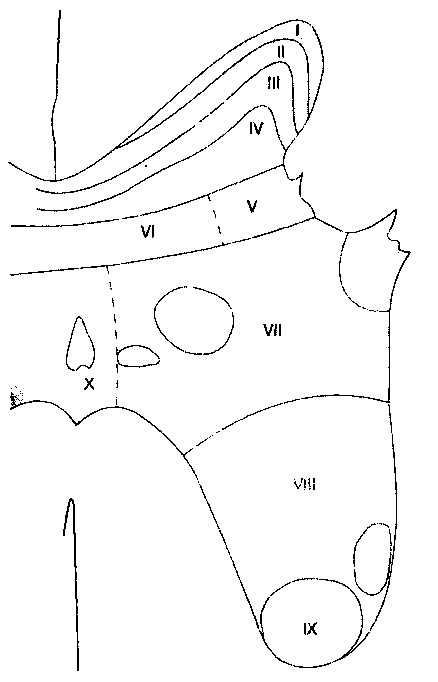
Рис. 18-2. Слои серого вещества спинного мозга по Рекседу
Ноцицептивно-специфичные нейроны находятся в I пластине, имеют дискретные соматические рецепторные поля, в норме находятся в состоянии покоя и реагируют только на высокопороговую ноцицептивную стимуляцию, плохо кодируя ее интенсивность. Нейроны широкого динамизма — наиболее распространенный тип клеток в веществе задних рогов. Хотя нейроны широкого динамизма находятся во всех участках задних рогов, в большей степени они сконцентрированы в V пластине. При повторяющейся стимуляции частота импульсации нейронов широкого динамизма ступенчато возрастает по экспоненте ("реакция испуга"), даже если интенсивность стимула не увеличивается. Подобно ноцицептивно-специфичным нейронам, нейроны широкого динамизма имеют обширные рецепторные поля.
Большинство ноцицептивных волокон типа С имеют коллатерали или заканчиваются на вторых нейронах в I, II и, в меньшей степени, в V пластине. В отличие от них, ноцицептивные волокна типа Аδ образуют синапсы преимущественно в пластинах I и V, и, в меньшей степени, в X пластине. Клетки I пластины реагируют главным образом на ноцицептивные импульсы из кожи и глубоких соматических структур. Пластина II, называемая также студенистым веществом (substantia gelatinosa), содержит много вставочных нейронов и играет большую роль в восприятии и модуляции ноцицептивных импульсов с кожи. Пластина II представляет особый интерес, поскольку считается, что именно она — главное место действия опиоидов. Пластины III и IV воспринимают в основном неноцицептив-ные сенсорные импульсы. Передние (двигательные) рога формируются преимущественно VIII и IX пластинами. VII пластина носит название латерального промежуточного столба и содержит тела преганглионарных симпатических нейронов.
Висцеральные афферентные волокна заканчиваются в основном в V пластине, в меньшей степени — в I. Эти две пластины представляют собой зону центральной конвергенции соматических и висцеральных импульсов. V пластина реагирует на ноцицептивные и неноцицептивные сенсорные импульсы, воспринимает соматическую и висцеральную боль. Феномен конвергенции (схождения) висцеральных и соматических сенсорных импульсов клинически проявляется иррадиацией боли (табл. 18-3). В отличие от соматических волокон, висцеральных ноцицептивных волокон меньше, они более диффузно распределены, активируют относительно большее количество нейронов в спинном мозге и не имеют соматотопической организации.
А. Спиноталамический путь. Аксоны большинства вторых нейронов направляются на противоположную сторону спинного мозга через переднюю белую спайку, включаются в состав спи-ноталамического пути и достигают таламуса, ретикулярной формации, ядра шва и центрального серого вещества (околоводопроводного). Спино-таламический путь — главный путь проведения болевой чувствительности — проходит в переднела-теральном отделе белого вещества спинного мозга. Этот восходящий путь можно разделить на латеральный pi медиальный. Аксоны второго нейрона латерального спиноталамического пути (синоним — неоспиноталамический путь) заканчиваются синапсом на клетках вентральных заднелатераль-ных ядер таламуса. Латеральный спиноталамичес-кий путь обеспечивает восприятие дискримина-тивных аспектов боли — таких как локализация, интенсивность и длительность. Аксоны второго нейрона медиального спиноталамического пути (синоним — палеоспиноталамический путь) заканчиваются синапсом на клетках медиальных отделов таламуса. Медиальный спиноталамический путь обеспечивает восприятие вегетативных и эмоциональных аспектов боли. Некоторые волокна спиноталамического тракта заканчиваются на клетках центрального серого вещества и могут служить важным связующим звеном между восходящими и нисходящими проводящими путями (см. ниже). Коллатеральные волокна образуют синапсы на нейронах активирующей ретикулярной формации и гипоталамуса, что обеспечивает реакцию активации при болевой стимуляции.
