Задачи занятия. Усвоить анатомию фасциально-мышечных пространств и особенности опорной функции стопы. Ознакомиться с основными этиологическими факторами развития сдс, узнать патогенез трофических изменений
| Вид материала | Документы |
- Методические рекомендации для студентов III курса стоматологического факультета к практическим, 421.09kb.
- Методические рекомендации для практического занятия №11, 107.83kb.
- И наименование занятия, 108.9kb.
- Теория размерности общих топологических пространств, 31.25kb.
- Тема №1. Общие основы педагогики. Педагогика в высшем медицинском образовании. Цель, 1679.51kb.
- Задачи занятия: познакомить учащихся с основными направлениями и особенностями развития, 332.78kb.
- Общий план строения сустава. 11. Добавочные образования суставов и их функциональные, 33.63kb.
- Задачи занятия Усвоить морфологические субстраты для развития хирургических осложнений, 291.18kb.
- Лекция по микробиологии. Гепатиты, 66.17kb.
- Задачи: Изучить предмет метод и структуру изучения курса Ознакомиться с состояние агропромышленного, 4441.19kb.
Мотивационная характеристика темы. Сахарный диабет (СД) является актуальной проблемой современной медицины. Количество больных сахарным диабетом ежегодно увеличивается. Согласно эпидемиологическим данным, каждые 10-15 лет число больных СД удваивается. При сохранении зарегистрированных темпов прироста число больных сахарным диабетом к 2010 году достигнет 215 млн.
Несмотря на успехи инсулинотерапии, летальность при СД продолжает расти. Растет и количество больных с СД, возникшим после деструктивно-некротических панкреатитов.
Актуальным остается вопрос лечения одного из самых грозных осложнений СД – синдрома диабетической стопы (СДС). Успех лечения этого осложнения зависит от координированной работы хирургов, эндокринологов, терапевтов и других специалистов.
Цели занятия: на основании полученных ранее данных нормальной и патологической анатомии, физиологии, биохимии изучить этиологию, патогенез, клинику, диагностику и лечебную тактику при синдроме диабетической стопы и способы профилактики гнойно-некротических осложнений.
Задачи занятия.
- Усвоить анатомию фасциально-мышечных пространств и особенности опорной функции стопы.
- Ознакомиться с основными этиологическими факторами развития СДС, узнать патогенез трофических изменений.
- Усвоить основные клинические проявления CДС, оценить данные анамнеза и физикального осмотра при этой патологии.
- Ознакомиться с принципами клинического обследования пациентов с СДС.
- Анализировать результаты лабораторных методов диагностики при нейропатической, ишемической и смешанной формах СДС.
- Освоить лечебную тактику и ознакомиться с видами операций при СДС.
- Изучить способы профилактики гнойно-некротических изменений у пациентов с СДС.
Требования к исходному уровню знаний.
Для успешного и полного освоения темы необходимо повторить:
- нормальную и топографическую анатомию нижней конечности;
- физиологию, патофизиологию, биохимию углеводного обмена.
Контрольные вопросы из смежных дисциплин
- Как обеспечивается опорная функция стопы?
- Какие особенности кровоснабжение стопы?
- Какие изменения происходят в сосудах, нервных стволах и костях при нарушении углеводного обмена?
Контрольные вопросы по теме занятия
- Синдром диабетической стопы. Понятие, этиология, патогенез.
- Клинические формы СДС.
- Виды поражения стопы при нейропатической форме СДС. Способы диагностики.
- Лечение нейропатической формы СДС.
- Проявления ишемической формы СДС. Способы диагностики.
- Консервативное лечение ишемической формы СДС.
- Показания к оперативному лечению при ишемической форме. Виды операций.
- Причины развития гнойно-некротических осложнений СДС.
- Виды операций при гнойно-некротических процессах на стопе.
- Понятие об ампутации.
- Способы ампутации на различных уровнях нижней конечности.
СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
это комплекс анатомо-функциональных изменений, который встречается в различной форме у 30-80 % больных сахарным диабетом, характеризующийся развитием поражения:
- артериального русла – ангиопатия;
- периферической нервной системы – нейропатия;
- костей и суставов – остеоартропатия;
- кожи стопы и присоединения инфекции.
Указанные факторы представляют непосредственную угрозу развития гнойно-некротических процессов и гангрены конечности.
Диабетическая ангиопатия
Этот термин объединяет специфические для сахарного диабета (СД) поражения мелких сосудов-капилляров, артериол, венул (микроангиопатии) и атеросклероз артерий среднего и крупного калибра (макроангиопатии).
Определяющим фактором в патогенезе развития поражений тканей стопы при СД является нарушение микроциркуляции. Существенную роль в этом процессе играют изменения реологических свойств крови. Высокая агрегационная способность форменных элементов, повышение содержания фибриногена, патологическая жесткость эритроцитов приводят к нарушению микроциркуляции, замедлению кровотока и внутрисосудистой агрегации тромбоцитов и эритроцитов (развитию сладж-синдрома). Вязкость плазмы крови при СД повышается вследствие гиперлипидемии и гипергликемии.
Гиперлипидемия ведет к повреждению эндотелия сосудистой стенки, что изменяет адгезивные и агрегационные свойства тромбоцитов.
Изменения происходят и в базальной мембране капилляров. Это сравнительно аморфный фибриллярный слой, располагающийся между эндотелием и мышечными клетками. При СД отмечается утолщение базальной мембраны вследствие дисфункции мезангиальных клеток. Это приводит к нарушению проницаемости мембраны и отложению фибрина в стенке капилляра, что ведет к повреждению мелких сосудов. Но этот процесс частично обратим, и полная компенсация углеводного обмена на протяжении длительного времени способствует уменьшению толщины базальной мембраны. У больных с декомпенсированным СД толщина базальной мембраны прогрессивно увеличивается, усугубляя нарушения кровообращения.
Существенным фактором развития диабетической микроангиопатии является повышение содержания в эритроцитах гликозилированного гемоглобина. В результате теряется способность к транспорту кислорода, развивается гипоксия, приводящая к ранним изменениям стенки сосудов микроциркуляторного русла.
Таким образом, патогенез развития микроангиопатии при СД можно представить следующим образом:
- ухудшение кровотока с последующей гипоксией и ухудшением питания эндотелия;
- нарушение обмена углеводов в базальной мембране и соединительной ткани;
- утолщение базальной мембраны;
- снижение способности эритроцитов к деформации, что приводит к повышению давления в капиллярах;
- повышение проницаемости сосудистой стенки для макромолекул;
- нарушение микроциркуляции.
Под воздействием инфекции в сосудах стопы развивается тромбоз, который усиливает явления ишемии и способствует развитию гангренозно-некротических изменений.
Поражения крупных сосудов (макроангиопатии) у больных с диабетом встречаются в виде: а) атеросклероза – жировые бляшки на интиме; б) кальцинирующего склероза Минкеберга; в) диффузного фиброза интимы. Эти формы встречаются в коронарных, мозговых, почечных артериях и артериях верхних и нижних конечностей.
Атеросклеротические изменения артерий крупного и среднего калибра при СД практически не отличаются от таковых у лиц, не больных сахарным диабетом, но при СД такие изменения развиваются в более раннем возрасте и быстрее прогрессируют.
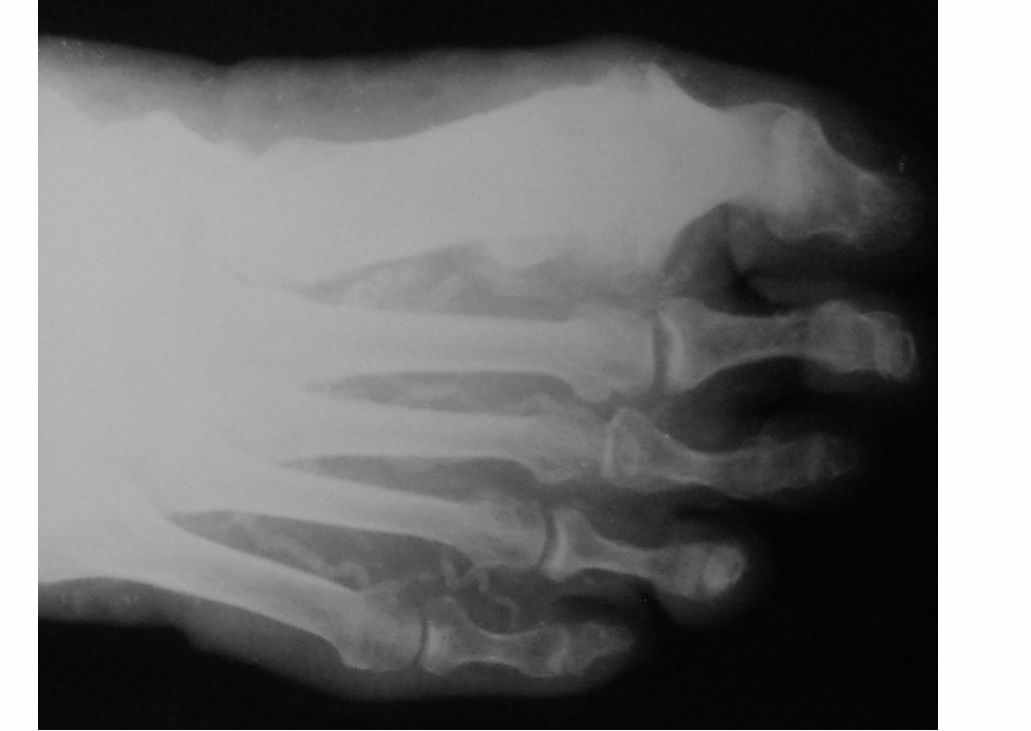
Рис. 1. Склероз Минкеберга при сахарном диабете.
Кальцифицирующий склероз Минкеберга развивается в сосудах таза и нижних конечностей и встречается при длительном течении СД.
Фиброзное утолщение крупных сосудов возникает уже в детстве и постепенно прогрессирует в течение всей жизни. Первые изменения обычно наблюдаются в местах отхождения менее крупных сосудов. Атеросклеротические процессы начинаются с внутреннего слоя сосудов с постепенным вовлечением среднего слоя, где разрушаются эластические мембраны. На интиме вследствие гликозилирования белков, коллагена и соединительнотканных элементов сосуда и иммобилизации липопротеидов низкой плотности (ЛНП) появляются атеросклеротические бляшки, которые подвергаются некрозу, изъязвлению, кальцификации. При этом могут образовываться как первичные, так и вторичные тромбы, приводящие к окклюзии артерий и нарушению кровообращения.
Атеросклеротические изменения сосудов у больных диабетом имеют и свои особенности.
Во-первых, окклюзии артерий при СД имеют многосегментарный характер, часто двусторонний и диффузный. Тогда как у больных без диабета они, как правило, бывают с одной стороны и включают поражения единичного сегмента артериального русла. Во-вторых,при СД чаще поражаются периферические сосуды, локализованные ниже коленного сустава (большеберцовая и малоберцовая артерии, мелкие сосуды и артериолы), у больных без СД атеросклеротические изменения располагаются в более крупных артериях. Коллатерали при СД вовлечены в патологический процесс, что не отмечается у больных без диабета. Скорость развития некротических изменений тканей нижних конечностей выше при диабетической макроангиопатии.
Поражения сосудов крупного и среднего калибра (макроангиопатия) у больных СД встречается на 8-10 лет раньше, чем у их сверстников, не страдающих этим заболеванием.
Диабетическая нейропатия
Проявлениями диабетической нейропатии являются нарушения чувствительности, снижение сухожильных рефлексов и двигательные расстройства, ведущие к нарушению функции стопы и повреждению ее кожи.
Нейропатия является осложнением, зависящим от длительности и частоты декомпенсации сахарного диабета. Установлена взаимосвязь между нейропатией и ангиопатией, хотя не всегда удается четко определить причину и следствие.
Диабетическая нейропатия развивается вследствие метаболических нарушений в периферических нервах. Основной является гипотеза накопления сорбитола (продукта обмена глюкозы) в нервной ткани. В норме это накопление незначительно – до 1 %, при гипергликемии переход глюкозы в сорбитол возрастает до 7-8 %. Сорбитол, накапливаясь в леммоцитах периферических нервов, вызывает их дегенерацию, сегментарную демиелинизацию.
Р
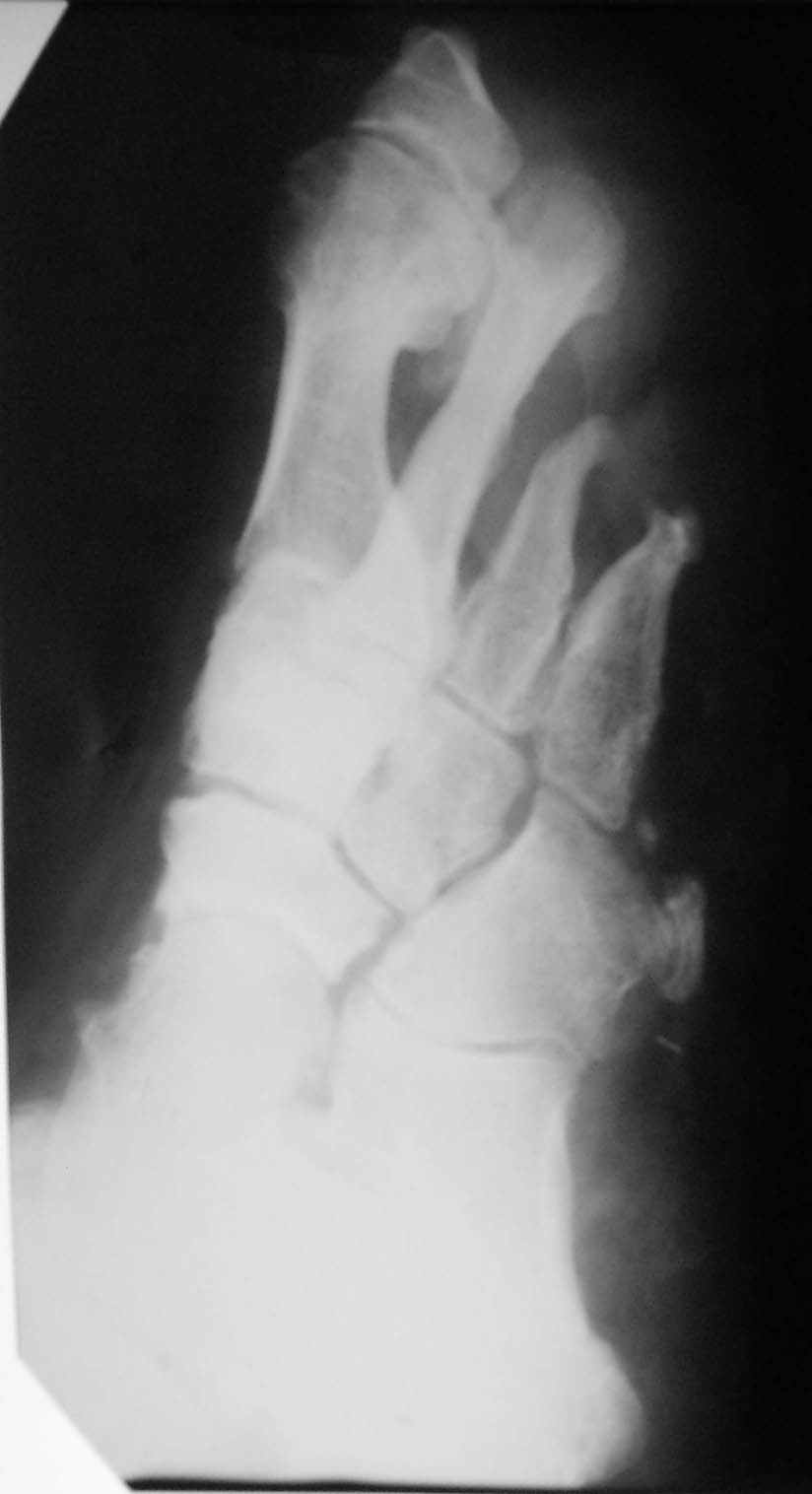 ис.2. Диабетическая остеоартропатия
ис.2. Диабетическая остеоартропатияДегенеративные изменения в двигательных нервах ведут к прогрессирующей атрофии мышц стопы, ее деформации, смене «точек опоры», что способствует развитию повреждений и инфицированию мягких тканей. Дегенеративные изменения чувствительных нервов характеризуются увеличением травматических повреждений стопы и числа гнойно-воспалительных заболеваний. Болевые ощущения при нейропатии резко снижены или отсутствуют, вследствие чего больные обращаются к врачу уже при наличии развернутой и запущенной картины гнойно-некротического процесса.
Поражения вегетативной нервной системы сопровождается уменьшением потоотделения на стопе, вследствие чего кожа становится сухой, чаще образуются мозоли и трещины, являющиеся входными воротами инфекции и приводящие к отеку тканей стопы, что ухудшает микроциркуляцию. Основные проявления дегенеративных изменений вегетативной нервной системы при диабете связаны с денервацией сосудов.
Таким образом, в формировании «стопы диабетика» и развитии гнойно-некротических заболеваний стопы, диабетическая ангиопатия и нейропатия вызывают взаимоотягчающие патологические процессы, ведущие к резкому нарушению микроциркуляции в тканях стопы и развитию язвенно-некротических поражений.
Диабетическая остеоартропатия
В патогенезе диабетической остеоартропатии играют роль несколько факторов. Основное место отводится инсулиновой недостаточности. Четко установлена зависимость выраженности остеопатии от степени компенсации СД. При дефиците инсулина снижается активность остеобластов и возникает отрицательный азотистый баланс, что ведет к снижению костной массы. Увеличение секреции глюкокортикоидов, снижение секреции половых гормонов в сочетании с недостаточностью инсулина способствует повышению активности остеокластов и уменьшению белковой матрицы кости. Изменение секреции кальций-регулирующих гормонов при СД приводят к нарушению ее минерализации.
Изучая изменения стопы при диабетической остеоартропатии необходимо остановиться на особенностях ее опорной функции в норме.
Точками наибольшей нагрузки являются пятка, поперечный свод, внешний продольный свод и пальцы. При шаге и постановке стопы на поверхность первой принимает нагрузку пяточная кость. Затем вес тела переносится вперед и нагрузка перераспределяется по внешнему продольному своду, в результате чего он уплощается, сохраняя амортизационные качества. При дальнейшем выдвижении центра тяжести туловища весь вес переносится на поперечный свод и частично – на пальцы стопы. Поперечный свод становится плоским, амортизируя значительную часть нагрузки. В последний момент толчка стопы от поверхности наибольшая нагрузка приходится на головки плюсневых костей и пальцы, поперечный свод становится совсем плоским и берет на себя основную нагрузку.
При CДС деструктивно-некротические изменения развиваются в первую очередь в тех зонах стопы, которые подвергаются повышенной нагрузке при ходьбе.
Наиболее характерными проявлениями диабетической остеоартропатии являются так называемые кубическая стопа и трофическое поражение костей. Клинически «кубическая стопа» - это медленно прогрессирующее припухание мягких тканей стопы при отсутствии воспаления или накопления жидкости. В дальнейшем изменяется структура костей, разъединяются межплюсневые суставы, затрудняется и нарушается походка. Увеличивается объем и деформируется голеностопный сустав, развивается продольное и поперечное плоскостопие. Изменяются пальцы, приобретая клювовидный или молоткообразный вид. При рентгенографии определяется остеопороз, деструкция или фрагментация костных структур вплоть до спонтанных переломов.
Поражение суставов при СД протекает в виде остеоартрита и остеолизиса, чаще в области дистальных отделов метатарзальных костей стопы и проксимальных отделов фаланг пальцев. При этом отмечаются болезненность, отечность и покраснение в области пораженных суставов. При стойкой компенсации СД в пораженных тканях спонтанно и полностью восстанавливается структура пораженных костей.
Классификация синдрома диабетической стопы
На основании решений 1-го Международного симпозиума по диабетической стопе (Нидерланды, 1991 г.) выделяют следующие клинические формы:
- нейропатическая (нейропатическая инфицированная стопа),
- ишемическая (ишемическая гангренозная стопа),
- смешанная форма (нейро-ишемическая).
По стадиям клинического проявления выделяют:
- асептическую (раннюю) стадию,
- инфицированную (позднюю) стадию.
Асептическая стадия включает такие проявления, как трещины, гиперкератозы, остеопороз, остеолизис, акральные некрозы, сухие гангрены пальцев либо всей стопы. При этой стадии срочные операции не показаны.
Инфицированная стадия развивается после присоединения микрофлоры и нарастания гнойно-некротических процессов на стопах, приводящих к влажной гангрене локального или генерализованного характера. В этой стадии требуются неотложные оперативные вмешательства.
По распространенности гнойно-некротических изменений тканей стопы выделяют:
- локальные изменения,
- распространенные изменения.
В группу локальных изменений включены все те процессы, которые не имеют тенденции к распространению процесса по площади и глубине (участки сухого некроза, гангрена одного или нескольких пальцев, поражение одного клетчаточного пространства).
В группу распространенных изменений включены те процессы, которые вовлекают не менее двух клетчаточных пространств, поражение фаланг с тарзальными и метатарзальными костями стопы.
НЕЙРОПАТИЧЕСКАЯ ФОРМА CДС
При нейропатической форме отмечается преимущественное нарушение функции периферической и вегетативной нервных систем, что является дополнительным фактором нарушения микроциркуляции. Автономная нейропатия и нарушение симпатической нервной системы способствует повышенному кровотоку в нижних конечностях и особенно в стопе благодаря паралитическому расширению шунтов между артериолами и венулами. Такая повышенная циркуляция крови в коже при нейропатической форме СДС обеспечивает повышенную температуру ее поверхности и усиленное кровенаполнение кожных вен с усилением их рисунка.
Через указанные шунты происходит сброс артериальной крови в венозное русло, минуя капиллярную и микроциркуляторную сеть. Развивается своеобразный синдром «обкрадывания» кровотока в микроциркуляторном русле. Вместе с этим поражение прекапилляров приводит к изменению гидростатического давления капиллярной сети, а это нарушает микроциркуляцию и приводит к образованию некротических язв.

Рис. 3. Нейропатическая язва
Происходит своеобразная деформация стопы, обусловленная нарушением баланса между мышцами-сгибателями и разгибателями с преобладанием тонуса разгибателей. Это приводит к изменению точек опоры и появлению патологических точек давления при ходьбе, которые являются местом образования нейропатических безболезненных язв. Происходит выпячивание головок плюсневых костей и образование в этих местах на коже гиперкератозов, а затем изъязвлений, чему способствует снижение микроциркуляции и резкое уменьшение болевой чувствительности.
Таким образом, нейропатическая форма характеризуется специфической деформацией стоп, гиперестезией и парестезией пальцев и голеностопных суставов, снижением всех видов периферической чувствительности, отсутствием болевого синдрома в области язвенных дефектов на стопе, сохраненной пульсацией на артериях стоп. Окраска и кожная температура – в пределах нормы, отмечаются изъязвления и гиперкератозы в точках избыточного нагрузочного давления.
Часто наблюдаются парестезии, которые проявляются ощущением покалывания, ползания мурашек, онемения, зябкости, жжения.
Отмечаются жалобы на чувство тяжести и слабости в симметричных участках конечностей и боль различной интенсивности. Наблюдается снижение всех видов чувствительности. Часто возникают парастезии, а болевой синдром проявляется в большей степени по ночам. Характерно снижение болевой и температурной чувствительности, что и является причиной снижения внимания к травматическим повреждениям стопы (вросший ноготь, уколы, порезы), что ведет к развитию изъязвлений и гнойных осложнений с неблагоприятным прогнозом. Часто отмечаются болезненные тонические судороги в икроножных мышцах, снижение сухожильных рефлексов.
Диагностика нейропатической формы CДС
- неврологическое исследование болевой, тактильной, температурной чувствительности
- электромиография
- биотензиметрия (определение порога вибрационной чувствительности)
- рентгенография или ультразвуковой сканирование стопы
- бак. посев из язв стопы
Виды поражения стоп при нейропатической форме СДС
- нейропатические язвы
- нейропатические отеки
- диабетическая остеоартропатия
Лечение нейропатической формы CДС
- Коррекция метаболического статуса:
- При инсулинозависимом сахарном диабете – интенсификация режима, инсулинотерапии, ориентируясь на показатель гликемии не выше 9-10 ммоль/л.
- При инсулинонезависимом СД назначение инсулина
- При инсулинозависимом сахарном диабете – интенсификация режима, инсулинотерапии, ориентируясь на показатель гликемии не выше 9-10 ммоль/л.
- Антибиотикотерапия. В начале лечения - антибиотики широкого спектра действия, в последующем коррекция с учетом результатов бактериограммы.
- Разгрузка пораженного участка с использованием специальной разгрузочной обуви, костылей, гипсовой лангеты, кресла-каталки.
- Местное лечение язв с использованием антисептиков (р-ры марганцевокислого калия, 0,05 % р-р хлоргексидина, 1 % р-р диоксидина) и репарантов (актовегина, солкосерила).
- Анальгетики (анальгин, баралгин, промедол)
- Средства патогенетической терапии (производное α-липоевой кислоты 600 мг ежедневно в течение 2-4 недель, тиоктацид, комбинация витаминов В6, В12 и В1, мильгамма)
- Остеогенон
ИШЕМИЧЕСКАЯ ФОРМА СДС
О
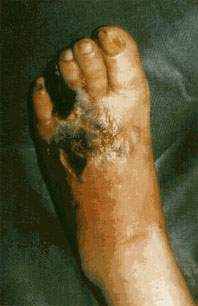 сновное значение в формировании ишемической формы CДС имеют ангиопатии (в первую очередь макроангиопатии). Больные предъявляют жалобы на чувство холода в ногах, зябкость стоп, боли в ногах в покое, особенно по ночам, перемежающуюся хромоту.
сновное значение в формировании ишемической формы CДС имеют ангиопатии (в первую очередь макроангиопатии). Больные предъявляют жалобы на чувство холода в ногах, зябкость стоп, боли в ногах в покое, особенно по ночам, перемежающуюся хромоту. Рис. 4. Сухая гангрена стопы.
Последняя характеризуется болями в икроножных мышцах голени при ходьбе, из-за чего больные вынуждены останавливаться и отдыхать. Боли уменьшаются после небольшого отдыха в связи с восстановлением энерго- и кислородообеспечения мышц. У больных с ишемической формой СДС интенсивность болей уменьшается при свешивании ноги с кровати.
При обследовании кожа стопы бледная или цианотичная, холодная на ощупь, отсутствует или резко снижена пульсация на артериях стопы. В приподнятом положении отмечается побледнение конечности и замедленное наполнение поверхностных вен. Отмечается истончение кожи, атрофия подкожной клетчатки, а затем и мышц нижней конечности.
Нарушение трофики кожных покровов приводит к снижению местного иммунитета и потере барьерных свойств против микроорганизмов, обитающих на коже. Это приводит к различным гнойно-воспалительным осложнениям.
Характерной особенностью ангиопатии при сахарном диабете является то, что по мере прогрессирования ишемии и ухудшения объективного состояния пораженной конечности, интенсивность болевого синдрома уменьшается вследствие прогрессирования нейропатии. Снижение интенсивности болей создает ложное представление о якобы имеющемся улучшении состоямия.
Возможно развитие синдрома «синего пальца», что связано с локальной ишемией при с тромбозе пальцевой артерии, что может привести к гангрене пальца и развитию флегмоны стопы.
Гангрена одного или нескольких пальцев стопы протекает по типу сухой гангрены с хорошо выраженной демаркационной линией. Это обусловлено особенностями поражения артерий, кровоснабжающих пальцы стоп. Артерии теряют свои коллатеральные и коммуникантные ветви, и развивается «обрыв концевых артерий», когда кровоснабжение пальца осуществляется только единственной артерией, окклюзия которой приводит к его полной ишемии.
Клиническая классификация для облитерирующих заболеваний сосудов, предложенная А.А. Вишневским (1973), применима и для ишемической формы СДС.
- Стадия компенсации, проявляющаяся умеренными кратковременными болями в области стопы, «ломотой» в I пальце стопы или в пяточной области, выпадением волос.
- Стадия субкомпенсации, проявляющаяся парастезиями, беспричинной «усталостью в ногах», появлением кратковременных, но довольно интенсивных приступов перемежающейся хромоты.
- Прегангренозная стадия, проявляющаяся резко выраженной перемежающейся хромотой. Постоянными болями при ходьбе и в покое.
- Гангренозная стадия, проявляющаяся гангреной сегмента нижней конечности.
Диагностика ишемической формы СДС
- Допплерометрия или допплерография
- Дуплексное сканирование артерий
- Ангиография нижних конечностей
- Реовазография ног
- Измерение сегментарного артериального давления (лодыжечно-плечевой индекс). Соотношение артериального давления на голени и на плече в норме 1,0, при окклюзионных поражениях 0,8.
- Транскутанная оксиметрия, т.е. исследование напряжения кислорода в тканях. Критический уровень составляет 30 мм рт.ст.
Лечение ишемической формы СДС
Консервативное:
- Нормализация углеводного обмена:
- диетотерапия;
- назначение инсулина в адекватной дозе.
- диетотерапия;
- Купирование явлений ишемии стопы:
- реологические растворы (реополиглюкин);
- дезагреганты (трентал, курантил);
- антикоагулянты (фрагмин);
- спазмолитики;
- вазапростан.
- Профилактика инфекционных осложнений:
- антибиотики широкого спектра действия.
- Местное лечение некротических процессов:
- антисептики;
- ультразвуковая кавитация.
- Симптоматическая терапия сопутствующих заболеваний.
При отсутствии эффекта от консервативного лечения и наличии условий для выполнения реконструктивных сосудистых операций возможны следующие вмешательства:
- протезирование бифуркации аорты,
- аортобифеморальное шинтирование,
- аутовенозное бедренно-подколенное шинтирование,
- эндартерэктомии из общей, глубокой, поверхностной бедренных и подколенной артерии с пластикой сосуда.
НЕЙРОИШЕМИЧЕСКАЯ (СМЕШАННАЯ) ФОРМА СДС
В основе лежит развитие одновременно диабетической полинейропатии и макроангиопатии. Ведущие проявления зависят от преобладания одного из рассмотренных патологических механизмов, взаимоотягочающих друг друга. При этой форме имеет место все то многообразие локальных изменений, характерных как для нейропатической, так и для ишемической форм CДС.
Данный тип CДС особенно опасен, поскольку боли, наблюдающиеся при ишемическом поражении ног длительное время остаются мало выраженными. Поздно диагностируемые ишемические нарушения на стопах зачастую приводят к развитию необратимых изменений в тканях.
ГНОЙНО-НЕКРОТИЧЕСКИЕ ОСЛОЖНЕНИЯ СДС
В развитии гнойно-некротических процессов на стопе предрасполагающими факторами являются недостаточность периферического кровообращения, сердечно-сосудистая недостаточность и отеки стопы различного генеза. Именно отек является пусковым механизмом в развитии гангрены стопы при СД.
Гнойно-некротические осложнения CДС проявляются отеками, гиперемией, повышением кожной температуры и наличием гнойных ран, участков ограниченного или распространенного некроза, свищей с выделением костных фрагментов.
Присоединение гнойной инфекции может стать причиной декомпенсации СД, что отрицательно влияет на динамику местного процесса, способствует его генерализации и представляет угрозу для жизни пациента.
Указанные факторы требуют оперативного вмешательства с учетом анатомии фасциально-мышечных пространств стопы.
Фасциально-мышечные пространства стопы
Фасции стопы являются непосредственными продолжениями фасций голени.
Фасция тыльной поверхности тонкая и фиксируется на отдельных костных точках, а в области залегания мышц делится на два листка, образующих ложа для поверхностных мышц тыла стопы.
Н

 а подошвенной стороне поверхностная фасция толще, в средней части состоит из продольно идущих фиброзных пучков и носит название подошвенного апоневроза. Наружная поверхность подошвенного апоневроза сращена с кожей при помощи соединительных пучков. Пространства между пучками заполнены жировой клетчаткой.
а подошвенной стороне поверхностная фасция толще, в средней части состоит из продольно идущих фиброзных пучков и носит название подошвенного апоневроза. Наружная поверхность подошвенного апоневроза сращена с кожей при помощи соединительных пучков. Пространства между пучками заполнены жировой клетчаткой.

Рис.5 Способы дренирования флегмоны стопы.
Глубокая фасция подошвенной поверхности стопы срастается с поверхностями плюсневых костей, образуя вместе с фасцией тыльной поверхности четыре межплюсневых промежутка.
Подошвенный апоневроз и глубокая подошвенная фасция соединены между собой продольными перегородками, образуя три фасциальных влагалища: медиальное, латеральное и среднее, каждое из которых содержит соответствующую группу мышц подошвенной поверхности стопы.
Таким образом, на подошвенной поверхности имеются четыре фасциальных футляра: медиальный, латеральный, срединный и ложе межкостных мышц. Медиальный и латеральный футляры более замкнутые. Срединное ложе разделено на два отдела листками глубокой фасции. Глубокое пространство срединного ложа называется подошвенным каналом, он проксимально продолжается в пяточный канал, который сообщается с глубоким ложем задней поверхности голени.
Указанные особенности имеют значение при распространении гнойно-некротического процесса.
Виды хирургических вмешательств при гнойно-некротических процессах на стопе:
1.экстренные (в течение 1 суток),
2.срочные (в течение 1-3 суток),
3.плановые.
В 1989г. в г.Сент-Винсент (Италия) по инициативе ВОЗ состоялся общеевропейский форум, посвященный совершенствованию противодиабетической помощи и борьбе с осложнениями СД. Разработана программа «Diabetes Care», которую называют Сент-Винсентской декларацией. Одна из целей этой программы – снижение числа ампутаций нижних конечностей и максимального сохранения опорной функции стопы у больных с СДС.
Показаниями к экстренным операциям при гнойно-некротических осложнениях СДС являются:
- Флегмона стопы
- Флегмона стопы с переходом на голень
- Анаэробная гангрена стопы и голени
Виды операций:
- При флегмонах операция заключается во вскрытии и дренировании гнойного очага, некрэктомии. Доступы – линейные или S-образные. Обязательно удаление субстрата, поддерживающего инфекцию – выполнение некрэктомии, удаление сухожилий в пределах гнойного очага. Признаки жизнеспособности тканей – хорошая кровоточивость, блестящая поверхность, хорошая сократимость.
- п
 ри анаэробной гангрене стопы и голени выполняется высокая ампутация бедра, рана ведется открытым способом.
ри анаэробной гангрене стопы и голени выполняется высокая ампутация бедра, рана ведется открытым способом.

Шопар

Лисфранк

Шарп

Рис.6. Виды ампутаций стопы
Местное лечение гнойно-некротических осложнений СДС:
- Обработка раневой поверхности пульсирующей струей антисептика, обработка ультразвуком (УЗ-кавитация ран).
- В первую фазу раневого процесса (эксудации) – применение антисептиков (диоксидин, хлоргексидин, фурацилин, перекись водорода).
- Во вторую и третью фазы раневого процесса (пролиферации и репарации) – применение препаратов, стимулирующих обменные процессы в тканях, т.н. репаранты (левомиколь, левосин, актовегин, куриозин).
Показания к срочным операциям (в течение 1-3 суток):
- Глубокие абсцессы стопы.
- Гнойные раны, не имеющие адекватного дренирования.
- Недренируемые гнойные затеки.
- Прогрессирующая влажная гангрена стопы.
- Угроза развития септического состояния при гнойно-некротической флегмоне стопы.
Виды операций: ампутации и экзартикуляции.
Показания к «высоким» ампутациям (на бедре и голени):
- обширные ишемические некрозы стопы,
- влажная гангрена стопы с распространением инфекции на голень,
- декомпенсированная ишемия с болевым синдромом, не поддающаяся консервативной терапии, и при невозможности выполнения сосудистой операции.

Рис.7. Виды ампутаций пальцев стопы.
Показания к ампутациям пальцев стопы (одного или нескольких):
- сухая или влажная гангрена пальцев
- гнойно-деструктивные остеоартриты
- остеомиелит фаланг пальца с локальным гнойно-некротическим процессом.
Ампутация основной фаланги пальца сочетается с резекцией головки одноименной плюсневой кости для создания благоприятных условий для заживления раны.
Способы выполнения ампутаций:
- Гильотинный способ, при котором все мягкие ткани пересекаются на одном уровне с костью. Этот способ показан только в случаях, когда необходимо быстрое усечение конечности (например, при молниеносном развитии анаэробной инфекции).
- Круговой способ, при котором круговым разрезом рассекают кожу и подкожную клетчатку, затем по краю сократившейся кожи – мышцы, затем – кость. Но формируется воронкообразный и втянутый рубец, спаянный с костным опилом, что затрудняет протезирование.
- Лоскутный способ, при котором выкраиваются 2 кожно-фасциально-мышечных лоскута (передний и задний), которые укрывают опил кости. В результате послеоперационный рубец подвижен, мало болезненен, не препятствует протезированию. Этот способ является оптимальным для создания функциональной культи конечности.
Показания к плановым операциям:
- хронический остеомиелит костей стопы;
- вторичные некрозы в ране после ранее выполненных операций (этапные некрэктомии);
- длительно существующие, обширные трофические язвы с деструктивными остеоартропатиями.
Профилактика развития СДС и его гнойно-некротических осложнений
- Диетотерапия.
- Нормализация углеводного обмена, при необходимости – назначение инсулинотерапии.
- Регулярные осмотры ног пациента с сахарным диабетом при его визите к врачу.
- Обучение пациентов уходу за ногами: ежедневные ванночки с обработкой межпальцевых промежутков, уход за ногтевыми пластинками, своевременное лечение микозных и других инфекционных поражений стоп, использование питательных и увлажняющих кремов, при наличии натоптышей – ношение ортопедических стелек. При появлении дефектов кожи стопы – использование антисептиков и немедленное обращение к врачу.
Ситуационные задачи
- Больной А., 60 лет страдает сахарным диабетом 2-го типа в течение 10 лет. Поступил с жалобами на изменение цвета I пальца правой стопы, боли в правой стопе. При осмотре I палец правой стопы черного цвета, имеется его патологическая подвижность. Тыльная и подошвенная поверхность стопы отечны, по медиальному краю подошвенной поверхности стопы участок гиперемии с флюктуацией. Пульсация артерий стопы снижена. Температура тела 37,4º С. Рентгенологически определяется остеомиелит фаланг I пальца правой стопы. Гликемия 18 ммоль/л, больной принимает пероральные сахароснижающие препараты (манинил). Ваш диагноз? Какова тактика лечения?
- Больной Б., 65 лет страдает сахарным диабетом 2-го типа в течение 20 лет. Поступил с жалобами на боли в левой стопе и голени, интенсивные не купирующиеся анальгетиками. Больной спит 1-2 часа в сутки, свешивая ногу с кровати с целью уменьшить боль. При осмотре пальцы стопы черного цвета, стопа отечна, холодная на ощупь. Пульсация на бедренной артерии удовлетворительная, на подколенной артерии и артериях стопы не определяется. Активные движения стопой не возможны, пассивные – ограничены. Температура тела 37,5º С. Рентгенологически определяется остеомиелит плюсневых костей и фаланг пальцев. Гликемия 12 ммоль/л. Ваш диагноз? Какова тактика лечения?
- Больной В., 55 лет страдает сахарным диабетом 2-го типа в течение 10 лет. Поступил с жалобами на боли в правой стопе, интенсивного характера, нарушающие сон, длительно не купирующиеся. Пальцы правой стопы черного цвета, стопа отечна, гиперемировна, инфильтрирована с флюктуацией в среднем медиальном фасциальном канале подошвенной поверхности. Пульсация бедренных и подколенных артерий сохранена, пульсация артерий стопы не определяется. Активные движения в голеностопном суставе сохранены, болезненны. Рентгенологически определяется остеомиелит фаланг пальцев левой стопы. Гликемия 16 ммоль/л. Ваш диагноз? Какова тактика лечения?
- Больной Г., 60 лет страдает сахарным диабетом 2-го типа в течение 20 лет. Поступил с жалобами на парастезии, жгучие боли в стопе, нарушение чувствительности правой стопы. Имеется --- деформация 1-го пальца стопы и молоткообразная деформация 2-го пальца. Стопа теплая на ощупь, вены заполнены, напряжены, на подошвенной поверхности в области головок 2 и 3 плюсневых костей трофическая язва 2х3 см с плотными валикообразнымикраями. Поперечный и продольный своды стопы отсутствуют. Пульсация артерий удовлетворительная, во всех сегментах. Гликемия 9 ммоль/л. Ваш диагноз? Какова тактика лечения?
- Больной д., 50 лет страдает сахарным диабетом 2-го типа. Поступил с жалобами на боли в левой стопе, повышение температуры тела 38º С. Указанные жалобы появились после того, как 3 дня назад наступил на острый предмет, поранил кожу стопы. При осмотре подошвенная поверхность стопы отечна, гиперемировна, инфильтрирована. Имеется отечность тыльной поверхности стопы. Трофических нарушений нет. Движения пальцев стопы не нарушены, болезненны. Продольный и поперечный своды стопы отсутствуют. Пульсация артерий удовлетворительная во всех сегментах. Гликемия 12 ммоль/л. Ваш диагноз? Какова тактика лечения?
Ответы к ситуационным задачам
1. Диагноз: Сахарный диабет II тип, субкомпенсация. CДС, ишемическая форма, ангиопатия сосудов ног, ст. IV. Гангрена I пальца правой стопы. Флегмона подошвенной поверхности правой стопы.
Тактика лечения: назначение инсулина, ампутация I пальца правой стопы с резекцией головки одноименной плюсневой кости, вскрытие и дренирование флегмоны стопы.
2. Диагноз: Сахарный диабет II тип, ст. субкомпенсации. CДС, ишемическая форма, диабетическая ангиопатия артерий ног, ст. IV. Гангрена левой стопы.
Тактика лечения: ампутация левой ноги на уровне средней трети бедра.
3. Диагноз: Сахарный диабет II тип, ст. субкомпенсации. CДС, ишемическая форма, диабетическая ангиопатия артерий ног, ст. IV. Гангрена пальцев правой стопы.
Тактика лечения: ампутация правой ноги на уровне верхней трети правой голени.
4. Диагноз: Сахарный диабет II тип, ст. компенсации. CДС, нейропатическая форма. Трофическая язва подошвенной поверхности стопы. Продольное и поперечное плоскостопие. --- деформация 1-го пальца стопы и молоткообразная деформация 2-го пальца.
Тактика лечения: разгрузочная обувь, ограничение нагрузки на ногу (костыли, каталка), перевязки с антисептиками и репарантами.
5. Диагноз: Сахарный диабет II тип, ст. субкомпенсации. CДС, нейропатическая форма. Флегмона подошвенной поверхности стопы
Тактика лечения: вскрытие и дренирование флегмоны стопы, перевязки с антисептиками.
Основная литература
- Курс лекций по частной хирургии / А.В. Шотт, В.А. Шотт – Мн: ООО «Асар», 2004.-528с, ил.
- Хирургические болезни: Учебник / Под ред. М.И. Кузина. – 3-е изд. перераб. и доп.- М: Медицина, 2002.- 784с.
Дополнительная литература
- Гришин И.Н., Чур Н.Н. Синдром диабетической стопы.- Мн: Белорусское издательское товарищество «Хата», 2000.-171с.
- Балаболкин М.И. Диабетология.- М: Медицина, 2000.-671с.
