Незабудкина анна севировна восстановительное лечение в комплексной терапии детей с бронхиальной астмой
| Вид материала | Автореферат |
- Личностные особенности характера детей с бронхиальной астмой и их взаимосвязь с показателями, 64.74kb.
- Global Initiative for Asthma Глобальной инициативы по бронхиальной астме, 154.96kb.
- Эффективность галотерапии в комплексе реабилитации при атопическом дерматите у детей, 61.6kb.
- Оптимизация лечебно диагностических мероприятий при патологии верхних отделов пищеварительного, 260.7kb.
- Глюкокортикоидные гормоны в лечении больных бронхиальной астмой, 35.3kb.
- Список заданий-рецептов к экзаменационным билетам по «внутренним болезням» для студентов, 20.58kb.
- Патофизиологическое обоснование использования интервальной гипоксической тренировки, 541.29kb.
- Аллергия, состояние противоинфекционной защиты и оптимизация лечения у больных бронхиальной, 327.27kb.
- Восстановительное лечение, 165.44kb.
- И. В. Юрков общая характеристика работы, 364.22kb.
На правах рукописи
НЕЗАБУДКИНА
АННА СЕВИРОВНА
ВОССТАНОВИТЕЛЬНОЕ ЛЕЧЕНИЕ В КОМПЛЕКСНОЙ
ТЕРАПИИ ДЕТЕЙ С БРОНХИАЛЬНОЙ АСТМОЙ
14.03.11 – восстановительная медицина, спортивная медицина, лечебная физкультура, курортология и физиотерапия
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
кандидата медицинских наук
Санкт-Петербург
2011
Работа выполнена на кафедре реабилитологии факультета повышения квалификации и профессиональной переподготовки ГОУ ВПО «Санкт-Петербургская государственная педиатрическая медицинская академия» Минздравсоцразвития России.
| Научный руководитель: | доктор медицинских наук, профессор Суслова Галина Анатольевна |
| Официальные оппоненты: | доктор медицинских наук, доцент Кутузова Александра Эмилиевна доктор медицинских наук, профессор Кирьянова Вера Васильевна |
| Ведущая организация: | ФГОУ ВПО «Военно-медицинская академия им. С.М. Кирова» МО РФ |
Защита диссертации состоится «____» ___________ 2011 г. в _____ часов на заседании диссертационного совета Д 208.090.06 при государственном бюджетном образовательном учреждении высшего профессионального образования «Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» Министерства здравоохранения и социального развития Российской Федерации (197022, Санкт-Петербург, ул. Л.Толстого, 6/8).
С диссертацией можно ознакомиться в библиотеке ГБОУ ВПО «СПбГМУ им. И.П. Павлова» Минздравсоцразвития России (197022, Санкт-Петербург, ул. Л.Толстого, 6/8).
Автореферат разослан «____»______________ 2011 г.
Ученый секретарь
диссертационного совета
доктор медицинских наук,
доцент Юрков И.В.

ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность темы. Бронхиальная астма как одно из наиболее распространённых хронических заболеваний в детском возрасте (10-12% популяции) является серьезной проблемой современной медицины (Геппе Н.А., Каганов С.Ю., 2002). Широкая распространенность бронхиальной астмы, а также возрастание удельного веса этого заболевания, особенно среди детского населения привело к тому, что проблема бронхиальной астмы рассматривается Всемирной Организацией Здравоохранения как приоритетная (GINA - Global INitiative for Asthma). Особенно актуальным для педиатрии явилось появление общероссийского медицинского документа – научно-практической Национальной программы по бронхиальной астме у детей (Национальная программа 2008).
Современное медикаментозное лечение (современные ингаляционные глюкокортикостероиды, 2- агонисты, комбинированные препараты, антилейкотриеновые препараты) и совершенствование средств доставки этих препаратов в дыхательные пути привело к уменьшению удельного веса больных с тяжелой БА и существенному расширению социальной адаптации и физической активности больных с данной патологией (Балаболкин И.И., Тарасова И.В., 2009). Вместе с тем, базовое фармакологическое лечение приводит к ряду побочных эффектов: ингаляционные глюкокортикостероиды, особенно в высоких дозах, вызывают нарушение роста и метаболизма костной ткани, остеопороз, дисфонию, кандидоз дыхательных путей, рефлекторный кашель и бронхоспазм, диссеминированную герпетическую инфекцию. При лечении кромонами возможен кашель и усиление бронхообструкции. При лечении b2–агонистами пролонгированного действия нередко возникает тахикардия, аритмии, увеличение пульсового давления, мышечный тремор, головокружение, головная боль, кардиалгия, потливость, повышение или понижение артериального давления (Княжеская Н.П., 2006, Лазарева Н.Б., Прозорова В.К., Архипов В.В., 2008). В тоже время известно, что методы немедикаментозного восстановительного лечения (рефлексотерапия, нормобарическая гипооксигенация, галотерапия и др.), согласно целому ряду клинических исследований весьма эффективны при терапии бронхиальной астмы (Геппе Н.А., Каганов С.Ю., 2002, Намазова-Баранова Л.С. с соавт., 2011). В научно-практической программе «Бронхиальная астма у детей: стратегия лечения и профилактика» (2008) отмечено, что немедикаментозные методы лечения бронхиальной астмы хорошо сочетаются с базисной терапией; позволяют уменьшить объем и длительность применения лекарственных препаратов; психологически хорошо переносятся детьми; при правильно выбранных показаниях не приводят к каким-либо осложнениям.
Основное лечебное действие методов немедикаментозного лечения состоит в том, чтобы путём максимально достижимого устранения причиннозначимых факторов внешней среды и применения методов тренирующей немедикаментозной терапии восстановить собственные саногенетические возможности организма, добиться компенсации биологических дефектов, которые на этапе клинически выраженной БА стали механизмами патогенеза, и добиться ремиссии БА при максимальном сокращении объёма лекарственной терапии или полной отмены лекарств. Лекарственная терапия действует на клеточном и субклеточном уровне, она либо добавляет недостающее, либо убирает избыточное. Тогда как немедикаментозная терапия – всегда организменное воздействие, работа на систему. Немедикаментозное лечение – это тренирующий метод, направленный на реставрацию того, что существовало до болезни, то есть восстановление нормального соотношения всех систем (Новик Г.А., 2001, Федосеев Г.Б., Трофимов В.И., 2006; Barnes, 1998; Wang Y. et al 2006).
Среди немедикаментозных методов нет таких, которые можно рассматривать как панацею для лечения больных БА (Частная аллергология …, 2001, Новик Г.А. 2001, Эфендиева К.Е 2005, Алексеева А.А. и соавт 2007). Каждый метод немедикаментозного лечения имеет свои показания и противопоказания, без учёта которых невозможно добиться ощутимого положительного результата. При правильном отборе больных для назначения тех или иных методов немедикаментозного лечения и при хорошей технике выполнения лечебных процедур хороший и отличный отдалённый (через 1–1,5 года) результат достигается у 60–80 % больных. (Новик Г.А., 2001; Алексеева А.А. и соавт., 2007).
Однако использование немедикаментозных методов лечения, а также их сочетание с медикаментозной терапией недостаточно подтверждено контролируемыми клиническими исследованиями. В связи с вышесказанным, актуальным можно считать изучение возможности применения немедикаментозных методов для повышения эффективности лечения. Это требует разработки системного подхода к выбору адекватных комплексов немедикаментозной и медикаментозной терапии, что, безусловно, повысит эффективность лечения.
Цель исследования:
Повысить эффективность лечения детей с бронхиальной астмой путем использования немедикаментозных методов в комплексной терапии.
Задачи исследования:
1. Разработать оригинальную методику ингаляционных проверочных тестов с возрастающими концентрациями NaCl для выявления и определения степени выраженности неспецифической гиперреактивности бронхов у детей с бронхиальной астмой.
2. Определить возможность применения ингаляционных проверочных тестов с возрастающими концентрациями NaCl, а также эндоназальных проверочных тестов с возрастающей концентрацией неинфекционного аллергена для оптимизации выбора немедикаментозных методов лечения у детей с бронхиальной астмой.
3. Изучить и сопоставить влияние на специфическую чувствительность и неспецифическую гиперреактивность дыхательных путей различных методов немедикаментозного лечения (галотерапия, нормобарическая гипооксигенация, иглорефлексотерапия) и медикаментозных методов (блокатора лейкотриеновых рецепторов-монтелукаста, специфическую иммунотерапию).
4. Изучить эффективность выбранных методов немедикаментозного и медикаментозного лечения с помощью анализа количества вызовов скорой помощи и госпитализаций у детей с бронхиальной астмой, наблюдающихся в ЦВЛ.
Научная новизна:
Впервые использованы оригинальные ингаляционные проверочные тесты с возрастающими концентрациями NaCl для определения адекватности выбранного медикаментозного или немедикаментозного лечения.
Впервые изучено влияние нормобарической гипооксигенации на неспецифическую гиперреактивность и специфическую чувствительность дыхательных путей, а также на степень контроля основных симптомов бронхиальной астмы и аллергического ринита у детей с бронхиальной астмой легкого течения (в соответствии с рекомендациями GINA).
Впервые изучено и сопоставлено влияние специфической иммунотерапии с аллергоидами Фосталь, рефлексотерапии и монтелукаста на специфическую чувствительность слизистых оболочек носа и степень контроля основных симптомов бронхиальной астмы и аллергического ринита у детей с бронхиальной астмой легкого течения.
Впервые изучено влияние курсов плацебо-контроля рефлексотерапией, нормобарической гипооксигенацией на динамику неспецифической гиперреактивности бронхов (по данным ингаляционных проверочных тестов с гипертоническими растворами NaCl) у детей с аллергической бронхиальной астмой.
Практическая значимость:
- Разработаны и внедрены методы сочетанного медикаментозного и восстановительного лечения у детей с бронхиальной астмой
- Показана возможность применения ингаляционных проверочных тестов с возрастающими концентрациями NaCl для выявления НГБР с целью выбора и оценки эффективности изолированного и комплексного лечения бронхиальной астмы у детей
- Предложена программа по использованию средств немедикаментозного лечения у больных с бронхиальной астмой, в зависимости от фазы заболевания, сопутствующей аллергической и неаллергической патологи.
Основные положения, выносимые на защиту:
- Применение ингаляционных проверочных тестов с возрастающими концентрациями NaCl и эндоназальных проверочных тестов с возрастающими концентрациями неинфекционного аллергена позволяет оценить степень выраженности неспецифической гиперреактивности и специфической чувствительности дыхательных путей, а также помогает осуществить выбор и объективизацию оценки эффективности лечения у детей с бронхиальной астмой и аллергическим ринитом.
- Методы немедикаментозного восстановительного лечения (нормобарическая гипооксигенация, рефлексотерапия),специфическая иммунотерапия и монтелукаст эффективны в снижении неспецифической гиперреактивности и специфической чувствительности дыхательных путей; комплексное лечение позволяет существенно повысить степень контроля симптомов бронхиальной астмы у детей.
- Использование средств немедикаментозного восстановительного лечения в сочетании с базовой медикаментозной терапией (ИГКС , недокромил натрия, монтелукаст, пролонгированные В2-агонисты) позволяет существенно снизить количество вызовов скорой помощи и частоту госпитализаций детей с бронхиальной астмой.
Личный вклад автора в получении результатов. Автором произведены: планирование диссертации, разработка формализованных информационных бланков (ФИБ), для изучения различных аспектов диагностики и лечения бронхиальной астмы. Доля участия автора в сборе информации - 80 %, а в анализе и обобщении материала – 100 %. Отдельные исследования выполнены совместно со специалистами ГОУ ВПО СПбГПМА Росздрава, Центра восстановительного лечения для детей с аллергическими заболеваниями Московского административного района Санкт-Петербурга. Самостоятельно выполнены все проверочные тесты и спирометрические исследования.
Апробация работы. Материалы диссертации доложены на следующих конгрессах:
- X Международный конгресс «Современные проблемы аллергологии, иммунологии и иммунофармакологии» посвященного 100-летию со дня рождения академика АМН А.Д.Адо, 2009 г.
- III Всероссийская Конференция «Аллергология и иммунология для практической педиатрии», 2010 г.
- V Российский форум «Здоровье детей: профилактика социально-значимых заболеваний», 2011 г., Санкт-Петербург
- «Проблемы и перспективы развития современной медицины», Гомель, 2011г.
- IV Всероссийская Конференция «Аллергология и иммунология для практической педиатрии», Москва, 2011 г.
- Проект по диссертации представлен на конкурс молодых ученых Союза педиатров России. Получил дипломы 1 и 2 степени (под руководством д.м.н. профессора Сусловой Г.А.), Санкт-Петербург, 2011г.
Реализация результатов исследования. Основные результаты работы используются при проведении практических занятий с врачами на кафедре реабилитологии ФПК и ПП ГОУ ВПО СПбГПМА Росздрава. Метод ИПТ с возрастающими концентрациями NaCl для объективизации выбора противорецидивного лечения у детей с аллергической бронхиальной астмой внедрен в работу СПбГУЗ «Биосвязь 3», ГБОУ ВПО СПбГПМА клиническая больница.
Объем и структура диссертации. Диссертация изложена на 110 страницах машинописного текста и состоит из введения, обзора литературы, материалов и методов исследования, результатов и обсуждения полученных данных, заключения, выводов, практических рекомендаций, списка литературы и приложений. Работа иллюстрирована 6 рисунками и 17 таблицами. Список литературы содержит 185 источников, в том числе 66 зарубежных авторов.
СОДЕРЖАНИЕ РАБОТЫ
Материалы и методы исследования
В работе использованы результаты наблюдения у 144 детей с легким течением персистирующей БА в фазе ремиссии и сопутствующим аллергическим ринитом в возрасте от 8 до 17 лет состоящих на учете в Центре восстановительного лечения для детей с аллергическими заболеваниями Московского административного района Санкт-Петербурга за период 2008-2010 гг.
В работе использовали клинико-лабораторные, аллергологические, функциональные и статистические методы.
а) Клинико-лабораторные методы исследования:
семейный анамнез, анамнез заболеваний, клинический анализ крови, мочи, кала (копрограмма, яйца гельминтов) все пациенты (или их родители) вели дневники наблюдения (самоконтроля) в которые ежедневно вносили сведения о наличии симптомов БА и ее эквивалентов, о приеме лечебных препаратов и данные пикфлоуметрии.
б) Аллергологические методы исследования.
Стандартная процедура аллергологического обследования (оценка атопического статуса ребенка) включала:
– семейный и индивидуальный атопический анамнез;
– данные комплексного клинического обследования (сопутствующие аллергические и другие заболевания);
– кожные скарификационные аллергологические пробы с бытовыми, эпидермальными, пыльцевыми аллергенами;
– эндоназальный проверочный тест с бытовыми и пыльцевыми аллергенами;
– лабораторные методы исследования – клинический анализ крови, содержание в сыворотке крови общего IgE (по данным иммуноферментного анализа – ИФА) и специфических IgE (методы ИФА).
Для подтверждения атопического генеза заболевания считали достаточным получение положительных результатов не менее 2 методов из 5 перечисленных выше у каждого пациента.
в) Функциональные методы исследования.
Спирометрия и проба на обратимость бронхиальной обструкции. Применяли спирограф Spirosift 5000 Fucuda Denshi (Япония). Перед исследованием отменяли бронхолитические препараты на срок, превышающий длительность их действия. Для анализа из трех технически удовлетворительных попыток отбирали попытку с наибольшим объемом форсированного выдоха за 1 секунду (ОФВ1). При этом второй по величине ОФВ1 отличался от наилучшего не более, чем на 5 %. При анализе спирограммы определяли степень бронхиальной обструкции (Enright et al., 1994): «Норма» (обструкция не выявлена) – все показатели превышают 80% от должного значения; легкие нарушения (легкая обструкция) – есть признаки нарушения бронхиальной проходимости по показателям кривой поток-объем, при этом ОФВ1 более 70% от должного; умеренные нарушения (умеренная обструкция) – ОФВ1 60–69% от должного; выраженные нарушения (тяжелая обструкция) – ОФВ1 менее 60% от должного.
Ингаляционный проверочный тест (ИПТ) с возрастающими концентрациями гипертонических растворов NaCl (%,мг).
ИПТ проводили в период стойкой ремиссии заболевания на аппарате PARI Провотест II. Для ингаляций использовали свежеприготовленные 0,9%(18мг), 1,8%(36 мг), 3,6%(72 мг), 7,2%(144 мг), 14,4%(288 мг), 28,8%(566 мг) растворы NaСl. Концентрацию 28,8% считали сверхпороговой и использовали в сомнительных случаях. Ингаляции проводили с интервалом в 3 мин. При возникновении на фоне ингаляции кашля, свистящего дыхания, снижения ОФВ1 на 12% и ПСВ на 20% данную концентрацию NaCl считали пороговой. Спровоцированный бронхоспазм купировали ингаляцией через спейсер препаратом сальбутамол в возрастной дозе.
Мониторинг пиковой скорости выдоха проводили с помощью пикфлоуметра («Clement Clark» Великобритания). Показатели пикфлоуметрии оценивали по общепринятой методике (Чучалин А.Г. и соавт., 1997; Коростовцев Д.С., Макарова И.В., 1998). Рассчитывали показатели среднесуточной проходимости бронхов (СПБ) и среднесуточной лабильности бронхов (СЛБ). Последний считали основным для контроля за течением БА, поскольку он отражает лабильность тонуса бронхов (гиперреактивность бронхов) у больных БА.
Эндоназальные проверочные тесты проводили больным в периоде стойкой ремиссии. За трое суток до проведения провокаций больным отменяли десенсибилизирующую терапию. Эндоназальные тесты проводились в утренние часы (9.00-12.00) с возрастающими 10-кратными разведениями аллергенов домашней пыли и пыльцы растений. Односторонний ринит или риноконьюктивит, спровоцированный аллергеном, купировали интраназальным введением симпатомиметика и пероральным приемом возрастной дозы Н1-блокатора (тавегил).
Таблица 1
Объем проведенных аллергологических и функциональных исследований
| Метод исследования | Кол-во больных | Кол-во исследований |
| Аллергологический анамнез | 144 | 144 |
| Скарификационные пробы | 144 | 2140 |
| Определение общ IgE в плазме крови | 144 | 144 |
| Определение специфических АТ к неинфекционным аллергенам | 144 | 610 |
| Эндоназальные проверочные тесты с неинфекционными аллергенами: С аллергенами пыльцы растений | 68 | 124 |
| С аллергенами домашней пыли | 10 | 18 |
| Провокационный проверочный тест с NaCl | 82 | 162 |
| Спироанализ | 144 | 288 |
| Тест на обратимость бронхиальной обструкции с ᵝ2 агонистом | 144 | 144 |
| ПФМ | 144 | Ежедневно 2 раза в сутки |
Методы лечения
Рефлексотерапия – проводилась стальными иглами отечественного производства № 1–8. Количество игл на процедуру – 4–5, длительность процедуры в зависимости от возраста – 10–30 минут. Применяли стандартные процедуры в зависимости от периода заболевания (период обострения или ремиссии) и выявленной сенсибилизации.
Стандартные сочетания точек акупунктуры, при изучении влияния на неспецифическую гиперреактивность бронхов.
При изучении влияния рефлексотерапии на НГРБ у детей с БА аллергической (по данным ИПТ с растворами NaCl) применяли следующие стандартные процедуры с воздействием на парные точки:
- хэ-гу (GI-4); цюй-чи (GI-11); цзу-сань-ли (Е-36).
- хэ-гу (GI-4); цюй-чи (GI-11); цзянь-юй (GI-15) ; цзянь-цзин (VB-21); да-чжуй (VG-14).
- ле-цюе (Р-7); сань-инь-цзяо (RР-6); тань-чжун (VC-17).
Стандартные сочетания точек акупунктуры, при изучении влияния на специфическую чувствительность слизистой носа.
При изучении влияния рефлексотерапии на специфическую чувствительность слизистой носа у детей с БА аллергической (по данным ЭПТ с пыльцевыми аллергенами) применяли следующие стандартные процедуры:
- хе-гу (GI-4); цзу-сань-ли (Е-36).
- цюй-чи (GI-11); фэн-лун (Е-40); ин-сян (GI-20).
- фэн-чи (VB-20); фэн-мэнь(V-12); да-чжуй(VG-14).
- цзянь-юй(GI-15); цзянь-цзин(VB-21); да-чжуй(VG-14).
- хе-гу(GI-4) ; цзу-сань-ли(Е-36); цуань-чжу (V-2); ин-сян(GI-20).
Рецептурный подход выбора точек акупунктуры при рефлексотерапии необходим для проведения контролируемых исследований в оценке эффективности этого метода у детей с БА.
Рефлексотерапию плацебо проводили путем введения игл вне точек акупунктуры (на расстоянии 1 сантиметра от вышеописанных точек).
СИТ проводили аллергоидами «Фосталь» в соответствии с инструкцией фирмы ABBOTТ (Британия).
Галотерапия проводилась в галопалатке фирмы «Аэромед», длительность процедуры 20–30 минут. Количество процедур – 10; периодичность процедур- 5 раз в неделю. Галотерапию плацебо проводили с включенным галогенератором, без заполнения натрием хлоридом (поваренной солью).
Нормобарическая гипооксигенация проводилась прерывистым методом на гипоксикаторе «Био-Нова 204» (Россия, Москва). Через аппарат поступала азотно-кислородная газовая смесь с уменьшенным, по сравнению с атмосферным воздухом, содержанием кислорода (10 % и 12 %). После каждой процедуры проводили измерение ПСВ, артериального давления, частоты дыхания и сердечных сокращений. Общее количество процедур – 10. Нормабарическую гипооксигенацию плацебо проводили с отключенным мешком-газосборником.
В исследование включались больные, не получавшие базовое медикаментозное лечение в течение 4 недель. В дальнейшем у этих больных проводили только вышеуказанные методики. В случае возникновения обострения бронхиальной астмы больные получали ингаляции Сальбутамола 4 раза в день в возрастной дозировки не более 3х дней.
Оценку эффективности лечения проводили по 4-х балльной шкале (А.Д. Зисельсон 1986, в модификации, адаптированной к задачам данного исследования)
1 балл – без динамики за период наблюдения;
2 балла – незначительное улучшение состояния (уменьшение частоты дневных симптомов бронхиальной астмы; ночные симптомы отсутствуют или редкие; уменьшение СЛБ до 15-20%; нет потребности в вызовах скорой помощи по поводу приступов БА; ограничение переносимости умеренных физических нагрузок);
3 балла – улучшение состояния (существенное уменьшение частоты дневных симптомов бронхиальной астмы (не чаще 2х раз в неделю), которые проходят самостоятельно или после однократного использования короткодействующего β2-агониста; ночные симптомы отсутствуют; утренний показатель ПСВ > 80 %; СЛБ 10-15%; нет потребности в вызовах скорой помощи по поводу приступов БА; переносимость физической нагрузки не нарушена);
4 балла – отсутствие симптомов заболевания.
При оценке эффективности комплексной терапии, а также монотерапии (РТ, ГТ, МОН, НГОГ, СИТ) учитывали динамику клинических симптомов, данных пикфлоуметрии, спирографии, ИПТ с NaCl и ЭПТ с неинфекционными аллергенами.
Методы статистической обработки.
Статистическая обработка материала выполнялась с использованием стандартных пакетов программ прикладного статистического анализа (Statistica for Windows v.6.0, Statgraphics v.7.0). Достоверность различий сравниваемых показателей оценивали по t-критерию Стьюдента. Использовали непараметрический критерий – парный критерий Вилкоксона Манна–Уитни. Различия считали достоверными при р <0,05.
Результаты исследования и их обсуждение
Исследование проводили у 144 детей с легкой БА и сопутствующим АР в возрасте от 8 до 17 лет. В предпубертатном возрасте, среди больных БА превалируют мальчики. Соотношение больных мальчиков к девочкам составило 1,3:1; к пубертатному периоду это соотношение выравнивалось. Отягощенная аллергологическая наследственность составила 75% , при этом у 17,2% ближайших родственников отмечена бронхиальная астма, атопический дерматит (47,2%), аллергический ринит (21,3%), ларинготрахеит (6%), лекарственная аллергия (4,2%), крапивница (2,1%), отек Квинке (2%). У 67,2% детей были отмечены проявления атопического дерматита на первом году жизни, что привело в дальнейшем к более раннему присоединению респираторного аллергического поражения. У 16% детей на первом году жизни впервые отмечен синдром бронхиальной обструкции. До 3х летнего возраста первые эпизоды бронхиальной обструкции возникли у половины детей. У большинства детей отмечалось сочетание бронхиальной астмы с другими аллергическими заболеваниями: аллергическим ринитом у 89,6%, (112 детей) атопическим дерматитом (проявления сохраняются после 1 года жизни) – у 45,6%, поллинозом – у 54,4%, крапивницей и/или отеком Квинке – у 25,6%. Проявления лекарственной аллергии отмечены у 14,4%, из них у каждого третьего ребенка отмечена аллергическая реакция на антибактериальные препараты (6 детей). Аллергическая реакция на витамины – у 3 детей, на анестетики – у 2 детей, на аспирин – у 1 ребенка. Наличие сопутствующей аллергической патологии является типичной для пациентов с атопической бронхиальной астмой (Емельянов А.В. и соавт., 2001, Макарова И.В., 2000, Ревякина В.А., 2000, Скучалина Л.Н. и соавт., 2001, Каганов С.Ю., 2002, Геппе Н.А., Национальная программа…, 2008, Leynaert B. Et al., 2000, Sconer D., 2000; GINA, 2010 Gissler et al., 1999; ISAAC, 1998; de Marco et al., 2000; Martinez, 2002; Rosenthal et al., 1993; Sears et al., 1993, Wright, 2002).
Всем больным проводилось полное аллергологическое обследование. По данным кожного скарификационного тестирования и иммуноферментного анализа с неинфекционными аллергенами у большинства больных выявлена сочетанная бытовая и эпидермальная сенсибилизация 49,6%, сочетанная бытовая и пыльцевая сенсибилизация у 17,6%, изолированная эпидермальная сенсибилизация не выявлена ни у одного больного, а изолированная пыльцевая отмечена только у 2 больных. Повышение уровня общего IgE (кЕ/л) отмечено у 82,4% больных. На момент исследования у 90,4% больных основные спирометрические показатели (ПСВ, ОФВ1, МОС 25-75) оказались в пределах возрастной нормы. У 9,6% при поведении спирометрии выявлены незначительные отклонения от возрастной нормы основных показателей (МОС не более 15%, ОФВ1 12%, ПСВ 12%). В этой группе больных изучали обратимость бронхиальной обструкции с помощью ингаляции сальбутамола в возрастной дозе, которая оказалась положительной у всех больных.
ИПТ с возрастающими концентрациями NaCl провели 82 больным с наличием в анамнезе НГРБ. ИПТ оказался положительным у 97,6% детей. Совпадение данных анамнеза о выраженности НГРБ и данных ИПТ с NaCl отмечено у 85,4%, r=0,9 (коэффициент корреляции). p<0,005
При сопоставлении степени выраженности специфической чувствительности слизистой носа у 70 больных по данным анамнеза и ЭПТ, полное совпадение получено у 82,8% (58 детей) r=0,8 (p<0,005). У 6 человек выявлена тяжелая степень специфической чувствительности слизистой носа при отсутствии данных анамнеза, и у 6 детей при наличии жалоб в анамнезе – ЭПТ с аллергенами оказался отрицательным.
Результаты лечения детей с аллергической бронхиальной астмой
При изучении влияния на неспецифическую гиперреактивность бронхов у 80 детей с бронхиальной астмой различных методов лечения (РТ-15ч, НГОГ-15ч, ГТ-15ч, МОН-15ч) использовали плацебо-контроль (РТ-плацебо-10ч, НГОГ-плацебо-10ч). В связи с отсутствием эффекта от применения галотерапии – ГТ - плацебо не проводили.
Получено существенное снижение гиперреактивности по данным ИПТ с NaCl при использование рефлексотерапии с 366,4 мг (288-576) до 734,5 мг (288-1152) – р˂0,005; нормобарической гипооксигенации с 364,5 мг (144-576) до 694,6мг (288-1152) – р˂0,005; монтелукаста с 321,6мг (72-576) до 710,3мг (288-1152) – р˂0,005, галотерапии с 323,5мг (72-576) до 415,3мг (144-576) – р˃0,1. Применение метода «плацебо» не привело к достоверным изменениям гиперреактивности бронхов.
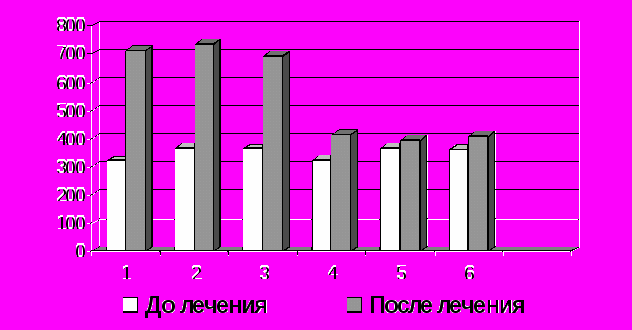
1
монтелукаст (МОН) 2 рефлексотерапия (РТ) 3 нормобарическая гипооксигенация (НГОГ)
4 галотерапия (ГТ) 5 рефлексотерапия-плацебо 6 нормобарическая гипооксигенация -плацебо
Рис.1. Динамика неспецифической гиперреактивности на фоне лечения (в мг)
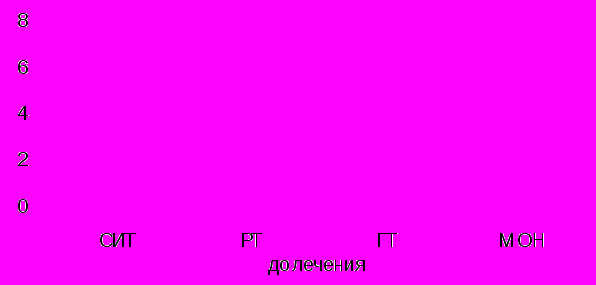 При изучении влияния на специфическую чувствительность слизистой носа у 64 детей с бронхиальной астмой различных методов лечения использовали специфическую иммунотерапию у 16 человек, рефлексотерапию у 15, монтелукаст у 18, галотерапию у 15. Наибольшее снижение специфической чувствительности слизистой носа получено при проведении специфической иммунотерапии с 6,3 (7-3) балла до 2,6 (4-1) балла р˂0,001. При проведении рефлексотерапии специфическая чувствительность достоверно снижалась с 5,6 (7-3) балла до 3,1 (6-2) балла – р˂0,005. Лечение монтелукастом также привело к снижению специфической чувствительности с 6,2 (7-3) балла до 3,6 (6-2) балла р˂0,005. Проведение галотерапии не привело к статистически достоверному снижению специфической чувствительности слизистой носа от 6,6 (7-4) балла до 5,9 (7-3) балла – р˃0,1.
При изучении влияния на специфическую чувствительность слизистой носа у 64 детей с бронхиальной астмой различных методов лечения использовали специфическую иммунотерапию у 16 человек, рефлексотерапию у 15, монтелукаст у 18, галотерапию у 15. Наибольшее снижение специфической чувствительности слизистой носа получено при проведении специфической иммунотерапии с 6,3 (7-3) балла до 2,6 (4-1) балла р˂0,001. При проведении рефлексотерапии специфическая чувствительность достоверно снижалась с 5,6 (7-3) балла до 3,1 (6-2) балла – р˂0,005. Лечение монтелукастом также привело к снижению специфической чувствительности с 6,2 (7-3) балла до 3,6 (6-2) балла р˂0,005. Проведение галотерапии не привело к статистически достоверному снижению специфической чувствительности слизистой носа от 6,6 (7-4) балла до 5,9 (7-3) балла – р˃0,1.Рис. 2. Динамика специфической чувствительности слизистой оболочки носа на фоне лечения (в баллах).
Подводя итог данного раздела по изучению различных методов лечения на специфическую чувствительность и неспецифическую гиперреактивность дыхательных путей у детей с аллергической бронхиальной астмой легкой степени, следует отметить следующее:
- Снижение специфической чувствительности и неспецифической гиперреактивности дыхательных путей, по данным ЭПТ с неинфекционными аллергенами и ИПТ с NaCl, позволяют осуществить выбор методов противорецидивной терапии у детей с аллергической бронхиальной астмой.
- Показано достоверное снижение специфической чувствительности и неспецифической гиперреактивности дыхательных путей у детей с аллергической бронхиальной астмой при использовании монтелукаста, рефлексотерапии и нормобарической гипооксигенации и специфической иммунотерапии. СИТ в большей степени снижает специфическую чувствительность слизистой оболочки носа. При этом подтверждена нецелесообразность использования галотерапии в качестве противорецидивного метода в отношении снижения специфической чувствительности и неспецифической гиперреактивности дыхательных путей у детей с аллергической бронхиальной астмой.
- Выявлено отсутствие влияния немедикаментозных методов в виде плацебо на специфическую чувствительность и неспецифическую гиперреактивность дыхательных путей. Эти результаты подвергают сомнению ряд исследований о неэффективности немедикаментозного восстановительного лечения.
Клиническую эффективность выбранных методов лечения изучали у 110 больных с аллергической бронхиальной астмой легкой степени. При проведении исследования 34 ребенка выбыли из исследования в связи с возникновением интеркурентных заболеваний (ОРЗ, коклюш, пневмония и др). В лечении использовали следующие противорецидивные методы: СИТ у 16 детей, МОН у 29, НГОГ у 15 , РТ у 30, ГТ у 20 . Срок катамнеза не менее 6 месяцев (при СИТ – 1 год). Эффективность галотерапии у больных с аллергической бронхиальной астмой оценивали после одного курса, при обострении основного заболевания на фоне ОРЗ с присоединением бактериальной инфекции. Длительные противорецидивные курсы галотерапии не проводили в связи с полученными нами данными о неэффективности этого метода в отношении специфической чувствительности и неспецифической гиперреактивности дыхательных путей. Комплексное лечение проводили у 22 больных при отсутствии эффекта от монотерапии. Сочетали СИТ с РТ и МОН, НГОГ с МОН, РТ с МОН.
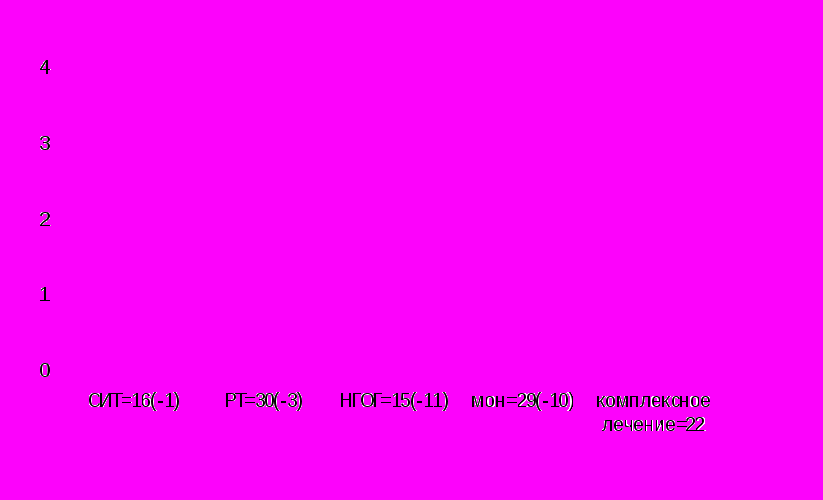
Рис. 3. Сопоставление клинической эффективности различных методов противорецидивирующего лечения у детей с аллергической бронхиальной астмой в баллах.
Наибольшая эффективность отмечена при использовании комплексного лечения 3,4 балла (2-4) и СИТ 3,2 балла (1-4). При НГОГ отмечена более низкая эффективность: 2,3 балла (1-3), примерно одинаковой эффективностью обладали РТ 2,8 балла (1-4) и МОН 2,7 балла (1-4). Высокая эффективность комплексного лечения подтверждает необходимость использования комплексного лечения (включающего медикаментозные и немедикаментозные средства) при проведении длительного противовоспалительного лечения у детей с аллергической бронхиальной астмой. Это позволяет существенно повысить не только эффективность самого противорецидивного лечения, но и ограничить нежелательные эффекты, которые могут возникать при использовании базового медикаментозного лечения, а также существенно повысить качество жизни детей с аллергической бронхиальной астмой и другими аллергическими заболеваниями дыхательных путей (аллергическим ринитом, поллинозом и др.).
Клиническую эффективность лечения сопутствующего персистирующего аллергического ринита оценивали у 90 детей с бронхиальной астмой.
Наилучшие результаты получены при использовании СИТ-3,4 балла (2-4) и комплексного лечения 3,4 балла (2-4) по сравнению с РТ и МОН которые оказались эффективны в одинаковой степени – 2,9 балла (1-4) Применение НГОГ не привело к значимым результатам– 1,4 балла (1-2).
Высокая эффективность специфической иммунотерапии, рефлексотерапии, монтелукаста и комплексного лечения становится понятной исходя из механизмов противоаллергического действия этих методов. Отсутствие эффекта при применении нормобарической гипооксигенации объясняется незначительностью ответа со стороны слизистых оболочек носа на гипоксемию, в связи, с чем этот метод не показан при лечении аллергического ринита.
Для определения роли восстановительного лечения в снижении частоты вызовов скорой помощи и госпитализаций детей с приступом БА, проведен анализ работы Центра восстановительного лечения для детей с аллергическими заболеваниями (с дневным стационаром) Московского административного района Санкт-Петербурга за 2008-2010 гг.
За данный период времени (с 2008 по 2010гг) частота вызовов детской скорой медицинской помощи к детям с бронхиальной астмой снизилась в 2 раза (2008 г. – 221; 2009 г. – 200; 2010 г. – 98). Основное количество вызовов было связано с приступом бронхиальной астмы (92,5 %), остальные (7,5 %) – с острой респираторной инфекцией без обострения бронхиальной астмы.
Для анализа частоты вызовов скорой помощи все дети состоящие на учете в Центре с зарегистрированным диагнозом «бронхиальная астма» разделены на 3 группы в зависимости от объема и регулярности получаемой терапии:
1 группа. Дети, регулярно посещающие Центр и получающие комплексную медикаментозную и немедикаментозную терапию (2008 г. – 273; 2009 г. – 270; 2010 г.– 312 детей);
2 группа. Дети, наблюдающиеся в Центре и получающие только медикаментозную базисную терапию (2008 г. – 280, 2009 г. – 274, 2010 г. – 326 детей);
3 группа. Дети, состоящие на учете в Центре, но обращающиеся только в периоде обострения БА (2008 г. – 385, 2009 г. – 330, 2010 г. – 324 детей).

Рис.4. Удельный вес вызовов скорой медицинской помощи к детям в связи с приступом бронхиальной астмы (средний показатель в % за 2008–2010 гг..).
Из представленных на рисунке 4 данных следует, что пациенты, получающие комплексную терапию бронхиальной астмы в условиях Центра, существенно реже вызывают скорую медицинскую помощь в связи с приступом или обострением бронхиальной астмы: в 3,7 раза реже, чем пациенты, получающие только базисную терапию; в 18,4 раза реже, чем пациенты, обращавшиеся в Центр лишь в периоде обострения.
Госпитализация детей с бронхиальной астмой по экстренным показаниям составила в 2008 г.-15чел, 2009 г.-12чел, в 2010г -10 чел. (12,3 чел в среднем за год)
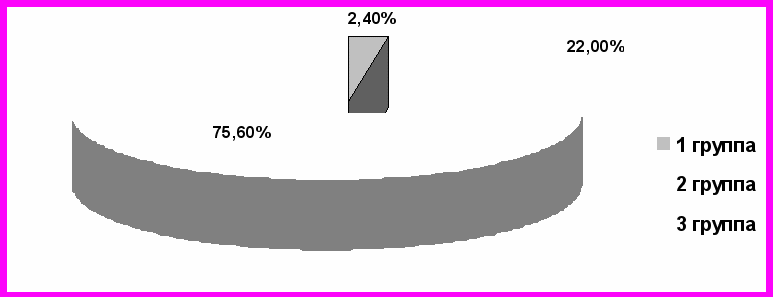
Рис. 5. Удельный вес экстренных госпитализаций детей с бронхиальной астмой (средний показатель в % за 2008–2010 гг.).
Из данных рисунка 5 следует, что наименьшее количество госпитализаций у пациентов 1 группы (р3-1˂0,001, р2-3˂0,005, р1-2 ˂0,005). За период 2008–2010 гг. только одному ребенку, получающему комплексное лечение бронхиальной астмы в условиях Центра, потребовалась экстренная госпитализация. Дети 1 и 2 группы госпитализируются в 3,1раза реже, чем дети 3 группы.
Из данных представленного раздела следует отметить, что низкая частота вызовов скорой помощи и госпитализаций детей 1 группы связана, прежде всего с высокой комплаентностью этих пациентов. Они получают весь комплекс медикаментозной и немедикаментозной терапии в условиях специализированного амбулаторного аллергологического центра, посещают аллергошколу для пациентов и родителей. У этих детей приступы астмы возникают намного реже, протекают легче. Пациенты могут купировать их самостоятельно с помощью небулайзера в домашних условиях или в Дневном стационаре Центра. Кроме того, родители обучены мерам предупреждения и адекватного лечения ОРЗ и вероятного на этом фоне обострения бронхиальной астмы.
Чрезвычайно важным является роль врача восстановительного лечения, аллерголога и психолога(исходя из структуры Центра), которые должны разъяснить больному и его родителям необходимость длительного комплексного лечения, которое приведет к повышению качества жизни и откроет перспективы в отношении адекватной социальной адаптации.
В заключение следует, отметить, что проведенное исследование позволило определить место методов восстановительного лечения в комплексной терапии детей с бронхиальной астмой. Научно обосновано влияние этих методов на специфическую чувствительность и неспецифическую гиперреактивность дыхательных путей. Кроме того показана возможность использования ИПТ с NaCl и ЭПТ с неинфекционными аллергенами для выбора превентивных методов лечения, а также для оценки и прогноза их эффективности при лечении детей с бронхиальной астмой. Несмотря на то, что в задачи нашей работы не входили фармакоэкономические исследования, известно, что затраты на неотложную помощь при купировании обострений БА (включая обслуживание бригадами скорой/неотложной помощи, госпитализацию и необходимые медикаменты) являются одними из самых больших в структуре затрат на лечение больного БА и занимают около 80 % (Чучалин А.Г. и др., 1999; Федосеев Г.Б и соавт., 2006; GINA, 2002-2010,). Таким образом, полученные нами данные по снижению частоты вызовов детской скорой медицинской помощи и экстренных госпитализаций детей с БА Московского района, и, в первую очередь, детей, постоянно получающих комплексное восстановительное и медикаментозное лечение в условиях Центра – важно также с точки зрения решения экономических аспектов здравоохранения.
ВЫВОДЫ
1. Предложенная методика ингаляционных проверочных тестов с возрастающими концентрациями NaCl позволяет не только выявить, но и определить степень выраженности НГРБ у детей с бронхиальной астмой.
2. Для оптимизации выбора немедикаментозных методов лечения необходимо использовать ингаляционные проверочные тесты с возрастающими концентрациями NaCl, а также эндоназальные проверочные тесты с возрастающей концентрацией неинфекционного аллергена.
3. Рефлексотерапия, специфическая иммунотерапия с аллергоидами и монтелукаст существенно уменьшали специфическую чувствительность слизистых оболочек носа по данным ЭПТ c неинфекционными аллергенами. При этом, рефлексотерапия, монтелукаст и нормобарическая гипооксигенация в значительной степени понижали НГРБ.
4. Терапия-плацебо оказалась неэффективной в отношении НГРБ по данным ИПТ с NaCl, галотерапия существенно не влияла на специфическую чувствительность слизистой носа и НГРБ. При этом, галотерапия оказалась значимо эффективной при сопутствующих инфекционных поражениях дыхательных путей.
4. При проведении комплексной (базовой медикаментозной и немедикаментозной восстановительной) терапии по поводу бронхиальной астмы существенно снижаются частота госпитализаций и вызовов скорой помощи по сравнению с детьми, находящимися на постоянном базовом медикаментозном лечении.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
- Ингаляционный проверочный тест с возрастающими концентрациями гипертонического раствора NaCl необходимо использовать для выявления неспецифической гиперреактивности бронхов, определения степени ее выраженности и для подтверждения диагноза БА.
- При выборе методов лечения больных с БА следует использовать показатели устойчивости дыхательных путей к ингаляциям с возрастающими концентрациями гипертонических растворов NaCl и интраназальных введений неинфекционных аллергенов.
- Необходимо внедрить в систему здравоохранения комплексное лечение (немедикаментозное и медикаментозное) в условиях районных Центров восстановительного лечения для детей с аллергическими заболеваниями.
Список работ, опубликованных по теме диссертации
- Потапова А.С. (Незабудкина А.С.). Роль комплексной терапии в снижении тяжести бронхиальной астмы у детей и подростков/ С.Н. Незабудкин, Т.И. Антонова, А.В. Шумилова, А.С. Потапова// XIV Национальный конгресс по болезням органов дыхания-14 ноября 2004: Тезисы докладов. - М., 2004. – С.98.
- Незабудкина А.С. Стационаросберегающие технологии в достижении контроля течения бронхиальной астмы у детей/ С.Н. Незабудкин, Т.И. Антонова, А.В. Ростова, А.С. Незабудкина, А.С. Березовский// Российский аллергологический журнал. - 2009. - №3. - выпуск 1. - С.57. (рекомендован ВАК).
- Незабудкина А.С. Эффективность различных методов при лечении гиперреактивности бронхов у детей с бронхиальной астмой/ С.Н. Незабудкин, Т.И. Антонова, А.С. Незабудкина, М.С. Рукуйжа, К.К. Шепеленко// Российский аллергологический журнал. - 2009. - №3. - выпуск 1. - С.447. (рекомендован ВАК).
- Незабудкина А.С. Место антагониста лейкотриеновых рецепторов (монтелукаста) в терапии персистирующей астмы легкого течения./ С.Н. Незабудкин, А.С. Березовский, Т.И. Антонова, А.С. Незабудкина// РМЖ. - 2010. - Т.18. - №24 .рекомендован ВАК).
- Незабудкина А.С. Восстановительное лечение в комплексной терапии детей с аллергическими заболеваниями дыхательных путей/ С.Н. Незабудкин, Т.И. Антонова, А.С. Березовский, А.С. Незабудкина// Научно-практическая конференция «Актуальные вопросы реабилитации и восстановительного лечения» 1-2 декабря 2010 г., СПб.: Сборник трудов. – СПб: СПбГПМА, 2010. – Ч. 1. – С.27-28.
- Незабудкина А.С. Роль комплексной терапии в снижении неспецифической гиперреактивности бронхов у детей с бронхиальной астмой/ С.Н. Незабудкин, А.С. Березовский, А.С. Незабудкина// Аллергология и иммунология в педиатрии. – 2010. - № 3(22). – С.47.
- Незабудкина А.С. Использование ингаляционных проверочных тестов с возрастающими концентрациями NaCl для объективизации и выбора комплексной терапии у детей с бронхиальной астмой/ А.С .Березовский, А.С. Незабудкина, Г.А. Суслова// Научно-практическая конференция «Проблемы и перспективы развития современной медицины»28 апреля 2011. – Гомель, 2011. - выпуск 3, том 1. – С.43-45.
- Незабудкина А.С. Ингаляционные провокационные пробы с гипертоническими растворами NaCl в диагностике и выборе базисной терапии больным бронхиальной астмой/ А.С. Березовский, А.С. Незабудкина// V Российский форум «Здоровье детей: профилактика социально-значимых заболеваний» 12-13 мая 2011: Материалы форума. – СПб, 2011. – С.30-36
СПИСОК СОКРАЩЕНИЙ
АР – аллергический ринит.
БА – бронхиальная астма.
ГТ – галотерапия.
ИПТ – ингаляционный проверочный тест с NaCl.
РТ – рефлексотерапия.
МОН – монтелукаст.
НГОГ – нормобарическая гипооксигенация.
НГРБ – неспецифическая гиперреактивность бронхов
СИТ – специфическая иммунотерапия.
Центр (ЦВЛ) – Центр восстановительного лечения для детей с аллергическими
заболеваниями.
ЭПТ – эндоназальные проверочные тесты с неинфекционными аллергенами
Ig Е – иммуноглобулин(ы) класса Е.
