Реабилитация детей с врожденной расщелиной верхней губы и неба в республике башкортостан 14. 00. 21 «Стоматология»
| Вид материала | Автореферат |
- Удк 616. 315. 317-007. 254-08(470. 57), 592.1kb.
- Обоснование применения новых технологий на ранних этапах комплексного лечения детей, 285.67kb.
- Стандарт медицинской помощи больным с расщелиной неба, расщелиной губы, расщелиной, 270.21kb.
- Эффективность современных методов диагностики и лечения в комплексной реабилитации, 597.29kb.
- Врожденные пороки развития лица, врожденные расщелины верхней губы и неба. Этиология,, 339.63kb.
- Д. А. Гричанюк Белорусская медицинская академия последиплом, 147.55kb.
- Коррекция речи у детей: взгляд ортодонта, 752.15kb.
- Ринолалия в зарубежной логопедии, 82.41kb.
- Едствий врожденной расщелины губы и нёба предполагает исправление расстройства речи,, 5502.94kb.
- План мероприятий по проведению Европейской недели иммунизации в Республике Башкортостан, 162.95kb.
Методы оценки состояния окружающей природной среды в Республике Башкортостан.
Основным материалом о состоянии окружающей природной среды в РБ являлись «Государственные доклады о состоянии окружающей природной среды в Республике Башкортостан» Государственного Комитета РБ по охране окружающей среды за последние 5 лет.
Экологический мониторинг проводился в рамках реализации программы создания единой государственной системы экологического мониторинга (ЕГСЭМ) Республики Башкортостан.
При этом нами использованы данные Республиканского центра приёма и обработки космической информации в составе: малой станции приёма информации со спутников «NOAA» (СКАНЭКС); малой станции приёма со спутников «Ресурс» (СКАН-Р); компьютерной сети для дешифрования, тематической обработки, интерпретации и архивации космических снимков; базы данных цифровых космических снимков на территории Республики Башкортостан с разрешением от 15 до 1000 метров в различных секторальных диапазонах.
Отдельно рассчитывались показатели для городов и районов с нефтехимической промышленностью (НХП).
Методы общей анестезии при хирургическом лечении врожденной расщелины верхней губы и неба.
При хирургическом лечении врожденной расщелины верхней губы и неба нами применен метод сбалансированной общей анестезии на основе севофлюрана с нтубацией трахеи (ИТ) – подгруппа 1, и установкой ларингеальной маски (ЛМ) – подгруппа 2 (патент РФ на изобретение № 2308980 от 27.10.2007 г.).
Размеры ЛМ подбирали в зависимости от массы тела (размер № 1,5 от 5 кг до 10 кг; размер № 2 от 10 кг до 20 кг; № 2,5 от 20 кг до 30 кг. Установка ЛМ проводилась по A. Brain. В обеих подгруппах пациентов проводилась искусственная вентиляция легких (ИВЛ) респиратором «SV-900С» по полузакрытому контуру, с режимом вентиляции с контролем по объему – VCV (volume controlled ventilation). FiO2 (фракция кислорода в дыхательной кислородо-воздушной смеси) 0,35.
Регистрация и контроль электрокардиограммы (ЭКГ), артериального давления систолического (АДс), артериального давления диастолического (АДд), среднего артериального давления (САД), частоты сердечных сокращений (ЧСС), SpO2 осуществлялась мониторами «Dinamap Plus 3720», фирмы «Сriticon» и «Agilent M3046A» фирмы «Hewlet Paсаrd» (США). Для проведения ИВЛ использовалcя наркозно-дыхательный аппарат «Servoventilator-900C» фирмы «Siemens» (Германия) с испарителем Sevoflurane Vaporizer 953. Рассчитывались сердечный индекс (СИ) и удельное периферическое сосудистое сопротивление (УПСС) с предварительным определением ударного объёма методом эхокардиографии аппаратом «Acuson Sypress» фирмы «Siemens» (США). Рассчитывался индекс работы левого желудочка (ИРЛЖ) по формуле: ИРЛЖ = (САД – 6) УИ 0,0136. В дальнейшем по общепринятым формулам проводился расчёт доставки кислорода (DO2). Индукция в общую анестезию проводилась севофлюраном (севораном) пошаговым – подачу анестетика в дыхательный контур начиналась с 1 об%, добавляя 0,5 об% на каждые 2–3 вдоха пациента или «болюсным» способом – концентрацию анестетика повышали в течение минуты до 8 об%.
После выключения сознания вводился фентанил (3 мкг/кг) и мышечный релаксант цисатракуриум бесилат 0,15 мг/кг детям, которым проводилась интубация трахеи. Пациентам с установкой ЛМ мышечный релаксант не вводился. Поддержание общей анестезии проводилось севораном 1,5–2,0 об%, и по показаниям – фентанилом (3 мкг/кг). Длительность хейлоринопластики составляла от 45 до 90 мин (в среднем 67,5±1,5 мин).
Модификация щадящей ураностафилопластики с применением статического подвешивания мягкого нёба аллосухожильной нитью с поперечным рассечением носовой слизистой.
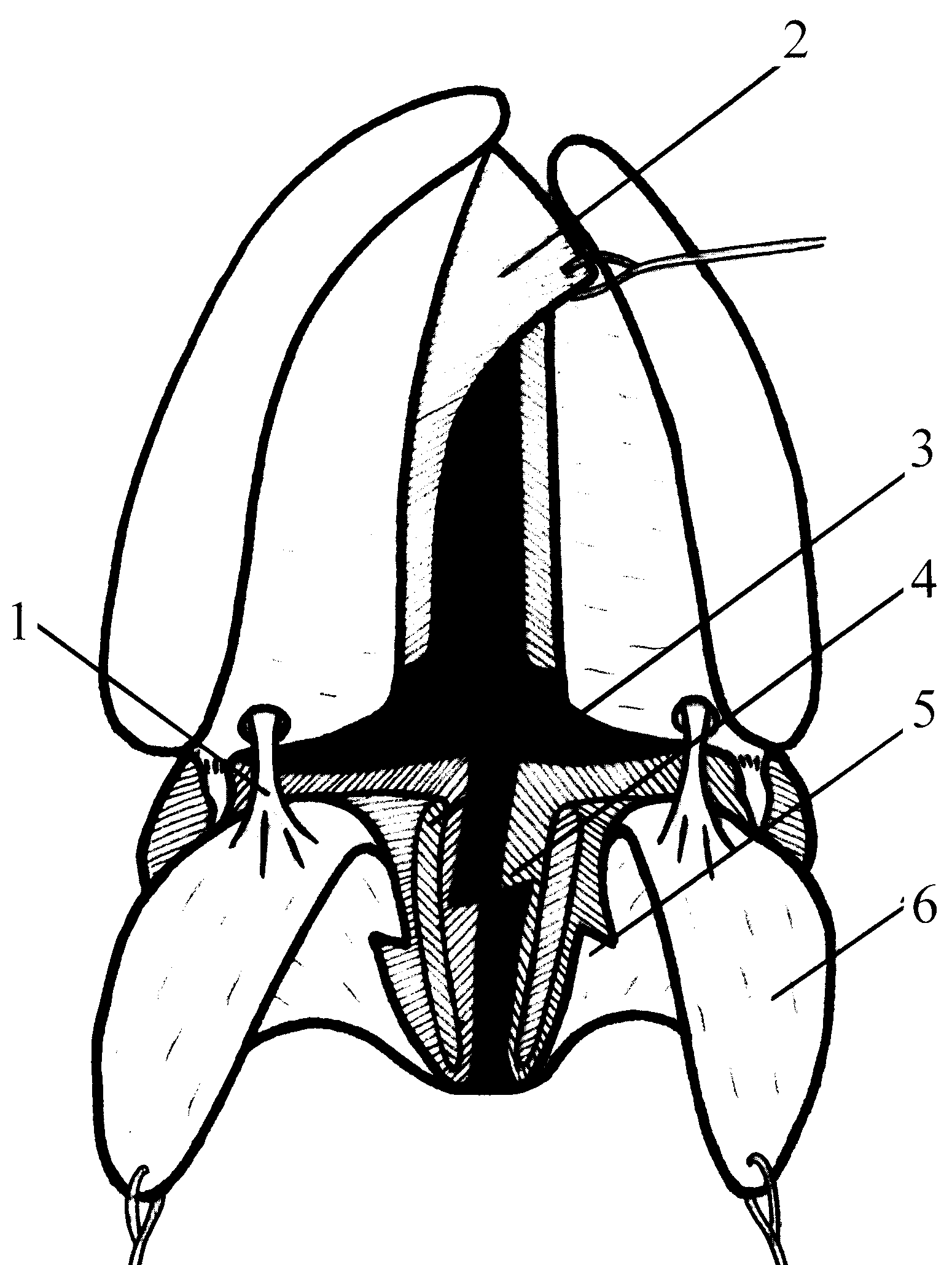
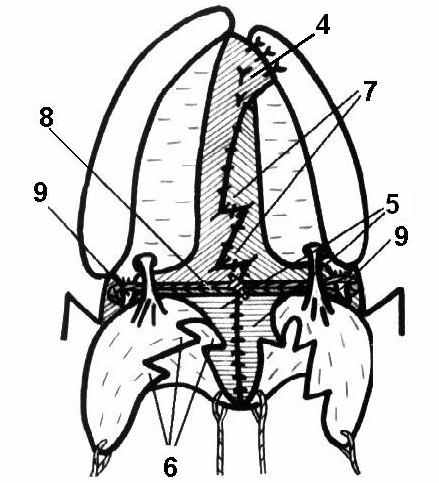
Модификация щадящей ураностафилопластики с применением пластики встречными треугольными лоскутами ротовой и носовой слизистой мягкого нёба и статического подвешивания мягкого нёба аллосухожильной нитью (с поперечным рассечением носовой слизистой) (патент РФ на изобретение № 2226990 от 20.04.04 г.) состоит в следующем: освежают края расщелины. В области твёрдого нёба разрез производят до кости. На малом фрагменте края освежают от язычка до резцов, на большом фрагменте в переднем отделе разрез переходит на слизисто-надкостничный лоскут и идёт косо по направлению к резцу. Затем проводят разрезы до кости по слизистой внутренней поверхности альвеолярного отростка малого и большого фрагмента. Затем выполняют разрез от последнего верхнего моляра по крылочелюстной складке, не доходя до шейки последнего нижнего зуба 0,5–0,7 мм. В глубине разреза широким распатором тупо раздвигают клетчатку до внутренней крыловидной мышцы, надламывают крючок крыловидного отростка клиновидной кости и смещают к средней линии вместе с прикреплёнными к ней мышцами. Затем со стороны альвеолярного отростка отслаивают слизисто-надкостничные лоскуты до большого нёбного отверстия. Затем мобилизуют сосудисто-нервные пучки (1). В переднем отделе треугольный лоскут (2) на большом фрагменте деэпителизируют, отслаивают от кости, опрокидывают на 180° и укладывают на передний отдел нёбной пластинки малого фрагмента (рис. 1а). Затем производят отслойку слизистой оболочки носа от заднего края твёрдого нёба и носовой поверхности нёбных отростков верхней челюсти. После чего отступают на 1,5 см вверх, и рассекают носовую слизистую от края расщелины в косом направлении позади заднего края альвеолярного отростка до крючковидной кости. После этого нёбные лоскуты (6) на сосудистых ножках свободно смещают кзади и к средней линии. Мышцы отслаивают от прилежащей носовой и ротовой слизистой по краю раны на протяжении от крючковидной кости до язычка мягкого нёба. В результате этого освобождённые передние концы мышц (3) легко поворачивают в сторону средней линии, что создаёт более благоприятные условия для сшивания их по типу «конец в конец».
 |  |  |
| а | б | в |
Рис. 1. Схема этапов препарирования (а),
ушивания и статического подвешивания мягкого нёба (б, в)
Затем выкраивают встречные треугольные лоскуты (Z-пластика) в средней части ротовой слизистой (5) мягкого нёба и несколько ниже средней части в области носовой слизистой (4) (рис. 1б). При этом треугольники на ротовой слизистой направлены противоположно треугольникам на носовой слизистой. Длина сторон треугольников от 0,5 до 1 см в зависимости от возраста пациента. При симметричной расщелине наиболее выгодны треугольники с углами 60º. Гемостаз производят по ходу операции. Следующий этап начинают с ушивания викрилом оставшейся носовой слизистой в области твёрдого нёба. В переднем отделе твёрдого нёба опрокинутый деэпителизированный треугольник фиксируют викриловыми швами к противоположной носовой слизистой, и к краю раны около альвеолярного отростка малого фрагмента. Далее викрилом ушивают носовую слизистую мягкого нёба с перестановкой встречных треугольных лоскутов. Затем послойно ушивают викрилом по типу «конец в конец» повёрнутые в поперечном направлении концы мышц (3) и нёбный апоневроз. После этого ушивают викрилом слизистую язычка мягкого нёба. Затем производят максимальную ретротранспозицию мягкого неба и производят статическое подвешивание мягкого нёба: толстой иглой с аллосухожильной нитью (7) на уровне соответствующем нормальному, т. е. прошивают надломленные крючки (8) крыловидного отростка клиновидной кости, нить туго натягивают и фиксируют узлом. Натянутую аллосухожильную нить дополнительно подшивают в центре к нёбному апоневрозу викриловым швом, что жёстко фиксирует переднюю часть мягкого нёба, замещая заднюю поверхность нёбных пластин. После этого производят перестановку встречных треугольных лоскутов, и ушивают ротовую слизистую до границы твёрдого нёба. Носовую слизистую (9) на границе твёрдого и мягкого нёба подшивают викриловой нитью (10) к слизисто-надкостничным лоскутам (6), изолируя аллосухожильную нить (7) от полости носоглотки (рис. 1в). Затем ушивают викрилом или кетгутом слизистую твёрдого нёба. Слизисто-надкостничные лоскуты укладывают на нёбные пластинки и фиксируют викрилом или кетгутом в переднем отделе к опрокинутому треугольнику. Окологлоточные ниши и раны в области твёрдого нёба тампонируют турундой пропитанной йодоформом. Рану покрывают пластмассовой защитной пластинкой.
Модификация щадящей ураностафилопластики с применением статического подвешивания мягкого нёба без поперечного рассечения носовой слизистой.
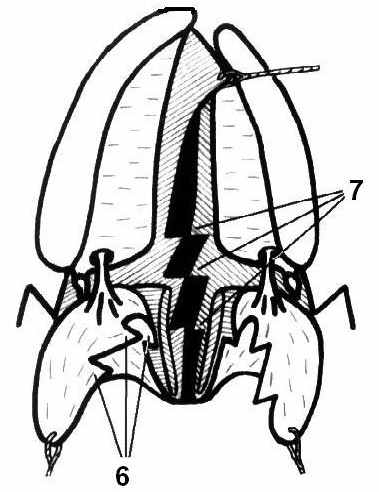
Модификация щадящей ураностафилопластики с применением пластики тремя встречными треугольными лоскутами сплошным рядом ротовой и носовой слизистой нёба, пластики слизистой в области крылочелюстных складок и щек встречными треугольными лоскутами, и статического подвешивания мягкого нёба аллосухожильной нитью (без поперечного рассечения носовой слизистой) (патент РФ на изобретение № 2278625 от 27.06.06 г.) состоит в следующем: освежают края расщелины. В области твёрдого нёба разрез производят до кости. На малом фрагменте края освежают от язычка до резцов, на большом фрагменте в переднем отделе разрез переходит на слизисто-надкостничный лоскут и идёт косо по направлению к резцу. Затем проводят разрезы до кости по слизистой внутренней поверхности альвеолярного отростка малого и большого фрагмента. Разрез начинают от последнего моляра и продолжают до резцов. Затем выполняют разрез от последнего верхнего моляра по крылочелюстной складке справа и слева, не доходя до шейки последнего нижнего зуба 0,5–0,7 см. Надламывают крючки крыловидного отростка и смещают к средней линии вместе с прикреплёнными к ней мышцами. Затем выкраивают встречные треугольные лоскуты (1) с углами 60º в области слизистой крылочелюстных складок и щек справа и слева с длиной сторон треугольников от 1,5 до 2 см в зависимости от возраста пациента с направлением оси желаемого удлинения кнутри и книзу. Далее отслаивают слизисто-надкостничные лоскуты (2) до большого нёбного отверстия. Затем мобилизуют сосудисто-нервные пучки. Нёбные лоскуты на сосудистых ножках свободно смещают кзади и к средней линии. В переднем отделе треугольный лоскут (4) на большом фрагменте деэпителизируют, отслаивают от кости, опрокидывают на 180º и укладывают на передний отдел нёбной пластинки малого фрагмента. Затем производят отслойку слизистой оболочки носа от задних краев фрагментов твёрдого нёба, носовой поверхности нёбных отростков верхней челюсти и сошника. Мышцы (5) отслаивают от прилежащей носовой и ротовой слизистой по краю раны на протяжении от крючковидной кости до язычка мягкого нёба. В результате этого освобождённые передние концы мышц (5) легко поворачивают в сторону средней линии, что создаёт более благоприятные условия для сшивания их по типу «конец в конец». Затем выкраивают три встречных треугольных лоскута сплошным рядом (6) в средней части ротовой слизистой мягкого нёба. В области носовой слизистой, начиная от средней части в сторону твердого неба, выкраивают три встречных треугольных лоскута (7) сплошным рядом. При этом треугольники на ротовой слизистой (6) направлены противоположно треугольникам на носовой слизистой (7). Длина сторон треугольников в области ротовой и носовой слизистой от 0,7 до 1 см в зависимости от возраста пациента и желаемого удлинения тканей. При симметричной расщелине наиболее выгодны треугольники с углами 60º (рис. 2а).
 |  | 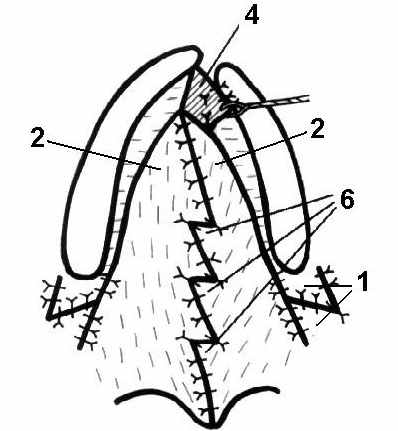 |
| а | б | в |
Рис. 2. Схема препарирования, выкраивания треугольных лоскутов (а),
ушивания мышц и носовой слизистой с перестановкой встречных
треугольных лоскутов (б), завершающего этапа операции (в)
Гемостаз производят по ходу операции. Следующий этап начинают с ушивания викрилом носовой слизистой в области мягкого и твёрдого нёба с перестановкой встречных треугольных лоскутов (7). В переднем отделе твёрдого нёба опрокинутый деэпителизированный треугольник (4) фиксируют викриловыми швами к противоположной носовой слизистой, и к краю раны около альвеолярного отростка малого фрагмента. Затем послойно ушивают викрилом по типу «конец в конец» повёрнутые в поперечном направлении концы мышц (5) и нёбный апоневроз. После этого ушивают викрилом слизистую язычка мягкого нёба. Затем производят максимальную ретротранспозицию мягкого неба и производят статическое подвешивание мягкого нёба: толстой иглой с аллосухожильной нитью (8) на уровне соответствующем норме, т. е. прошивают надломленные крючки (9) крыловидного отростка клиновидной кости, нить (8) туго натягивают и фиксируют узлом. Натянутую аллосухожильную нить (8) дополнительно подшивают в центре к нёбному апоневрозу викриловым швом, что жёстко фиксирует переднюю часть мягкого нёба, замещая заднюю поверхность нёбных пластин. После этого производят перестановку трех встречных треугольных лоскутов сплошным рядом (6), и ушивают викрилом ротовую слизистую на всем протяжении. Затем производят перестановку и ушивание викрилом встречных треугольных лоскутов (1) в области слизистой крылочелюстных складок и щек справа и слева с направлением оси удлинения кнутри и книзу. Слизисто-надкостничные лоскуты (2) укладывают на нёбные пластинки и фиксируют викрилом в переднем отделе к опрокинутому треугольнику (4) (рис. 2б, в). Рану в области твёрдого нёба тампонируют турундой пропитанной йодоформом и покрывают пластмассовой защитной пластинкой.
Методы обследования больных.
1. Общеклинические лабораторные методы исследования (общий анализ крови, общий анализ мочи, биохимический анализ крови, электрокардиографическое, рентгенологическое, ультразвуковое исследования, по показаниям проводили иммунограмму). 2. Назофарингоэндоскопия. 3. Компьютерная томография: способ объективного ПИ укорочения твердого неба при ВРН и небно-глоточной недостаточности (НГН) после УП для выбора способа и объема оперативного вмешательства (патент РФ на изобретение № 2294146 от 27.02.2007 г.), и способ оценки состояния небно-глоточного затвора (НГЗ) у детей с врожденной расщелиной неба после уранопластики с цефалометрическими измерениями (ЦИ) (патент РФ на изобретение № 2128007 от 27.03.99 г.).
Всего было проведено 1672 исследования у 388 детей с врожденной расщелиной неба после УП и ЩУП.
Метод назофарингоэндоскопии.
Для исследования функции небно-глоточного затвора был использован фибробронхоскоп Olympus ВF tipe 3C40 (диаметр поперечного сечения 3,2 мм, диаметр рабочего канала 1,8 мм, угол изгиба дистального конца 180º/100º, рабочая длина 54 см), и ригидную оптику Karl Storz Hopkins (диаметр поперечного сечения 2,9; 2,2 и 1,8 мм, диаметр рабочего канала 1,4 мм, угол зрения 0º, 30º и 70º, рабочая длина 18,5 см). Видеозапись проводили с помощью эндоскопической видеокамеры Karl Storz telecam 202320 20 DX pal. Звукозапись проводили с помощью наружного микрофона. Рабочий канал эндоскопа позволяет проводить аспирацию слизи и инстилляцию жидкостей. Небольшой диаметр поперечного сечения эндоскопов позволяет проводить процедуру по показаниям детям с возраста 3-х лет.
Методика проведения НФЭС следующая: положение пациента – полусидя на кресле с подголовником. Анестезию носовых ходов проводили путем введения 4% раствора лидокаина пипеткой в количестве 1–2 мл. Эндоскоп вводили в один из носовых ходов и мягко продвигали в течение короткого времени вдоль дна по нижнему или среднему носовому ходу. Эндоскоп устанавливали так, чтобы в центре окуляра имелось изображение НГЗ. Включали видеозапись, больному предлагали произнести звуки «а», «е», «и», «с» и проглотить слюну. По произношению звуков «а», «е», «и», «с» можно получить наиболее полное представление о подъеме, растяжении мягкого неба и напряжении небно-глоточных мышц. При физиологическом акте глотании слюны происходит наибольшее напряжение и подъем мягкого неба. Вся процедура выполнялась за 3–5 минут. Для дальнейших исследований регистрировали, через какую ноздрю осуществляли проведение эндоскопии.
Способ объективного планиметрического измерения укорочения твердого неба при врожденной расщелине неба и небно-глоточной недостаточности после уранопластики для выбора способа и объема оперативного вмешательства на основе компьютерной томографии.
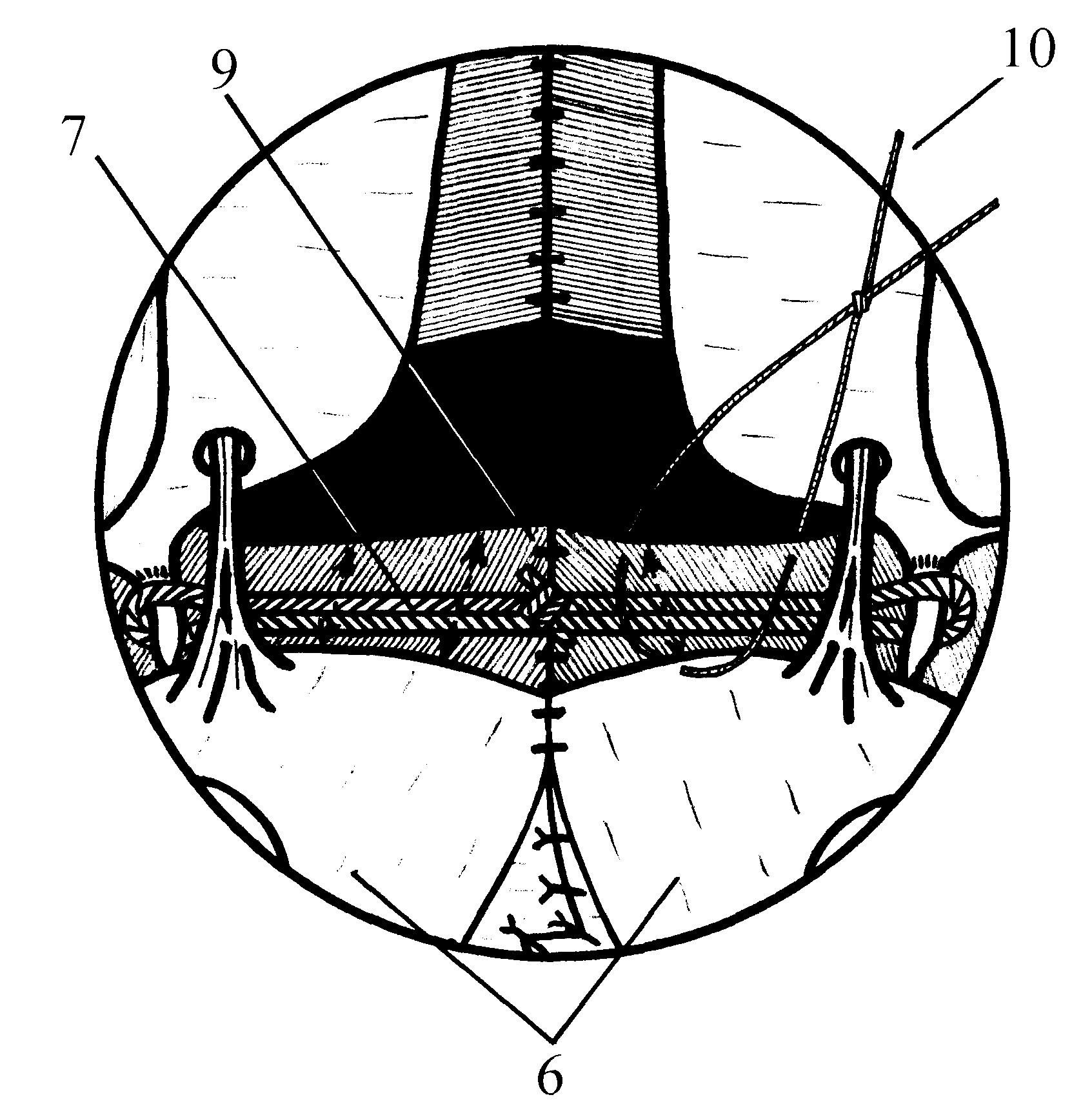
Способ объективного ПИ укорочения твердого неба при ВРН и НГН после УП для выбора способа и объема оперативного вмешательства (патент РФ на изобретение № 2294146 от 27.02.2007 г.) осуществляли следующим образом. Исследование проводили на КТ Siemens Somatom ART. Больного укладывали на томографический стол, в компьютер вводили сведения общего порядка (номер исследования, Ф.И.О., пол, возраст больного, исследуемый орган). Выполняли боковую топограмму черепа с целью идентификации видимых анатомических образований и определения зоны сканирования (рис. 3а). Уровень среза проводили в полуаксиальной проекции под углом соответствующим линии (1), проведенной от наиболее глубоко лежащей точки (2) на переднем костном контуре базиса верхней челюсти до точки (3) перехода верхнего контура суставного отростка нижней челюсти в задний контур.
Сканирование проводили с шириной шага 2–3 мм. Для получения искомого изображения горизонтальной плоскости твердого неба и крючков крыловидных отростков клиновидной кости достаточно 2–3-х срезов. Затем проводили ПИ (рис. 3б).
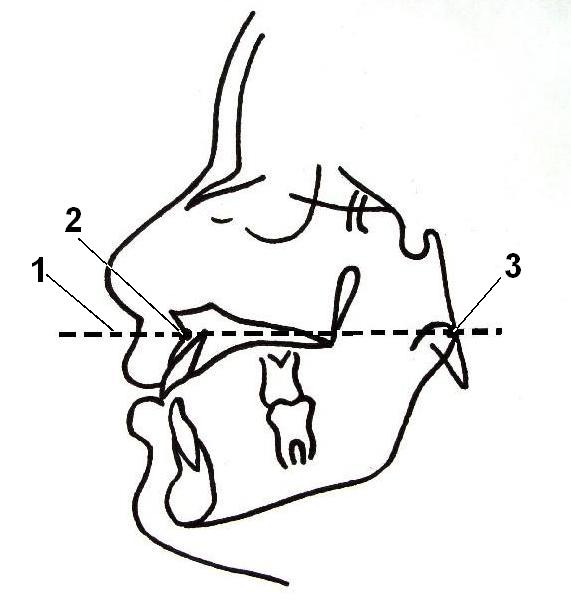 | 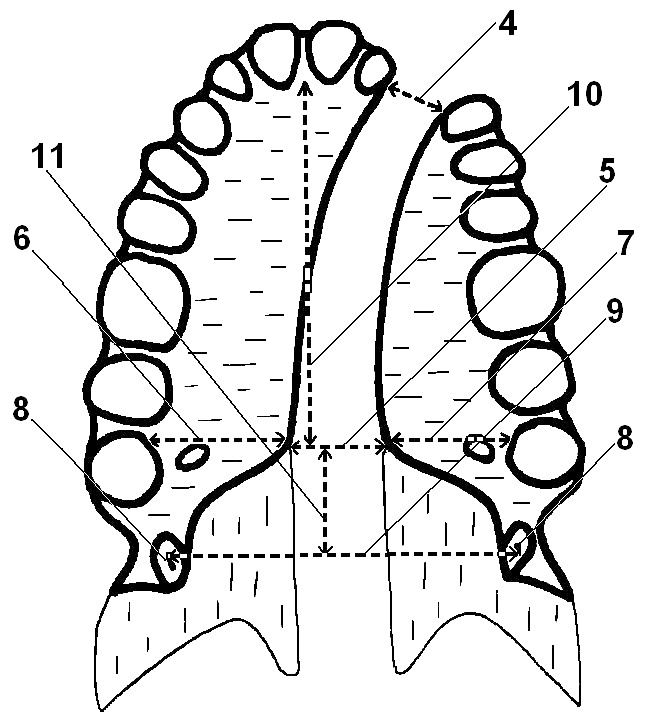 |
| а | б |
Рис. 3. Схема уровня среза черепа в аксиальной проекции под углом соответствующим пунктирной линии (а), схема горизонтальной плоскости твердого неба и крючков крыловидных отростков клиновидной кости с проведенными измерениями (б)
Определяли величину дефекта альвеолярного отростка путем замера кратчайшего расстояния между костными краями альвеолярных отростков большого и малого фрагментов расщелины, при этом компьютер автоматически определяет длину этой линии (4) с точностью до миллиметров; вычисляли уровень заднего края твердого неба путем проведения линии (5), соединяющей задневнутренние углы фрагментов горизонтальной пластинки небной кости с замером ширины дефекта; вычисляли ширину собственно фрагментов небных пластинок на уровне тех же задневнутренних углов путем замера расстояния между костным краем расщелины и внутренним краем коронки зуба справа (6) и слева (7); определяли уровень крючков крыловидных отростков (8) путем проведения линии (9) от точки в центре крючка крыловидного отростка клиновидной кости справа до центра крючка крыловидного отростка противоположной стороны; измеряли фактическую длину горизонтальной плоскости твердого неба линией (10), проведенной перпендикулярно от точки посередине расстояния между центральными резцами в области шейки с небной поверхности, до линии (5), соединяющей задневнутренние углы фрагментов горизонтальной пластинки небной кости; при частичных расщелинах мягкого неба фактическая длина горизонтальной плоскости твердого неба измеряется от точки посередине расстояния между центральными резцами в области шейки с небной поверхности до точки, где должна находиться задняя носовая ость, то есть в центре заднего края твердого неба; определяют фактическую величину укорочения твердого неба путем проведения перпендикуляра (11) от линии (5), соединяющей задневнутренние углы фрагментов горизонтальной пластинки небной кости (или от центра заднего края твердого неба) до линии (9), соединяющей крючки крыловидных отростков клиновидной кости (8). На следующем этапе исследования определяли относительный показатель (индекс) укорочения.
Предлагаемый способ очень четко, контрастно визуализирует анатомические структуры твердого неба и клиновидной кости в горизонтальной плоскости, позволяет провести планиметрические измерения, то есть с точностью до миллиметров замерить величину дефекта альвеолярного отростка, ширину собственно фрагментов небных пластинок и расстояние между костными краями расщелины, достоверно определить укорочение твердого неба. Разработаны новые параметры оценки состояния анатомических структур верхней челюсти при врожденной расщелине неба и при небно-глоточной недостаточности после уранопластики – фактическая длина горизонтальной плоскости твердого неба, фактическое укорочение твердого неба и относительный показатель (индекс) укорочения – отношения между фактической величиной укорочения твердого неба к фактической длине горизонтальной плоскости твердого неба, умноженной на 100. Выделены три степени укорочения твердого неба:
I степень укорочения твердого неба – индекс 1 – 15%;
II степень укорочения твердого неба – индекс 16 – 33%;
III степень укорочения твердого неба – индекс 34 – 45%.
При индексе укорочения от 1 до 15% (I степень) реабилитация пациента с применением стандартных способов оперативного вмешательства не составляет большой проблемы. При индексе укорочения от 16 до 33% (II степень) необходимо применять способы уранопластики со значительным удлинением мягкого неба, и при этом создавать условия для предотвращения вторичного рубцевания и сокращения мягкого неба. При индексе укорочения от 34 до 45% (III степень) конечная цель реабилитации (восстановление полноценной речи) – очень труднодостижима, и может потребовать несколько этапных оперативных вмешательств и длительного восстановительного лечения.
Это дает возможность для выбора наиболее подходящего способа операции, точного планирования всех этапов операции, в том числе наиболее важного момента – удлинения неба при первичной УП и при реконструктивной операции по поводу НГН, позволяет прогнозировать исход реабилитации для каждого конкретного пациента. Лучевые нагрузки при проведении данного исследования на КТ Siemens Somatom ART колеблются в пределах 200 мкЗв, то есть не превышают предельно допустимой дозы для данной категории пациентов.
Время проведения процедуры вместе с ПИ 8–10 минут.
Способ оценки состояния небно-глоточного затвора у детей с врожденной расщелиной неба после ураностафилопластики на основе компьютерной томографии с цефалометрическими измерениями.
С целью визуализации пространственного расположения анатомических структур нёбно-глоточного затвора в покое и во время фонации нами применялась КТ, а именно боковая компьютерная топограмма черепа (патент РФ на изобретение № 2128007 от 27.03.99 г.) – изображение, идентичное обзорному рентгеновскому снимку, полученное после обработки данных компьютером. Боковые компьютерные топограммы нёбно-глоточного затвора выполнялись нами на компьютерном томографе Siemens Somatom ART. Этапы исследования следующие: укладка больного на томографический стол; ввод в компьютер сведений общего порядка (номер исследования, Ф.И.О., пол и возраст больного, исследуемый орган); выполнение трёх боковых топограмм черепа, а именно нёбно-глоточного затвора в покое, при фонации звука «а» и при фонации звука «и». КТ при фонации проводили, синхронизировано с произношением звука по команде; запись полученной информации на лазерный диск; обработка результатов КТ, проведение ЦИ НГЗ на компьютере; получение изображения НГЗ на рентгеновской пленке. Вся процедура вместе с проведением ЦИ занимала не более 8–10 минут.
Пучок рентгеновских лучей КТ-аппарата жестко коллимирован, т.е. не рассеивается, при этом отпадает необходимость специальной защиты. Лучевые нагрузки при проведении данного исследования на КТ Siemens Somatom ART колеблются в пределах 200 мкЗв, то есть не превышают предельно допустимой дозы для данной категории пациентов.
По данным КТ мы выбрали наиболее информативные параметры нёбно-глоточного затвора: дефект смыкания, высота смыкания, переднее смещение задней стенки глотки.
При измерении дефекта смыкания учитывали расстояние между мягким нёбом и задней стенкой глотки в точке наибольшего среднесагиттального сужения во время фонации. Измерение высоты смыкания производили от передней точки валика Пассавана до срединной точки контакта мягкого неба и задней стенки глотки, при отсутствии контакта – от передней точки валика Пассавана до точки наибольшего среднесагиттального сужения во время фонации. При измерении переднего смещения задней стенки глотки учитывали разницу расстояний от наиболее передней точки валика Пассавана до центральной точки бугорка Атланта (С1) в покое и при фонации.
Статистическую обработку полученных данных проводили путем измерения средней арифметической величины квадратичной ошибки и степени достоверности по таблице, предложенной Стьюдентом определяли вероятность различия (р). При определении достоверных границ средних выборок по таблице Стьюдента оценивалась степень свободы V (по Куриндевскому): V=n–1, где n(n=n1=n2–2) – число измерений (вариант) в каждой группе. В таблицах отражены: степень свободы – V и уровень значимости – р, где р<0,05 – достоверность в 95% наблюдений, р<0,01 – достоверность в 99% наблюдений, р<0,001 – достоверность в 99,9% наблюдений.
Результаты исследования и их обсуждение. На основании проведенных исследований за период 2000–2006 гг. выявлено, что в течение ряда лет в РБ врождённая расщелина верхней губы и нёба занимала ведущее место по частоте среди других врожденных пороков развития (от 14,7 до 20,3%). В 2002, 2004, 2005, 2006 гг. ВРГН занимала I ранговое место среди всех пороков развития.
При этом средние показатели частоты рождения детей с ВРГН в городах РБ составили на 1000 родившихся детей: в городах с НХП – 2,23 в экологически благополучных городах – 1,38. Частота рождения детей с ВРГН более чем в полтора раза (1,61±0,12) чаще в городах с НХП. Средние показатели рождения детей с ВРГН в районах РБ с НХП составили 2,52, а экологически благополучных районах – 1,87, то есть частота рождения детей в сельских районах с НХП значительно (в 1,34±0,15) превышала аналогичные средние показатели в экологически благополучных районах (р<0,01). Средние показатели рождения детей с врожденной расщелиной верхней губы и нёба по РБ составляет 1:554 (1,81 на 1000 родившихся). В г. Уфе выявлено, что в промышленных районах города показатель частоты составил 2,56 на 1000 родившихся детей, а в экологически благополучном – 1,35 на 1000 родившихся. Проведенный нами ситуационный анализ влияния промышленных выбросов в атмосферный воздух, воду, почву в регионе РБ с НХП на частоту возникновения ВРГН у детей, убедительно показал роль неблагоприятных экологических факторов связанных с высоким уровнем загрязнения окружающей среды регионов РБ с НХП в этиологии и патогенезе ВРГН. Тем не менее, полученные нами данные требуют экспериментального подтверждения.
Клиническая характеристика 1827 детей с ВРГН, проживающих в РБ, показала высокий процент тяжелых форм врождённой расщелины верхней губы и нёба. К ним относятся врожденная изолированная расщелина неба 719 (39,35±1,1%) и комбинированная расщелина верхней губы альвеолярного отростка, твердого и мягкого неба 638 (34,92±1,1%), в сумме – 74,17±1,43%. Врожденная расщелина верхней губы составляла 470 (25,72±1,1%). Чаще ВРГН была у мальчиков 54,31±1,10%.
Сопутствующие заболевания у детей с врождённой расщелиной верхней губы и нёба характеризовались высокой частотой заболеваний ЛОР-органов 79,85±0,95%, из них: аденоиды – 36,83±1,17%, гипертрофия носовых раковин – 34,86±0,94%, хронический катаральный ринит – 23,26±1,08%, гипертрофический ринит – 4,66±0,84%, отиты – 20,30±0,75%, хронические тонзиллиты – 12,64±0,76%, гаймориты – 12,09±0,91%, при этом сочетанные поражения ЛОР-органов имелись у 54,35±1,25%. У 71,92±1,08% пациентов часто были острые респираторные вирусные инфекции. У 61,68±0,63% детей с ВРГН было отмечено сочетание нескольких соматических заболеваний. Средние значения общей заболеваемости у детей в РБ в регионах с НХП: дети до 14 лет – 235021,77, подростки – 229621,92; по РФ: дети до 14 лет – 202435,30, подростки – 173385,70 на 100. тыс. детей. Средние значения общей заболеваемости детей в городах с НХП РБ не только превышают аналогичные средние показатели в экологически благополучных городах, но и выше среднего значения заболеваемости по России среди детей до 14 лет и подростков. Сопутствующие соматические заболевания, влияющие на функционирование жизненно важных органов и систем организма у детей с ВРГН, свидетельствуют о необходимости разработки дополнительных лечебно-профилактических мероприятий в алгоритме реабилитации детей с ВРГН, проживающих в РБ.
С целью точного цифрового измерения укорочения твердого неба с помощью способа КТ с ПИ (патент РФ на изобретение № 2294146 от 27.02.2007 г.) обследованы 27 пациентов с ВРН в дооперационном периоде с широкими дефектами в области твердого неба, узкими боковыми фрагментами расщелины, и выраженной гипоплазией мышц мягкого неба. ПИ проведены в один сеанс совместно с КТ-исследованием сопутствующей ЛОР-патологии (острый и хронический риносинуит, острый и хронический отит и т. д.), то есть пациенты никакой дополнительной лучевой нагрузки не получали. Возраст пациентов этой группы составил от 3-х до 7-и лет. По данным этих исследований видно, что показатель фактической величины укорочения твердого неба увеличивается с возрастом с 7,5 мм до 13,5 мм. Соответственно при этом увеличивался индекс укорочения твердого неба. По-видимому, это связано с усиливающейся с возрастом атрофией патологически прикрепленных мышц мягкого неба и фрагментов горизонтальных пластинок небной кости. Индекс укорочения твердого неба составил в возрасте от 3-х до 4-х лет – в среднем 26, 3% (у 2-х пациентов из 6 индекс укорочения твердого неба был 15,3% – I степень), от 4-х до 5-ти лет – в среднем 27,6%, от 5-ти до 6-ти лет – в среднем 29,5%, от 6-ти до 7-и лет – в среднем 31,7% (из 8 пациентов этого возраста у 2-х был индекс укорочения твердого неба – 34,3% – III степень). У 2-х детей из 27 обследуемой группы была I степень, у 23-х детей – II степень, и у 2-х – III степень.
В последующем 10 детей в возрасте от 3-х до 6 лет было оперировано по модификации ЩУП с пластикой треугольными лоскутами ротовой, носовой и слизистой в области крылочелюстных складок со статическим подвешиванием мягкого неба (без поперечного рассечения носовой слизистой), и 17 пациентов в возрасте от 6-ти до 7-и лет оперировано по модификации ЩУП с пластикой треугольными лоскутами ротовой и носовой слизистой и со статическим подвешиванием мягкого неба (с поперечным рассечением носовой слизистой).
Показаниями к применению способа ПИ укорочения твердого неба с помощью КТ в дооперационном периоде является наличие у пациентов с ВРН широкого дефекта в области твердого неба, узких боковых фрагментов расщелины, и выраженной гипоплазии мышц мягкого неба. Проведение данного исследования также показано пациентам с ВРН в дооперационном периоде, по тем или иным причинам не оперированных в оптимальные возрастные сроки. Способ дает возможность выбора наиболее подходящего способа операции, точного планирования всех этапов операции, в том числе наиболее важного момента – удлинения неба при первичной УП, и, наконец, прогнозирования исхода реабилитации для каждого конкретного пациента.
С целью повышения эффективности и безопасности анестезиологического обеспечения при хирургическом лечении детей с ВРГН нами применен метод сбалансированной общей анестезии на основе севофлюрана. При этом 1-й подгруппе детей общее обезболивание проводилось традиционно с ИТ, 2-й подгруппе с установкой ЛМ (патент РФ на изобретение № 2308980 от 27.10.2007 г.), при этом пациентам с установкой ЛМ мышечный релаксант не вводился. Применение сбалансированной общей анестезии на основе севофлюрана и фентанила при хейлоринопластике у детей не влияло на гемодинамический профиль. В то же время индукция в общую анестезию приводила к статистически достоверным изменениям гемодинамики в виде снижения артериального давления систолического (АДс), и среднего артериального давления (САД). В дальнейшем показатели отличались стабильностью и соответствовали нормодинамическому типу кровообращения, что можно объяснить минимальным влиянием севофлюрана на гемодинамику. Однако при пробуждении больных с ИТ отмечалось повышение удельного периферического сосудистого сопротивления (УПСС), что мы расценили как реакцию на экстубацию трахеи. Во второй подгруппе, где применялась ЛМ, этого не наблюдалось.
Осложнения, возникшие после проведения общей анестезии были следующие: первая подгруппа (n=28) – у 3-х пациентов отмечался ларингоспазм, у 1-го пациента западение нижней челюсти, и у 1-го пациента – рвота, 2 подгруппа (n=28) – была рвота у 1-го пациента. Осложнения, возникшие у 6 детей из 55 (10,9%), не значительны, были своевременно ликвидированы и не привели к серьезным нарушениям жизненных функций. При этом выявлено что, сбалансированная общая анестезия на основе севофлюрана при хейлоринопластике у детей поддерживает нормодинамический тип гемодинамики и газообмена, отличается высокой управляемостью и высоким уровнем пробуждения. Применение ЛМ вместо ИТ при хейлоринопластике у детей не приводит к колебаниям гемодинамики во время ее установки и эвакуации, позволяет применять такие же режимы вентиляции, как и с интубационной трубкой, при этом отмечается меньшее количество осложнений связанных с проходимостью верхних дыхательных путей.
Основываясь на нерешенности проблем хирургического лечения детей с ВРН, в соответствии с поставленными целями и задачами нами было разработано две модификации ЩУП с элементами, предупреждающими поздние послеоперационные осложнения: рубцевание и укорочение мягкого неба, обуславливающие НГН со всеми вытекающими последствиями.
В норме задняя носовая ость твердого неба в горизонтальной плоскости находится на уровне крючков крыловидных отростков клиновидной кости. При наличии у пациента любой формы врожденной расщелины неба задняя носовая ость отсутствует, костные фрагменты горизонтальной пластинки небной кости недоразвиты и укорочены, что приводит к укорочению и рубцеванию мягкого неба в послеоперационном периоде.
Учитывая это, нами применено статическое подвешивание мягкого нёба на уровне крючков крыловидных отростков клиновидной кости аллосухожильной нитью, выполняющего в данном случае функцию отсутствующего костного каркаса. При этом передняя часть мягкого нёба жестко фиксируется на уровне соответствующем нормальному прикреплению мышц, и удерживается в таком положении более 1 года, предупреждая тем самым повторное рубцовое присоединение мышечного массива к недоразвитым фрагментам небной кости.
Применение нами известного способа пластики встречными треугольными лоскутами позволяет удлинить поверхностные ткани ротовой и носовой слизистой мягкого нёба в 1,73 раза при величине углов треугольников в 60°. При этом предотвращается образование грубых сквозных рубцовых стяжений в области послеоперационных ран.
По модификации ЩУП с применением пластики встречными треугольными лоскутами ротовой и носовой слизистой мягкого нёба и статического подвешивания мягкого нёба аллосухожильной нитью (с поперечным рассечением носовой слизистой на границе твердого и мягкого неба) (патент РФ на изобретение № 2226990 от 20.04.04 г.) мы провели оперативное лечение 176 пациентов с ВРН в возрасте от 2-х до 7-и лет (II группа). При этом у 162 (92%) пациента визуально были хорошие, у 11 (6%) – удовлетворительные, и 3 (2%) неудовлетворительные результаты операции.
Показанием к применению данной модификации является наличие любой формы врожденной расщелины (кроме скрытой) с широким дефектом, с выраженной гипоплазией мышц мягкого неба и значительным укорочением твердого неба (II и III степени).
По модификации ЩУП с применением пластики тремя встречными треугольными лоскутами сплошным рядом ротовой и носовой слизистой нёба, пластики слизистой в области крылочелюстных складок и щек встречными треугольными лоскутами, и статического подвешивания мягкого нёба аллосухожильной нитью (без поперечного рассечения носовой слизистой на границе твердого и мягкого неба) (патент РФ на изобретение № 2278625 от 27.06.06 г.) мы провели оперативное лечение 108 пациентов с ВРН в возрасте от 2-х до 8-и лет (III группа). При этом у 96 (89%) пациентов визуально были хорошие, и у 12 (11%) – удовлетворительные результаты операции.
Показанием к применению данной модификации является наличие у пациента врожденной полной односторонней расщелины мягкого и твердого неба, с нешироким дефектом, и укорочением твердого неба с индексом I и II степени.
Для объективной оценки результата оперативного лечения применен известный способ НФЭС. На основании обследования с помощью этого метода пациентов из I контрольной группы, и II и III групп (n=388) с ВРН после УП и ЩУП, и использовании принципов классификаций K. Ibuki и соавт. (1981), Н.Б. Грасманиса и Т.В. Сорокиной (1982), исследований Б. Зоммерлада (1985), С.Г. Ананяна и В.М. Безрукова (1988), Ад. А. Мамедова (1986, 1990), Мкртумян Э.С., Шахматовой Е.В., Лопатина А.В., Ясонова С.А. (2002) мы разработали собственную функциональную назофарингоэндоскопическую классификацию небно-глоточного смыкания. Классификация позволяет конкретно описать функцию НГЗ у детей с ВРН после операции, выявить НГН и ее механизм, если она имеет место, что важно для определения показаний к способу лечения – консервативному или хирургическому. Классификация небно-глоточного смыкания разделяется по степени, по типу, по симметричности, и по скоординированности с артикуляцией:
Смыкание НГЗ по степени:
1. Полное.
2. Неполное.
Смыкание НГЗ по типу:
1. Клапанное небное (за счет подъема мягкого неба).
2. Клапанное глоточное (за счет сокращения боковых стенок глотки).
3. Клапанное небно-глоточное (за счет подъема мягкого неба и сокращения боковых стенок глотки).
4. Сфинктерное (за счет равномерного сокращения мягкого неба, задней и боковых стенок глотки).
Смыкание НГЗ по симметричности:
1. Симметричное.
2. Несимметричное (право-, левостороннее).
Смыкание НГЗ по скоординированности с артикуляцией:
1. Скоординированное.
2. Нескоординированное.
С помощью метода НФЭС обследовано три группы детей с ВРН: контрольная группа I – 104 ребенка с ВРН после различных традиционных способов ураностафилопластики, группа II – 176 детей с ВРН после модификации ЩУП (патент РФ на изобретение № 2226990 от 20.04.04 г.) с поперечным рассечением носовой слизистой на границе твердого и мягкого неба, группа III – 108 детей с ВРН после модификации ЩУП (патент на изобретение РФ № 2278625 от 27.06.06 г.) без поперечного рассечения носовой слизистой на границе твердого и мягкого неба. По данным НФЭС проведен сравнительный анализ отдаленных результатов хирургического лечения контрольной I группы детей и групп II и III пациентов. При этом выявлено, что в контрольной группе I функциональные результаты небно-глоточного смыкания значительно хуже, чем в группе II, и группе III. В группе I – полное смыкание НГЗ у 47%, в группе II – 70%, в группе III – 66%, что связано с предотвращением рубцевания и укорочения мягкого неба в послеоперационном периоде у детей II и III групп.
С целью объективизации оценки функции НГЗ разработан точный цифровой способ исследования на основе компьютерной томографии с ЦИ (патент РФ на изобретение № 2128007 от 27.03.99 г.). Показаниями к использованию данного способа являются выявленные при НФЭС у детей с ВРН после уранопластики средние и большие дефекты смыкания. Цель исследований с помощью данного способа – уточнение типа НГН (анатомического и функционального) для выбора способа реабилитации (консервативного или повторной операции).
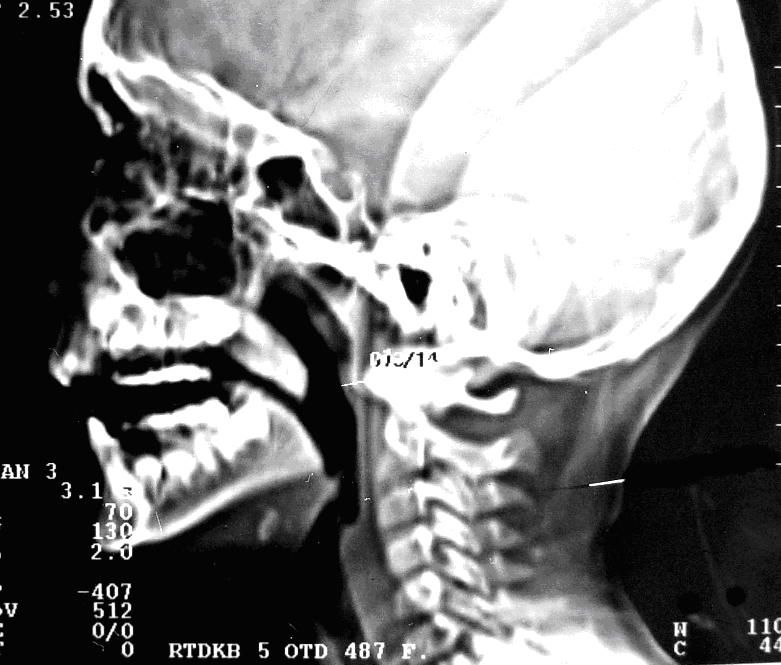
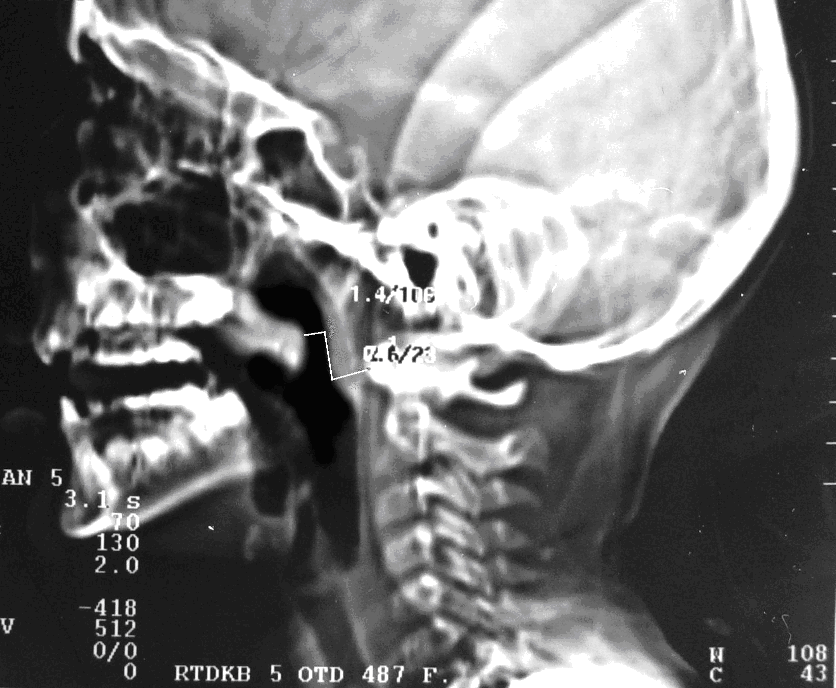
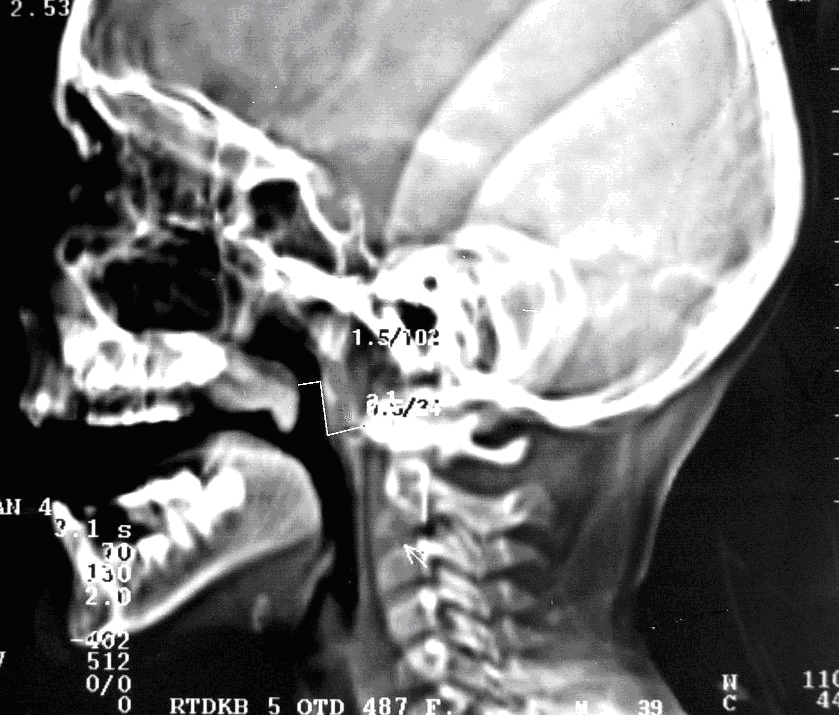
С помощью КТ с ЦИ обследовано 19 пациентов в возрастной категории от 7-и до 12-ти лет с визуально неудовлетворительными результатами операции (рубцовые деформации, укорочение мягкого неба), и с выявленными при НФЭС наибольшими дефектами смыкания из контрольной I группы (n=104) с ВРН после различных традиционных способов УП. При этом проводили совместное в один сеанс исследование НГЗ и сопутствующей ЛОР-патологии, т. е. пациенты дополнительной лучевой нагрузки не получали. У этих детей показатель высоты смыкания и переднего смещения задней стенки глотки при произношении звука «а» и «и» отличался от показателей здоровых детей незначительно, т. е. был близок к норме (рис. 4).
Однако при этом у детей этой группы во всех возрастных группах был обнаружен довольно значительный дефект смыкания (от 6,0 мм до 11,0 мм) при произношении звука «а» и «и» (рис. 4а, б, в). Таким образом, у этих детей было нарушение речи (открытая ринолалия), и глотания (попадание жидкой пищи в полость носа), обусловленные наличием у них анатомической НГН, то есть рубцового укорочения мягкого неба. Наличие данной патологии требовало повторного оперативного лечения этих пациентов с целью окончательной реабилитации.
Также с помощью способа КТ с ЦИ обследованы дети в возрастной категории от 7-и до 12-ти лет с наибольшими дефектами смыкания из групп II и III оперированных по собственным способам, – 32 ребенка из группы II (n=176), и 23 ребенка из группы III (n=108), совместно в один сеанс с исследованием сопутствующей ЛОР- или неврологической патологии.
 |  |  |
| а | б | в |
Рис. 4. Боковая КТ черепа: состояние НГЗ в покое (а), при произношении звука «а» (б), при произношении звука «и» (в)
У этих детей показатель высоты смыкания при произношении звука «а» и «и» был меньше нормы от 3,0 до 5,0 мм в разных возрастных группах. Переднее смещение задней стенки глотки при произношении звука «а» и «и» у детей этих групп практически не отличалось от нормальных показателей. Дефект смыкания у детей групп II и III во всех возрастных категориях был небольшим (от 3,0 мм до 5,0 мм) при произношении звуков «а» и «и». Таким образом, у этих детей было нарушение речи (открытая ринолалия), и глотания (попадание жидкой пищи в полость носа), обусловленные наличием у них функциональной НГН, то есть мягкое небо было достаточной длины, но была нарушена работа мышц. Это требовало проведения дополнительных консервативных реабилитационных мероприятий (логотерапии, массажа, электростимуляции) после дополнительного обследования (проведении электромиографии мышц мягкого неба, консультации ЛОР-врача, невролога, логопеда).
Проведен сравнительный анализ отдаленных результатов хирургического лечения детей контрольной группы I и пациентов групп II и III, оперированных по собственным способам ЩУП по данным КТ с ЦИ, при этом выявлено, что у 19 пациентов из контрольной группы I отдаленные результаты значительно хуже и требуют повторной операции.
КТ с ПИ укорочения твердого неба проведена у 19 пациентов в возрастной категории от 7-и до 12-ти лет из контрольной группы I, с целью выбора способа и объема оперативного вмешательства, в один сеанс с исследованием функции НГЗ с помощью ЦИ. У всех 19 пациентов из этой группы во всех возрастных категориях индекс укорочения твердого неба составил величину больше 34% (индекс укорочения III степени), то есть конечная цель реабилитации – восстановление полноценной речи – очень труднодостижима, потребует дополнительных оперативных вмешательств с целью коррекции укорочения мягкого неба. Показания к применению данного способа у детей с ВРН после УП – наличие анатомической небно-глоточной недостаточности, т. е. укорочения твердого неба требующего повторного оперативного лечения. Цель исследования – уточнение способа и объема реконструктивной УП. Способ дает возможность выбора наиболее подходящего способа операции, точного планирования всех этапов операции, в том числе наиболее важного момента – удлинения неба, что улучшает конечный результат оперативного лечения, и позволяет полностью реабилитировать пациента. При этом его можно сочетать со способом КТ с ЦИ, и проводить в один сеанс без увеличения суммарной дозы лучевой нагрузки.
Поскольку формирование правильной речи является конечной целью реабилитации детей с ВРН, нами совместно с логопедом проведено речевое обследование детей I, II, III групп в послеоперационном периоде. Сроки речевого обследования совпадают с проведением НФЭС. Целью обследования являлось: определение исходного уровня сформированности интонационного оформления речевого высказывания, изучение основных акустических характеристик голоса, определение степени назальности речи. Данные обследования свидетельствуют о значительном проценте нарушений речи в виде гиперназальности (72,1%), нарушении акустических свойств и интонационного оформления у детей I группы. У детей II (53,4%) и III (51,8%) групп процент нарушений речи в виде гиперназальности значительно меньше. При этом во II и III группах среди детей с гиперназальностью преобладает легкая степень, процент детей с выраженной степенью гиперназальности меньше, по сравнению с I группой. Эти данные подтверждают результаты, полученные с помощью методов НФЭС и КТ с цефалометрическими измерениями. Тем не менее, большинство детей всех трех групп нуждаются в индивидуальной коррекционной логопедической помощи с учетом возраста и тяжести речевого нарушения.
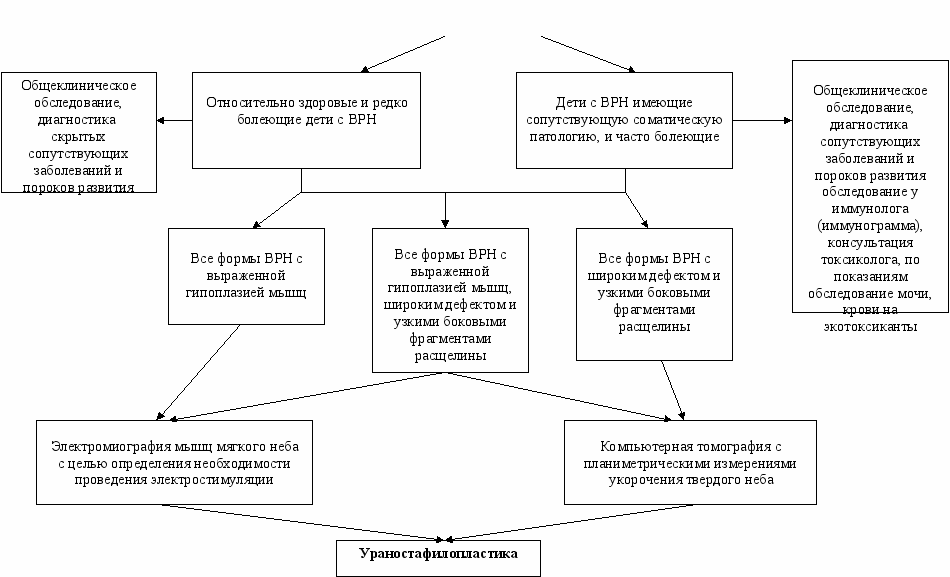
На основании проведенных исследований нами предложен алгоритм комплексной реабилитации и обследования детей с ВРГН, проживающих в регионе РБ с НХП. Он адаптирован к конкретным условиям данного региона и позволит повысить эффективность реабилитации, начиная с пренатального периода и заканчивая старшим школьным возрастом. При этом нами использованы рекомендации Е.А. Баландиной (2001) и Е.Ю. Симановской и соавт. (2002) по определению экотоксикантов (продуктов переработки нефти) в моче и крови в районах с НХП. В нашем алгоритме в группу риска рождения детей с ВРГН вошли беременные женщины, проживающие в регионах РБ с НХП, а также женщины, работающие в период беременности на нефтехимических производствах. Им по показаниям проводится консультации токсиколога, эколога и профпатолога для планирования лечебно-профилактических мероприятий. Детям с ВРГН подвергающимся воздействию неблагоприятных экологических факторов, также показана консультация токсиколога во всех возрастных группах. Высокая соматическая заболеваемость детей с ВРГН требует активных лечебно-профилактических мероприятий, что учтено в нашем алгоритме реабилитации.
На основании проведенных исследований, с учётом клинико-анатомических форм врожденной расщелины неба у каждого конкретного пациента, с учетом особенностей применения собственных методов исследования на основе КТ, нами разработан алгоритм обследования детей с ВРН в условиях РБ до операции и в послеоперационном периоде.
Предложенные алгоритмы реабилитации и обследования детей с ВРГН учитывают особенности соматического статуса, разработаны с учётом влияния на организм неблагоприятных экологических факторов окружающей среды в РБ, клинико-анатомических форм расщелины, и особенностей применения собственных методов лечения и обследования, что позволило снизить количество ранних и отдаленных послеоперационных осложнений, улучшить функциональные результаты и качество жизни, сократить сроки инвалидности, добиться полной медицинской реабилитации пациентов (рис. 5, 6).