Большинство аритмий являются безопасными и больные, не замечая их, не обращаются к врачу
| Вид материала | Документы |
- А. Т. Бронтвейн А. Ю. Васильев, доктор медицинских наук, профессор, 71.57kb.
- Реферат Отчет 118 с., 7 ч., 30 рис., 12 табл., 43 источника, 1 прил, 280.87kb.
- Репродуктивное здоровье современной молодежи, 95.8kb.
- Вопросы, которые следует задать Вашему врачу, 14.1kb.
- В. Г. Гомберг, Ю. Т. Надь,, 151.86kb.
- В. Г. Гомберг, Ю. Т. Надь,, 199.85kb.
- Страничка практического врача, 97.78kb.
- Движение может по своему действию заменить любое средство, но все лечебные средства, 235.49kb.
- Негативные последствия применения курительных смесей, 36.92kb.
- Юдей, которым не чужда самореклама для утверждения собственной значимости, сами, часто, 1849.45kb.
Р
 НПЦ Трансплантации органов и тканей
НПЦ Трансплантации органов и тканейОтделение рентгенэндоваскулярной хирургии, ангиографический кабинет

Пациентам, страдающим нарушениями ритма сердца

Жизнь с аритмией
Большинство аритмий являются безопасными и больные, не замечая их, не обращаются к врачу. Однако если у Вас диагностирована серьезная аритмия и Вы принимаете препараты, чрезвычайно важно следовать рекомендациям Вашего лечащего врача.
Диагностика аритмий
Как только аритмия оказывается зарегистрированной, необходимо выяснить, где она возникает. Также важно понять, является ли она патологией или отражает нормальные процессы в сердце. Аритмия должна быть патологической и проявляться клинически - только тогда она становится основанием для лечения. Это означает, что аритмия должна беспокоить пациента либо предвещать ему опасность более серьезных аритмий и осложнений в будущем.
Аритмии (тахикардии или брадикардии) могут быть определены во время диагностических (особенно электрофизиологических) тестов. В этих случаях доктор должен выяснить, является ли аритмия достаточным объяснением первоначальных симптомов пациента, чтобы оправдать терапию. Риск и выгода от вмешательства также должны быть приняты во внимание.
Лечение
Если Ваш доктор выписал препараты, Вы должны принимать их точно, как предписано. Никогда не прекращайте принимать какие-либо препараты без предварительной консультации Вашего доктора. Если у Вас есть какие-либо побочные эффекты, расскажите о них врачу. Также важно сообщить Вашему врачу все другие препараты, которые вы принимаете, включая пищевые добавки и витамины. Пациенты с аритмией должны также знать, как правильно сосчитать свой пульс. Просите, чтобы Ваш лечащий врач инструктировал Вас, если Вы этого не знаете.
Меры предосторожности
Некоторые вещества могут способствовать нерегулярному биению сердца, а именно:
- Кофеин
- Табак
- Алкоголь
- Средства против простуды и кашля
- Препараты, подавляющие аппетит
- Психотропные препараты (применяются при некоторых психических болезнях)
- Антиаритмические препараты
- ß-адреноблокаторы
- Препараты типа кокаина и марихуаны
Если у Вас аритмия, уверенно обсудите использование любого из этих веществ с Вашим врачом. Снижение высокого артериального давления и уровня холестерина, избыточного веса, предотвращение стрессовых ситуаций и правильное питание также помогают управлять Вашим состоянием. Наиболее серьезные аритмии возникают на фоне патологии сердца, и потребуется изменение всего образа жизни, чтобы поддерживать Ваше сердце настолько здоровым насколько возможно и обеспечить Вам более высокое качество жизни. Спросите Вашего доктора относительно основных принципов правильного питания. Уменьшите потребление соли, кофе и алкоголя. Откажитесь от курения.
Не забудьте также включать в Вашу повседневную жизнь некоторую физическую деятельность. Попросите Вашего доктора разработать с Вами программу физических упражнений, которая подходит для Вашего состояния, и следуйте ей регулярно. Регулярная физическая нагрузка имеет много выгод: прежде всего уменьшение напряжения сердца и стимуляция правильного пищеварения.
Помните, что ученые продолжают исследовать аритмии и делают успехи. Лучшее средство против аритмии, которое Вы можете применять, состоит в том, чтобы следовать запланированному лечению ежедневно. Иногда может казаться, что Вы не получаете поддержку от людей, которые Вас окружают. Это обычные ощущения, потому что другие люди не видят Ваших симптомов. Помогите другим понять свое состояние, обучая их относительно Вашего заболевания, и попросите о поддержке в выполнении лечебной программы.
Причины аритмий
При некоторых условиях практически вся сердечная ткань может начинать аритмию. Клетки проводящей системе сердца автоматически могут активироваться и начинать электрическую деятельность. Обычно, самые активные электрические клетки находятся в синусовом узле, делая эту область естественным водителем ритма. Вторичные водители ритма в других местах сердца играют роль "дублера", когда синусовый узел не работает должным образом или когда импульсы блокированы где-нибудь в системе проведения. Другими словами, любая часть сердца может стать водителем сердечного ритма.
Аритмия происходит:
- Когда естественный водитель ритма сердца начинает работать неправильно
- Когда прерывается нормальный путь проведения
- Когда другой участок сердца принимает роль водителя ритма
Симптомы аритмий
Аритмии могут приводить к большому количеству симптомов от едва заметных до сердечно-сосудистого коллапса и смерти. Например, единственное преждевременное сокращение сердца можно чувствовать как "пауза" или " перебой". Преждевременные удары, которые происходят часто или в быстрой последовательности, могут принимать вид настоящего сердцебиения или "трепетания" в груди или шее.
Если аритмии длятся достаточно долго, чтобы повлиять на работу сердца, могут развиться более серьезные симптомы. При медленном ритме (брадикардия) сердце не способно перекачивать достаточное количество крови. Это может привести к усталости, головокружению, обмороку, непрерывным обморокам или даже к смерти. Смерть происходит, если работа сердца прекращается вовсе или происходит так медленно, что сердце и мозг перестают работать.
Быстрый ритм (тахикардия) может препятствовать желудочкам должным образом заполняться кровью. Это уменьшает способность сердца эффективно перекачивать и распространять кровь. Если в основе аритмии лежит слабость сердечной мышцы или атеросклероз (отложение жиров, холестерина и других веществ) коронарных артерий, то насосная функция сердца может еще более сократиться. Поэтому не удивительно, что тахикардии сопровождаются одышкой, болью в груди, головокружением, обмороком или его предвестниками.
 | ЛЕКАРСТВЕННАЯ ТЕРАПИЯ При лекарственной терапии важно тщательно следовать за рекомендациями Вашего лечащего врача. Если Вы не принимаете препарат точно по предписанию, это может быть вредно для Вас. Не зная действия лекарств, Вы можете повредить лечению, принимая один препарат с другим. После пропущенного приема препарата, Вы можете чувствовать боль или головокружение. Имеются некоторые рекомендации, чтобы помочь Вам принимать свои лекарства должным образом. |
Как я могу не забывать принимать мое лекарство?
- П
 ринимайте препарат в одно и то же время каждый день.
ринимайте препарат в одно и то же время каждый день.
- Принимайте его подобно приему пищи, чистке зубов или другим ежедневным бытовым событиям.
- Используйте специальный календарь, который поможет Вам не пропустить очередной визит в аптеку.
- Попросите Ваших близких периодически напоминать Вам.
- Положите Ваш "медицинский календарь" рядом с лекарствами и делайте заметку каждый раз, когда принимаете дозу.
- Прикрепите отрывной листок с напоминанием о лекарстве на стену Вашего кабинета или холодильника. Вы можете купить для этого маленький белый магнит, а также штрих - и исправлять пометки. Каждый раз исправляйте новую дату приема. Это - легкий способ удержать очередность в памяти. Только в конце дня срывайте листок и начинайте снова утром.
- Напишите для себя инструкцию на отдельном листе. Запишите всю информацию относительно Вашего лекарства.
- Приобретите несколько цветных ярлыков и прикрепите их на бутылках с лекарствами, чтобы упростить их прием. Например, синий цвет - для утреннего приема, красный - для обеденного и желтый - на ночь.
- Попросите, чтобы Ваш фармацевт помог Вам придумать систему кодирования для препаратов, которая облегчит их прием.
- Можно приобрести специальные таймеры, которые будут напоминать о надлежащем времени приема
- Существует множество видов упаковок лекарств. У некоторых имеется специальный звуковой сигнал, который напоминает о времени приема. Спросите Вашего фармацевта относительно этих приспособлений. Если процесс правильного приема лекарств для Вас слишком сложен, расспросите Вашего доктора о том, как его упростить.
- Если лечение для Вас слишком дорого, расспросите Вашего врача относительно использования родственных препаратов.
- Если Вы находитесь далеко от дома, удостоверьтесь, что Вы имеете достаточное количество препаратов, чтобы принять предписанные дозы.
- Разузнайте все о Ваших препаратах.
Жизнь с мерцательной аритмией
Симптомы мерцательной аритмии (МА)
Одни люди, имеющие МА, не ощущают ее. Другие замечают легкую нерегулярность ритма своего сердца. Если Вы имеете МА, у Вас могут быть проявления, включающие дискомфорт, нерегулярное сердцебиение и "толчки" в Вашей груди. Также возможны головокружение, давление и боль в груди. Другие симптомы включают затруднение при дыхании, чувство полной слабости и неспособности выполнять что-либо.
Причины МА
Некоторые факторы могут вызывать МА с большей или меньшей вероятностью, но очень часто мы не знаем определенной причины. МА зачастую обнаруживается у людей, которые имеют ишемическую болезнь сердца, сердечные приступы (инфаркт миокарда) или сердечную недостаточность. Она выявляется также у больных с патологией сердечных клапанов, воспалением сердечной мышцы или внутренней поверхности сердца (эндокардит) или у пациентов после прошедшей кардиохирургической операции.
Люди с атеросклерозом коронарных артерий (артерии, заполненные жировыми бляшками) и стенокардией (боль в груди, связанная с уменьшением притока крови к сердечной мышце) иногда имеют МА. Иногда это связано с врожденными пороками сердца. Проблемы с Вашими легкими также могут затрагивать Ваше сердце. Поэтому МА часто появляется у людей с хронической болезнью легких, с тромбами в легочных сосудах, эмфиземой и астмой.
Пол и возраст также влияют на возможность появления МА и ее выраженность. Мужчины страдают МА чаще женщин, но у женщин с диагностированной МА имеется долговременный риск преждевременной смерти. Пожилые люди несколько чаще будут иметь МА, чем более молодые люди. Другие факторы, влияющие на риск - патология щитовидной железы, сахарный диабет, высокое артериальное давление, чрезмерное потребление алкоголя и сигарет или использование стимулирующих препаратов (включая кофеин).
Цели лечения
Сердечная мышца в несокращающихся предсердиях будет ослабевать и растягиваться. Предсердие начинает вмещать больший объем крови и это делает еще сложнее последующее восстановление ритма. Подобная проблема не только увеличивает Ваш риск инсульта, но и может привести к застойной сердечной недостаточности. Правильное лечение МА - лучший способ уменьшить риск инсульта. Ваш доктор может лечить мерцательную аритмию препаратами типа аспирина или варфарина, чтобы предотвратить образование тромбов. В некоторых случаях, может потребоваться хирургия. Выбор тактики зависит от основной причины аритмии, Ваших симптомов и тяжести заболевания.
Цели лечения мерцательной аритмии:
- Предотвратить формирование тромбов (сгустков крови)
- Управлять частотой Ваших сердечных сокращений в пределах относительно нормального диапазона
- Восстановить нормальный сердечный ритм, если это возможно.
Лечение мерцательной аритмии - важный способ предотвратить инсульт.
По этой причине, Американская Ассоциация Сердца рекомендует агрессивное лечение этой сердечной аритмии на основе следующих принципов:
- мерцательную аритмию необходимо лечить препаратами, профилактизирующими очередной приступ, если их выписал Ваш доктор.
- аспирин и варфарин, используемые для лечения в настоящее время, могут успешно влиять на здоровье населения.
- врачи отличаются в выборе препарата для предотвращения эмболического инсульта (инсульт, вызванный эмболом - сгустком крови). Ясно, что варфарин является более эффективным против этого типа инсульта, чем аспирин. Однако варфарин имеет побочные эффекты в виде длительного кровотечения, особенно у пожилых пациентов.
- варфарин в хорошо регулируемых дозах приводит к умеренному воздействую на вязкость крови и эффективен у многих пациентов.
- у пациентов с высоким риском инсульта более целесообразно назначение варфарина чем аспирина, если нет противопоказаний. Например - потенциальная кровоточивость или язва желудка.
- пациенты старше 75 лет должны наблюдаться с особенной осторожностью.
Чтобы понизить риск инсульта, Ваш доктор может прописать аспирин или варфарин. Оба эти препарата уменьшают вязкость Вашей крови. При применении аспирина менее вероятны длительные кровотечения, но варфарин, по-видимому, более эффективен для предотвращения эмболического инсульта.
Варфарин - антикоагулянт или "разжижитель крови". Это означает, что он уменьшает способность Вашей крови образовывать тромбы (комочки, сгустки крови). Инсульт можно предотвратить у большинства пациентов с мерцательной аритмией, изменяя кровь до более жидкого состояния. У большинства людей старше 60 лет с МА, можно добиваться более жидкой крови. Эта терапия должна очень тщательно контролироваться, потому что избыточно жидкая кровь может стать причиной длительных кровотечений.
Чтобы убедиться, что вы получаете правильное количество препарата, Ваш доктор будет проводить исследование под названием "Протромбиновое время" (этот тест также называется "ProTime" или " РТ "). Результаты этого теста могут быть сообщены к Вам в виде "INR"-числа. Используя INR (Международное Нормированное Отношение, МНО), Ваш доктор может поддерживать консистенцию вашей крови на требуемом уровне. Ваш INR обычно должен варьировать между 2.0 и 3.0.
Рекомендации для приема варфарина при ФП
Варфарин может предотвращать инсульт при мерцательной аритмии, если риск инсульта больше чем риск кровотечения. Однако важно строго следовать за инструкциями Вашего доктора, если Вы принимаете этот (или любой другой) препарат. Существует несколько положений для того, чтобы должным образом контролировать Вашу аритмию при помощи препаратов:
- Сообщите вашему доктору сразу, если появилось любое необычное кровотечение или синяк.
- Если Вы вдруг забыли принять ежедневную порцию варфарина, не принимайте затем 2 дозы сразу. Вместо этого вызовите Вашего доктора и уведомите его, что пропустили очередную дозу варфарина, затем следуйте рекомендациям доктора.
- Переход от одной формы варфарина к другой (например, от первоначального оригинального препарата к дочерним версий) может изменять ваш ответ в виде МНО, поэтому будьте бдительным. Даже маленькие изменения в количестве препарата, который Вы получаете, могут вызывать большие проблемы.
- Всегда сообщайте Вашему доктору, дантисту и аптекарю, что Вы принимаете варфарин. Особенно - перед приемом новых препаратов или возможностью какой-либо процедуры, которая может вызывать кровотечение.
Если у Вас появились какие-либо проблемы, сообщите Вашему доктору немедленно.
Сердечная блокада
Иногда сигнал от верхней камеры сердца (предсердия) к нижней (желудочки) прерывается и не проводится. Это состояние называется "сердечная блокада " или " АВ (атриовентрикулярный) блок". Подобный термин не означает, что блокирован поток крови или кровеносные сосуды. Имеется несколько степеней блокады.
Сердечная блокада 1 степени возникает, когда электрический импульс перемещается через атриовентрикулярный узел более медленно, чем обычно. Частота работы сердца и ритм не изменяются и с сердцем все обстоит благополучно. Некоторые сердечные лекарства типа дигоксина могут замедлить проведение импульса из предсердий в желудочки и вызвать 1 степень атриовентрикулярной блокады.
Сердечная блокада 2 степени возникает, когда некоторые сигналы из предсердия не достигают желудочков, что приводит к урежению работы желудочков.
Сердечная блокада 3 степени (или полная АВ-блокада) означает, что электрический импульс сердца не проходит от верхней камеры сердца до нижней. Это может закончиться брадикардией (медленным биением). В таких случаях, вторичными водителями ритма становятся нижние отделы. Тогда желудочки продолжают работать, но более медленно, чем предсердия. Полная АВ блокада наиболее часто вызывается у взрослых сердечным заболеванием или токсичностью некоторых препаратов. Сердечная блокада также может присутствовать уже при рождении (врожденная сердечная блокада). Ущерб электрической проводящей системе может нанести операция на сердце.
Болезнь Адамса - Стокса
Болезнь Адамса - Стокса (другие названия - синдром Морганьи-Адамса-Стокса)- преходящее состояние, вызванное сердечной аритмией. Она включает обморок с судорогами или без них. В этом случае проведение от верхней камеры сердца полностью прерывается и возникает состояние, под названием " сердечный блок". Когда возникает блокада сердца, частота сердечных сокращений резко замедляется. Это сопровождается неадекватным притоком крови к мозгу и потерей сознания.
Имплантируемые Устройства
Имплантируемые кардиовертеры-дефибрилляторы (ICD)
Многие жизнеугрожающие тахикардии могут останавливаться разрядом тока, подаваемого на сердце или учащающей электростимуляцией через электрод. Имплантируемые устройства могут обеспечивать постоянную автоматическую электротерапию у пациентов с рецидивирующими тахикардиями. Самый большой прогресс в этой области связан с появлением имплантируемых кардиовертеров-дефибрилляторов (ICD). Они используются у пациентов с риском рецидивирующей и устойчивой желудочковой тахикардии или фибрилляции желудочков.
Как устанавливают ICD ?
Само устройство связано с электродами, помещенными внутри сердца или на его поверхности. Эти электроды используют, чтобы передавать электрические разряды, воспринимать сердечный ритм и иногда, при необходимости стимулировать сердце. Различные электроды коммутируются с генератором импульсов, который помещается в карман на животе или под кожу грудной клетки. Эти генераторы обычно чуть больше бумажника и имеют электросхему, которая автоматически контролирует и регулирует сердечный ритм, распознанный как неправильный. Современные устройства меньше по размеру и имеют более простые электродные системы. Электроды могут быть установлены через кровеносные сосуды, тем самым устраняя потребность во вскрытии грудной клетки
Когда ICD обнаруживает желудочковую тахикардию или фибрилляцию желудочков, он наносит в сердце электрический разряд, чтобы восстановить нормальный ритм. Современные устройства также обеспечивают учащающую электростимуляцию (чтобы электрически преобразовать устойчивую желудочковую тахикардию) и "резервную" электростимуляцию (если возникает брадикардия). Они также предоставляют владельцу множество других сложных функций (например, хранение базы обнаруженных аритмических событий, способность выполнять "неинвазивное" ЭФИ).
ICD очень эффективны в предотвращении внезапной смерти у пациентов с документированной устойчивой желудочковой тахикардией или фибрилляцией желудочоков. Сейчас выполняются различные исследования, позволяющие выяснить, могут ли ICD предотвращать остановку сердца у пациентов с высоким риском (то есть у тех, которые еще не имели жизнеугрожающих желудочковых аритмий, но имеют множество факторов риска).
Американская Ассоциация Сердца рекомендует рассматривать пациента кандидатом на имплантацию дефибриллятора в том случае, если его аритмия угрожает жизни. При этом должны быть исключены пациенты с излечимыми причинами аритмии.
Они включают:
- Острый инфаркт миокарда (сердечный приступ)
- Ишемия миокарда
- Электролитная неустойчивость и токсичность препарата
Диагностика аритмий
 | Метод ЭКГ Аритмия считается установленной, если зарегистрирована на электрокардиограмме (ЭКГ). Это стандартный клинический метод для диагностики аритмий. ЭКГ регистрирует предсердные и желудочковые электрические события в режиме реального времени. Она может использоваться, чтобы оценить, как долго импульсы путешествуют по предсердиям, атриовентрикулярной системе проведения и желудочкам. Но зачастую из-за мимолетности аритмий, у больных с жалобами на перебои ЭКГ остается нормальной. Методы электрокардиографии пассивны; они требуют, чтобы аритмия возникла спонтанно. |
Маленькие наклейки или этикетки, называемые электродами, помещают на поверхность различных частей тела. Каждому наклеивают электроды на руки, на ноги и несколько штук поперек груди. Они не повреждают. Благодаря различным комбинациям этих электродов, электрическая деятельность сердца может быть рассмотрена с разных сторон и постоянно регистрируется на бумаге или в компьютере. Три главных волны электрического сигнала появляются на ЭКГ. Каждая показывает свою фазу биения сердца.
- Первая волна называется P волной. Она характеризует электрическую деятельность предсердия.
- Вторая и самая большая волна, QRS, характеризует электрическую деятельность желудочков.
- Третья волна - T волна. Она характеризует возвращение сердца к первоначальному состоянию.
Доктора изучают форму и размер волн, время между волнами и регулярность их возникновения. Это сообщает много информации относительно сердца и ритма.
Холтеровское мониторирование (ХМ)
Предполагаемые аритмии иногда могут быть зарегистрированы, используя маленький портативный регистратор электрокардиограммы. Процедура называется холтеровское мониторирование ЭКГ (или непрерывный амбулаторный ЭКГ-мониторинг). Он может непрерывно записывать сигналы ЭКГ 24 часа в сутки. Принимая во внимание, что обычная ЭКГ имеет вид 12-канального "снимка" электрической деятельности сердца, холтеровское мониторирование - скорее "кинофильм". Для предполагаемых аритмий, которые возникают реже, чем 1 раз в день, пациенту могут предложить носить монитор событий. Он имеет непрерывно обновляемую петлю памяти и позволяет проверить ритм сердца по телефону.
При холтеровском мониторировании на пленку записываются отведения от грудной клетки. Электроды связаны с портативным регистратором, имеющим питание от батареи, которая может работать от 24 до 48 часов. Во время исследования Вы можете выполнять свои обычные действия. Потом лента будет проанализирована с помощью компьютера, который быстро распознает нарушения ритма.
Тредмил - тест
Это метод, который может провоцировать аритмии и облегчает постановку диагноза (а следовательно и лечение). Тредмил-тест может использоваться в тех случаях, когда подозреваются аритмии, непосредственно связанные с физической нагрузкой. Важно знать, ухудшает ли физическая нагрузка течение аритмий. Чтобы проверить это, Вы будете идти или бежать на тредмиле или крутить педали на велосипеде - в то время как частота Ваших сердечных сокращений будет постоянно регистрироваться.
Тест на поворотном столе (тилт-тест)
Тилт-тест может быть применен у некоторых людей, страдающих рецидивирующими обмороками (называются - синкопэ). Этот тест показывает, как частота Ваших сердечных сокращений и артериальное давление отвечают на изменение положения тела из горизонтального к вертикальному. Этот тест начинается с установки в вене маленького пластмассового катетера. Катетер также может быть помещен в артерию, чтобы контролировать артериальное давление. В некоторых случаях через внутривенный катетер проводится последующее лечение. Эта информация поможет вашему доктору найти лучший способ бороться с обмороками.
Транстелефонный монитор (или регистратор событий)
Иногда симптомы аритмии возникают внезапно и проходят настолько быстро, что Вы не можете связаться с доктором или добраться до больницы. В этих случаях можно использовать временный "монитор событий". Эти маленькие регистраторы находятся вместе с человеком в домашних условиях в течение месяца или двух. Когда появились симптомы, достаточно сжать регистратор в руках. ЭКГ будет зарегистрирована и записана. Когда Вам удобно, Вы можете передать ЭКГ по телефону своему кардиологу, который ее проанализирует.
Эхокардиограмма (ЭхоКГ)
Работа ЭхоКГ основывается на изучении твердых тел при помощи звуковых волн в волновом пространстве. Вы можете подумать об ультразвуке, использующимся для контроля роста плода, но волны ультразвука могут также показывать размер сердца, его структуру и движение различных камер. Этот простой, безболезненный способ часто дает ценную информацию относительно сердца с аритмией.
Чреспищеводное электрофизиологическое исследование (ЧП-ЭФИ)
В некоторых ситуациях, ваш кардиолог может посоветовать ЧП-ЭФИ. Оно используется, чтобы диагностировать вид тахикардии, которая у Вас присутствует. Тонкая, мягкая, гибкая пластмассовая трубка будет проведена через Ваш нос в пищевод (орган, соединяющий рот и желудок). Так как пищевод близко прилежит к верхним камерам сердца (предсердия), ЭКГ из пищевода дает более точную информацию чем обычная ЭКГ. Электрокардиостимуляция может использоваться, чтобы заставить сердце биться быстрее и попытаться вызвать Вашу аритмию повторно. Это поможет Вашему доктору поставить правильный диагноз.
В течение этой процедуры могут быть проверены некоторые препараты для того, чтобы подобрать наиболее эффективный. Эта процедура также может выполняться, чтобы прекратить некоторые виды аритмий.
 | Инвазивное электрофизиологическое исследование (ЭФИ) Иногда необходимо изучить электрическую систему сердца при помощи внутрисердечной электрофизиологических методик. В течение этой процедуры один или несколько длинных, тонких катетеров будут проведены в крупные кровеносные сосуды на ногах или руках. Наконечники катетеров перемещаются в сердце. Там через них проводится запись электрических сигналов от проводящей системы. Это дает намного более точную информацию чем обычная ЭКГ. Во время этого исследования сердце стимулируется для того, чтобы оно работало быстро или нерегулярно. Ответ сердца на это воздействие и пути, по которым электричество движется по сердцу в течение тахикардии помогают кардиологу диагностировать характер аритмии. Этот метод стал чрезвычайно ценным для провоцирования возникающих, но нечастых приступов аритмии и для диагностики предполагаемых аритмий. Процедура выполняется под местной анастезией. Временные электроды проводятся через периферические вены (или артерии) в сердце, используя флюороскопию. |
Затем эти катетеры помещаются в предсердие, желудочки и в области локализации системы проведения. Их цель состоит в том, чтобы проводить запись электрических сердечных сигналов и "карты" распространения электрических импульсов во время каждого биения сердца, показывая где возник сердечный блок - атриовентрикулярный узел или система Гиса-Пуркинье).
ЭФИ также показывают гораздо лучше чем ЭКГ, где возникает тахикардия (в предсердиях или желудочках).
Программированная электрическая стимуляция сердца специально рассчитанными по времени ранними импульсами позволяет доктору оценивать электрические свойства системы проведения в сердце. Часто она также вызывает скрытую тахикардию или брадикардию. Индуцированные тахикардии могут подавляться частой электростимуляцией через электроды. Иногда может потребоваться наружный электрошок, если пациент потерял сознание во время тахикардии. Способность к индуцированию и купированию тахикардии в течение ЭФИ позволяет быстро проверить эффективность антиаритмических препаратов. Это можно провести во время единственного исследования, используя внутривенную терапию или во время нескольких коротких исследований, используя пероральные препараты. ЭФИ благополучно выполняют во всем мире; осложнения возникают довольно редко.
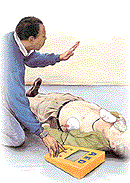 | ДЕФИБРИЛЛЯЦИЯ Дефибрилляция - процесс, при котором электронное устройство, называемое автоматическим внешним дефибриллятором (AED), помогает восстанавить нормальный ритм сердечных сокращений, если он нарушен. Дефибрилляция проводится посредством удара током в сердце. К использованию дефибриллятора допускается после предварительного обучения весь медицинский персонал, работа которого связана с помощью людям, имевшим остановку сердца. Сюда входит весь персонал службы "скорой помощи" : как госпитальный, так и внегоспитальный. Раннее использование дефибрилляции входит в эффективную систему восстановления сердечной деятельности. Это привело к созданию концепции " цепь выживания " . Компоненты этой концепции : |
 | * Ранний доступ к системе оказания неотложных медицинских услуг * Немедленно набрать номер неотложной помощи, * Ранее начало сердечно-легочной реанимации * Ранняя дефибрилляция * Ранняя профилактика возможных осложнений Чтобы сделать возможной раннюю дефибрилляцию, необходимо, чтобы дефибриллятор всегда был доступен персоналу во время остановки сердца. Таким образом, все машины "скорой помощи" и другие транспортные средства, которые осуществляют перевозку пациентов с патологией сердца, должны быть оборудованы дефибрилляторами. |
Что делать в критическом положении ?
Если вы оказались с кем - то, у кого предполагается сердечный приступ или симптомы инсульта, немедленно наберите номер неотложной помощи. Возможно, что человек будет Вам возражать? Но не принимайте это во внимание и настаивайте на быстрых действиях.
Будьте подготовлены - держите список "экстренных" номеров служб спасения рядом с телефоном и в вашем кармане, бумажнике или кошелке. В большинстве штатов 9-1-1 является номером, который можно использовать в любом критическом положении.
Принимайте меры - Если Вы имеете сердечный приступ или симптомы инсульта, которые продолжаются больше чем несколько минут, не откладывайте ! Немедленно наберите 9-1-1, чтобы санитарная машина (лучше всего с современной системой реанимации) приехала за Вами. Если экстренная медицинская служба не доступна в Вашем регионе, немедленно обратитесь к кому-либо, кто довезет Вас до ближайшей больницы или другого учреждения, оказывающего круглосуточную медицинскую помощь. Пострадавшему по необходимости должна проводиться сердечно-легочная реанимация любым человеком, если он обучен должным образом - дыхание "рот в рот " и массаж грудной клетки.
 обзор составил врач-кардиолог, рентгенэндоваскулярный хирург, к.м.н., С.В. Моисеенко
обзор составил врач-кардиолог, рентгенэндоваскулярный хирург, к.м.н., С.В. Моисеенко