Міністерство охорони здоров’я україни
| Вид материала | Документы |
- Міністерство охорони здоров'я україни професійна спілка працівників охорони здоров'я, 111.65kb.
- Міністерство охорони здоров'я україни нака, 1199.6kb.
- Міністерство охорони здоров'я україни нака, 1116.44kb.
- Міністерство охорони здоров'я україни наказ, 1196.85kb.
- Міністерство охорони здоров'я україни, 5153.63kb.
- Міністерство охорони здоров'я україни нака, 1248.35kb.
- Міністерство охорони здоров'я україни нака, 441.54kb.
- Міністерство охорони здоров'я україни нака, 354.54kb.
- Міністерство охорони здоров'я україни наказ n 117 від, 4958.08kb.
- Міністерство охорони здоров’я України, 2017.44kb.
“Затверджено”
на методичній нараді
кафедри внутрішньої медицини №1
Завідувач кафедрою
професор Станіславчук М.А.
“_31_” серпня 2009 р.
МЕТОДІЧНІ ВКАЗІВКИ
ДЛЯ САМОСТІЙНОЇ РОБОТИ СТУДЕНТІВ
ПРИ ПІДГОТОВЦІ ДО ПРАКТИЧНОГО ЗАНЯТТЯ
| Навчальна дисципліна | Внутрішня медицина |
| Модуль № | Основи внутрішньої медицини |
| Модуль Змістовній | Основи діагностики, лікування та профілактики основних хвороб системи органів дихання |
| Тема заняття | Неспецифічні нагнійні інфекційно-деструктивні захворювання легень |
| Курс | 4 |
| Факультет | Медичний |
Методичні рекомендації складені відповідно до освітньо-кваліфікаційних характеристик і освітньо-професійних програм підготовки фахівців|спеціалістів|, які затверджені Наказом МОЗУкраїни від 16.05.2003 р. № 239 і експериментально-учбового плану, який розроблений за принципами Європейської кредитно-трансферної системи (ECTS) і затвердженої Наказом МОЗ Україні від 31.01.2005 р. № 52.
Вінниця, 2009
1. Актуальність теми: Значення бронхоектатичної хвороби і неспецифічних інфекційно-деструктивних захворювань легень обумовлене високим ризиком їхніх можливих ускладнень, в тому числі, летальних. Дані щодо поширеності бронхоектатичної хвороби серед населення не можуть вважатися точними, оскільки найбільш достовірна ознака хвороби — локально розширені бронхи — діагностується лише при використанні спеціальних методів дослідження. Слід підкреслити, що в останні десятиліття в усьому світі відмічено зниження поширеності бронхоектатичної хвороби. Це пояснюється зменшенням числа дитячих інфекцій, випадків туберкульозної інфекції, а також розширенням діагностичних і лікувальних можливостей, успіхами медикаментозного лікування запальних захворювань легень, проведенням ефективної антибактеріальної терапії.
2. Ціль (загальна): Уміті оцінювати типову клінічну картину бронхоектатичної хвороби і неспецифічних інфекційно-деструктивних захворювань легень, визначати тактику лікування та профілактики.
Конкретні цілі – знати:
- етіологію, патогенез бронхоектатичної хвороби і неспецифічних інфекційно-деструктивних захворювань легень;
- класифікацію, типову клінічну картину бронхоектатичної хвороби, гострого та хронічного абсцесів легень, диференційний діагноз;
- принципи лікування, первинну та вторинну профілактику, прогноз.
Уміти:
- вибрати з даних анамнезу відомості, що свідчать про наявність бронхоектатичної хвороби і неспецифічних інфекційно-деструктивних захворювань легень;
- скласти схему діагностичного пошуку;
- виявити ознаки бронхоектатичної хвороби або неспецифічних інфекційно-деструктивних захворювань легень при об’єктивному дослідженні (огляд, пальпація, перкусія, аускультація);
- аналізувати і трактувати значення змін даних інструментальних методів дослідження;
- сформулювати та обгрунтувати попередній діагноз;
- описати рентгенограму легень;
- провести диференційну діагностику із захворюваннями, які мають подібну клінічну картину;
- виробити тактику лікування;
- надати медичну допомогу при розвиткові ускладнень;
- оцінити прогноз пацієнта та запропонувати план профілактичних заходів;
- застосовувати деонтологічні навики спілкування з хворим.
- Базові знання, вміння, навички, необхідні для вивчення теми (міждисциплінарна інтеграція)
| Назви попередніх дисциплін | Отрімані навики |
| 1.анатомія 2.нормальна фізіологія 3.гістологія 4.патологічна фізіологія 5.пропедевтична терапія 6.рентгенологія 7.фармакологія | 1.знати топографію дихальної системи 2.визначати і аналізувати функціональний стан газообміну у легенях 3.описувати та порівнювати цитологічні дані 4.аналізувати стан легеневої вентиляції 5.класифікувати зміни аускультативної і перкуторної картини 6.ідентифікувати рентгенологічні зміни 7.знати дію лікарських препаратів, вміти виписувати рецептурні бланки. |
- Завдання для самостійної роботи при підготовці до заняття.
4.1. Перелік основних термінів, параметрів, характеристик, які повинен засвоїти студент при підготовці до заняття:
| Термін | Візначення |
| 1. Бронхоектатична хвороба (БЕХ) 2. Абсцес легені 3. Гангрена легені | - переважно набуте захворювання, в основі якого лежить локалізований хронічний нагнійний процес в незворотно розширених і функціонально неповноцінних бронхах. - неспецифічне запалення легеневої тканини, що супроводжується виникненням однієї або декількох гнійно-некротичних порожнин. - важкий патологічний стан, що характеризується масивним некрозом і розпадом легеневої тканини без тенденції до чіткого відмежування. |
4.2. Теоретічні питання до заняття:
1. Знати визначення БЕХ, абсцесу легень;
2. Етіологія, патогенез БЕХ, абсцесу легень;
3. Класифікаціі БЕХ, абсцесів легень;
4. Тіпова клінічна картина БЕХ, абсцесу легень;
5.Діагностичне значення змін даних інструментальних методів дослідження при БЕХ, абсцесі легень.
6. Діференційній діагноз БЕХ, абсцесу легень;
7. Принципи диференційованого лікування, показання до хірургічного лікування;
8. Ускладнення БЕХ, абсцесу легень;
11. Профілактіка і прогноз БЕХ, абсцесу легень.
- 4.3. Практичні завдання, які виконуються на занятті
1. Обстеження хворих з БЕХ, абсцесом легень (збір скарг, анамнезу, об'єктивне обстеження).
2. Аналіз отриманих даних та встановлення попереднього діагнозу.
3 Складення плану необхідних лабораторних і інструментальних досліджень з метою підтвердження попереднього діагнозу.
4. Аналіз результатів додаткових методів дослідження і формулювання остаточного діагнозу згідно класифікації.
5. Обговорення методів лікування хворих.
6. Обговорення методів профілактики БЕХ, абсцесу легень і їх можливих ускладнень.
7. Виписування рецептів хворому.
8. Обговорення прогнозу для хворого, питань диспансеризації.
Зміст теми:
Бронхоектатична хвороба (БЕХ) - це переважно набуте захворювання, в основі якого лежить локалізований хронічний нагнійний процес в незворотно розширених і функціонально неповноцінних бронхах. Термінологічно слід розрізняти бронхоектази і бронхоектатичну хворобу. Під бронхоектазами розуміють сегментарне розширення бронхів, обумовление деструкцією або порушенням нервово-м'язового тонусу їхніх стінок внаслідок запалення, дистрофії, склерозу або гіпоплазії структурних елементів бронхів. Бронхоектази можуть бути вторинними, внаслідок абсцесу легень, туберкульозної каверни, хронічної пневмонії, бронхіту.
Етіологія і патогенез БЕХ - поліетіологічне захворювання. Приблизно у 6% хворих бронхоектази можуть бути вродженими (неповноцінність бронхів і порушення активності сурфактанту). У більшості ж хворих має місце постнатальне порушення диференціювання бронхіального дерева під впливом бронхолегеневої інфекції. Аномалія бронхіального дерева трансформується у хворобу зазвичай в ранньому дитячому віці і є наслідком перенесених гострих пневмоній (корових, кашлюкових, грипозних), які вражають не тільки паренхіму, але і слизову оболонку бронхів. Завдяки невеликому діаметру бронхів, у дітей обструкція та ателектаз наступають швидше. Приблизно у половини дітей, виявляються синусити, хронічні тонзиліти та аденоїди. Можливо, це пов'язано із загальною недостатністю захисних механізмів респіраторного тракта, а також з постійним взаємним інфікуванням верхніх і нижніх дихальних шляхів. Причиною бронхоэктазий можуть бути чужорідні тіла бронхів навіть при нетривалому (до 4 тижнів) перебуванні їх у бронхах. Первинний туберкульоз легень, при якому порушення вентиляції легень пов'язане із здавленням бронхів збільшеними лімфатичними вузлами, а в подальшому - з склерозируванням перибронхиальної тканини, також відіграє роль у виникненні брохоектазів (мал. 1а,б).
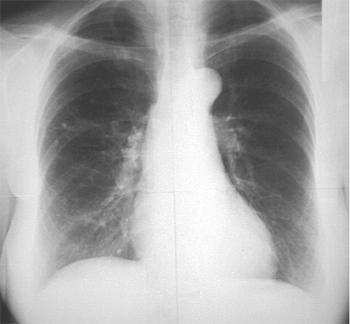 |
| Мал. 1.а. Збільшені збвапнені лімфатичні вузли біля коренів легень хворого після перенесеного tbc легень |
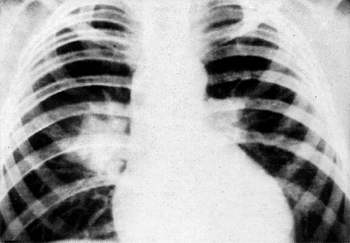 |
| Мал. 1.б. Масивне збільшення прикореневих лімфатичних вузлів хворого, що переніс туберкулезний бронхаденіт. |
У більшості хворих патологічний процес більш менш локалізований. Спочатку вражаються базальні сегменти, особливо лівої легені, бронхи якої, на відміну від верхньодольових, погано звільнюються від мокроти і перетворюються на свого роду відстійники, де накопичується мокрота, у зв'язку з чим підтримується хронічний запальний процес. У міру розвитку захворювання бронхи сусідніх сегментів піддаються постійному зрошуванню гнійною мокротою, що веде до поступового розвитку бронхоэктазій в язичкових сегментах верхньої частки зліва і середньої частки справа. У хворих старшого віку переважають двосторонні поширені враження.
Основну роль в розвитку бронхоеэктазій грають два чинники - порушення бронхіальної прохідності та інфекція. Поволі прогресуюча непрохідність бронхів сприяє порушенню їх дренажної функції, затримці секрету і формуванню обтураційного ателектаза. Порушення бронхіальної прохідності неминуче веде до активації інфекції дистальніше за рівень обструкції. Гнійний процес, що розвивається в просвіті бронхіального дерева, глибоко вражає стінку бронха, викликає дегенерацію і руйнування хрящових пластинок, гладенької мускулатури, еластичних волокон і заміщення їх сполучною тканиною. В результаті бронхи втрачають свою еластичність і під впливом так званих "бронходилатуючих сил" (підвищення ендобронхіального тиску при кашлі, розтягування бронхів секретом, що накопичується) поступово розширюються і стають функціонально неповноцінними. Незворотні зміни ураженого відділу бронхіального дерева зберігають своє значення і після відновлення бронхіальної прохідності, внаслідок чого в розширених бронхах протікає нагнійний процес, що періодично загострюється. При бронхоектазах порушується легеневий кровообіг. Просвіт бронхіальних артерій і артерио-артериальных анастомозів значно збільшується, що веде до скидання артеріальної крові в легеневі артерії і розвитку, в подальшому, спочатку регіонарної, а потім і загальної легеневої гіпертензії.
Класифікація.
Існує декілька класифікацій бронхоэктатической хвороби, але в клінічній практиці частіше використовує ця класифікація А. Я. Цигельника.
1. Форма хвороби: а) легка (бронхітична), б) виражена, в) важка, г) суха, що кровоточить.
2. Вид ектазії (бронхографія): циліндричні, «мешотчатые», гроновидні, веретеноподібні та змішані.
3. Одно- і двосторонні.
4. Локалізація за сегментами.
5. Перебіг хвороби: а) стаціонарний, б) прогресуючий.
6. Ускладнення: а) легенева і серцева недостатність (ступені), б) амілоїдоз (його стадія), в) емфізема легень, дифузний пневмосклероз, г) інші.
7. Супутні захворювання: синусит, тонзиліт і ін.
Залежно від стану хворого у момент обстеження виділяють фазу загострення і фазу ремісії.
Клініка. Бронхоектатичною хворобою частіше за страждають чоловіки, захворювання, як правило, виявляється в дитячому і молодому віці. Час початку захворювання нерідко встановити важко, але, оскільки перші загострення діагностуються в більшості випадків як респіраторні захворювання. При добре зібраному анамнезі часто вдається виявити перенесену в ранньому дитячому віці пневмонію, що стала причиною розвитку бронхоектатичної хвороби.
Провідним клінічним симптомом хвороби є кашель, найбільш виражений в уранішні години, з виділенням мокроти. При циліндричних бронхоектазах, на відміну від "мешотчатых," мокрота відходить зазвичай без утруднень. При "сухих" бронхоектазах, які характеризуються відсутністю нагнійного процесу, кашель і мокрота відсутні. В період ремісії кількість мокроти невелика, зазвичай не перевищує 30 мл на добу. При загостренні хвороби кількість мокроти може збільшуватися до 500 і більше мл на добу і вона набуває гнійного характеру. Мокрота може відходити "повним ротом" вранці, а також при займанні хворим дренажних положень: нахил вперед, поворот на "здорову" сторону. В період ремісії мокрота може бути відсутньою. Гнілісна мокрота зустрічається рідко, при абсцедуванні, у найбільш важких хворих. Зібрана в банку мокрота розділяється на два шари: верхній - в'язка опалесціююча рідина з великою кількістю слини, а нижній - гнійний осад.
Кровохаркання, за даними різних авторів, зустрічається у 25 -34% хворих, частіше наголошуються прожилки крові в мокроті, але іноді виникає легенева кровотеча. При "сухих" бронхоектазах кро вохаркання може бути єдиним проявом захворювання.
Задишка при фізичному навантаженні зустрічається майже у кожного третього хворого і пов'язана з супутнім хронічним обструктивним бронхітом.
Біль в грудній клітці наголошується при розвитку перифокального запалення із залученням плеври.
При важкому перебігу захворювання і в період його загострення погіршується загальний стан хворих: посилюється нездужання, в"ялість, знижується працездатність. Спостерігається виражена пітливість і тривале підвищення температури тіла, зазвичай до 38°С.
Перебіг бронхоектатичної хвороби характеризується загостреннями (частіше навесні та восени), що змінюються різної тривалості ремісіями. Періодичні загострення характеризуються, перш за все, погіршенням загального стану хворого: з'являється слабкість, млявість, швидка стомлюваність, знижується працездатність. У цей період збільшується кількість виділюваної мокроти, частішає кровохаркання, посилюється задишка, підвищується температура тіла. Загострення мають виражений сезонний характер - починаються в передвесняний і післяосінній періоди. У періоди ремісії хворі відчувають себе задовільно, працездатність зберігається. У більшості хворих процес локалізований, переважно вражаються базальні сегменти лівої легені і середня частка правої. Тривалий перебіг захворювання супроводжується розвитком дифузного обструктивного бронхіту, який поступово може призвести до розвитку дихальної недостатності і легеневого серця. Крім того, можуть розвинутися і інші ускладнення: пневмонія, плеврит, емпієма, вогнищевий нефрит, амілоїдоз нирок та інших органів, кровохаркання і легеневі кровотечі, аспіраційний абсцес в невраженій легені та абсцес мозку.
Фізикальноє обстеження.
Огляд.
Зовнішній вигляд хворих не має характерних особливостей. Лише при важкому перебігу захворювання з'являється акроцианоз, зміни кінцевих фаланг пальців рук у вигляді барабанних паличок та нігтів у формі годинникових скелець. Може бути деформована грудна клітка в результаті емфіземи та пневмофіброзу. Перкуторні дані вариабельні: від ясного легеневого звуку до вкорочення в області вираженого фіброзу і поширеного коробочного звуку. В області вогнища вражения виявляється обмеження рухливості діафрагми. При аускультації вдається виявити провідну, а деколи єдину ознаку бронхоектазів - вогнище стійких вологих звучних середньо- і крупнопухирчатих звучних хрипів, які зменшуються або зникають тільки після значного відходження мокроти, на тлі безлічі сухих хрипів. В період ремісії дихання над ураженими відділами легень носить жорсткий характер, іноді з бронхіальним відтінком, але нерідко аускультативні прояви можуть бути відсутніми.
Лабораторна діагностика.
Для загальноклінічного аналізу крові характерні помірна гіпохромна або нормохромна анемія, підвищення ШОЕ, в період загострення - лейкоцитоз. Аналізи сечі довгий час залишаються нормальними. Стійке підвищення білка в сечі, а також гіпоальбумінемія змушують запідозрити амілоїдоз нирок.
Важливим етапом обстеження хворого є вивчення мікрофлори мокроти, забір якої краще здійснювати при бронхоскопії.
Інструментальна діагностика.
Уточнити діагноз необхідно за допомогою рентгенологічного методу. При односторонніх бронхоектазах на рентгенограмі в прямій проекції визначається зменшення об'єму враженої частини легені, помірне зміщення середостіння у вражений бік, зміна положення кореня легені, підйом купола діафрагми. Легеневий малюнок посилений, деформований, а іноді і комірчастий. При двохсторонніх бронхоектазах у фронтальній проекції грудна клітка набуває циліндричної форми, оскільки її нижні відділи сплощуються через зменшення в об'ємі нижніх доль обох легень. Зсуву середостіння не настає, рівень стояння діафрагми нормальний. Легеневий малюнок з обох боків посилений, деформований, часто виявляються поля фіброзу.
Зміни в легенях краще виявляються при томографічному дослідженні: "сотовий" малюнок, вогнища фіброзу, колапсу і запальної інфільтрації, супутній адгезивний і ексудативний плеврит. За допомогою томографії частіше виявляють зміни нижньої долі лівої легені (в області заднього реберно-діафрагмального синуса), середньої долі правої легені.
Основним методом, який підтверджує наявність і уточнює локалізацію бронхоектазів, є бронхографія з повним контрастуванням обох легень.
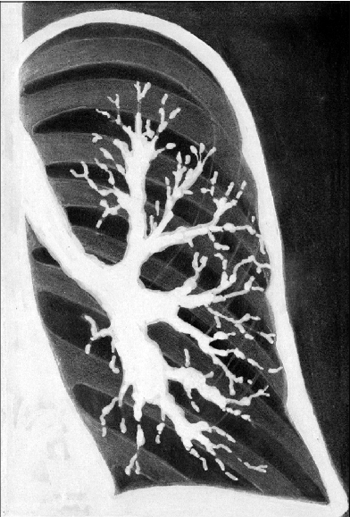 |
| Мал. 2. Бронхограма лівої легені у хворого з бронхоектазами. Визначається безліч розширень просвіту бронхів, а також нерівність контурів бронхів, їхнє фрагментоване заповнення |
На бронхограмах в прямій і бічній проекціях бронхіальне дерево збіднене за рахунок відсутності дрібних бронхів, частина яких облітерирована, а частина блокована мокротою. Бронхи, що збереглися, розширені, зближені між собою і закінчуються сліпо. Залежно від форми розширення бронхів розрізняють «мешотчатые», циліндричні, веретеноподібні і змішані бронхоектази. При бронхоектатичній хворобі крупні бронхіальні стовбури (головні і дольові) зазвичай виглядають нормальними. Зміни стосуються головним чином бронхів 4-6 порядку. Крім того, бронхологічне дослідження дозволяє взяти вміст бронхів на цитологічне, бактеріологічне та мікологічне дослідження.
Функціональне дослідження легень у хворих бронхоектатичною хворобою (спірометрія, спірографія) дозволяє виявити порушення вентиляції. При значних двосторонніх бронхоектазах спостерігаються рестриктивні порушення, а при клінічних ознаках бронхіальної обструкції - змішані або обструктивні. За відсутності клінічних ознак обструктивного бронхіту вентиляційні показники не змінюються.
Диференційну діагностику бронхоектатичної хвороби проводять з абсцесом легень, туберкульозом легень, раком легень, кістозною гіпоплазією і нагноєною кістою, хронічним бронхітом. Зазвичай діагностика бронхоектатичнкої хвороби не викликає утруднень за наявності якісних бронхограм, типового анамнезу, характерної локалізації розширень бронхів (базальна піраміда і язичкові сегменти зліва, середня доля і базальні сегменти справа).
Ізольовані бронхоектази у верхніх долях і у верхівкових сегментах нижніх, як правило, бувають вторинними, пов'язаними з перенесеним туберкульозом, абсцесом, або ж вродженими.
Ускладнення: розвиток дифузного обструктивного бронхіту та легеневого серця, можливий розвиток амілоїдозу нирок.
Лікування. Існують два методи лікування бронхоектатичної хвороби консервативний і хірургічний.
Консервативне лікування показане хворим з незначними і клінічно бідними змінами в бронхах, коли можна швидко купірувати загострення і тривало підтримувати стан ремісії, а також з поширеним процесом, де хірургічне лікування безперспективне. Хворі потребують певного лікувального режиму з використанням адекватних фізичних навантажень. Виключаються куріння, зловживання алкоголем, переохолоджування підлягання запиленості. Дієта повинна мати достатній вміст вітамінів.
Лікувальна програма.
1. Антибактеріальна терапія. Антибактеріальна терапія проводиться в періоді загострення захворювання (бажано після бактеріологічного дослідження вмісту бронхів з ідентифікацією збудників і їх чутливості до антибіотиків). Рекомендуються антибіотики широкого спектру дії: напівсинтетичні пеніциліни, цефалоспорины, аміноглікозиди, тетрациклін, хінолони. Антибіотики призначають внутрішньом'язово або внутрішньовенно при клінічних ознаках активної інфекції (підвищення температури тіла, ознаки інтоксикації) в середньотерапевтичних добових дозах: пеніцилін - 6 млн; оксацилін - 2,0-4,0; метицилін - 4,0-6,0; ампіцилін - 2,0-4,0; метациклін 0,6; доксициклин 0,1 (у перший день - 0,2); ампіокс 2,0-4,0; гентаміцин 2,4-3,2 мг/кг; нетроміцин 0,2-0,4; амікацин 10-15 мг/кг; сизомицин 2 мг/кг; тобрамицин 2-5 мл/кг в добу. При бронхоектатичній хворобі наиприйнятніший внутрішньобронхіальний шлях введення антибіотиків через бронхоскоп або направлений катетер в разовій терапевтичній дозі. Крім антибактеріальних препаратів для эндобронхіального введення використовують діоксидин 10 мл 1%-ного розчину, фурацилин 10 мл - 1:1000, фурагин, антисептичні засоби природного походження (хлорофиллипт).
При бронхоектатичній хворобі переважний внутрішньобронхіальний спосіб введення препаратів через бронхоскоп, менш ефективні - інтратрахеальний, інтраларингеальний і інгаляційний методи.
2. Санація бронхіального дерева, виведення гнійного бронхіального вмісту і мокроти
Санація бронхіального дерева — найважливіший лікувальний захід. Її здійснюють за допомогою інсталяцій через носовий катетер (метод інтратрахеальних промивань) або під час бронхоскопії, вводячи лікувальні розчини антисептиків (10 мл 1:1000 розчину фурациліна, 10 мл 1% розчину діоксидина і ін.), муколітиків (мукосольвін, ацетилцистеїн — 2 мл 10% розчину). З метою санації бронхіального дерева широко застосовуються: постуральний дренаж кілька разів на день, масаж грудної клітки, відхаркувальні засоби, для полегшення відхождения мокроти рекомендується прийом бронходилататорів (особливо перед позиційним дренажем, масажем грудної клітки).
3. Дезінтоксикаціна терапія. З метою дезинтоксикації рекомендується прийом рідини до 2-3 л на добу (за відсутності протипоказів): липовий, малиновий чай, настої шипшини, соки, журавлинний морс. Внутрішньовенно крапельно вводять неогемодез, ізотонічний розчин натрію хлориду, 5% розчин глюкози та ін.
4. Імуномодулююча терапія, нормалізація загальної і легеневої реактивності. Як імуномодулятори застосовуються левамізол, тималін, Т-активін, декаріс( 50-75 мг 2 рази на добу 2 дня підряд щотижня протягом 1-2 місяців) та інші під контролем імунограми. Для нормалізації загальної та легеневої реактивності використовуються адаптогени (настоянка женьшеню, екстракт елеутерокока, настоянка китайського лимонника, пантокрин, муміє, прополіс). Застосовують переливання альбуміну, нативної плазми, доцільне внутрішньовенне введення інтраліпіда та інших жирових емульсій.
5. Санація верхніх дихальних шляхів. Санація верхніх дихальних шляхів полягає в ретельному лікуванні зубів, хронічного тонзиліту, фарингіту, захворювань носової порожнини. Це зменшує рецидиви загострення бронхоектатичної хвороби, підвищує загальну реактивність хворого.
6. ЛФК, масаж, дихальна гімнастика, фізіотерапія, санаторно-курортне лікування.
Лікувальна фізкультура та дихальна гімнастика повинні виконуватися регулярно. Вони сприяють підвищенню функціональної здатності бронхопульмональної системи та реактивності хворого. Масаж грудної клітки покращує дренажну функцію легень, відходження мокроти. Масаж необхідно поєднувати з позиційним дренажем, виконувати його не тільки в стаціонарі, прийомам масажу повинні бути навчений сам хворий і його родичі.Фізіотерапія проводиться після стихання явищ загострення захворювання. Хворому призначають мікрохвильову терапію, електрофорез з хлоридом кальцію, калія йодидом, індуктотермію і інші процедури.Санаторно-курортне лікування проводиться в фазі ремісії, після попередньої санації бронхіального дерева. Санаторно-курортне лікування рекомендується в теплу пору року, краще всього в санаторіях Південного берега Криму. У теплі і сухі місяці можна лікуватися в місцевих спеціалізованих санаторіях.
7. Хірургічне лікування. Оперативне лікування показане при виражених і добре локалізованих процесах і полягає у видаленні уражених відділів легені. Досвід оперативного лікування показав, що нагнійний процес ліквідовується і хворі одужують. Це лікування найефективніше у хворих до 40 років.
Протипоказаннями до операції є:
• хронічний обструктивний бронхіт з емфіземою легенів, вираженою дихальною і серцевою недостатністю (декомпенсоване легеневе серце);
• амілоїдоз нирок з нирковою недостатністю.
8. Диспансеризація
Бронхоектатична хвороба з локальними змінами і нечастими (не більше 2 разів на рік) загостреннями:
• огляд терапевтом — 3 рази на рік;
• огляд пульмонологом, торакальным хірургом, ЛОР-ом, стоматологом — 1 раз на рік; огляд фтизіатром — за показами;
• обстеження: аналіз крові, аналіз мокроти загальний і на БК, аналіз сечі, флюорографія — 2 рази на рік; біохімічний аналіз крові на гострофазові реакції, ЕКГ — 1 раз на рік; бронхоскопія, томографія — за показами; посів мокроти на чутливість до антибіотиків перед антибиотикотерапією — за потребою;
• протирецидивне лікування — 2 рази на рік (навесні та восени) при ГРВІ: антибактеріальна і протизапальна терапія, позиційний дренаж, ЛФК, санація бронхіального дерева, загальнозміцнююча терапія; повноцінне живлення; лікування в санаторіях-профілакторіях, на курортах; профорієнтація і працевлаштування.
Бронхоектатична хвороба з поширеними змінами і частими (більше 3 разів на рік) загостреннями:
• огляди терапевтом — 4 рази на рік; огляди іншими фахівцями з частотою, вказаною в попередній групі;
• об'єм лабораторних обстежень той же, що в попередній групі, крім того, проводиться біохімічний аналіз крові на загальний білок, білкові фракції, глюкозу, креатинін, сечовину — 1 раз на рік;
• протирецидивне лікування у вищевикладеному об'ємі.
Прогноз. залежить від поширеності бронхоектазів, тяжкості перебігу хвороби, наявності ускладнень. За відсутності лікування прогноз бронхоектатичної хвороби несприятливий. Тимчасова непрацездатність частіше пов'язана із загостренням хронічного бронхіта та або виникненням пневмонії. Прогноз погіршується при розвиткові дихальної недостатності, легеневої гіпертензії, амілоїдозу, кровотеч. Без лікування середня тривалість життя хворих складає 10 років.
Абсцес легені - неспецифічне запалення легеневої тканини, що супроводжується виникненням однієї або декількох гнійно-некротичних порожнин.
Етіологія і патогенез. Специфічних збудників легеневого нагноєння не існує. У хворих виявляється як мономікробна (частіше), так і змішана флора. Збудниками можуть бути практично будь-які мікроорганізми або їхні асоціації. Найбільш частим збудником гнійного процесу є гемолітичний стафілокок у вигляді монокультури або у поєднанні з іншими мікроорганізмами, рідше стрептокок, або паличка Фрідлендера та інші збудники. Пневмонії, зумовлені грамнегативною мікрофлорою, відрізняються схильністю до деструкції легеневої тканини та формування гнійників.
Шляхи проникнення інфекції наступні: бронхо-легочный, аспіраційний, гематогенно-емболічний, лімфогенний, при травматичному пошкодженні легеневої тканини.
Найважливішим чинником в патогенезі гострого нагноєння вважають проникнення мікроорганізмів інгаляційно, коли збудники переміщуються в потоці повітря до респіраторних відділів, і аспіраційний, коли під час вдиху з носоглотки і ротової порожнини аспирируються слиз, кров, блювотні маси. Аспірації інфікованого матеріалу сприяють захворювання та стани, при яких порушуються ковтальний, носоглотковий, кашльовий рефлекси. До них відносяться: масковий інгаляційний наркоз, глибоке алкогольне сп»яніння, стан несвідомості, пов'язаний з черепномозковою травмою або розладами мозкового кровообігу, епілептичний напад і діабетична кома.
Умови для аспірації в першу чергу створюються у алкоголіків. У них часто спостерігається запущений карієс, пародонтоз, гінгівіти, що веде до масивного інфікування ротової порожнини (в першу чергу анаеробними мікроорганізмами). При алкогольному сп'янінні відбувається регургітація шлункового вмісту з аспірацією слизу та інфікованих блювотних мас. При хронічній алкогольній інтоксикації пригнічений гуморальний і клітинний имунітет, пригнічений механізм очищення бронхіального дерева, що погіршує перебіг захворювання.
Аспірація інфікованого матеріалу спостерігається при патології стравоходу: кардіоспазм, ахалазія, рубцеві стриктури, кила стравохідного отвору діафрагми.
Сприяючу роль відіграють хронічні захворювання бронхів, за яких порушується їхня очисна функція. Знижується резистентність організму при тривалій кортикостероидної терапії при лікуванні бронхіальної астми, а при бронхоэктатичній хворобі існує постійне джерело інфікування легеневої паренхіми.
Проникнення збудника гематогенним шляхом зустрічається набагато рідше. Гематогенні абсцеси частіше є проявом або ускладненням сепсису. Джерелом інфікування можуть бути тромби у венах нижніх кінцівок і тазу, тромбози при флебітах, пов'язаних з інфузійною терапією, фібринозні накладення на тристулковому клапані при септичному ендокардиті, тромби в дрібних венах, що оточують остеомієлітичні та інші гнійні вогнища. Інфікований матеріал потрапляє в розгалуження легеневої артерії, в результаті виникають первинно інфіковані інфаркти легені з подальшим абсцедуванням. Для гематогенних абсцесів характерна множинність (часто з обох боків) і субплевральна локалізація (кортикальная), частіше нижньодольова.
Можливе вторинне інфікування інфарктів легені з наступним абсцедуванням. Вторинне інфікування вірогідніше проходить бронхогенним шляхом.
Відомі абсцеси легкого травматичного походження, які виникають навколо чужорідних тіл і внутрішньолегеневих гематом.
Рідко спостерігається розповсюдження нагнійного процесу із сусідніх тканин і органів per continuitatem.
Описані абсцеси легені, пов'язані з попаданням в бронхи крупних чужорідних тіл.
Важливими патогенетичними чинниками є зміни загального місцевого протиінфекційного захисту макроорганізму.
Сприяють розвитку деструктивних пневмонітів респіраторні вірусні інфекції, що пригнічують механізм місцевого захисту і загальну імунологічну реактивність хворого. При вірусній інфекції в покривному епітелії бронхів і альвеол виникають запальний набряк, інфільтрація, некробіотичні процеси, внаслідок чого порушується функція миготливого епітелію. Крім того, порушується клітинний імунітет, синтез захисних імуноглобулінів В-лімфоцитами. Все це створює умови для розмноження в дихальних шляхах і легеневій тканині умовно-патогенної бактериальної мікрофлори.
Масивна пневмонія пневмококової етіології за несприятливого перебігу може також призводити до різкого зниження місцевоїі та загальної імунологічної реактивності, вторинного обсеменіння легеневої тканини гноерідними мікроорганізмами.
З шкідливих звичок, крім алкоголізму, в патогенезі легеневих нагноєнь має значення куріння (перебудова слизової оболонки, гіпертрофія залоз, порушення бронхіальної прохідності).
Класифікація
За патогенезом:
- постнекротичні; «
- аспіраційні;
- гематогенно-емболічні;
-травматичні.
за характером процесу:
- абсцес гнійний;
- абсцес із секвестром;
- гангрена.
За локалізацією і поширеністю:
- одиничні, множинні, двосторонні;
- сегмент, частка, легеня;
-центральні, периферичні.
За тяжкістю перебігу:
- легкий;
- середній тяжкості;
- важкий.
За наявністю ускладнень:
-неускладнені;
-ускладнені: а) легеневою кровотечею; б) емпіємою плеври (обмеженою, тотальною); в) піопневмотораксом (обмеженим, тотальним, напруженим клапанним); г) сепсисом.
Клініка. У клінічній картині гострого абсцесу виділяють два періоди: формування абсцесу та прорив гнійника в дренуючий бронх.
Найчастіше захворювання починається гостро із загального нездужання, ознобу, підвищення температури до 39°С і вище. Відмічається проливний піт, біль в грудях на стороні враження, що посилюється під час глибокого вдиху. При огляді спостерігається блідість або помірний ціаноз шкіри та видимих слизових оболонок. Хворий може вимушено лежати на стороні враження. Часто спостерігається тахіпное з частотою 30 і більше на хвилину. Пульс прискорений. Відмічається відставання грудної клітки на ураженій стороні під час дихання. При пальпації - болісність міжреберних проміжків над зоною деструкції. При перкуссії над областю враження виявляється притуплення перкуторного звуку, а при аускультації вислуховується бронхіальне або ослаблене дихання. Хрипів на початку захворювання може не бути. Над зоною притуплення часто вислуховується шум тертя плеври. Рентгенологічно в цей період відзначається масивна пневмонічна інфільтрація легеневої тканини. Тривалість першого періоду може бути різною: від декількох днів при аспіраційному генезі захворювання до 2 - 4 тижнів при метапневмонічних деструкціях.
Поступово наростають симптоми інтоксикації, хворі худнуть, втрачають апетит, їх турбує сухий і болючий кашель.
У гострому періоді зазвичай спостерігається лейкоцитоз і виражений зсув лейкоцитарної формули вліво. Останній відображує тяжкість патологічного процесу, тоді як збільшення лейкоцитів далеко не завжди відповідає важкості захворювання.
Важкому перебігу патологічного процесу властива абсолютна і відносна лімфопенія.
Вже з перших днів у хворих з інфекційними деструкціями легенів виникає і наростає гіпохромна анемія.
Біохімічне дослідження крові виявляє гіпопротеїнемію, що пояснюється великими втратами білка з гноєм, диспротеїнемію за рахунок зниження рівня альбуміну і підвищення β- і γ-глобулінів, збільшення концентрації сіалових кислот, серомукоїду, виявлення СРБ, збільшення ШОЕ.
Перехід до другого періоду захворювання визначається проривом гнійника в бронх. У хворого починає відходити велика кількість мокроти гнійного характеру, нерідко з домішками крові. Кількість мокроти може доходити до 1 л на добу. Вона складається з трьох шарів: верхній - пінистий, середній - водянистий, нижній -густий гнійний.
За достатнього дренування абсцесу стан хворого швидко поліпшується:
знижується температура, підвищується апетит, зникають симптоми інтоксикации, кількість мокроти поступово зменшується, мокрота стає слизистою. При фізикальному дослідженні зменшується інтенсивність притуплення перкуторного звуку, починають вислуховуватися крупно- і среднепухитчасті вологі звучні хрипи. Рентгенологічно на фоні зменшення інфільтрату починає визначатися порожнина з горизонтальним рівнем рідини. Картина крові поступово нормалізується. Повна ліквідація порожнини відбувається протягом 6-8 тижнів.
При поганому бронхіальному дренажі зберігається лихоманка, щодня виділяється 100-150 мл зловонної мокроти. Це явище частіше спостерігається при гострих множинних абсцесах з обширною зоною запальної інфільтрації легеневої тканини. Хворий виснажується, наростає задишка і зникає апетит. Протягом декількох тижнів пальці можуть набути форму "барабанних паличок", а нігті "годинникових скелець". Тривалий час залишаються зміни з боку крові, наростає анемія, лейкоцитоз, гіпопротеїнемія. Рентгенологічно в порожнині - рівень рідини. Можуть виникнути ускладнення: піопневмоторакс, кровохаркання, кровотеча, що погіршує прогноз.
Розвиток легеневого нагноєння за типом гангрени характеризується важкою інтоксикацією і бурхливим перебігом. Гангрена легені є важким патологічним станом, що характеризується обширним некрозом і розпадом легеневої тканини без тенденції до чіткого відмежування. Якщо некроз і гнійний розпад мають менш поширений характер і йде формування порожнини, то говорять про гангрений абсцесі легені (проміжна форма інфекційної деструкції). Як правило, ці хворі страждають серйозними супутніми захворюваннями (цукровий діабет, хронічний алкоголізм, злоякісні пухлини і ін.). В більшості випадків після початку захворювання швидко наростає лихоманка гектичного характера, виражені симптоми інтоксикації. Клініка гангрени легені включає виражену задишку, тахікардію, гіпотонію, виділення великої кількості зловонної мокроти. Посилюються болі на боці враження, що посилюються при кашлі. Перкуссія над зоною ураження болюча, при натисканні стетоскопом на межребір»я в цій області викликається кашльовий рефлекс. Перкуторна картина змінюється швидко: збільшується зона притуплення, на її фоні виникають ділянки вищого звуку внаслідок розпаду некротизованої тканини. При аускультації дихання стає ослабленим або бронхіальним. Мокрота має брудно-сірий або шоколадний колір і при відстоюванні розділюється на три шари (піна, рідина, детрит). При дослідженні аналізу крові: токсична зернистість нейтрофілів, лейкоцитоз не завжди високий, що пов'язане з пониженою імунологічною реактивністю, швидко прогресує анемія і гіпопротеїнемія. Може виникнути токсичний нефрит. Рентгенологічно виявляється масивна інфільтрація без чітких меж, що займає 1-2 долі, а іноді всю легеню. Після прориву ділянок, що розпадаються, в бронхи, з'являється рясна брудно-сіра мокрота (до 1 літра в добу), із зловоним запахом. Рентгенологічно визначаються дрібні множинні прояснення на тлі масивного затемнення. При формуванні гангренозного абсцесу поступово утворюється порожнина.
Якщо протягом 2 місяців відсутній ефект від лікування, то та такий абсцес переходить в хронічну форму з повторними загостреннями, що протікають за типом гострого абсцесу. В період ремісії може нічим себе не проявляти, а може зберігатися кашель, особливо вранці і при зміні положення тіла. Мокрота залишається гнійною, іноді можливе невелике кровохаркання. Періодично виявляється субфебрилітет, слабкість, пітливість, схильність до простудних захворювань. При значному ураженні легеневої тканини поступово наростає дихальна недостатність. Рентгенологічно визначається ділянка пневмосклерозу, що містить неправильної форми порожнину, іноді помітну тільки на томограмі. В період загострення збільшується видділення гнійної мокроти, підвищується температура тіла, наростає інтоксикація. Над абсцесом з'являється притуплення, вислуховуються звучні вологі хрипи. З'являються ознаки гострого запалення в крові. Рентгенологічно при загостренні в області абсцесу виникає інфільтрація, порожнина збільшується, набуває округлих контурів, в ній з'являється горизонтальний рівень рідини. При хронічному абсцесі можливі гострі бронхогенні нагноєння в неуражених до цього відділах легеневої тканини. Захворювання протікає тривало, з періодичними загостреннями і ремісіями, неухильно прогресує, інвалидизуючи хворого. Можливий розвиток амілоїдозу нирок.
Діагностика. Основна роль в діагностиці нагнійних процесів в легенях належить рентгенологічному дослідженню. У початковій фазі на рентгенограмах видно масивну інфільтрацію без чітких меж. Пізніше, перед проривом гнійника в бронх, на рентгенограмах можна виявити ділянки прояснення. Горизонтальний рівень рідини в порожнині гнійника після його прориву в бронх свідчить про недостатнє спорожнення абсцесу. Можливе виявлення вільних або пристінкових легеневих секвестрів.
Диференційний діагноз інфекційних деструкцій легень слід проводити з туберкульозними кавернами, нагноєними кістами, бронхоектазіями і порожнинними формами раку легень.
При диференційній діагностиці з туберкульозними кавернами має певне значення анамнез, виявлення мікобактерій туберкульозу в мокроті або промивних водах бронхів. Характерна одностороння локалізація каверни у верхній долі легені. Каверна має товщі, ніж абсцес, стінки з помірною інфільтрацією навколишньої тканини, іноді зі свіжими вогнищами інфільтрації в безпосередній близькості від каверни, не має секвестрів і рідини. Проводиться неодноразове дослідження мокроти і промивних вод бронхів на мікобактерії туберкульозу, зокрема трьох-чотирьохкратний посів мокроти; бронхоскопічне обстеження з біопсією і гістологічним дослідження слизової оболонки бронхів; внутрішкірна проба Манту; повне рентгенологічне обстеження з ретельним аналізом динаміки рентгенологічних показників на тлі адекватної антибактеріальної терапії.
У хворих з порожнинною формою раку легень лихоманка відсутня, або носить субфебрильний характер. Мокрота незначна, без запаху, можливе кровохаркання. При рентгенологічному дослідженні, зокрема при томографії, для раку характерні товщі стінки з нерівною внутрішньою поверхнею. В порівнянні із загальною площею затемнення, порожнина невелика, розташована ексцентрично і не містить рідини. Заповнити ракову порожнину контрастною речовиною не вдається, на бронхограмах визначається симптом культі.
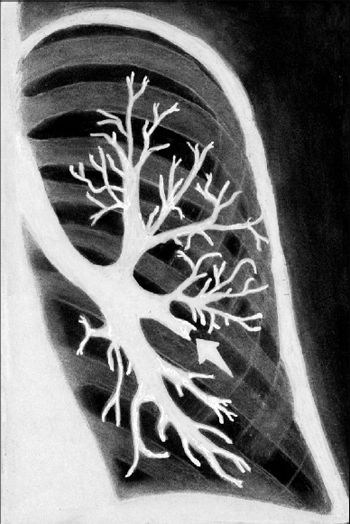 |
| Мал. 3. Бронхограма у хворого з пухлиною лівої легені з ендобронхіальним ростом. Стрілкою відмічений обрив заповнення бронха контрастною речовиною («культя бронха») |
Нагниваючі кісти легені можуть давати рентгенологічну і клінічну картину, що нагадує абсцес. Проте відсутність вираженої гнійної інтоксикації і тонкі рівні стінки порожнин без інфільтрації в навколишній тканині дозволяють схилитися до діагнозу кісти легені.
При бронхоектазах, на відміну від абсцесів легені, є тривалий анамнез (розвиваються в дитячому віці), часто бувають багатомісячні, а іноді і багаторічні ремісії. При рентгенологічному дослідженні не спостерігається інфільтративних змін в легеневій тканині, відзначається сітчастий або комірчастий легеневий малюнок, як правило, в нижніх відділах легені.
Ускладнення.
Неспецифічні інфекційно-деструктивні захворювання легень часто ускладнюються емпіємою, піопневмотораксом, септикопіємією, емфіземою, кровотечею і кровохарканням.
Емпієма плеври утворюється в результаті прориву абсцесу легені в плевральну порожнину і розвитку гострого піопневмотораксу. Він може бути обмежений або тотальний. Легеня частково або повністю колабується, органи середостіння зміщуються в здорову сторону. При вираженому надходженні гною та повітря до плевральної порожнини у хворих з'являються різкі болі в грудях, задишка і тахікардія. Шкіра покривається холодним потім, наростає блідість, що змінюється ціанозом, знижується артеріальний тиск, наростають ознаки дихальної недостатності. При перкусії у верхніх відділах визначається звук коробочки, в нижних - тупість. Унаслідок стиснення легені дихальні шуми не прослуховуються. У випадках, коли бронхо-плевральне повідомлення має характер клапанного, розвивається картина напруженого пневмотораксу, з різко вираженими порушеннями дихання та гемодинаміки. Швидко наростає підшкірна і медіастинальна емфізема. Повітря по підшкірній клітковині розповсюджується на ділянку грудей, спини, шиї, спини живота і навіть нижніх кінцівок. Спостерігаються виражена задишка, ціаноз, холодний піт, ниткоподібний пульс, осиплість голосу, порушення ковтання.
Надзвичайно важким ускладненням є септикопіємія. Найчастіше виявляються метастатичні абсцеси мозку.
Небезпечним ускладненням абсцесу легені є легенева кровотеча, після якої виникає гіпохромна анемія. Потрапляння крові в бронхи здорових відділів легені призводить до появи сегментарних ателектазів. Раптова масивна кровотеча може призвести до асфіксії, особливо у ослаблених хворих, а також до смерті від гострої анемії.
Лікування.
Лікування нагнійних захворювань легень повинно здійснюватися в спеціалізованих відділеннях за наступними основними напрямами:
1. Підтримка і відновлення загального стану і порушеного гомеостазу.
Хворого слід помістити в добре провітрювану палату, краще ізолювати від інших пацієнтів. Необхідне різноманітне харчування з великим вмістом білка. Вітаміни хворі повинні отримувати як з харчовими продуктами, так і в лікарських формах. Доза аскорбінової кислоти повинна складати 1-2 г/сут, використовуються також вітаміни групи С. З метою корекції порушеного водно-електролітного і білкового обміну, зменшення інтоксикації і анемії проводять інфузійну терапію. Для підтримки енергетичного балансу застосовують розчини глюкози з додаванням хлоридів калія, кальцію, магнію. Для заповнення білкових втрат застосовують білковий гідролізат: амінокровин, гідролізин, а також розчини амінокислот. Кількість парентерального білка, що вводиться, повинна поповнювати не менше 40-50% його добової потреби (відповідає 1 літру амінокровина). При вираженій гіпоальбумінемії показано вливання альбуміну (100 мл - 2 рази на тиждень). Для поліпшення засвоєння білка призначають ретаболіл по 1 мл 5%-ного розчину в/м 1 раз на тиждень, нероболіл по 25 - 50 мг (1-2 мл) в/м 1 раз на тиждень.
Для детоксикації використовують низькомолекулярні препарати:
реополіглюкін (400 мл в/в крапельно) і неогемодез (200 - 400 мл в/в крапельно). При недостатньому виведенні рідини допустимо форсувати діурез, застосовуючи фуросемид. При вираженій анемії про водять трансфузії еритроцитарної маси по 250 - 500 мл 1-2 рази на тиждень.
З метою детоксикації у важких хворих застосовують гемосорбцию і плазмаферез. Для підвищення неспецифічної резистентності використовують екстракорпоральне ультрафіолетове опромінювання. Для зменшення гіпоксемії показана оксигенотерапія, гіпербарична оксигенація.
За показами використовується симптоматична терапія: серцеві глікозиди при серцевій недостатності, при больовому синдромі анальгетики (ненаркотичного ряду, що не пригнічують дихання і кашлевий рефлекс).
2 Забезпечення оптимального дренування вогнищ деструкції в легені (і плеврі).
Необхідно поліпшити природне відділення продуктів розпаду легеневої тканини через дренуючий бронх (відхаркувальні засоби в цих випадках неефективні). Поліпшенню дренажу і розширенню бронхів сприяє еуфіллін (2,4% розчин 10-20 мл в/в). Для зменшення в'язкості мокроти застосовують 2%- розчин каліюя йодиду або муколітичні препарати (ацетилцистеин, бромгексин). Використовуються парові інгаляції 2% розчином гидрокарбоната натрію.
Для поліпшення відтоку вмісту з гнійного вогнища рекомендований постуральний дренаж. Хворий повинен приймати положення, при якому дренуючий бронх направлений вертикально вниз. З цією ж метою проводять лікувальну бронхоскопію з аспірацією гнійного вмісту з вогнища деструкції з подальшим його промиванням і введенням муколитиков і антибактеріальних препаратів.
3. Пригнічення мікроорганізмів - збудників інфекційного процесу.
Застосовуються препарати відповідно до чутливості виявлених збудників. Якщо ідентифікація утруднена, то призначаются препарати широкого спектру дії в достатньо великих дозах. Найбільш ефективне внутрішньовенне введення антибактеріальних засобів.
При деструкціях, викликаних стафілококом, призначають напівсинтетичні пенициліни: метициллин 4-6 г/добу, оксациллин 3-8 г/добу при чотирикратному введенні в/м або в/в. При важкому перебігу захворювання використовують комбінації гентаміцина (240 – 480 мг/д) і лінкомицина (1,8 г/д) при чотирикратному введенні в/м або в/в.
Для лікування інфекцій, викликаних клебсієлою, рекомендується поєднання гентаміцину або канаміцину з левоміцетином (2 г/добу) або з препаратами тетрациклінового ряду (морфоциклін - 300 мг/д, метациклін - 600 мг/д, доксициклін -200 мг/д).
При виявленні синьогнійної палички призначають гентаміцин у поєднанні з карбеніциліном (4 г/добу 4 рази в/м).
За наявності переважно грамнегативної флори (синьогнійна паличка, кишкова паличка, клебсієла) високоефективним є аміногликозидний антибіотик пролонгованої дії - нетроміцин. Призначається по 200-400 мг/д в/м або в/в.
За анаеробної мікрофлори призначають метронідазол (трихопол, флагіл) - 1,5-2 г/д. Великі дози пеніциліну (20-50 млн Од/сут в/в кр) у поєднанні з метронідазолом активно впливають на більшість анаеробних збудників. Лінкоміцин і левоміцетин ефективні відносно майже всієї групи неспороутворюючих анаеробів, цими препарами замінюють пеніцилін у разі його непереносимості; линкоміцин призначають в дозі 1-1,5 г/д всередину в 2-3 прийоми або до 2,4 г/д. в/м або в/в в 2-3 прийоми.
При вірусній етіології захворювання в лікуванні використовують інтерферон місцево у вигляді зрошуванні слизової оболонки носоглотки і бронхів, а також інгаляцій протягом 5-15 днів.
4. Корекція імунологічної реактивності хворих.
Лікування направлене на відновлення і стимуляцію чинників імунологічного захисту організму. В період розпалу хвороби використовують засоби пасивної імунотерапії: переливання компонентів крові. Гамма-глобулін протикоровий використовують при вірусних, а також при суто бактеріальних інфекціях, оскільки він нейтралізує токсини бактерій і активує фагоцитоз. Особливо показаний гамма-глобулін при зниженні IGG (нижче за 5 г/л). Призначають 1-2 дози на 1 кг маси тіла через 1-2 дні, при вищому вмісті IGG призначають 3-6 доз щоденно протягом 3-5 днів. За важкого перебігу нагнійних процесів застосовують антистафілококовий гамма-глобулін і також імуноглобуліни з підвищеним вмістом антитіл до синьогнійної палички, протею і інших грамнегативних бактерій. Препарат вводять в/м по 3-7 мл щодня або через день (всього 5-7 ін'єкцій). У вкрай важких хворих показане щоденне або через день введенння неспецифічного гамма-глобулина внутрішньовенно по 25 - 50 мл.
Хворим з дефіцитом Т-лімфоцитів, їх субпопуляцій, при зниженні рівня імуноглобулінів і фагоцитозу при гострому інфекційному процесі або тенденції до затяжного пербігу проводять імуномодулюючу терапію. Нуклєїнат натрію стимулює функцію майже всіх ланок кліточного і гуморального імунітету, підвищує активність фагоцитозу та індукує утворення інтерферону. Нуклєїнат натрію призначається всередину в порошкові по 0,8-3,0 г/сут в 3 прийоми протягом 2-3 тижнів (до 40 г на курс). Препарат не дає побічних реакцій, протипоказань до нього немає. Левамізол впливає на гормональну реакцію імунної систе ми, застосовують його по 150 міліграм одноразово всередину протягом тижня або по 150 міліграм протягом 3 днів з перервою 4 дні, всього 2-3 курси. Пентоксил і метилурацил призначають по 0,2 - 0,5 г 3 рази на день після їжі. Курс лікування для пентоксила 2 тижні, метилурацилу - 3. При призначенні цих препаратів можуть виникати диспепсичні явища. Препарати протипоказані при злоякісних пухлинах, лімфогранулематозі і лихоманці. Т-активін і тималін містять активні речовини, виділені із зобної залози рогатої худоби. Т-активін вводять п/ш на ніч один раз в добу по 40 - 100 мкг протягом 5-7 днів. Тималін вводять в/м в 0,25% розчині новокаїну по 10 - 30 мг протягом 5-20 днів.
Тривалість консервативної терапії може бути різною і продовжуватися до 2 місяців. Консервативна терапія сприяє лише купіруванню загострень і збільшенню тривалості ремісій. У разі відсутності ефекту, як правило, потрібне активне хірургічне втручання. Сприятливий прогноз після операції у разі хронічного абсцесу відмічається у 90-94% хворих.
ЛІКУВАННЯ УСКЛАДНЕНЬ
При пневмотораксі і емпіємі плеври проводять дренування плевральної порожнини.
При легеневій кровотечі крім консервативних методів гемостазу використовують тампонаду бронха при бронхоскопії і видалення ураженої частки легені.
При бактеріємічному шоцы показане масивне, краще в/в, введення антибактеріальних засобів широкого спектру дії. Рекомендується комбінація 2-3 груп препаратів: цефалоспорини (цефамізин) до 6-8 г/д, аміноглікозиди (гентаміцин 0,24 г/д), левоміцетин - до 4 г/д.
Для усунення дефіциту об'єму циркулюючої крові застосовують поліглюкін і реополіглюкін, сприяючі поліпшенню мікроциркуляції (не більше 1 л/д). З метою корекції колоїдно-осмотичного тиску застосовують білкові препарати (альбумін, нативна плазма). Лікування анемії. Для підтримки судинного тонусу і зменшення транссудації - великі дози глюкокортикоїдів (10 мг/кт преднізолону).
Для попередження і лікування ДВЗ-синдрому призначають гепарин не менше 20000 Ед/сутки. Для пригнічення активності протеолітичних ферментів призначають контрикал (150 - 200 Од/д) або його аналоги.
Прогноз. У однієї третини хворих наступає повне одужання із загоєнням порожнини, у половини - клінічне одужання - на місці вогнища деструкції формується тонкостінна епітелізована порожнина, що не дає клінічних проявів, у 10-15% - формування хронічного абсцесу, у 5-10% - летальний результат. Сприятливий прогноз після операції відмічається у 90-94% хворих з хронічним абсцесом.
Профілактика нагнійних захворювань легень: боротьба з алкоголізмом, повноцінний догляд за хворими, що знаходяться в несвідомому стані або мають порушення акту ковтання, санація порожнини рота і носоглотки, загальногігієнічні заходи, загартовування, боротьба з курінням, а також своєчасне інтенсивне лікування гострих пневмоній.
Література.
Основна:
1. Внутрішні хвороби Ред. Т.Харрісон в 10 томах. Пер. з анг. М.: Мир.-1993
2. Сєркова В.К, Станіславчук М.А., Монастірський Ю.І. Факультетська терапія.- Вінніця: Нова книга.- 2005.-624с.
Додаткова:
1. Окороков н.І. Лікування хвороб внутрішніх органів Т.1.- Мінськ: Вища школа.-2000
Методічку склала асистент Дзекан О.В.
МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ'Я УКРАЇНИ
ВІННИЦЬКИЙ НАЦІОНАЛЬНИЙ МЕДИЧНИЙ УНІВЕРСИТЕТ
ім. Н.І.Пирогова
