Рак молочной железы и беременность
| Вид материала | Документы |
- Рак молочной железы: вопросы-ответы, 70.08kb.
- Когда предотвратить легче, чем лечить тревожная статистика каждую минуту только в России, 136.97kb.
- Иммунодиагностика и иммунотерапия рака молочной железы, 241.98kb.
- Иммунодиагностика и иммунотерапия рака молочной железы, 212.29kb.
- Реконструктивно-пластическая хирургия при раке молочной железы Р. Ш. Байбулатов, 66.9kb.
- Темы дня молочные железы и гинекологические болезни • Пластическая хирургия молочных, 514.96kb.
- Рак пищевода представляет собой наименее исследованную и наиболее агрессивную по течению, 162.36kb.
- 20 октября в Украине ежегодно проводиться День борьбы с раком молочной железы. Внашей, 156.69kb.
- В. Д. Ермилова доктор медицинских наук, 1948.7kb.
- Роль тиреоидной патологии в развитии дисгормональных заболеваний молочной железы, 224.5kb.
РАК МОЛОЧНОЙ ЖЕЛЕЗЫ И БЕРЕМЕННОСТЬ
Е.Б. Кампова-Полевая, С.М. Портной
РОНЦ им. Н.Н. Блохина РАМН, Москва
V ежегодная российская онкологическая конференция 27-29 ноября 2001 года, Москва. М.,2001,9-11.
Сокращения: РМЖ – рак молочной железы, РМЖАБ - РМЖ, ассоциированный с беременностью, РМЖНАБ - РМЖ, не ассоциированный с беременностью, ХТ – химиотерапия, ЛТ – лучевая терапия.
РМЖАБ наблюдается в 0,03% случаев среди беременных (1) и у 0,2-3,8% больных РМЖ (2). Под РМЖАБ понимается совпадение во времени беременности и выявления РМЖ, либо выявление РМЖ на фоне лактации или не позднее одного года после завершения беременности. Беременность может снижать риск развития РМЖ, а может провоцировать бурное прогрессирование этой опухоли. Потенциальный вред больной женщине от плода связан, прежде всего, с мощным эндокринным влиянием на опухоль. Вред для плода - это чаще всего ятрогенное воздействие, от кюретки гинеколога до химиотерапевтических препаратов; метастатическое поражение плода при РМЖ не описано, хотя при меланоме и лимфоме оно наблюдалось (3).
1. Защитное действие беременности
Возраст первых родов - хорошо известный фактор, влияющий на заболеваемость РМЖ. Так, у женщин, имевших поздние первые роды (в возрасте более 30-ти лет) или не имевших родов, риск заболеть РМЖ в 2-3 раза выше, чем у рожавших до 20-ти лет (4). Каждые последующие роды в возрасте до 30-ти лет сопровождаются дальнейшим снижением риска (5). Риск заболеть РМЖ в возрасте до 40-ка лет в 5,3 раза выше у женщин, рожавших в возрасте >30-ти лет, чем у рожавших до 20-ти лет (6). Рожавшие женщины-носители мутаций BRCA1 или BRCA2 существенно чаще (в 1,71 раза) заболевают РМЖ в возрасте до 40-ка лет, чем не рожавшие. Каждая беременность у них ассоциируется с возрастанием риска заболеть РМЖ. Ранняя беременность не оказывает защитного действия у женщин, имеющих мутации BRCA1 или BRCA2 (7).
Лактация. Отсутствие лактации сопровождается повышением риска заболеть РМЖ в 1,5 раза (4). Позитивный защитный эффект лактации реализуется как у женщин репродуктивного периода, так и у находящихся в менопаузе, причём прослеживается обратная зависимость между общей длительностью лактаций и риском развития РМЖ (8,9).
2. Диагностика рака молочной железы у беременных
Трудности диагностики объективного (быстрый рост опухоли, изменение консистенции молочных желёз, осложнения лактации) и субъективного характера (психологическая неготовность к РМЖ у больной и у врача) приводят к запоздалой диагностике РМЖАБ, лечение начинается при более распространённых стадиях болезни, чем у не беременных (10, 11, 12, 13).
В связи с опасностью лучевого воздействия на плод исключаются рентгенологические (за исключением рентгенографии органов грудной клетки) и радионуклидные методы. Диагностика и определение стадии болезни основываются на ультразвуковом, магнитнорезонансном и гистологическом исследовании биопсийного материала (11, 14). Гиперпластические изменения ткани молочной железы на фоне беременности и лактации потенциально могут приводить к ложноположительной цитологической диагностике РМЖ (15).
Определение биохимическим методом уровня рецепторов эстрогенов в опухоли на фоне беременности обычно даёт отрицательный результат, что, отчасти связано с блокированием рецепторов эстрогенами, присутствующими в повышенных концентрациях. По данным иммуногистохимического исследования оказывается, что частота рецепторопозитивных опухолей у беременных не отличается от наблюдаемой у небеременных больных (16).
4. Лечение рака молочной железы, сочетающегося
с беременностью
Планирование лечения РМЖ после аборта или родов не отличается от планирования лечения в целом. Фактор бывшей беременности в таких случаях может учитываться как фактор плохого прогноза. Кормление молоком больной, получающей ХТ, ЛТ, эндокринную терапию, не должно осуществляться. При планировании лечения на фоне имеющейся беременности в каждом случае неизбежно обсуждение трёх тактических концепций. 1. Концепция сохранения плода. Направлена на устранение каких-либо рисков для плода. Лечение РМЖ откладывается до естественного завершения беременности. 2. Концепция спасения матери. Немедленное прекращение беременности (аборт, кесарево сечение, удаление матки с придатками) и начало лечения РМЖ.. 3. Компромиссная концепция. РМЖ лечится без прерывания беременности так же, как и при её отсутствии, за исключениями: ХТ не проводится в первый триместр беременности, ЛТ исключается на всём её протяжении.
Первая концепция обычно выдвигается больной. Выполнение органосохраняющей операции с откладыванием ЛТ на послеродовой период связано с определённым риском, который достаточно трудно оценить (17). Yip CH с соавторами описывают 6 больных РМЖ, выявленным на фоне беременности. Пять больных отказались от какого-либо лечения до наступления родов, одна согласилась только на операцию. На протяжении беременности наблюдалось прогрессирование болезни, и начало лечения проводилось уже в более поздних стадиях, чем на момент диагностики. Все больные умерли в сроки от 14-ти до 52-х месяцев (18).
Вторая концепция подразумевает немедленное прекращение беременности как источника гормональной стимуляции опухоли. Предлагаем собственный опыт лечения РМЖАБ, проводившегося в 1961-1974 гг. в нашем Центре под руководством проф. О.В. Святухиной (10).
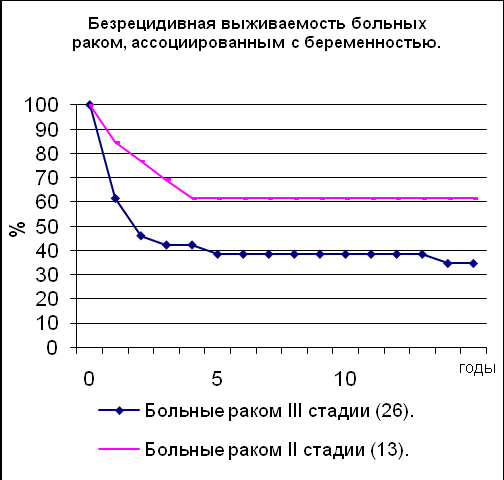
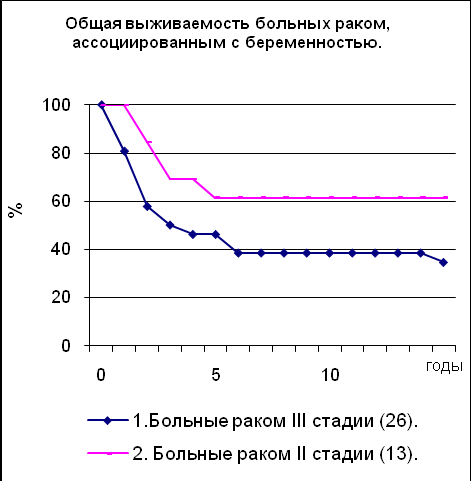
Анализировались 47 больных, стадия рака определена в соответствии с последней версией классификации TNM (19): I стадия – 2, II стадия – 13 (T2N0M0 – 5, T1N1M0 – 2, T2N1M0 – 6), III стадия – 26 (T2-3N1-2M0 – 6, T4N0M0 – 1, T4N1M0 – 9, T4N2M0 - 10), IV стадия – 6. У 26 из них лечению предшествовало прерывание беременности, у двух больных - оперативное родоразрешение с двусторонним удалением придатков матки и ещё у двух – пангистерэктомия. 16 больным лечение начиналось на фоне лактации. Одной больной беременность была сохранена [РМЖ I стадии, возраст 35 лет, первая 24-недельная беременность, была выполнена радикальная резекция молочной железы (В.В. Вишнякова)]. У больных раком I,II и IIIa стадий лечение состояло в радикальной мастэктомии, двустороннем удалении придатков матки, ХТ тиофосфамидом и эндокринной терапии кортикостероидами или андрогенами. При раке IIIb стадии десяти больным проводилось аналогичное лечение; у девяти - лечение включало ХТ, затем следовали радикальная мастэктомия, двустороннее удаление придатков матки и профилактическая терапия; у ещё одной больной лечение началось с ЛТ, затем - радикальная мастэктомия, двустороннее удаление придатков матки и профилактическая терапия.
Обе больные РМЖ I стадии прослежены без рецидива болезни 13 и 17 лет. Результаты лечения больных РМЖ II и III стадий представлены на графиках. Для РМЖ II стадии 5-летняя безрецидивная выживаемость и общая выживаемость составили 6214 и 6214, 10-летние результаты – аналогичные. Для РМЖ III стадии 5-летняя безрецидивная выживаемость и общая выживаемость составили 3810 и 469, 10-летние результаты – 3810 и 399 соответственно.
Третья из рассматриваемых нами концепций формировалась на протяжении последних 20-ти лет. Предложение проводить противоопухолевое лечение беременным женщинам основывалось в основном на двух позициях. Во-первых, рядом исследований было показано отсутствие терапевтического эффекта аборта (20, 21, 22). Во-вторых, было оценено воздействие ХТ на плод, причём было показано, что тератогенный эффект характерен для применения ХТ в первом триместре беременности, ХТ, проводимая во втором и третьем триместрах менее опасна для плода. Так, при проведении ХТ в первом триместре беременности частота врождённых уродств у новорожденных составляет 10-20%, возрастает частота спонтанных абортов. ХТ, проводимая во втором и третьем триместрам беременности, может осложниться преждевременными родами, миэлосупрессией, кровотечением и инфекцией, задержкой роста плода, миэлосупрессией у плода, рождением мертвого плода (23, 11, 24, 25).
Практически не оценёнными остаются риски развития рака, развития стерильности, мутаций половых клеток у людей, перенесших ХТ во внутриутробном периоде. Такая оценка произведена на жертвах атомных бомбардировок в Японии. Наиболее частыми врождёнными аномалиями у лиц, облучённых во внутриутробном периоде, являются микроцефалия, умственная отсталость, задержка роста. Риск развития рака на протяжении жизни составляет 14% на 1 Гр облучения, а наследуемых болезней – 1% на 1 Гр (26).
24 больные РМЖАБ получали противоопухолевое лечение в M.D. Anderson Cancer Center. ХТ по схеме FAC проводилась амбулаторно с интервалом 3-4 недели после первого триместра беременности, в среднем было проведено 4 курса ХТ. Модифицированная радикальная мастэктомия была выполнена 18-ти больным, двум больным – органосохраняющая операция. Операции производились в любой триместр беременности. ЛТ проводилась после родов. Осложнений от ХТ не наблюдали. Средний срок родов – 38 недель. Состояние новорожденных по всем показателям не отличалось от нормы (27). Ibrahim E.M. с соавторами сообщают о 10-ти больных РМЖ, оперированных во время беременности, и о 7-ми больных, получавших ХТ во время второго или третьего триместров беременности. ЛТ на фоне беременности не проводили. У новорожденных не наблюдалось врождённых уродств. Результаты лечения РМЖАБ были такими же, как и в группе больных РМЖНАБ (12).
Выбор лечебной тактики у больных РМЖ на фоне имеющейся беременности должен осуществляться индивидуально с участием онколога, акушера и больной с её родственниками. При раке I и II стадий возможно выполнение операции во время любого триместра беременности, более надёжно выполнение модифицированной радикальной мастэктомии. Проведение профилактической ХТ противопоказано в первом триместре беременности. При раке III стадии, выявленном в первом триместре беременности, возможности для лечения отсутствуют, необходимо настаивать на прерывании беременности; проведение предоперационной ХТ во втором и третьем триместрах беременности, по-видимому, возможно, необходимо обсудить вопрос о длительном и тяжёлом лечении, плохом прогнозе и нецелесообразности сохранения беременности. Аналогичный подход можно предложить и при диссеминированном РМЖ.
5. Прогноз рака молочной железы, сочетающегося
с беременностью
По данному вопросу в литературе существует некоторое противоречие. Все согласны с тем, что РМЖАБ имеет худший прогноз, чем в целом РМЖ. Часть исследователей утверждает, что это обусловлено только большей распространённостью болезни, а в рамках одинаковых стадий течение болезни одинаково (10, 11, 28, 29); другая часть считает, что даже в рамках одинаковых стадий беременность отягощает прогноз. Как и при анализе любого другого фактора прогноза, вывод будет зависеть от числа наблюдений, длительности прослеженности, точности подбора групп сравнения и качества математического анализа. Рассматривая наши результаты лечения РМЖАБ III стадии, представленные в настоящей публикации, можно было бы сказать, что они не хуже результатов лечения РМЖ III стадии в целом в том же учреждении (10-летняя безрецидивная выживаемость 31,41,9%; 30), однако такой подход нельзя признать корректным.
Анализ отдалённых результатов лечения рака по материалам Memorial Sloan-Kettering Cancer Center показал, что 10-летняя общая выживаемость больных РМЖАБ I-IIа стадий 73%, РМЖНАБ – 74%. При раке IIIа стадии эти показатели составляют 0% и 35% соответственно (31). Кооперированное исследование, основанное на анализе 407-ми случаев РМЖ в возрасте от 20-ти до 29-ти лет, показало, что беременность повышает риск смерти больной в 2,83 раза вне зависимости от размера опухоли и числа поражённых лимфатических узлов. Каждое увеличение интервала между беременностью и выявлением РМЖ на 1 год снижает риск смерти на 15% (32). Французское кооперированное исследование провело анализ влияния беременности у 154-х больных РМЖАБ в сравнении 308 больными РМЖНАБ. Показано, что беременность является независимым фактором, достоверно ухудшающим прогноз рака (33).
6. Беременность «после рака молочной железы»
В литературе практически отсутствуют сведения о повышении риска рецидива болезни, связанного с беременностью. Только Clark R.M. и Chua T. отмечали ухудшение выживаемости больных, забеременевших в пределах 6 месяцев после завершения лечения (22). Другие авторы не наблюдали ухудшения выживаемости больных РМЖ, имевших в последующем беременности, (34-38). Collichio F.A. с соавт. сообщают, что сексуальная функция больных не зависит от объёма операции, а частота бесплодия пропорциональна возрасту больных, а также дозе применявшихся алкилирующих препаратов (39). Суждения о минимальном безопасном интервале между лечением РМЖ и наступлением беременности колеблются от 6-ти месяцев до 5-ти лет (11).
Литература
1. Kaiser HE, Nawab E, Nasir A, Chmielarczyk W, Krenn M. Neoplasms during the progression of pregnancy. In Vivo. 2000, 14, 1, 277-285.
2. Wallack M.K., Wolf J.A. Jr., Bedwinek J., et al. Gestational carcinoma of the female breast. Curr. Probl. Cancer, 1983, 7, 1.
3. PotterJ.F., Schoeneman M. Metastases of maternal cancer to the placenta and fetus. Cancer, 1970, 25, 380.
4. L.A.Brinton & S.S.Devesa. Incidence, Demographics, and Enviromental Factors. In: Harris JR, Morrow M, Lippman ME, et al., eds.: Diseases of the Breast. Lippincott-Raven Publishers: Philadelphia, Pa, 1996, pp. 159-168.
5. Wohlfahrt J., Melbye M. Age at any birth is associated with breast cancer risk. Epidemiology, 2001, 12, 1, 68-73 .
6. Tavani A, Gallus S, La Vecchia C, Negri E, Montella M, Dal Maso L, Franceschi S Risk factors for breast cancer in women under 40 years. Eur J Cancer, 1999, 35, 9, 1361-1367.
7. Jernstrom H, Lerman C, Ghadirian P, et al. Pregnancy and risk of early breast cancer in carriers of BRCA1 and BRCA2. Lancet, 1999, 354(9193), 1846-1850.
8. Newcomb PA Lactation and breast cancer risk. J Mammary Gland Biol Neoplasia, 1997, 2, 3, 311-318.
9. Newcomb PA, Egan KM, Titus-Ernstoff L, et al. Lactation in relation to postmenopausal breast cancer. Am J Epidemiol 1999, 150, 2, 174-182.
10. Е.Б.Кампова-Полевая. Рак молочной железы у молодых женщин. Дисс. … к.м.н. Москва, 1975, 239 с.
11. Petrek J.A. Breast cancer and pregnancy In: Harris JR, Morrow M, Lippman ME, et al., eds. Diseases of the Breast. Lippincott-Raven Publishers: Philadelphia, Pa, 1996, 883-892.
12. Ibrahim EM, Ezzat AA, Baloush A, et al. Pregnancy-associated breast cancer: a case-control study in a young population with a high-fertility rate. Med Oncol, 2000, 17, 4, 293-300.
13. Wohlfahrt J, Andersen PK, Mouridsen HT, Melbye M Risk of late-stage breast cancer after a childbirth. Am J Epidemiol, 2001, 153, 11,1079-1084.
14. Nicklas AH, Baker ME Imaging strategies in the pregnant cancer patient. Semin Oncol, 2000, 27, 6, 623-632.
15. Mitre BK, Kanbour AI, Mauser N Fine needle aspiration biopsy of breast carcinoma in pregnancy and lactation. Acta Cytol, 1997, 41,4, 1121-1130.
16. Elledge R.M., Ciocca D.R., Langone G., et al. Estrogen receptor, progesterone receptor, and HER-2/neu protein in breast cancers from pregnant patients. Cancer ,1993,71,8,2499-2509.
17. Nettleton J., Long J., Kuban D., et al. Breast cancer during pregnancy: quantifying the risk of treatment delay. Obstetrcs and Gynecology 1996, 87,3, 414-418.
18. Yip CH, Taib NA, Abdullah MM, Wahid I Breast cancer in pregnancy--our experience with six patients in the University Hospital, Kuala Lumpur. Med J Malaysia, 2000, 55, 3, 308-310.
19. TNM Classification of Malignant Tumours. Fifth edition.,1997, Willey-Liss, 227p.
20. King R.M., Welch J.S., Martin J.L., et al. Carcinoma of the breast associated with pregnancy. Surg. Gynecol. Obstet., 1985, 160, 228.
21. Nugent P., O`Connell T.X. Breast cancer and pregnancy. Arch. Surg., 1985, 120, 1221.
22. Clark R.M., Chua T. Breast cancer and pregnancy: the ultimate challenge. Clin.Oncol. 1989, 1, 11.
23. Schapira D.V., Chudley A.E., Successful pregnancy following continuous treatment with combination chemotherapy before conception and throughout pregnancy. Cancer, 1984, 54, 800.
24. Buekers TE, Lallas TA Chemotherapy in pregnancy. Obstet Gynecol Clin North Am, 1998, 25, 2, 323-329.
25. Giacalone PL, Laffargue F, Benos P Chemotherapy for breast carcinoma during pregnancy: A French national survey. Cancer, 1999, 86, 11, 2266-2272.
26. Greskovich JF Jr, Macklis RM Radiation therapy in pregnancy: risk calculation and risk minimization. Semin Oncol, 2000, 27, 6, 633-645.
27. Berry DL, Theriault RL, Holmes FA, et al. Management of breast cancer during pregnancy using a standardized protocol. J Clin Oncol, 1999, 17, 3, 855-861.
28. Ezzat A, Raja MA, Berry J, et al. Impact of pregnancy on non-metastatic breast cancer: a case control study. Clin Oncol (R Coll Radiol) 1996, 8, 6, 367-370.
29. Gemignani ML, Petrek JA, Borgen PI Breast cancer and pregnancy. Surg Clin North Am, 1999, 79, 5, 1157-1169.
30. Летягин В.П., Лактионов К.П., Высоцкая И.В., и др. Рак молочной железы., 1996, 150.
31. Anderson BO, Petrek JA, Byrd DR, Senie RT, Borgen PI Pregnancy influences breast cancer stage at diagnosis in women 30 years of age and younger. Ann Surg Oncol, 1996, 3, 2, 204-211.
32. Guinee VF, Olsson H, Moller T, et al. Effect of pregnancy on prognosis for young women with breast cancer. Lancet, 1994, 343(8913), 1587-1589.
33. Bonnier P, Romain S, Dilhuydy JM, et al. Influence of pregnancy on the outcome of breast cancer: a case-control study. Int J Cancer, 1997, 72, 5, 720-727.
34. Lethaby AE, O'Neill MA, Mason BH, et al. Overall survival from breast cancer in women pregnant or lactating at or after diagnosis. Int J Cancer, 1996, 67, 6, 751-755.
35. Malamos NA, Stathopoulos GP, Keramopoulos A, Papadiamantis J, Vassilaros S Pregnancy and offspring after the appearance of breast cancer Oncology, 1996, 53, 6, 471-475.
36. Kroman N, Jensen MB, Melbye M, Wohlfahrt J, Mouridsen HT Should women be advised against pregnancy after breast-cancer treatment? Lancet, 1997, 350(9074), 319-322.
37. Velentgas P, Daling JR, Malone KE, Weiss NS, Williams MA, Self SG, Mueller BA Pregnancy after breast carcinoma: outcomes and influence on mortality. Cancer, 1999, 85, 11, 2424-2432.
38. Gelber S, Coates AS, Goldhirsch A, et al. Effect of pregnancy on overall survival after the diagnosis of early-stage breast cancer. J Clin Oncol, 2001, 19, 6, 1671-1675.
39. Collichio FA, Agnello R, Staltzer J Pregnancy after breast cancer: from psychosocial issues through conception. Oncology (Huntingt), 1998, 12, 5, 759-765, 769.
