Книга вторая Дж. Эдвард Морган-мл. Мэгид С. Михаил Перевод с английского
| Вид материала | Книга |
- Книга первая Дж. Эдвард Морган-мл. Мэгид С. Михаил Перевод с английского, 10010.77kb.
- А. Конан-Дойль новоеоткровени е перевод с английского Йога Рàманантáты, 2314.23kb.
- Copyright Сергей Александровский, перевод с английского Email: navegante[a]rambler, 619.61kb.
- "книга непрестанности осириса " 177, 7373.41kb.
- Н. М. Макарова Перевод с английского и редакция, 4147.65kb.
- Трудового Красного Знамени гупп детская книга, 2911.61kb.
- Трудового Красного Знамени гупп детская книга, 2911.77kb.
- Уайнхолд Б., Уайнхолд Дж. У 67 Освобождение от созависимости / Перевод с английского, 11462.2kb.
- Малиновской Софьи Борисовны Специальность: журналистика Специализация: художественный, 969.08kb.
- Духовные истины в психических явлениях перевод с английского 3-е издание Москва «Философская, 1557.75kb.
Для поддержания анестезии чаще всего прибегают к сочетанию закиси азота, наркотического анальге-тика и миорелаксанта. Можно использовать любой наркотический анальгетик (гл. 25). При устойчивой артериальной гипертонии применяют низкие дозы изофлюрана (< 1 МАК). Возможные альтернативы включают сочетание наркотического анальгетика и низких доз изофлюрана и, кроме того, тотальную внутривенную анестезию. Хотя периоды болезненной стимуляции очень кратков-ременны, для профилактики напряжения мышц, движений и кашля показаны миорелаксанты. Повышенную потребность в анестетиках можно ожидать при ларингоскопии и интубации, разрезе кожи и TMO, манипуляциях с надкостницей и уши-вании операционной раны.
На протяжении всей операции проводят ИВЛ в режиме умеренной гипервентиляции, показатель адекватности которой — PaCO2B пределах от 25 до 30 мм рт. ст. Дальнейшее снижение PaCO2 не дает никаких преимуществ, более того — наносит вред, вызывая ишемию мозга и препятствуя высвобождению кислорода из соединения с гемоглобином в тканях. Не следует применять режим положительного давления в конце выдоха, а также устанавливать такие параметры ИВЛ, которые повышают среднее давление в дыхательных путях (например, высокая частота дыхания и малый дыхательный объем), потому что при этом увеличивается ЦВД и, соответственно, ВЧД.
Инфузионную терапию проводят с помощью не содержащих глюкозы изотонических кристаллоидных растворов (раствор Рингера с лактатом, физиологический раствор), а также коллоидных растворов. У нейрохирургических больных часто наблюдают гипергликемию (побочное действие лечения корти-костероидами), которая, как выяснилось, усиливает ишемическое повреждение мозга (гл. 25). Нерешенных вопросов в проблеме применения кристаллоидных и коллоидных растворов в нейрохирургии довольно много, однако достоверно установлено, что инфузия большого объема гипотонического кристал-лоидного раствора усугубляет отек мозга. Коллоиды показаны для восполнения ОЦК, а изотонические кристаллоидные растворы — для удовлетворения минимальной потребности в жидкости. При тяжелом отеке мозга и внутричерепной гипертензии объем ин-траоперационных инфузий для восполнения минимальной потребности в жидкости должен быть ниже расчетного (гл. 25). При нейрохирургических операциях очень незначительны перераспределительные потери жидкости в ткани и, наоборот, велика неучитываемая кровопотеря (под хирургическое белье, на пол). При переливании крови руководствуются общими правилами (гл. 31).
Пробуждение
В отсутствие внутричерепной гипертензии большинство пациентов можно экстубировать сразу после завершения операции. Если принято решение не экстубировать больного, то нужно ввести ему се-дативные препараты, миорелаксанты и продолжить ИВЛ в режиме умеренной гипервентиляции. Эксту-бация в операционной требует особой методики пробуждения. Реакция на эндотрахеальную трубку в виде напряжения мышц и кашля может вызвать внутричерепное кровотечение и усилить отек мозга. Подобно индукции, пробуждение должно быть медленным и управляемым. После наложения повязки на голову и обеспечения удобного подхода к больно-
му со всех сторон (стол возвращают в исходное положение, в котором он находился в период индукции анестезии), отключают подачу ингаляционных анестетиков и вводят антихолинэстеразный препарат для восстановления нервно-мышечной проводимости. Затем непосредственно перед аспирацией содержимого трахеи в/в вводят лидокаин в дозе 1,5 мг/кг или малые дозы либо пропофола (20-30 мг), либо тиопентала (25-50 мг) для подавления кашля перед экстубацией трахеи. Быстрое пробуждение (которого можно ожидать после обеспечения анестезии закисью азота и наркотическим анальгетиком, а также после тотальной внутривенной анестезии) позволяет безотлагательно провести неврологический осмотр. Медленное пробуждение может быть обусловлено передозировкой наркотического анальгетика или продолжительным использованием ингаляционного анестетика. Передозировка наркотического анальгетика проявляется снижением частоты дыхания (< 12/мин) и устраняется дробным введением налоксона по 0,04 мг. После операции больные, как правило, поступают в отделение интенсивной терапии для неврологического мониторинга. Боль в области операционной раны чаще всего незначительная.
^ Анестезия при операциях на задней черепной ямке
При операциях на задней черепной ямке наблюдается подчас уникальное сочетание проблем: об-структивная гидроцефалия, повреждение жизненно важных центров ствола мозга, нестандартное положение больного на операционном столе, пнев-моцефалия, постуральная артериальная гипотония и воздушная венозная эмболия.
^ Обструктивная гидроцефалия
Инфратенториальные объемные образования могут препятствовать оттоку ликвора на уровне четвертого желудочка или водопровода мозга. Даже небольшое, но расположенное в критическом месте объемное образование может стать причиной значительной внутричерепной гипертензии. В таких случаях для снижения ВЧД хирург непосредственно перед операцией под местной анестезией выполняет вентрикулостомию.
^ Повреждение ствола мозга
При операциях на задней черепной ямке возможно повреждение дыхательного и вазомоторного центров ствола мозга, а также черепных нервов и их
ядер. Повреждение может быть вызвано прямой хирургической травмой, ретрактором или ишемией. Повреждение дыхательного центра почти всегда сочетается с нарушениями кровообращения, поэтому при внезапных изменениях АД, частоты сердечных сокращений и аритмиях следует ожидать дыхательных расстройств. Чрезвычайно важен обмен информацией между хирургом и анестезиологом. В редких случаях при операциях на дне четвертого желудочка возникает изолированное повреждение дыхательного центра в отсутствие гемодинамических расстройств, в связи с чем некоторые врачи для мониторинга таких нарушений переводят больного на самостоятельное дыхание через интубационную трубку. В послеоперационном периоде повреждение ствола мозга проявляется либо нарушением ритма и патологическими формами дыхательных движений, либо невозможностью самостоятельного поддержания проходимости дыхательных путей. Мониторинг акустических стволовых вызванных потенциалов при удалении невриномы слухового нерва позволяет предотвратить его повреждение. Электромио-графию используют для профилактики повреждения лицевого нерва, но данная методика требует очень поверхностной миорелаксации.
^ Положение больного на операционном столе
Хотя большинство операций на задней черепной ямке выполняют в положении больного на боку (модифицированная позиция) или на животе, положение сидя предпочтительно для удаления больших и срединно расположенных опухолей, а также для улучшения оттока венозной крови и цереброспинальной жидкости из полости черепа. Независимо от положения больного голова его всегда расположена выше уровня сердца. (Положение пациента на животе обсуждается ниже, при описании операций на спинном мозге; положение больного на боку — в главе 24.)
Положение сидя на самом деле модифицировано в положение полулежа (рис. 26-1): туловище поднято на 60°, ноги также подняты и согнуты в коленных и тазобедренных суставах таким образом, что колени располагаются на уровне сердца. Последнее предотвращает депонирование крови в венах и снижает риск тромбоэмболии. Голову жестко фиксируют в трех точках, шея согнута, руки расположены по бокам, кисти рук лежат на животе.
Тщательная укладка пациента позволяет избежать повреждений. Места повышеного давления (локти, седалищные кости, лоб) защищают подушечками ячеистой структуры. Чрезмерное сгиба-
ние шеи вызывает отек дыхательных путей (из-за нарушения венозного оттока) и, в редких случаях, тетраплегию (вследствие сдавления шейных сегментов спинного мозга). К последнему осложнению предрасполагает стеноз шейного отдела позвоночного канала.
Пневмоцефалия
В положении сидя вероятность значительной пневмоцефалии увеличивается. В этом положении при потере цереброспинальной жидкости воздух быстро поступает в субарахноидальное пространство. Поскольку закись азота способна усугублять пневмоцефалию, ее подачу необходимо прекратить до полного зашивания TMO. После зашивания TMO при выраженной пневмоцефалии возникает сдавление мозга, что препятствует пробуждению больного после анестезии. Многие анестезиологи полностью отказались от применения закиси азота при нейрохирургических операциях в положении сидя.
^ Постуральная артериальная гипотензия
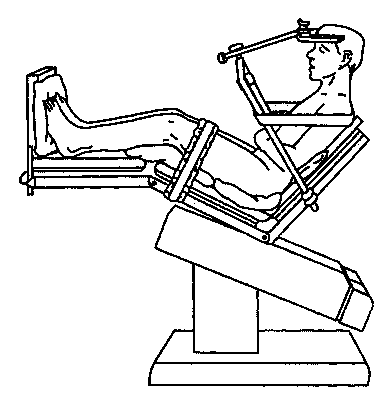
Рис. 26-1. Положение сидя при операциях на задней черепной ямке
Постуральная гипотензия часто наблюдается у нейрохирургических больных, т. к. вследствие ограничения приема жидкости и введения диуретиков у них снижен ОЦК. Кроме того, общая анестезия уменьшает или полностью блокирует компенсаторные реакции симпатической нервной системы, которые активируются в вертикальном положении. При переводе больного в положение сидя может развиться выраженная артериальная гипотония. Правильная укладка, а также предваритель-
ное бинтование ног (от ступней до верхней части бедер) эластическими бинтами или использование эластических чулок помогают избежать тяжелой артериальной гипотонии. Эти меры снижают депонирование крови в венах и, возможно, уменьшают вероятность тромбоза вен. Уменьшение глубины анестезии во время перевода больного в положение сидя помогает поддержать сосудистый тонус. При необходимости для устранения преходящей гипотонии лучше прибегать к малым дозам вазопрессо-ров (эфедрин или фенилэфрин), а не инфузии большого объема жидкости. Более того, при наложении шипов головодержателя гипотония часто сменяется гипертонией (рис. 26-1).
^ Воздушная эмболия
Если давление в поврежденной и зияющей вене становится ниже атмосферного, возникает воздушная эмболия. Это осложнение может произойти при любом положении больного (и при любой операции), в том случае когда операционная рана расположена выше уровня сердца. Распространенность воздушной эмболии наиболее высока при нейрохирургических операциях, выполняемых в положении больного сидя (20-40 %). Воздушной эмболии способствуют сниженное ЦВД (особенно при слишком низком положении ног) и чрезмерная травматичность хирургических манипуляций.
Физиологические последствия воздушной эмболии зависят от объема и скорости поступления воздуха, а также от проходимости овального отверстия межпредсердной перегородки (незаращенное овальное отверстие встречается у 10-25 % больных). При незаращенном овальном отверстии воздух может попасть в артериальное русло и вызвать парадоксальную воздушную эмболию. Пузырьки воздуха с венозной кровью попадают в сосуды легких, где в конце концов диффундируют в альвеолы и выводятся при выдохе. Если размер пузырьков мал, пациенты в большинстве своем переносят эмболию без последствий, но если количество воздуха слишком велико и превышает компенсаторные возможности легких, то давление в легочной артерии начинает возрастать. В результате из-за повышения постнагрузки на правый желудочек снижается сердечный выброс. Заболевания сердца и легких утяжеляют последствия воздушной эмболии: относительно небольшое количество воздуха приводит к серьезным гемодинамическим расстройствам. Закись азота, обладая способностью увеличивать объем воздушного эмбола, может сильно осложнить состояние даже при небольшом объеме воздуха. В эксперименте на животных при анестезии с закисью азота воздушную эмболию со смер-
тельным исходом вызывал в 2-3 раза меньший объем воздуха, чем в контрольной группе. Многие анестезиологи полностью отказались от применения закиси азота при операциях в положении больного сидя, а другие используют его в концентрации 50 % (вместо 70 %) и отключают при обнаружении воздушной эмболии.
Клинически воздушная эмболия часто проявляется только при большом объеме поступившего воздуха. Анализ газов артериальной крови выявляет умеренную гиперкапнию вследствие увеличения мертвого пространства (участки легких с нормальной вентиляцией, но сниженной перфузией). Выраженные гемодинамические нарушения (например, внезапная артериальная гипотония) могут возникать задолго до развития гипоксии. Быстрое поступление большого количества воздуха способно вызвать внезапную остановку кровообращения за счет обструкции выходного тракта правого желудочка (воздушный замок). Последствия парадоксальной воздушной эмболии включают инсульт и инфаркт моикарда, которые часто обнаруживаются только после операции. Парадоксальная воздушная эмболия возникает при незаращенном овальном отверстии, особенно если трансатриалъ-ный градиент давления не соответствует норме (т. е. давление в правом предсердии не ниже, как это должно быть в норме, а выше, чем елевом). Нарушению градиента способствуют гиповолемия и, возможно, ПДКВ. По некоторым данным, давление в правом предсердии иногда преобладает над давлением в левом в какой-то момент сердечного цикла, в то время как средневзвешенный за отрезок времени трансатриальный градиент остается нормальным. Доказано, что в малом круге кровообращения воздух из венозной крови способен поступать в артериальную, поэтому во всех случаях необходимо избегать попадания даже мелких пузырьков воздуха в инфузионный раствор.
^ А. Катетеризация центральной вены. С помощью катетера в центральной вене можно аспириро-вать поступивший воздух. Многие врачи считают обязательным центральный венозный доступ для нейрохирургических операций, выполняемых в положении больного сидя. Лучше всего использовать катетер с множественными отверстиями, расположив его в верхней части предсердия у места впадения верхней полой вены. Правильное положение катетера подтверждают с помощью эндоваскуляр-ной электрокардиографии, регистрации формы пульсовой волны или рентгенографии. При эндо-васкулярной электрокардиографии правильное положение катетера подтверждается регистрацией двухфазного зубца P. Если катетер продвинут
слишком дистально, зубец P будет варьироваться от отрицательного до положительного. При регистрации давления в правом желудочке положение катетера определяют по форме пульсовой волны (гл. 6).
^ Б. Мониторинг. Необходимо использовать самые чувствительные методы, поскольку обнаружение даже небольшого воздушного эмбола дает сигнал к активному поиску места поступления воздуха и ликвидации дефекта. В настоящее время такими методами являются чреспищеводная двухмерная ЭхоКГ и прекордиальная допплер-ЭхоКГ. С их помощью обнаруживается воздушный пузырек объемом всего 0,25 мл. При чреспищеводной двухмерной ЭхоКГ, кроме того, можно определить количество пузырьков и их прохождение через предсердие, а также оценить функцию сердца. При прекордиальной допплер-ЭхоКГ датчик устанавливают над правым предсердием (у правого края грудины, между третьим и шестым ребрами). Прерывание обычного допплеровского сигнала-свиста рокочущими звуками указывает на воздушную эмболию. Изменение концентрации дыхательных газов в конце выдоха, а также давления в легочной артерии менее чувствительны, но также полезны для обнаружения воздушной эмболии еще до развития явных симптомов. Воздушная эмболия вызывает внезапное снижение ETCO2, пропорциональное увеличению мертвого пространства легких; к сожалению, снижение ETCO2 может наблюдаться также и при гемодинамических сдвигах, которые не имеют отношения к воздушной эмболии. Для воздушной эмболии свойственно появление (или увеличение концентрации) азота в выдыхаемой смеси, определяемое методом масс-спектро-метрии. Среднее давление в легочной артерии повышается прямо пропорционально объему поступившего воздуха. Снижение АД и сердечный шум при аускультации (шум мельничного колеса) — поздние проявления воздушной эмболии.
^ В. Лечение воздушной эмболии.
1. Хирургу сообщают о воздушной эмболии, чтобы он мог предотвратить дополнительное поступление воздуха и обнаружить поврежденный сосуд; для этого операционное поле орошают физиологическим раствором или тампонируют перевязочным материалом, а также втирают воск в края костей черепа.
2. Прекращают ингаляцию закиси азота (если она использовалась) и переходят на 100 % кислород.
3. Пытаются аспирировать поступивший воздух из катетера в центральной вене.
4. Для повышения ЦВД увеличивают темп инфузии жидкости.
5. Для устранения артериальной гипотонии вводят вазопрессоры.
6. Сдавление яремных вен с обеих сторон, затрудняя отток крови из черепа, замедляет поступление воздуха и помогает хирургу обнаружить место входа эмбола. Чрезмерное или длительное сдавление ухудшает перфузию мозга, особенно при случайном пережатии сонных артерий.
7. Некоторые авторы предлагают использовать режим ПДКВ, поскольку при этом повышается давление в венах мозга. По другим данным, ПДКВ нарушает нормальный трансатриаль-ный градиент давлений, увеличивая риск парадоксальной эмболии.
8. При неэффективности вышеперечисленных мер больного кладут на левый бок, немного опустив головной конец операционного стола, что способствует смещению воздушного замка.
9. При резистентной к терапии остановке кровообращения необходимо положить больного на спину и начать непрямой массаж сердца.
Анестезия
при стереотаксических
вмешательствах
Стереотаксические вмешательства применяют для лечения экстрапирамидных заболеваний, неустранимой боли, аневризм и артериовенозных маль-формаций, эпилепсии, а также для диагностики и лечения глубоко расположенных опухолей мозга. Чаще всего Стереотаксические вмешательства выполняют под местной анестезией, т. к. оценка состояния находящегося в сознании больного позволяет лучше контролировать ход операции. Для умеренной седации используют очень поверхностную нейролептанальгезию (гл. 8), а при болезненных манипуляциях дополнительно вводят мето-гекситал. Дробное введение малых доз метогекси-тала (20-30 мг) обеспечивает кратковременную утрату сознания, но не угнетает самостоятельное дыхание. Применяемой альтернативой является постоянная инфузия пропофола. При внутричерепной гипертензии седативные средства противопоказаны. На случай экстренной трепанации черепа необходимо располагать оборудованием для интубации трахеи, ИВЛ и общей анестезии, однако следует помнить, что анестезиологическое пособие значительно затрудняют платформа и рама, прикрепляемые к голове больного для обеспечения стереотаксического вмешательства. Хотя масоч-
ная вентиляция и интубация трахеи в большинстве случаев не представляют проблем, но при невозможности удалить раму у больных с затрудненным доступом к дыхательным путям, а также при анатомических аномалиях головы и шеи показана интубация в сознании. Интубация в сознании с помощью волоконно-оптических приспособлений наиболее безопасна в данной ситуации (гл. 5).
Анестезия
при черепно-мозговой травме
До 50 % летальных исходов от травм вызваны ЧМТ. Большинство пострадавших с ЧМТ молоды, у многих (10-40 %)' наблюдаются сочетанные повреждения живота и/или переломы трубчатых костей. (Ведение травмы подробно обсуждается в главе 41.) Тяжесть состояния зависит не только от степени необратимого повреждения мозга в момент ЧМТ, но и от вторичных поражений. К вторичным поражениям мозга при ЧМТ относятся: (1) экстракраниальные факторы: гипоксемия, гиперкапния, артериальная гипотония; (2) сдавле-ние мозга эпидуральными, субдуральными и внут-римозговыми гематомами; (3) длительная внутричерепная гипертензия. Предупреждение и лечение вторичных поражений мозга у пациента в остром периоде ЧМТ — основная задача хирурга и анестезиолога. Оценка по шкале комы Глазго хорошо коррелирует с тяжестью травмы и исходом (табл. 26-1). При оценке по шкале комы Глазго < 8 баллов летальность составляет 35 %. Смещение срединных структур более чем на 5 мм, объем патологического субстрата в полости черепа > 25 мл и сдавление желудочков по данным KT значительно ухудшают прогноз.
Выделяют следующие клинические формы ЧМТ: переломы костей черепа, субдуральные и эпидуральные гематомы, сотрясение и ушиб мозга (в т. ч. внутримозговые гематомы), проникающие повреждения черепа, окклюзия и расслаивание сосудов. Перелом костей черепа значительно повышает вероятность тяжелой внутричерепной патологии. Линейные переломы черепа нередко сочетаются с субдуральными и эпидуральными гематомами. Для переломов основания черепа характерны назальная ликворея, пневмоцефалия, повреждение черепных нервов и даже формирование каротидгю-кавернозного соустья. При вдавленных переломах черепа часто наблюдается ушиб мозга. Ушибы могут носить поверхностный характер или распространяться в глубину полушарий и ствол мозга. При травмах по типу замедления гематомы
и/или ушибы появляются и в месте удара, и в месте противоудара. Субдуральные и эпидуральные гематомы бывают как изолированными, так и соче-танными с ушибом мозга.
Показания к оперативному лечению: вдавленные переломы черепа; эпидуральные, субдуральные и некоторые внутримозговые гематомы; хирургическая обработка проникающих повреждений.
^ Мониторинг В ЧД показан при тяжелых ушибах мозга, внутричерепных гематомах, смещении мозговых структур. При внутричерепной гипертен-зии используют ИВЛ в режиме гипервентиляции, маннитол, а при неэффективности этих мер — барбитураты (гл. 25). Исследования доказали, что длительное повышение ВЧД > 60 мм рт. ст. вызывает необратимое повреждение мозга. В отличие от травмы спинного мозга, при ЧМТ раннее применение больших доз кортикостероидов не улучшает исхода. Мониторинг ВЧД необходим также при экстракраниальных операциях у больных с внутричерепной гипертензией.
^ Предоперационный период
При тяжелой ЧМТ анестезию следует начинать уже в приемном отделении. Обеспечение проходимости дыхательных путей, вентиляции и оксигена-ции, а также устранение артериальной гипотонии должно происходить одновременно с неврологическим осмотром. При ЧМТ часто наблюдают обструкцию дыхательных путей и гиповентиляцию. У подавляющего большинства больных (до 70 %) выявляют гипоксемию, которая может быть осложнена ушибом легкого, жировой эмболией или неврогенным отеком легких; последний обусловлен тяжелой артериальной гипертонией и легочной гипертензией вследствие активации симпатической нервной системы. Во время оценки проходимости дыхательных путей и адекватности дыхания всем больным проводят ингаляцию кислорода. Всегда необходимо предполагать травму шейного отдела позвоночника (частота при ЧМТ — 10 %), пока при рентгенологическом исследовании не будет доказано обратное. При манипуляциях на дыхательных путях важно стабилизировать шейный отдел позвоночника, для чего голову больного фиксируют в нейтральной позиции, осторожно осуществляя осевую тракцию (гл. 41). Интубация трахеи и ИВЛ показана при очевидной гиповентиляции, отсутствии рвотного рефлекса, а также при оценке < 8 баллов по шкале комы Глазго (табл. 26-1). В остальных случаях проводят тщательный мониторинг дыхания.
